
Лечение включает в себя медикаментозную терапию, с последующим укреплением иммунитета всего организма. Заболевание бронхиальная астма можно определить на начальных стадиях и начать лечение до того, как оно станет хроническим.
Более трехсот миллионов людей по всей планете являются носителями возбудителя астмы. За последние два десятилетия, количество больных только возросло и продолжает расти. Нельзя игнорировать тот факт, что заболеванию подвержены не только взрослые, но и дети. При недостаточном лечении или его отсутствии – приводит к летальному исходу. Причин развития бронхиальной астмы существует множество, особенно ей подвержены представители сильного пола и люди, с наследственной предрасположенностью.
Факторы развития могут быть внутренними и внешними, которые в той или иной степени влияют на проявление первых признаков. Эпизоды сильного кашля, которые испытывает больной, могут появляться с различной периодичностью. Это происходит из-за того, что при контакте с аллергенами наблюдает обструкция бронхов (одна из форм дыхательной недостаточности. Происходит из-за нарушения проходимости бронхиального дерева и неправильного выведения слизи).
Во время развития недуга, происходят такие изменения в организме человека:
- Нарушения обмена в стенах бронхов;
- Гиперфункция дыхательных путей;
- Непроходимость респираторного тракта.
Своевременная диагностика и лечение бронхиальной астмы приводит к положительным результатам. Постоянный контроль пациента над своим состоянием и медикаментозная терапия, минимизирует риск развития патологий и осложнений.
Причины возникновения бронхиальной астмы бывают внешними или внутренними, также влияет фактор наследственности. Причины развития бронхиальной астмы можно разделить на несколько категорий:
Внутренние факторы:
- Наследственная предрасположенность – ближайшие родственники, болеющие данным недугом или имели сложные виды аллергических реакций;
- Ожирение – из-за неправильной вентиляции легких и высокого стояния диафрагмы, могут возникнуть трудности с дыханием;
- Мужчины и мальчики чаще подвержены данному недугу, что можно объяснить анатомическим строением бронхиального дерева.
- Аллергические реакции – человек испытывает постоянный кашель, трудности с дыханием и не может сделать выдох правильно;
- Плесень и цветочная пыльца;
- Продукты питания, чаще всего цитрусовые;
- Некоторые лекарственные препараты.
Причиной патологического процесса является воздействие аллергена, в совокупности с иммунными нарушениями. Стоит отметить, что курение табака и загрязненная окружающая среда также могут стать факторами, влияющими на появление и развитие заболевания.
У каждого пациента есть собственный триггер (раздражитель, который провоцирует приступ удушья), из-за которого могут появиться осложнения. К списку самых распространенных относятся:
- Погодные условия. Например, при ярком солнечном свете человек может чувствовать себя нехорошо;
- Психологические факторы. Люди, страдающие от депрессии и стрессов, больше подвержены влиянию различных заболеваний;
- Домашние пылевые клещи или другие вредители;
- Простуда и вирусные инфекции при недостаточном лечении, могут спровоцировать развитие астмы, а также вызывать приступы удушья;
- Животные и гормоны.
Заболевание протекает у каждого по-разному. При назначении курации, врач определяет основные причины, провоцирующие закупорку бронхов и осложнение болезни. На основании полученных результатов, определяется дальнейший план лечения и возможности ремиссии.
Помимо бронхиальной астмы причины возникновения есть и классификация, которая позволяет отнести болезнь к одному из типов. К начальной стадии можно отнести эпизодическую астму, которая проявляется только при появлении триггеров и аллергенов. Заболевание может быть:
- Совмещенным с другими;
- Неаллергического характера;
- Неуточненным;
- Аллергическим.
По степени развития можно выделить: легкой тяжести, средней и тяжелой. В последнем случае, лечению и профилактике бронхиальная астма практически не поддается. Меры по восстановлению здоровья будут эффективны в начальной и средней стадии. Главная задача лечащего врача – добиться стабильной ремиссии.
Во время осмотра, врач должен провести опрос пациента. В этот список входят частота проявлений основных симптомов, внезапные эпизоды кашля и прочее. Также оценивается дыхание и проявление возбудимости на различные раздражители. Начальный этап предполагает, что на основании полученных результатов, можно продолжить полный осмотр болеющего. Первые признаки бронхиальной астмы начинают проявляться еще на начальных порах, когда полное выздоровление вполне возможно и позволяет добиться устойчивого результата. Это:
- Одышка или удушье. Характеризуется периодически затрудненным дыханием, который возникает в случае полного покоя больного. Например, когда человек спит или полностью расслаблен. Может возникать при занятиях спортом;
- Дыхание при бронхиальной астме прерывистое, с удлиненным выдохом. Зачастую, сложно сделать не вдох, а именно выдох. Чтобы его сделать, нужно приложить много усилий;
- Хроническая форма проявляется в постоянном кашле. Его классифицируют как сухой и возникает он синхронно с одышкой. В конце приступа может приобрести влажный характер, с отхождением слизи;
- Хрипы при дыхании. Во время осмотра пациента, лечащий врач может без проблем установить хрипы и свисты в бронхах;
- Определенная поза во время приступа. Человек хватается руками за кровать или подлокотники, ноги стоят ровно на полу. Таким образом, организм отдает все свои силы на возможность нормально дышать. В медицине данный синдром имеет название ортопноэ.
Первой и основной причиной бронхиальной астмы является табакокурение на протяжении долгих лет. Именно эта категория больных обращается за помощью уже на средней стадии тяжести. В начале, это кажется обычной реакцией на воздействие табака, после чего – приступы мучают больного и во время сна. Бронхиальная астма хроническая болезнь, которая требует незамедлительной диагностики и лечения.
Помимо основных симптомов и причин бронхиальной астмы, встречаются и побочные. Благодаря им, специалист сможет определить серьезность и поставить точный диагноз.
- Наличие на коже бугорков или проявление аллергической реакции;
- Синюшность кожи. Характеризует последнюю стадию заболевания;
- Учащенное сердцебиение, наблюдаемое при приступах;
- Расширение грудной клетки. Если проблема ранее не волновала и больной не обращал на неё внимания;
- Головная боль и головокружение. Может возникать после очередного приступа;
- Увеличение правых камер сердца.
Осложнения заболевания характеризуются эмфиземой легких и сердечно-легочной недостаточностью. При подобном исходе, приступы следуют один за одним, которые невозможность полностью купировать. В некоторых случаях может стать причиной летального исхода.
Синдромы при бронхиальной астме определить не так уж и сложно. Как только у человека появляется один из описанных выше симптомов – ему стоит сразу же обратиться за помощью к квалифицированному специалисту. Заболеть бронхиальной астмой может абсолютно каждый, у кого есть предрасположенность и различные аллергические реакции.
Терапия бронхиальной астмы назначается врачом-пульмологом. В основу диагноза ложатся жалобы пациента, анализы и рентгеновский снимок. Все исследования и анализы направлены на выявление степени тяжести заболевания. Симптомы и лечение бронхиальной астмы неразрывно связаны друг с другом. От триггера, вызывающего развитие болезни, определяется дальнейший план клинической картины. Больному нужно пройти такие анализы и исследования, как:
- Спирометрия. Функциональное исследование легких. При помощи спирометрического прибора проводится анализ объема легких, емкости вдоха и выдоха. Подобное обследование поможет определить обструкцию бронхов и подтвердить диагноз. После получения результатов, процедуру следует повторить еще несколько раз.
- Пикфлоуметрия – позволяет оценить обструкцию воздухоносных путей при конкретных разновидностях заболеваний. Данный метод направлен на изучение стабильности состояния и сравнение показателей с прежними.
- Анализ на аллергены. Проводится для того, чтобы определить основные факторы появления болезни и возможности эффективного лечения.
Также проводится общий анализ крови и мокроты. Второй является основным, который позволит рассмотреть вирусы, провоцирующие заболевание, спирали Куршман и прочего. В стадии вспыхнувшего воспалительного процесса можно определить нейтральные лейкоциты.
Исследование состояния иммунного барьера и биохимический анализ крови дадут полную картину того, как справиться с бронхиальной астмой. Анализ крови позволит понять, какие ещё заболевания могут быть у пациента и какие процессы уже запущенны.
Вылечить бронхиальную астму не так просто, как может показаться. Поддается лечению только начальная и средняя стадии, которые характеризуются отсутствием серьезных изменений в органе. Поскольку, оно носит хронический характер, основополагающим в лечении является именно исключение аллергенов. Пациенту может быть назначена диета и нормализация условий труда, ритма жизни. Подобный способ поможет определить основной фактор, влияющий на развитие недуга и определить степень его воздействия.
Если же аллерген был установлен ранее (или благодаря проведенным исследованиям), предлагаются гипосенсибилизирующие средства. Основная их задача – снизить влияние продукта на здоровье и общее состояние больного. Помимо этого, используются медикаментозные средства, в виде аэрозолей. Благодаря им, увеличивается просвет между бронхами и отток легочной слизи. Доза препарата подбирается индивидуально, с учетом стадии и общей реакции организма. Могут использоваться препараты «скорой помощи», расширяющие бронхи и позволяющие воздуху проходить намного быстрее. Используется для устранения приступов и улучшения общего состояния пациента.
Также используются таблетированные препараты пролонгированного действия. В некоторых случаях, помогают медикаменты гормонального состава. Могут назначаться в виде инъекций и необходимы пациентам в утреннее время. Лечение при помощи глюкокортикоидов, позволяет не только улучшить общее состояние иммунной системы, но и оказывает положительный результат в качестве профилактической меры. Основная задача инъекций – блокировать различные воспалительные процессы, уменьшить количество лейкоцитарных и эозинофильных клеток.
Постоянный контроль состояния, проведение исследований в назначенный срок – уменьшает отек слизистой, способствует восстановлению бронхиального просвета. Гормональные средства особенно эффективны в этом плане, поэтому при правильном дозировании и наблюдении лечащего врача, можно добиться стабильной ремиссии. Препараты вводятся при помощи ингаляторов, что существенно облегчает их прием и минимизирует риск отрицательных реакций организма.
При лечении следует иметь ввиду, что ингаляторы должны постоянно быть с больным. Противовоспалительные средства используются только по необходимости до полного купирования возникшего приступа.
Изучение бронхиальной астмы все еще продолжается: создаются новые и максимально результативные методы. Утверждать, что полностью вылечить заболевание – нельзя, но и исключить тот факт, что после длительной терапии лечение дает положительный итог – также не стоит. При лечении и терапии могут использоваться новые средства, в виде антагонистов лейкотриеновых рецепторов. В дополнении к ним, идут и моноклональные антитела.
Указанный выше метод был протестирован многими ведущими клиниками, прошел множество испытаний и показал положительную динамику. Принцип действия основан на том, что состав препаратов воздействует на клеточные элементы, вызывающие воспалительные процессы. Стоит отметить, что это не будет эффективно при изоляционном методе лечения, поэтому идет только комплексом. Используется на данный момент только в европейских странах и до сих изучается. В случае положительных итогов, данный метод станет одним из наиболее результативных и поможет пациенту перейти в стабильно-положительную динамику.
К списку основных средств для профилактики различных заболеваний, следует отнести:
- Правильная пища и здоровый образ жизни. Особенно касается беременных женщин. Если беременная имеет множественные аллергии, запрещено во время вынашивания ребенка принимать аллергенную пищу, следует избегать контакта с самими распространенными аллергенами;
- Адекватная физическая нагрузка. Плавание, дыхательные тренировки, длительные пешие прогулки;
- При проявлении первых признаков заболевания – нельзя заниматься самолечением. Курс может подобрать только врач-специалист;
- Лечение народными средствами возможно только в том случае, если лечащий врач дал свое согласие;
- Нормальные условия труда и использование средств личной безопасности. Относится к представителям профессий, которые находятся в постоянном контакте с химическо-активными веществами или ядовитыми элементами;
- Постоянный контакт с врачом, чтобы, если это будет необходимо, отреагировать на нестандартную ситуацию.
Представленные способы профилактики воздействуют не только на само заболевание, но и помогают поддерживать общее здоровье, повысить свой иммунитет. Современный человек страдает от множества недугов, которые вызваны воздействием окружающей среды и вредными привычками. Появление первых признаков – причина обратиться к профессионалу и заняться лечением конкретного заболевания. Поделитесь в социальных сетях информацией, а также оставьте свой комментарий об опыте лечения описанной выше болезни.
источник
Бронхиальная астма – это хроническое неинфекционное заболевание дыхательных путей воспалительного характера. Приступ бронхиальной астмы часто развивается после предвестников и характеризуется коротким резким вдохом и шумным длительным выдохом. Обычно он сопровождается кашлем с вязкой мокротой и громкими свистящими хрипами. Методы диагностики включают оценку данных спирометрии, пикфлоуметрии, аллергопроб, клинических и иммунологических анализов крови. В лечении используются аэрозольные бета-адреномиметики, м-холинолитики, АСИТ, при тяжелых формах заболевания применяются глюкокортикостероиды.
За последние два десятка лет заболеваемость бронхиальной астмой (БА) выросла, и на сегодняшний день в мире около 300 миллионов астматиков. Это одно из самых распространенных хронических заболеваний, которому подверженные все люди, вне зависимости от пола и возраста. Смертность среди больных бронхиальной астмой достаточно высока. Тот факт, что в последние двадцать лет заболеваемость бронхиальной астмой у детей постоянно растет, делает бронхиальную астму не просто болезнью, а социальной проблемой, на борьбу с которой направляется максимум сил. Несмотря на сложность, бронхиальная астма хорошо поддается лечению, благодаря которому можно добиться стойкой и длительной ремиссии. Постоянный контроль над своим состоянием позволяет пациентам полностью предотвратить наступление приступов удушья, снизить или исключить прием препаратов для купирования приступов, а так же вести активный образ жизни. Это помогает поддержать функции легких и полностью исключить риск осложнений.
Наиболее опасными провоцирующими факторами для развития бронхиальной астмы являются экзогенные аллергены, лабораторные тесты на которые подтверждают высокий уровень чувствительности у больных БА и у лиц, которые входят в группу риска. Самыми распространенными аллергенами являются бытовые аллергены – это домашняя и книжная пыль, корм для аквариумных рыбок и перхоть животных, аллергены растительного происхождения и пищевые аллергены, которые еще называют нутритивными. У 20-40% больных бронхиальной астмой выявляется сходная реакция на лекарственные препараты, а у 2% болезнь получена вследствие работы на вредном производстве или же, например, в парфюмерных магазинах.
Инфекционные факторы тоже являются важным звеном в этиопатогенезе бронхиальной астмы, так как микроорганизмы, продукты их жизнедеятельности могут выступать в качестве аллергенов, вызывая сенсибилизацию организма. Кроме того, постоянный контакт с инфекцией поддерживает воспалительный процесс бронхиального дерева в активной фазе, что повышает чувствительность организма к экзогенным аллергенам. Так называемые гаптенные аллергены, то есть аллергены небелковой структуры, попадая в организм человека и связываясь его белками так же провоцируют аллергические приступы и увеличивают вероятность возникновения БА. Такие факторы, как переохлаждение, отягощенная наследственность и стрессовые состояния тоже занимают одно из важных мест в этиологии бронхиальной астмы.
Хронические воспалительные процессы в органах дыхания ведут к их гиперактивности, в результате которой при контакте с аллергенами или раздражителями, мгновенно развивается обструкция бронхов, что ограничивает скорость потока воздуха и вызывает удушье. Приступы удушья наблюдаются с разной периодичностью, но даже в стадии ремиссии воспалительный процесс в дыхательных путях сохраняется. В основе нарушения проходимости потока воздуха, при бронхиальной астме лежат следующие компоненты: обструкция дыхательных путей из-за спазмов гладкой мускулатуры бронхов или вследствие отека их слизистой оболочки; закупорка бронхов секретом подслизистых желез дыхательных путей из-за их гиперфункции; замещение мышечной ткани бронхов на соединительную при длительном течении заболевания, из-за чего возникают склеротические изменения в стенке бронхов.
В основе изменений бронхов лежит сенсибилизация организма, когда при аллергических реакциях немедленного типа, протекающих в виде анафилаксий, вырабатываются антитела, а при повторной встрече с аллергеном происходит мгновенное высвобождение гистамина, что и приводит к отеку слизистой бронхов и к гиперсекреции желез. Иммунокомплексные аллергические реакции и реакции замедленной чувствительности протекают аналогично, но с менее выраженными симптомами. Повышенное количество ионов кальция в крови человека в последнее время тоже рассматривается как предрасполагающий фактор, так как избыток кальция может провоцировать спазмы, в том числе и спазмы мускулатуры бронхов.
При патологоанатомическом исследовании умерших во время приступа удушья отмечается полная или частичная закупорка бронхов вязкой густой слизью и эмфизематозное расширение легких из-за затрудненного выдоха. Микроскопия тканей чаще всего имеет сходную картину – это утолщенный мышечный слой, гипертрофированные бронхиальные железы, инфильтративные стенки бронхов с десквамацией эпителия.
БА подразделяется по этиологии, тяжести течения, уровню контроля и другим параметрам. По происхождению выделяют аллергическую (в т. ч. профессиональную БА), неаллергическую (в т. ч. аспириновую БА), неуточненную, смешанную бронхиальную астму. По степени тяжести различают следующие формы БА:
- Интермиттирующая (эпизодическая). Симптомы возникают реже одного раза в неделю, обострения редкие и короткие.
- Персистирующая (постоянного течения). Делится на 3 степени:
- легкая — симптомы возникают от 1 раза в неделю до 1 раза в месяц
- средняя — частота приступов ежедневная
- тяжелая — симптомы сохраняются практически постоянно.
В течении астмы выделяют обострения и ремиссию (нестабильную или стабильную). По возможности контроля над пристпуами БА может быть контролируемой, частично контролируемой и неконтролируемой. Полный диагноз пациента с бронхиальной астмой включает в себя все вышеперечисленные характеристики. Например, «Бронхиальная астма неаллергического происхождения, интермиттирующая, контролируемая, в стадии стабильной ремиссии».
Приступ удушья при бронхиальной астме делится на три периода: период предвестников, период разгара и период обратного развития. Период предвестников наиболее выражен у пациентов с инфекционно-аллергической природой БА, он проявляется вазомоторными реакциями со стороны органов носоглотки (обильные водянистые выделения, непрекращающееся чихание). Второй период (он может начаться внезапно) характеризуется ощущением стесненности в грудной клетке, которое не позволяет дышать свободно. Вдох становится резким и коротким, а выдох наоборот продолжительным и шумным. Дыхание сопровождается громкими свистящими хрипами, появляется кашель с вязкой, трудно отхаркиваемой мокротой, что делает дыхание аритмичным.
Во время приступа положение пациента вынужденное, обычно он старается принять сидячее положение с наклоненным вперед корпусом, и найти точку опоры или опирается локтями в колени. Лицо становится одутловатым, а во время выдоха шейные вены набухают. В зависимости от тяжести приступа можно наблюдать участие мышц, которые помогают преодолеть сопротивление на выдохе. В периоде обратного развития начинается постепенное отхождение мокроты, количество хрипов уменьшается, и приступ удушья постепенно угасает.
Проявления, при которых можно заподозрить наличие бронхиальной астмы.
- высокотональные свистящие хрипы при выдохе, особенно у детей.
- повторяющиеся эпизоды свистящих хрипов, затрудненного дыхания, чувства стеснения в грудной клетке и кашель, усиливающийся в ночной время.
- сезонность ухудшений самочувствия со стороны органов дыхания
- наличие экземы, аллергических заболеваний в анамнезе.
- ухудшение или возникновение симптоматики при контакте с аллергенами, приеме препаратов, при контакте с дымом, при резких изменениях температуры окружающей среды, ОРЗ, физических нагрузках и эмоциональных напряжениях.
- частые простудные заболевания «спускающиеся» в нижние отделы дыхательных путей.
- улучшение состояние после приема антигистаминных и противоастматических препаратов.
В зависимости от тяжести и интенсивности приступов удушья бронхиальная астма может осложняться эмфиземой легких и последующим присоединением вторичной сердечно-легочной недостаточности. Передозировка бета-адреностимуляторов или быстрое снижение дозировки глюкокортикостероидов, а так же контакт с массивной дозой аллергена могут привести к возникновению астматического статуса, когда приступы удушья идут один за другим и их практически невозможно купировать. Астматический статус может закончиться летальным исходом.
Диагноз обычно ставится клиницистом-пульмонологом на основании жалоб и наличия характерной симптоматики. Все остальные методы исследования направлены на установление степени тяжести и этиологии заболевания. При перкуссии звук ясный коробочный из-за гипервоздушности легких, подвижность легких резко ограничена, а их границы смещены вниз. При аускультации над легкими прослушивается везикулярное дыхание, ослабленное с удлиненным выдохом и с большим количеством сухих свистящих хрипов. Из-за увеличения легких в объеме, точка абсолютной тупости сердца уменьшается, тоны сердца приглушенные с акцентом второго тона над легочной артерией. Из инструментальных исследований проводится:
- Спирометрия. Спирография помогает оценить степень обструкции бронхов, выяснить вариабельность и обратимость обструкции, а так же подтвердить диагноз. При БА форсированный выдох после ингаляции бронхолитиком за 1 секунду увеличивается на 12% (200мл) и более. Но для получения более точной информации спирометрию следует проводить несколько раз.
- Пикфлоуметрия. Измерение пиковой активности выдоха (ПСВ) позволяет проводить мониторинг состояния пациента, сравнивая показатели с полученными ранее. Увеличение ПСВ после ингаляции бронхолитика на 20% и более от ПСВ до ингаляции четко свидетельствует о наличии бронхиальной астмы.
Дополнительная диагностика включает в себя проведение тестов с аллергенами, ЭКГ, бронхоскопию и рентгенографию легких. Лабораторные исследования крови имеют большое значение в подтверждении аллергической природы бронхиальной астмы, а так же для мониторинга эффективности лечения.
- Анализа крови. Изменения в ОАК — эозинофилия и незначительное повышение СОЭ — определяются только в период обострения. Оценка газового состава крови необходима во время приступа для оценки тяжести ДН. Биохимический анализ крови не является основным методом диагностики, так как изменения носят общий характер и подобные исследования назначаются для мониторинга состояния пациента в период обострения.
- Общий анализ мокроты. При микроскопии в мокроте можно обнаружить большое количество эозинофилов, кристаллы Шарко-Лейдена (блестящие прозрачные кристаллы, образующиеся после разрушения эозинофилов и имеющие форму ромбов или октаэдров), спирали Куршмана (образуются из-за мелких спастических сокращений бронхов и выглядят как слепки прозрачной слизи в форме спиралей). Нейтральные лейкоциты можно обнаружить у пациентов с инфекционно-зависимой бронхиальной астмой в стадии активного воспалительного процесса. Так же отмечено выделение телец Креола во время приступа – это округлые образования, состоящие из эпителиальных клеток.
- Исследование иммунного статуса. При бронхиальной астме количество и активность Т-супрессоров резко снижается, а количество иммуноглобулинов в крови увеличивается. Использование тестов для определения количества иммуноглобулинов Е важно в том случае, если нет возможности провести аллергологические тесты.
Поскольку бронхиальная астма является хроническим заболеванием вне зависимости от частоты приступов, то основополагающим моментом в терапии является исключение контакта с возможными аллергенами, соблюдение элиминационных диет и рациональное трудоустройство. Если же удается выявить аллерген, то специфическая гипосенсибилизирующая терапия помогает снизить реакцию организма на него.
Для купирования приступов удушья применяют бета-адреномиметики в форме аэрозоля, для того чтобы быстро увеличить просвет бронхов и улучшить отток мокроты. Это фенотерола гидробромид, сальбутамол, орципреналин. Доза в каждом случае подбирается индивидуально. Так же хорошо купируют приступы препараты группы м-холинолитиков – аэрозоли ипратропия бромида и его комбинации с фенотеролом.
Ксантиновые производные пользуются среди больных бронхиальной астмой большой популярностью. Они назначаются для предотвращения приступов удушья в виде таблетированных форм пролонгированного действия. В последние несколько лет препараты, которые препятствуют дегрануляции тучных клеток, дают положительный эффект при лечении бронхиальной астмы. Это кетотифен, кромогликат натрия и антагонисты ионов кальция.
При лечении тяжелых форм БА подключают гормональную терапию, в глюкокортикостероидах нуждается почти четверть пациентов, 15-20 мг Преднизолона принимают в утренние часы вместе с антацидными препаратами, которые защищают слизистую желудка. В условиях стационара гормональные препараты могут быть назначены в виде инъекций. Особенность лечения бронхиальной астмы в том, что нужно использовать лекарственные препараты в минимальной эффективной дозе и добиваться еще большего снижения дозировок. Для лучшего отхождения мокроты показаны отхаркивающие и муколитические препараты.
Течение бронхиальной астмы состоит из череды обострений и ремиссий, при своевременном выявлении можно добиться устойчивой и длительной ремиссии, прогноз же зависит в большей степени от того, насколько внимательно пациент относится к своему здоровью и соблюдает предписания врача. Большое значение имеет профилактика бронхиальной астмы, которая заключается в санации очагов хронической инфекции, борьбе с курением, а так же в минимизации контактов с аллергенами. Это особенно важно для людей, которые входят в группу риска или имеют отягощенную наследственность.
источник
Что такое бронхиальная астма? Причины возникновения, диагностику и методы лечения разберем в статье доктора Сергеева А. Л., аллерголога со стажем в 10 лет.
Бронхиальная астма (БА) — заболевание, характерным проявлением которого является хроническое воспаление дыхательных путей, респираторные симптомы (свистящие хрипы, одышка, заложенность в груди и кашель), которые варьируют по времени и интенсивности и проявляются вместе с вариабельной обструкцией дыхательных путей. [1]
БА занимает лидирующую позицию по распространенности среди населения. Если верить статистике, за 15 лет зафиксировано удвоение количества заболевших этой патологией.
По оценкам ВОЗ, сегодня БА болеет примерно 235 млн человек, а к 2025 году прогнозируется увеличение до 400 млн человек в мире. [1] Так, в исследованиях 3 фазы (ISSAC) также выявлен рост мировой заболеваемости БА у детей в возрасте 6-7 лет (11,1-11,6%), среди подростков 13-14 лет (13,2-13,7%). [2] [3]
На появление и развитие БА влияет ряд причин.
Внутренние причины:
1. пол (в раннем детстве преимущественно болеют мальчики, после 12 лет девочки);
2. наследственная склонность к атопии;
3. наследственная склонность к гиперреактивности бронхов;
Внешние условия:
1. аллергены:
- неинфекционные аллергены: бытовые, пыльцевые, эпидермальные; грибковые аллергены;
- инфекционные аллергены (вирусные, бактериальные);
2. инфекции дыхательных путей. [4]
Характерные симптомы БА, на которые жалуются большинство больных, включают:
- кашель и тяжесть в груди;
- экспираторная одышка;
- свистящее дыхание.
Проявления БА изменчивы по своей тяжести, частоте появления и зависят от контакта с различными аллергенами и другими триггерными факторами. Зависят они и от подобранного противоастматического лечения, количества и тяжести сопутствующих заболеваний. Чаще всего симптомы БА беспокоят в ночное время или в ранние утренние часы, а также после физических усилий, что приводит к снижению физической активности больных. Воспалительные изменения в бронхиальном дереве и гиперреактивность дыхательных путей выступают основными патофизиологическими признаками БА. [5]
Механизмы, вызывающие основные симптомы БА [5]
| Симптом | Механизм |
|---|---|
| Кашель | Раздражение рецепторов бронхов, сокращение гладкой мускулатуры бронхов |
| Свистящее дыхание | Бронхообструкция |
| Заложенность в груди | Констрикция мелких дыхательных путей, воздушные ловушки |
| Одышка | Стимулированная работа дыхания |
| Ночные симптомы | Воспалительный процесс, гиперреактивность бронхов |
Патогенез бронхиальной астмы можно наглядно представить в виде схемы:
Сегодня есть огромное количество классификаций БА. Ниже представлены основные, они помогают в понимании причин и необходимы для статистики. Кроме того, приведен современный подход в рассмотрении проблемы астмы, как выделение фенотипов астмы. [1] [6]
В России используется следующая классификация БА:
Классификация БА (МКБ-10)
| J45, J45.0 Астма с преобладанием аллергического компонента |
| аллергическая экзогенная |
| атопическая |
| Бронхит аллергический без доп. уточнений |
| Ринит аллергический с астмой |
| Сенная лихорадка с астмой |
| J45.1 Астма неаллергическая |
| идиосинкратическая |
| эндогенная неаллергическая |
| J45.8 Астма сочетанная |
| ассоциация с состояниями, упомянутыми в J45.0, J45.1 |
| J45.9 Астма без уточнения |
| астма поздно начавшаяся |
| астматический бронхит без доп. уточнений |
| J46 Астматический статус |
| астма тяжелая острая |
Приоритетное внимание сейчас уделяется персонализированной медицине, которая на данный момент не имеет возможности создания индивидуального лекарственного препарата и способов обследования или предупреждения развития заболевания для конкретного больного, но предложено выделять отдельные категории. Эти подгруппы больных называют фенотипами БА, характеризующимися особенностями в причинах, развитии, методах обследования и терапии. [1] [8]
На данный момент существуют следующие фенотипические формы БА:
- Аллергическая БА. Этот тип не представляет сложности в диагностике — дебют заболевания выпадает на детский возраст, связан с отягощенным аллергологическим анамнезом. Как правило, у родственников также имеются респираторные или кожные проявления аллергии. У людей с этой разновидностью БА зафиксировано иммунное воспаление в бронхиальном дереве. Эффективно лечение больных этим типом БА местными кортикостероидами ( ГКС).
- Неаллергическая БА. Этим типом БА болеют преимущественно взрослые, в анамнезе нет аллергопатологии, наследственность по аллергии не отягощена. Характер воспалительных изменений в бронхах этой категории бывает нейтрофильно-эозинофильным, малогранулоцитарным или сочетать эти формы. ИГКС плохо работают в лечении этого типа БА.
- Астма с постоянной констрикцией дыхательных путей. Есть такая группа пациентов, у которых начинаются необратимые изменения в бронхах, как правило, это люди с неконтролируемыми симтомами БА. Изменения в бронхиальном дереве характеризуются перестройкой стенки бронхов. Терапия данных пациентов сложна и требует пристального внимания.
- Астма с запоздалым началом. Большинство больных, в основном женского пола, заболевают астмой в солидных годах. Эти категории больных требуют назначения повышенных концентраций ИГКС или становятся почти резистентными к базовой терапии.
- Астма в сочетании с лишним весом. Этот тип учитывает, что категория людей с превышением веса и БА страдают более тяжелыми приступами удушья и кашлем, постоянно бывает одышка, а изменения в бронхах характеризуются умеренным аллергическим воспалением. Лечение данных пациентов начинается с коррекции эндокринологических отклонений и диетотерапии.
Если вовремя не поставить диагноз бронхиальной астмы и не подобрать терапию, которая позволит контролировать течение болезни, могут развиться осложнения:
- легочное сердце, вплоть до острой сердечной недостаточности;
- эмфизема и пневмосклероз легких, дыхательная недостаточность;
- ателектаз легких;
- интерстициальная, подкожная эмфизема;
- спонтанный пневмоторакс;
- эндокринные расстройства;
- неврологические расстройства.
Бронхиальная астма представляет собой клинический диагноз, который устанавливает врач, учитывая жалобы, анамнестические особенности пациента, функциональные методы диагностики с учетом степени обратимости обструкции бронхов, специального обследования на наличие аллергопатологии и дифференциальной диагностики с прочими болезнями со схожими жалобами. Дебют развития заболевания чаще всего происходит в возрасте от 6 лет, реже после 12 лет. Но появление возможно и в более позднем возрасте. [9] Пациенты жалуются на эпизоды затрудненного дыхания ночью, в предутренние часы или связывают жалобы с эмоциональной, а иногда и физической перегрузкой. Эти симптомы сочетаются с затруднением дыхания, с нарушениями выдоха, «свистами» в груди, рецидивирующим кашлем с небольшим количеством мокроты. Эти симптомы могут купироваться самостоятельно или с использованием лекарственных бронхорасширяющих препаратов. Необходимо связать появления признаков БА после взаимодействия с аллергенными веществами, сезонность появления симптомов, связь с клиническими признаками насморка, присутствие в анамнезе атопических заболеваний или астматических проблем.
При подозрении на диагноз БА следует задать вопросы:
- Беспокоят ли вас приступы похрипывания в легких?
- Бывает ли покашливание в ночное время?
- Как вы переносите физическую нагрузку?
- Беспокоят ли вас тяжесть за грудиной, покашливание после пребывания в запыленных помещениях, контакта с шерстью животных, в весенне-летний период?
- Заметили ли вы, что чаще болеете дольше двух недель, и заболевание часто сопровождается кашлем и одышкой?
Специфические методы постановки диагноза
1. Оценка функции работы легких и степени возвратимости бронхиальной констрикции
- Спирометрия — это основной и простой метод исследования тяжести и возвратимости обструкции бронхов, применяемый также для последующей оценки течения БА. При проведении ФВД можно выявить тип изменений бронхиального дыхания (обструктивный, рестриктивный, смешанный), оценить тяжесть состояния. Для точной диагностики возвратимости бронхиальной констрикции можно применить пробу с бронхорасширяющими препаратами. Общепринятым положительным тестом считается прирост ОФВ1≥12%. Применяют следующие виды бронходилататоров: β2-агонисты быстрого эффекта (сальбутамол, фенотерол, тербуталин) с контролем ответа в течение 14 минут. Положительный тест свидетельствует об обратимости значений нарушений при БА. [9]
- Пикфлоуметрия. Часто применяется измерение пиковой скорости выдоха с помощью специального простого аппарата — пикфлоуметра. Необходимо объяснить больным, как измерять ПСВ в утренние часы (до пользования лекарственными препаратами); в этом случае измеряем самое минимальное значение ПСВ. Измерение ПСВ необходимо сделать и поздним вечером, это будет самый высокий уровень ПСВ. Изменчивость в течение суток ПСВ называют амплитудой ПСВ. Фиксирование ПСВ следует проводить около 2-3 недель. Данное исследование оценивает ПСВ в домашних и рабочих условиях, что позволяет определить, как влияют факторы внешней обстановки на самочувствие пациента (аллергены, профессиональные факторы, физическая нагрузка, стрессы и другие триггеры). [10]
- Определение гиперреактивности бронхов. Присутствие гиперреактивности бронхиального дерева считается важным критерием для постановки диагноза БА. Самым используемым методом исследования гипервосприимчивости бронхов на данный момент является бронхоконстрикторный тест с биологически активными веществами (метахолином, гистамином), а также физической нагрузкой. Оценка показателей исследования оценивается по изменениям ОФВ1. При уменьшении показателей ОВФ1 более чем на 20% (от первоначальных цифр) тест можно считать положительным. [8]
2. Аллергообследование. Подразумевает проведение аллергопроб на коже, тестов-провокаторов с некоторыми видами аллергенов, лабораторного исследования для выявления специфических IgE-антител. Наиболее распространенными являются кожные пробы, так как это простые методы по технике выполнения, достоверно точные и безопасные для пациентов.
2.1. Существуют следующие виды кожных аллергопроб по технике выполнения:
- скарификационные аллергопробы;
- пробы уколом (prick-test);
- внутрикожные пробы;
- аппликационные пробы
Чтобы проводить кожные пробы, необходимы данные из истории болезни пациента, свидетельствующие за однозначную связь жалоб и контакта с тем аллергеном или их группой в патогенезе болезни, IgE-зависимый тип аллергической реакции.
Кожное тестирование не проводится в случаях:
- обострения аллергического заболевания;
- острых вирусных или бактериальных заболеваний (ОРВИ, назофарингиты, бронхиты и др.);
- тяжелой формы астмы, ее неконтролируемого течения (ОФВ1 [10]
2.2. Провокационный ингаляционный тест. Эксперты Респираторного Общества из Европы рекомендуют проводить данное исследование. Перед исследованием проводят спирометрию, и если уровень ОФВ1 не снижается ниже отметки 70% от нормы, пациент допускается до провокации. Используют небулайзер, с помощью которого можно струей выдавать определенные дозы аллергена, и пациент делает несколько ингаляций с определенными разведениями аллергенов под постоянным контролем врача-аллерголога. После каждой ингаляции оцениваются результаты через 10 мин трижды. Тест расценивается как положительный при уменьшении ОФВ1 на 20% и больше от начальных показателей.
2.3. Методы лабораторной диагностики. Диагностика в лаборатории выступает неосновным методом. Проводится, если необходимо еще одно исследование для подтверждения диагноза. Основными показаниями для назначения лабораторной диагностики являются:
- возраст до 3-х лет;
- в анамнезе тяжелые аллергические реакции на кожное обследование;
- основное заболевание протекает тяжело, практически без периодов ремиссии;
- дифференциальная диагностика между IgE-опосредованными и не-IgE-опосредованными типами аллергических реакций;
- обострение кожных заболеваний или особенности строения кожи;
- требуется постоянный прием антигистаминных препаратов и глюкокортикостероидов;
- поливалентная аллергия;
- при проведении кожного тестирования получают ложные результаты;
- отказ больного от кожных проб;
- результаты кожных проб не совпадают с клиническими данными.
В лабораториях применяют следующие методы определения общего и специфического IgE — радиоизотопный, хемилюминисцентный и иммуноферментный анализы.
Самый новый подход к диагностике аллергических заболеваний на данный момент — это молекулярное аллергообследование. Оно помогает более точно поставить диагноз, рассчитать прогноз течения болезни. Для диагностики важно учитывать следующие нюансы:
- отличие истинной сенсибилизации и перекрестных реакций у больных с полиаллергией (когда имеется широкий спектр сенсибилизации);
- снижение риска тяжелых системных реакций при проведении аллергообследования, что улучшает приверженность пациентов;
- точное определение подтипов аллергенов для проведения аллерген-специфической иммунотерапии (АСИТ);
- наиболее распространена технология чипов Immuna Solid phase Allergen Chip (ISAC). Это самая полноценная платформа, которая включает в себя более 100 аллергенных молекул в одном исследовании.
Сегодня, к сожалению, современная медицина не может вылечить больного от бронхиальной астмы, однако все усилия сводятся к созданию терапии с сохранением качества жизни пациента. В идеале при контролируемой БА должны отсутствовать симптомы заболевания, сохраняться нормальными показатели спирометрии, отсутствовать признаки патологических изменений в нижних отделах легких. [1]
Европейскими рекомендациями предложен ступенчатый подход к лечению:
Фармакотерапию БА можно разделить на 2 группы:
- Препараты ситуационного использования
- Препараты постоянного использования
Препараты для купирования приступов следующие:
- коротко-действующие β-адреномиметики;
- антихолинергические препараты;
- комбинированные препараты;
- теофиллин.
К препаратам для поддерживающей терапии относят:
- ингаляционные и системные глюкокортикостероиды;
- комбинации длительно действующих β2-агонистов и ГКС;
- теофиллины с длительным действием;
- антилейкотриеновые препараты;
- антитела к имммуноглобулину Е.
Для терапии БА важны как лекарственные препараты, так и способы введения данных веществ в организм и дыхательные пути. Препараты могут назначаться внутрь per os, парентерально, ингаляционно.
Выделяют следующие группы доставки лекарственных препаратов через дыхательные пути:
- аэрозольные ингаляторы;
- порошковые ингаляторы;
- небулайзеры.
Самым современным и исследованным методом лечения аллергической БА с подтвержденной эффективностью является АСИТ (аллерген-специфическая иммунотерапия). АСИТ на данный момент является единственным способом терапии, который меняет развитие болезни, действуя на механизмы патогенеза астмы. Если вовремя провести АСИТ, данное лечение способно приостановить переход аллергического ринита в астму, а также пресечь переход легкой формы в более тяжелую. А также преимущества АСИТ — это возможность не дать появиться новым сенсибилизациям.
АСИТ при БА проводится пациентам с:
- легкой или средней тяжести формой заболевания (цифры ОФВ1 должны быть не менее 70% от нормы);
- если симптомы астмы не полностью контролируются гипоаллергенным бытом и лекарственной терапией;
- если у пациента имеются риноконъюнктивальные симптомы;
- если пациент отказывается от постоянной формакотерапии;
- если при проведении фармакотерапии возникают нежелательные эффекты, которые мешают пациенту.
Сегодня мы можем предложить пациентам следующие виды АСИТ:
- инъекционное введение аллергенов
- сублингвальное введение аллергенов
В современных условиях нет доказательств, что экологические, климатические факторы, нарушения питания могут ухудшать течение БА, и устранение этих триггеров поможет снизить тяжесть заболевания и уменьшить объем фармакотерапии. Требуется проведение дальнейших клинических наблюдений в этом ключе. [7]
Выделяют первичную профилактику. Она включает:
- элиминацию аллергенов во время беременности и в первые годы жизни ребенка (гипоаллергенный быт и гипоаллергенная диета);
- кормление грудью;
- молочные смеси;
- пищевые добавки во время беременности (существует несколько гипотез протективного эффекта рыбьего жира, селена, витамина Е);
- отказ от курения во время беременности.
Вторичная профилактика включает:
- избегать поллютантов (повышение концентраций озона, окислов озона, взвесей частиц, аэрозолей кислот);
- борьба с клещами домашней пыли;
- не заводить домашних животных;
- отказ от курения в семье.
источник
Термином бронхиальная астма обозначается заболевание дыхательных путей воспалительного характера, при котором происходит бронхиальная обструкция. То есть во время воспаления сужается просвет бронхов, вследствие чего затрудняется дыхание, каждый вдох сопровождается характерным звуком, нехватка воздуха приводит к приступам кашля. В среднем на планете болезнью страдают пять человек из ста, что дает право говорить о ее распространенности.
Хотя обструкция бронхов является обратимой, опасность заболевания заключается в том, что последствия такой обструкции могут быть необратимыми. В длительном периоде в бронхах происходят морфофункциональные нарушения, изменяется микроциркуляция в утолщенной базальной мембране, а стенки бронхов после прохождения приступа не возвращаются в нормальное состояние.
В подавляющем большинстве случаев бронхиальная астма является своеобразным «ответом» организма на раздражительное воздействие или, говоря проще, на аллерген. Однако утверждать, что заболевание имеет исключительно аллергическую природу также нельзя. В медицинской практике существует немало примеров, когда воспаление бронхов вызывалось поражениями головного мозга человека.
Существует несколько классификаций данного заболевания, каждая из которых широко используется.
По характеру причин, по которым появилась бронхиальная астма, выделяют инфекционно- и не инфекционно-аллергическую формы. Первая подразумевает, что болезнь развилась как осложнение других недугов дыхательных путей, имеющих инфекционную природу. Чаще всего к подобным негативным последствиям может привести ангина, пневмония, острый фарингит. Два из трех случаев заболевания попадают в эту категорию.
Вторая форма имеет сугубо аллергическую природу, когда бронхиальная астма оказывается реакцией организма на стандартные раздражители для аллергии: цветочная пыльца, пыль, перхоть, медицинские препараты, химические вещества и другие. Отмечено, что хотя на данную форму выпадает менее половины случаев, именно она чаще всего передается по наследству.
Виды бронхиальной астмы по степени сложности представляют собой легкую, среднетяжелую и тяжелую форму. То, к какому виду относится заболевание у пациента, определяется лечащим врачом в каждом конкретном случае на основании многофакторного анализа. Так, на результат влияет частота и продолжительность приступов, какова тяжесть приступов, насколько пациент себя нормально ощущает между спазмами.
Вот основные характерные черты каждой из форм:
Легкая форма. Характеризуется практически полным отсутствием сильных приступов удушья, некоторые симптомы бронхиальной астмы проявляются не чаще нескольких раз в неделю и очень непродолжительны. Ночные приступы, которые считаются характерными для заболевания, беспокоят пациента несколько раз в месяц. Между приступами больной ведет нормальную жизнь.
Среднетяжелая форма. Характеризуется такими же по частоте, но сильными приступами удушья. По ночам астма проявляется минимум несколько раз в месяц и также сопровождается сильными приступами.
Тяжелая форма. В такой форме протекания обострения разной степени тяжести появляются у пациента регулярно. Некоторые из них, особенно опасные, при отсутствии срочных мер могут представлять риск для жизни. Между приступами пациент не может вести нормальную жизнь, так как ощущает нехватку сил, а симптомы бронхиальной астмы хотя и в меньшей степени, все равно дают о себе знать.
Естественно, что легкая форма со временем, если отсутствует надлежащее лечение бронхиальной астмы, может переходить в более тяжелую форму.
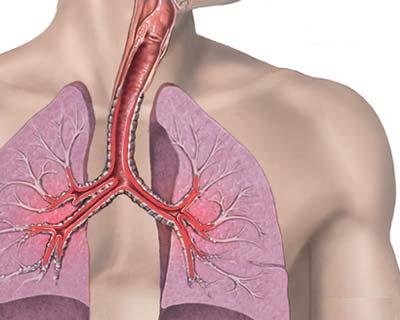
Во время подобных приступов у больного появляется свистящее дыхание, которое, впрочем, заметно для других только вблизи, возникает непродуктивный кашель. Пациент может почувствовать одышку разной силы при стандартных физических нагрузках. Эти признаки бронхиальной астмы дополняет характерный симптом в виде ночных приступов удушья.
Несколько других симптомов не специалистов в медицине может ввести в заблуждение. Так обструкция бронхов приводит к длительному задерживанию воздуха в них и для того чтобы выдохнуть человеку приходится кашлять. Такой кашель может внезапно появляться, длиться от пары минут до нескольких часов, и также внезапно исчезать.
Рассказывая про виды бронхиальной астмы мы упомянули, что виды определяются симптомами и их частотой. Данная классификация детализируется в четыре группы, для каждой из которых характерны свои признаки, включая результаты анализов.
Так, самое легкое течение болезни это эпизодическое, когда приступы днем и ночью появляются от силы раз в несколько недель, а то и меньше. Обострения если и появляются, то длятся относительно недолго, а между обострениями дыхание соответствует норме. При этом ОФВ1 и ПОС должны быть не менее 80% от нормы, а ПОС колеблется в пределах 20% от нормы за сутки.
Если приступы встречаются чаще, чем раз в неделю, но при этом за день у пациента не бывает двух обострений, говорят, что бронхиальная астма уже имеет постоянное течение в нетяжелой форме. Отличие от предыдущего вида заключается еще и в том, что ПОС за сутки колеблется в пределах от 20 до 30%.
При постоянном течении нетяжелая бронхиальная астма может перейти в форму средней тяжести. Приступы днем происходят каждый день, а ночью как минимум один раз в семь дней. Пациент уже не может обходиться без β2-агониcтов, колебания ПОС составляют от 30% за сутки, при этом ОФВ1 и ПОС составляют от 60% до 80% от нормы.
В последней, самой серьезной форме, приступы практически не оставляют больного ни днем ни ночью, значения показателей ОФВ1 и ПОС на 40% и более отстают от нормы. Пациент в таком состоянии уже не может поддерживать нормальную физическую активность.
Диагностика заболевания проводится по некоторым направлениям. Во-первых, на его наличие указывают характерные симптомы бронхиальной астмы, о которых речь шла выше. Во-вторых, заметное и быстрое облегчение приступа после ингаляции препарата, расширяющего бронхи, это еще один указатель на правильность диагноза. В-третьих, проводится анализ мокроты и рентгенография дыхательной системы.
Особыми методами является исследование дыхания. Диагностика бронхиальной астмы в этом случае базируется на получении данных о частоте, силе и скорости вдоха. Получать собственные результаты и сопоставлять их с нормальными значениями можно и в домашних условиях с помощью прибора пикфлоуметра.
Когда диагностика бронхиальной астмы дала положительный результат, проводятся исследования, направленные на выявление аллергена. Чаще всего ограничиваются кожными тестами в виду их эффективности и экономичности, но при необходимости проводят более сложные анализы.
Прежде, чем мы начнем описывать лечение бронхиальной астмы, еще раз напомним, что данное заболевание практически неразрывно связано с аллергией. Другими словами, подобная реакция является ответом иммунитета организма на постороннее воздействие. Суть этого «ответа» заключается в воспалении бронхов. Это воспаление приводит ко всем описанным выше симптомам, и именно на борьбу с ним должно направляться основное лечение.
Бронхиальная астма является одним из тех недугов, с которыми можно бороться только под руководством опытного врача. Само лечение бронхиальной астмы должно быть ступенчатым, то есть набор медицинских препаратов и частота их применения варьируется в зависимости от того, какие проявляются симптомы у пациента.
Основой для терапии чаще всего выступают глюкокортикостероиды в форме ингаляций. Дополнительно к ним могут назначаться таблетированные средства или инъекции, которые применяются как для лечения, так и для профилактики болезни. Обязательно прочитайте правила пользования ингаляторами, прежде чем начнете их применять самостоятельно.
Естественно, что противовоспалительное симптоматическое лечение бронхиальной астмы это лишь часть комплексного подхода. Вторая немаловажная составляющая – определение аллергена, вызвавшего такую реакцию, и нивелирование его воздействия.
Если аллерген имеет инфекционную природу, то в обязательном порядке проводится терапия, направленная на борьбу с этой инфекцией. Если же бронхиальная астма вызвана неинфекционным аллергеном, то по мере возможности ограничивается контакт больного с этим веществом. В некоторых случаях данный подход может потребовать кардинального изменения образа жизни вроде смены работы или переезда в другой город. При точном определении аллергена следует прислушаться к рекомендациям врача, какими бы тяжелыми для исполнения они ни были.
Одной из проблем, с которыми сталкивается лечение бронхиальной астмы является обилие мокроты в бронхах. От нее нужно в обязательном порядке избавляться. Для этого рекомендуется совершать частые пешеходные прогулки по чистому воздуху, сделать регулярным выполнение специальной лечебной гимнастики. Правильно подобранные гимнастические упражнения позволяют не просто увеличить вентиляцию бронхов, но и учат пациента управлять дыханием, благодаря чему признаки бронхиальной астмы хотя и не исчезают полностью, но становятся подконтрольными.
В зависимости от того, в каком направлении изменяется объем препаратов, возможно два подхода к лечению болезни. Первый подразумевает применение интенсивного лечения с самого начала. Чаще всего это позволяет получить контроль над симптомами, после чего постепенно снижается интенсивность лечения. Второй способ заключается в соответствии лечения диагностированной форме заболевания. Если выбранная интенсивность не приводит к положительным результатам, она постепенно увеличивается. В противном случае (если лечение помогло), интенсивность сокращается, но не раньше, чем через 3 месяца стабильного состояния.
источник
Бронхиальная астма — это хроническое заболевание дыхательных путей, при котором происходит сужение дыхательных путей вследствие раздражителей, сопровождающееся приступами удушья. Из-за чрезмерной выработки слизи при астме нарушена нормальная циркуляция воздуха, что затрудняет дыхательный процесс.
Бронхиальная астма – распространенное заболевание, встречающееся у людей любого возраста и социальной группы. Наиболее подвержены болезни дети, которые впоследствии «перерастают» проблему (около половины болеющих). В последние годы во всем мире наблюдается устойчивый рост заболеваемости, потому работает огромное количество программ, и всемирных, и национальных, по борьбе с астмой.
Дети младшего возраста- больше болеют астмой мальчики.
Дети подросткового возраста- процент болеющий равен.
Жители мегаполисов — лидеры (более семи процентов). Жители деревень болеют значительно меньше – менее пяти процентов.
У больных астмой снижается трудоспособность и часто наступает инвалидность, потому что хронический воспалительный процесс формирует чувствительность к аллергенам, различным химическим раздражителям, дыму, пыли и т.д. из-за чего образуется отечность и бронхоспазм, так как в момент раздражения идет повышенная выработка бронхиальной слизи.
К основным симптомам заболевания относят:
- мучительный постоянный кашель, ухудшающийся в ночное время, после физических нагрузок, на холодном воздухе;
- сильная одышка, часто сопровождающаяся страхом, что произвести выдох станет невозможно;
- громкий свистящий хрип;
- приступы удушья.
Если астма протекает тяжело, больной во время приступа вынужден дышать ртом, напрягая плечи, шею и туловище. При сужении дыхательных путей вдыхать легче, чем выдыхать, так как вдох для организма более легкий процесс, час выдох и мышцы грудной клетки лучше приспособлены к этому движению. Выдох – пассивное движение, для выдоха человеку не нужно прилагать усилия, потому мышцы не адаптированы на удаление воздуха, тем более, если дыхательные пути сужены. При бронхоспазме в легких остается воздух, и они раздуваются. Потому у хронических больных появляется специфический признак — «голубиная грудь». При тяжелых формах острой бронхиальной астмы не наблюдается свиста при дыхании, потому что человек не может ни вдохнуть полной грудью, ни выдохнуть.
Существует большое количество провоцирующих факторов, которые приводят к развитию астмы.
Главный спусковой механизм – повышение реактивности бронхов, которое развивается в связи с аллергической реакцией.
Принято разделять две основные формы болезни:
Начальная стадия болезни при этих двух формах протекает различно. Дальнейшие этапы схожи.
Формируется на фоне аллергической реакции, когда иммунитет обнаруживает аллерген и организм начинает выделять в ответ вещества, взаимодействующие с аллергическим компонентом. Нахождение в организме человека этих веществ, являющихся антителами, свидетельствует о сенсибилизации. Мы все взаимодействуем везде и всюду с огромнейшим количеством самых разных аллергенов, но не всякий организм запускает механизм защиты астмы.
- генетическая предрасположенность;
- физиологические особенности.
Для этой формы астмы характерна практически мгновенная реакция на аллерген. При отсутствии раздражающего фактора жалоб нет.
- квартирная пыль;
- цветочная пыльца;
- шерсть домашних животных;
- химикаты;
- некоторая пища.

При длительном течении процесса и отсутствии лечения происходят изменения в бронхах, которые вызывают нарушения в их работе и способствуют многократному увеличению риска инфицирования. Развивается инфекционно-аллергическая форма астмы.
Рекомендация врача. При диагнозе «бронхиальная астма» необходимо регулярное наблюдение у терапевта и аллерголога.
Склонность к аллергическим реакциям и наличие респираторных заболеваний, например, хронического синусита, воспаления среднего уха и носовых полипов имеют тесную связь с бронхиальной астмой. Люди, страдающие различными аллергиями и имеющие бронхиальную астму в анамнезе, чаще просыпаются по ночам из-за приступов удушья, теряют работоспособность и нуждаются в более серьезной терапии сильными медицинскими препаратами для уменьшения симптоматики.
Механизмом запуска болезни служит хроническая инфекция органов дыхания, потому эта форма болезни диагностируется у взрослых людей, и намного реже – у детей. Патогенные микроорганизмы и воспалительные процессы приводят к патологии бронхов, изменяется их анатомическое строение и функции, а именно:
- происходит увеличение количества мышечной ткани;
- соединительной ткани;
- происходит постепенное уменьшение внутреннего диаметра бронхов;
- возрастает патологическая реакция на раздражающие факторы.
Все эти изменения ведут к нарушению процесса дыхания. Через некоторое время присоединяются и аллергические проявления, которые формируются под действием изменений в работе местного иммунитета. Астма характерна тем, что механизм защиты работает отдельно от всего организма и не регулируется им. Заболевание тянется долгие годы, волнообразно, периоды ремиссия сменяются обострениями, во время которых присоединяются многочисленные патологии органов дыхания. Инфекционно-аллергическая форма часто «идет в паре» с хронической обструкцией легких и хроническими бронхитами.
Имеет исключительно аллергическое происхождение и выделена врачами в особую группу – медикаментозная астма. Причина развития – злоупотребление определенной группой лекарственных препаратов. Длительное применение любого препарата, например, обыкновенного аспирина, может изменить какие-либо функции организма и повлечь за собой развитие заболевания. Как это происходит? Ткани организма накапливают определенное вещество, которое со временем провоцирует уменьшение просветов бронхов. Для уточнения диагноза и определения этого вещества необходима консультация опытного врача-аллерголога. Казалось бы, все просто: вещество перестанет накапливаться и симптоматика уйдет. Но возникает необходимость определить – имеется ли наследственная форма заболевания? Исследователи в настоящее время установили генетический фактор как основополагающий для того, чтобы у человека развилась атопическая форма болезни. Если астма есть у членов семьи, то возникновение болезни у ребенка можно предотвратить при условии своевременно принятых мероприятий.
Под эту группу подпадают приступы, возникающие периодически у людей, страдающих сердечной недостаточностью при соответствующих хронических заболеваниях. Сердечная астма не относится к другим разновидностям болезни, при ней не уменьшается просвет бронхов. Дыхание страдает из-за болезней сердца.
Важно! Существуют провоцирующие факторы возникновения приступов при любой форме заболевания, о которых многие не догадываются.
- изменение погодных условий (особенно экстремальные перепады температуры окружающей среды);
- различные вкусовые добавки, используемые при приготовлении продуктов (усилитель вкуса – глутамат натрия);
- психоэмоциональные переживания (смех, слезы, стрессы, радость, тревога, пение, плач);
- разные косметические средства (парфюмы, дезодоранты, мыло, гели, лаки для волос, кремы и т.д.);
- кислотный рефлюкс (при заболеваниях желудочно-кишечного тракта).
Болезнь классифицируется врачом на основании внешнего осмотра пациента, сбора анамнеза и исследований. При постановке диагноза необходимо учесть:
- частоту возникновения приступов;
- симптоматику;
- результаты исследований (объем форсированного выдоха за 1 секунду, максимальную объемную скорость выдоха).
Внимание! Самолечение такого серьезного заболевания недопустимо! Человек, страдающий бронхиальной астмой, должен постоянно наблюдаться у врача, проходить регулярные обследования. Корректировка лечения проводится лечащим врачом в зависимости от состояния здоровья на определенном этапе жизни.
Для точной диагностики делают тесты:
Спирометрия. Необходима для анализа дыхания. Тестируемый с силой выдыхает воздух в специальное устройство – спирометр, которое измеряет максимальную скорость выдоха.
Рентгенография грудной клетки. Необходимое исследование, которое назначается врачом с целью выявления сопутствующих заболеваний. Многие болезни дыхательных путей имеют схожую с бронхиальной астмой симптоматику.
Для лечения бронхиальной астмы применяются медицинские средства. В настоящее время разработаны специальные ингаляторы, снимающие внезапно наступившую астматическую атаку и таблетки. Кроме медицинских средств необходима коррекция образа жизни, которая может в несколько раз снизить риск развития приступа.
Противовоспалительные астматические ингаляторы. Эти средства предназначены для терапии воспалительных процессов, вызванных астмой. Состав ингаляторов включают стероиды, которые имеют минимум побочных действий при условии грамотного использования средства. Ингалятор – незаменимая «скорая помощь» для больного, так как способен при попадании в легкие практически мгновенно подействовать на дыхательные пути и прекратить приступ. Необходимо подробно расспросить лечащего врача, как правильно применять ингалятор и всегда держать средство при себе. Несмотря на достижения современной медицины еще не придумано средство для полного излечения от бронхиальной астмы, но ведущими фармакологами мира разработаны астматические медицинские препараты высокого качества, которые облегчают жизнь больного и позволяют ему вести нормальный образ жизни и сохранять трудоспособность. Во всем мире организованы различные общества, клубы и группы поддержки людей, болеющих бронхиальной астмой, в которых больной может получить совет, помощь и поддержку.
Во время полета на самолете возможность возникновения приступа возрастает. Это связано с волнением, изменением обстановки, духотой в салоне.
При тяжелой форме бронхиальной астмы необходимо проконсультироваться с врачом по поводу приема кортикостероидных гормонов за несколько дней до планируемого путешествия. Обязательно нужно иметь с самой ингалятор для «скорой помощи».
Если имеются сопутствующие заболевания, например, эмфизема или хронический бронхит или недавно была перенесена пневмония или инфекция верхних дыхательных путей, консультация врача перед полетом обязательна. В противном случае от авиаперелета лучше воздержаться. Можно применять кислородную, если ее рекомендовал лечащий врач (используемую обычно при хронических заболеваниях легких), вопрос необходимо решить заранее с представителями авиакомпании.
Внимание! Нельзя летать на самолете при подозрении на пневмоторакс (воздух в плевральной полости) и сразу после хирургического вмешательства на легких.
Постоянный рост больных бронхиальной астмой во всем мире породил теорию о причине возникновения этой серьезной проблемы. Современный человек уже при рождении огражден от большого количества различных болезнетворных микроорганизмов, и находится в искусственной среде, не позволяющей иммунитету «включиться» правильно.
Интересные результаты были поучены учеными в ходе исследований: некоторые заболевания нижних дыхательных путей ослабляют проявления бронхиальной астмы и инфекции верхних дыхательных путей, наоборот, способны включить механизм защиты от заболевания.
Важно! Нельзя принимать антибиотики людям любого возраста без назначения квалифицированного врача с большим опытом работы при любом заболевании и малейшем подъеме температуры тела! Антибиотики для людей, которые предрасположены к аллергической иммунной реакции и подвержены риску развития бронхиальной астмы, являются не благом, а злом. Меняя микрофлору кишечника, эти лекарственные средства снижают защитные свойства организма.
Эффективных профилактических мер не существует.
В целом, в настоящее время, несмотря на отсутствие лекарственных средств, полностью избавляющих от проблемы, не существует, прогноз благоприятный, благодаря современным препаратам, облегчающим симптоматику.
источник