Астма – это тяжелое испытание как для больного, так и для его близких. На сегодняшний день хорошо зарекомендовало себя не только медикаментозное лечение астмы, но и применение народных средств. Сочетая эти методы, можно добиться стабильных периодов ремиссии, вплоть до полного исцеления.
Астма – это хроническое воспалительное заболевание, характеризующееся затрудненным дыханием, наличием приступов удушья. Она бывает бронхиальной и сердечной.
Бронхиальная астма – это хроническое воспалительное заболевание, характеризующееся частичной или полной обструкцией бронхов, вызывающей периодические приступы удушья, и наличием свистящего, тяжелого дыхания.
Это заболевание подразделяется на:
- экзогенную форму, то есть аллергическую, возникающую под влиянием раздражающих факторов – аллергенов;
- астму напряжения, возникающую при тяжелой физической нагрузке или работе;
- эндогенную форму, для которой типично наличие сильного кашля, но без приступов удушья;
- рефлюкс-индуцированную астму, которая характеризуется приступами кашля, связанными с выбросом желудочного сока в пищевод и возникновением сильнейшей изжоги.
Сердечная астма проявляется при тяжелых формах недостаточности левого желудочка сердца. Само по себе заболевание является хроническим, однако выявляет серьезные проблемы с сердечной мышцей.
Существует всего две причины возникновения бронхиальной астмы, которые тесно связаны между собой. Это:
- дисбаланс нервной системы;
- дисбаланс обменных процессов, нарушающий нормальное слизеобразование.
В то время как в бронхах в связи с появлением раздражителя образуются множественные закупорки слизью, присоединяется и нервный синдром. Совокупность этих нарушений вызывает приступы. Чаще всего причиной возникновения бронхиальной астмы становятся невылеченные или хронические заболевания дыхательных путей.
Как же диагностируется бронхиальная астма? Симптомы (лечение назначается специалистом на основе результатов обследования пациента) недугу характерны следующие:
- приступы кашля, которые наблюдаются чаще ночью или в утреннее время, мешая полноценному сну;
- выделение мокроты при кашле;
- хрипы, свистящие и жужжащие, которые, как правило, слышит не только врач, проводящий обследование, но и сам больной при дыхании;
- тяжесть в грудной клетке, ощущение сдавленности легких и невозможности полноценного глубокого вдоха;
- одышка, которая может возникать не только при тяжелых физических нагрузках, но и после непродолжительной ходьбы или наклонов туловища.
К таким признакам могут присоединяться и иные, приобретаемые в зависимости от характера астмы. Примеры: наличие изжоги, кислого привкуса во рту, слезотечение, слизетечение из носа, высыпания и воспаления на коже.
Основной причиной возникновения сердечной астмы является ослабление тонуса левожелудочковой сердечной мышцы, что обуславливает застой плазмы в малом круге кровообращения. Кровь может проникать в ткани легких и даже в бронхи, что приводит к отеку и, как следствие, к удушью. Этот вид астмы наиболее опасен, так как при отсутствии лечения может привести к летальному исходу.
При диагностике сердечной астмы, помимо обычных симптомов (наличия кашля, удушья, тяжести в легких), присоединяются проявления, характерные для патологий сердечно-сосудистой системы. Проявляется обострение этих признаков во время приступов сердечной боли.
Наиболее опасна именно сердечная астма, симптомы и лечение которой непросты и не могут определяться самостоятельно. При возникновении приступа сердечной астмы необходимо вызвать «скорую помощь». Заболевание весьма коварно, и его лечение заключается в устранении причины сердечных патологий. Назначать и проводить терапию должен только врач.
До приезда «скорой» необходимо оказать экстренную помощь больному. Для этого его необходимо разместить в сидячем или полусидящем положении для нормализации кровообращения. Ноги опускают в горячую воду, а в качестве срочной помощи применяют ингаляции кислородом и прием медикаментов.
Когда диагностирована сердечная астма, методы лечения немедленно определяются лечащим врачом для устранения причин ее возникновения. Если начинается острый сердечный приступ, предпочтительно внутривенное или подкожное введение «Морфина», инъекционное или оральное введение «Фуросемида». Также больным необходимо измерить давление. При нормальном или высоком его показателе следует разжевать таблетку «Нифедипина» или капсулу «Нитроглицерина». Больного нельзя оставлять одного, необходимо сопровождать его на всем пути при транспортировке в стационар.
При купировании сердечного приступа медлить опасно, так как может развиться более тяжелый приступ — инфаркта или инсульта.
Терапия и лечение астмы в период ремиссии заключается в:
- рациональном применении медикаментозных средств с предпочтением ингаляционным способом введения;
- прогрессирующем подходе к лечению (оно зависит от тяжести заболевания);
- контроле за эффективностью принимаемых мер с использованием спирографа и пикфлоуметрии;
- непрекращающемся противовоспалительном профилактическом воздействии;
- применении для лечения бронхиальной астмы лекарственных препаратов с разными механизмами действия.
Лечение астмы и выбор применяемых методов во время острых приступов должны быть направленны на достижение положительного эффекта и устранение удушающего спазма бронхов, повышенного выделения слизи и отека.
После купирования острых приступов назначается базисное лечение, которое имеет перед собой цель стабилизировать ситуацию и продлить период ремиссии.
Для этого используются следующие средства:
- информационное просвещение больного по вопросам профилактики и купирования острого приступа;
- оценку и контроль состояния пациента с помощью спирометрии и пикфлоуметрии;
- блокирование или удаление провоцирующих факторов;
- применение медикаментозной терапии, выработка четкого плана мероприятий, проводимых как в периоды ремиссии, так и при острых приступах;
- проведение иммунотерапии;
- реабилитационную терапиюя, заключающуюся в применении медикаментозных средств, лечение астмы в санатории;
- постановку на учет и нахождение под постоянным наблюдением врача-аллерголога.
Для купирования приступа используются бронхоспазмолитики, которые оказывают расширяющее воздействие на бронхи и поэтому помогают быстро снять отек и их закупорку.
Обычно назначаются следующие препараты для лечения астмы:
- Адреномиметики короткого действия. Механизм воздействия их состоит во введении адреналина в кровь, поскольку он оказывает возбуждающее действие на сердечную мышцу, что приводит к расширению сосудов и бронхов, освобождению дыхательных путей. Выпускаются такие препараты в форме баллончиков-ингаляторов, при помощи которых в момент возникновения острого приступа распыляют газы с действующим веществом в дыхательные пути. Наиболее известные препараты этой категории: «Сальбутамол», «Фенотерол», «Беродуал» и их аналоги.
- «Теофиллин» – это лекарственный препарат, воздействующий на мышечную ткань бронхов и оказывающий спазмолитическое действие. Это вещество применяется в виде таблеток, дозировку которых назначает лечащий врач. Особенно эффективны препараты теофиллина для блокирования ночных приступов удушья. К препаратам этой группы относят: «Теопэк», «Теотард», «Ретафил» и их аналоги.
- Холинолитики. Действие этих веществ направлено на снятие бронхоспазма. Выпускаются в виде аэрозолей. К таким препаратам относят «Ипратропиум- бромид», «Беродуал».
Когда поставлен диагноз «бронхиальная астма», лечение начинают незамедлительно, в соответствии с рекомендациями лечащего врача. Особенно опасно это заболевание для детей.
Бронхиальная астма не является врожденным заболеванием, однако часто возникает у детей первых месяцев жизни, что связано с контактами с аллергеном или наличествующим иммунодефицитом. Особенно опасно заболевание для детей, которые еще не могут объяснить и рассказать взрослому о недомогании. Такой ребенок никогда не должен оставаться один во избежание возникновения острого приступа и летального исхода. Также особое внимание стоит уделить качеству терапии, так как препараты наносят необратимый вред неокрепшему молодому организму. Лечение бронхиальной астмы у детей назначается с учетом того, что большинство препаратов имеют гормональное происхождение. Это негативно отражается не только на здоровье, но и на развитии ребенка в дальнейшем. Самым главным фактором при назначении лечения должно быть устранение причин возникновения приступов. Необходимо направить все усилия для выявления раздражителя.
Причинами возникновения бронхиальной астмы в раннем возрасте могут быть частые простудные заболевания, переходящие в обструктивный бронхит. Таким образом, необходимо укреплять иммунитет ребенка, чтобы исключить возможность повторных заболеваний. Для этого нужно корректно одевать малыша по погоде, а не укутывать его слишком сильно, но и не допускать переохлаждения. Наиболее тщательно необходимо следить за тем, чтобы одежда никогда не была мокрой, в том числе при потоотделении.
Лечение бронхиальной астмы у детей основывается на применении иммуноукрепляющих методов, включающих в себя легкое закаливание организма, применение иммуностимулирующих препаратов, занятия физической активностью, полноценное питание.
При аллергических разновидностях бронхиальной астмы необходимо вычислить раздражитель и устранить его. Негативное влияние могут оказывать: домашняя пыль, пыльца цветов, трав и деревьев, перо домашней птицы, использующееся в набивке подушек, некачественные пластиковые изделия из которых изготовлены предметы интерьера, посуда или игрушки, пищевые аллергены, шерсть и потовые выделения животных.
Для установления причин необходимо сдать соответствующие анализы крови, которые помогут выявить воздействие различных аллергенов. Затем нужно устранить возможные причины возникновения болезни, наряду с применением антигистаминных препаратов.
Медикаментозное лечение астмы у детей обязательно должен назначать только врач, который и подберет адекватную дозировку препаратов.
Лечение астмы такими методами включают в себя:
- назначение диеты;
- экологический контроль;
- применение пищевых добавок;
- лечение гомеопатией;
- медитационные техники;
- терапевтические техники тела-разума;
- акупунктуру;
- детоксикацию организма.
Лечение астмы народными средствами происходит при соблюдении диеты больными и заключается в устранении возможных аллергенных факторов пищи, замене их аналогичными по свойствам и энергетической ценности блюдами. Также с этой целью применяются продукты, богатые антиоксидантами и селеном, улучшающие функционирование бронхов и легких. К ним относятся овощи и фрукты, имеющие темно-зеленую окраску, а также желтые и оранжевые. Как правило, аллергенными продуктами считаются цитрусовые, овощи и фрукты красного цвета. Пища, богатая селеном, – это все сорта рыбы, постное, нежирное мясо, все без исключения злаки и бразильские орехи.
Также отмечается благоприятное влияние на легкие приема витамина Е, который содержится в растительных жирах, хлебе из цельного зерна, яйцах. Полезно употребление натурального йогурта, который увеличивает содержание гамма-интерферона, блокирующего производство иммуноглобулина.
Полезно употребление кофеина, так как он оказывает расслабляющее действие на мускулатуру бронхиальных труб.
Обязательным условием, направленным на лечение астмы в домашних условиях и профилактику возникновения приступов, является применение витаминных комплексов, которые помогают поддерживать работу иммунной системы организма.
Наиболее важными соединениями являются:
- магний, который расслабляет мускулатуру, нормализует ее состояние;
- пантотеновая кислота, являющаяся натуральным противовоспалительным средством;
- витамин В6 – естественное антигистаминное вещество.
В качестве биологически активных добавок применяют:
- кварцетин – вещество, содержащееся в кожуре яблок;
- проантоцианидины – сильнейшие антиоксиданты, противовоспалительные средства, которые в природе встречаются в чернике и клюкве;
- рыбий жир, масло печени трески, очень полезные для людей, страдающих хроническими астмами, из-за наличия в них концентрата эйкозапентаеновой кислоты;
- спирулину, которая является отличным иммуномодулятором, естественным антигистаминным средством;
- N-ацетилцистеин, обладающий муколитическим свойством: разрушая мокроту, он выводит ее из дыхательных путей, а также оказывает антибактериальное действие;
- концентрат грибов рейши – это естественное антигистаминное, стимулятор иммунной системы.
Экологический контроль заключается в нахождении больного на свежем воздухе, на удалении от промышленных районов, загрязненного воздуха, а также включает в себя ингаляции кислородом.
Медитации, терапевтические техники тела-разума, акупунктура – методы, направленные на устранение нервного синдрома, участвующего в возникновении приступов. Эти практики, показавшие свое положительное влияние при многочисленных исследованиях, расслабляют мышцы, снимают спазмы и напряжение мышечных тканей.
Тибетская медицина предполагает лечение астмы в домашних условиях. Методы, которые применяются наряду с медикаментозным и другими техниками, оказывают благоприятное влияние на весь организм и улучшают состояние больного. Уже достаточно давно гомеопаты всего мира практикуют тибетскую медицину при лечении бронхиальной астмы и показывают самые хорошие результаты при сочетании ее с иными методами лечения. В первую очередь тибетские рецепты направлены на укрепление иммунитета, рациональное использование свойств растений.
В наиболее действенных средствах для лечения бронхиальной астмы, пришедших к нам с Востока, можно выделить компрессы, состоящие из мускатного ореха и молотого кумина, которые соединяют в равных частях, заворачивают в ткань и подогревают в горячем кунжутном масле. Такие компрессы накладываются на грудную клетку с целью согревания и использования полезных качеств состава.
Подобные техники прогревания являются отличными вспомогательными средствами, направленными на устранение такого недуга, как бронхиальная астма. Народное лечение состоит в применении компрессов и растирок, а также принятии внутрь отваров и настоев. Наиболее эффективно проявили себя следующие рецепты.
- Чесночная настойка. 5 измельченных зубчиков чеснока заливают 200 мл молока, доводят до кипения. Применять такую настойку нужно 2–3 раза в день в количестве одной столовой ложки.
- Отвар чабреца. Принцип приготовления следующий: сухой тимьян запаривают стаканом кипятка и настаивают в течение 15 минут. Выпивают по 1 столовой ложке до 3 раз в день.
- Весьма эффективно употребление сока репы в соединении с медом, в пропорции один к одному. Применяется по 50 грамм 3 раза в день до приема пищи.
При лечении бронхиальной астмы часто прибегают к рецептам гомеопатии. Натуральные средства уже давно эффективно помогают в лечении этого недуга, так как укрепляют иммунитет, оказывают противовоспалительное и противовирусное действие, а также обладают антигистаминными свойствами.
Народное лечение астмы проводится путем приема средств, приготовленных по следующим рецептам.
- В качестве домашнего средства для ингаляции хорошо помогает дыхание над паром вареной картошки. Для этого необходимо отварить в мундирах картофель и, накрывшись полотенцем с головой, дышать паром над кастрюлей.
- Во время такого лечения хорошо пить чай и компоты из брусники и калины. Для этой цели подходят как ягоды, так и листья этих растений. Сырье заливается с расчетом на одну столовую ложку одним стаканом горячей воды, затем смесь кипятят и настаивают в течение двух часов. Также полезно употреблять свежий сок ягод калины в течение дня небольшими порциями.
- Хорошо зарекомендовал себя такой рецепт: на 100 грамм измельченных чеснока и хрена добавляют 150 грамм сливочного масла и половину килограмма меда. Эту смесь нагревают на водяной бане до полного растворения меда. Способ применения: 1 столовая ложка массы за час до приема пищи. Лечатся таким средством 2 месяца.
- Такой же эффект оказывает следующий рецепт: три головки чеснока тщательно измельчают и соединяют с пятью нарезанными лимонами. Эту смесь заливают одним литром холодной воды и настаивают неделю. Содержимое процеживают от мякоти и пьют по столовой ложке до пяти раз в день.
- Чеснок также можно настаивать на водке в пропорции 100 грамм чеснока на 150 мл алкогольного напитка. Выдерживать эту смесь необходимо на протяжении двух недель, а затем, разбавив с молоком в количестве 25 капель, выпивать трижды в день за полчаса до еды. Курс лечения таким составом – 1,5–2 месяца.
- В терапии бронхиальной астмы широко используется корень имбиря. Для этого 400 грамм сырья мелко натирают и заливают водкой, настаивают 2 недели. Выпивают средство 2 раза в день по чайной ложке. Такую смесь принимают после еды.
- Хорошими иммуноукрепляющими средствами при бронхиальной астме обладает настойка девясила. Для ее изготовления понадобится 2 литра молочной сыворотки, 1 стакан меда и 100 грамм измельченного корня девясила. Этот настой пьют по полстакана трижды в день.
- Отличным противовоспалительным и антибактериальным средством является отвар шалфея.
- Козье молоко широко применяется для избавления от такого заболевания, как бронхиальная астма. Лечение производится следующим образом: доведенное до кипения молоко с инжиром охлаждается, а затем употребляется внутрь. Применяется как отличное отхаркивающее и подавляющее приступы кашля средство.
Для здорового человека процесс дыхания незаметен и происходит сам по себе, однако такой тяжелый и трудноизлечимый недуг, как астма, не дает человеку в полной мере наслаждаться полноценной жизнью, заставляя страдать не только его самого, но и окружающих его близких людей. Но решение есть. Лечение астмы народными средствами давно показывает отличные результаты, подтвержденные наблюдениями врачей. Подбирая методы и средства индивидуально, можно добиться продолжительной и устойчивой ремиссии и полного исцеления.
источник
Бронхиальная астма — это воспалительное заболевание бронхов с хроническим течением , которое провоцируется различными аллергенами.
Родители, уделяющие достаточное внимание заботе о ребенке, состоянию его здоровья, гигиене, питанию, недоумевают, когда слышат этот диагноз от врача. Он звучит как приговор. Что делать и как нужно лечить астму у ребенка?
Для того чтобы лечение было результативным, необходимо разобраться в особенностях течения, симптомах болезни и о том, какие существуют провоцирующие факторы.
Для детской астмы характерно возникновение начальных признаков у детей до 5 лет. Но в последнее время регистрируются случаи даже у грудных младенцев. Мальчики более предрасположены к развитию заболевания.
Болезнь могут спровоцировать следующие факторы:
- при внутриутробном развитии — курение матери или работа на вредном производстве;
- отсутствие грудного вскармливания;
- наличие аллергических заболеваний — атопический дерматит, экзема;
- пищевая аллергия на белок коровьего молока, куриный белок, орехи, злаки, красные ягоды или фрукты;
- бытовые аллергены — домашняя пыль и клещи;
- частое применение антибактериальной терапии;
- плохая экология;
- недоразвитие или аномалия строения органов дыхания;
- аллергическая реакция на шерсть домашних животных, пух птиц;
- более 7-8 случаев ОРВИ в год, которые могут сопровождаться обструкцией бронхов;
- наличие аллергических заболеваний или бронхиальной астмы у ближайших родственников.
Развитию заболевания у детей до года чаще способствуют пищевые аллергены и сопутствующие дерматиты, в более позднем возрасте — поллиноз.
Для удобства диагностики симптомыразделяют по возрастным категориям.
- Проявления у детей до года: на ранних этапах родители могут обратить внимание на постоянные выделения из носа, раздражительность и плохой сон ребенка, кашель, возникающий ранним утром или ночью.
- Позже появляются более грозные симптомы: ребенок отказывается от груди либо вяло сосет, возникают приступы удушья, дыхание становится шумным, появляется посинение в области носогубного треугольника, кашель сухой.
- У детей от года до шести лет: первые проявления в виде упорного кашля во время занятия активными играми, длительное подкашливание после пролеченных ОРЗ, быстрая утомляемость, возникновение кашля при вдохе через рот или от прохладного воздуха.
- Далее возникают более явные признаки — ребенок жалуется на упадок сил, боли или ощущение сдавливания в области грудной клетки, отказывается от подвижных игр. При развитии симптомов бронхиальной обструкции появляются свистящее дыхание, сухой кашель с трудноотделяемой мокротой, затрудненный выдох и короткий вдох, мышцы грудной клетки становятся чрезмерно подвижными.
- Симптомы у детей старшего возраста: в любое время суток может возникать постоянный сухой кашель с отделением вязкой, густой мокроты. Проявляется синюшность под глазами вследствие постоянного кислородного голодания тканей. Возможно отставание в физическом развитии. Дети малоподвижны, боятся спровоцировать приступ. При его возникновении занимают вынужденную позу: садится, наклонив туловище вперед и упираясь руками в опору.
Для определения тяжести заболевания применяется таблица, в которой учитываются частота и длительность обострений, наличие ночных приступов и показатели функциональной пробы.
Эти данные необходимы для определения тактики лечения и дальнейшего прогноза.
Вылечить бронхиальную астму навсегда в настоящее время невозможно никакими лекарственными средствами. Для чего тогда вообще заниматься лечением? Цели:
- Уменьшить тяжесть заболевания.
- Снизить частоту обострений.
- Начиться снимать приступ и предотвращать его появление.
- Улучшить качество жизни ребенка.
Многие практикующие врачи заверяют, что астма у ребенка может пройти самостоятельно с наступлением полового созревания.
Не нужно пренебрегать рекомендациями по профилактике, особенно если у ребенка есть астмоподобные симптомы, указывающие на поражение бронхов (кашель, сухие свистящие хрипы, одышка или затрудненное дыхание), но диагноз еще не выставлен. Если наблюдаются сопутствующие аллергические проявления, проводят профилактическую терапию антигистаминными препаратами.
При диагнозе «бронхиальная астма» профилактика направлена на уменьшение частоты обострений и предполагает исключение провоцирующих факторов:
- Удаление бытовых аллергенов. Родителям придется следить за чистотой в доме вдвойне: ежедневно проводить влажную уборку, менять постельное белье не реже 2 раз в неделю, вместо шерстяных ковров использовать ламинат, линолеум. Зимняя одежда и белье должны быть из искусственных материалов, не содержать пуха, меха и шерсти. Мягкие игрушки заменить на резиновые, деревянные либо почаще их стирать.
- Экологические факторы. Возможно, смена места проживания решит проблему вредного воздействия окружающей среды.
- Профилактика ОРВИ. Вакцинирование ребенка, прием поливитаминов и закаливание организма помогут снизить вредное влияние на бронхи и уменьшить частоту приступов.
- Пищевая аллергия. Если она выявлена, исключить полностью из рациона продукты, содержащие определенный аллерген. Необходимо обеспечить ребенку сбалансированное питание.
Подобными мерами можно достичь длительной ремиссии (периода затихания болезни).
Включает в себя методы медикаментозной и немедикаментозной терапии. Процесс длительный, в некоторых случаях пожизненный, поэтому родителям следует запастись терпением, не верить в чудодейственные пилюли и другие средства лечения, которые могут за один раз избавить от возникшего заболевания.
Детям-астматикам постарше нужно объяснить, что это необходимость, и при строгом соблюдении всех рекомендаций они смогут жить полноценной жизнью.
Целью лечения является купирование возникшего приступа у детей и базисная терапия для того, чтобы смягчить течение патологии. Препараты принимаются перорально, в виде инъекций и ингаляционно.
Симптоматическая терапия направлена на быстрое снятие спазма в бронхах, который и вызвал приступ. Применяются лекарства, способствующие расширению бронхов (бронхолитики). Наиболее предпочтительными являются:
- адреномиметики (сальбутамол, фенотерол);
- антихолинергические препараты (ипратропия бромид);
- метилксантины, средства с теофиллином;
- комбинированные препараты — адреномиметик + антихолинергик;
- гормональные препараты в ингаляционной форме.
Группу препарата определяет врач с учетом тяжести течения, возраста, частоты приступов, показателей инструментального обследования, эффективности ранее назначенных лекарств.
Метод введения препаратов предпочтительно ингаляционный. Средство попадает непосредственно в органы дыхания и действует быстрее. Существуют специальные приспособления для доставки аэрозоля в бронхи — это небулайзер. Благодаря аппарату вещество не оседает на задней стенке глотки, а проходит дальше по воздухоносным путям. Астматику такой аппарат необходим в доме.
Еще одно устройство, облегчающее введение лекарственных препаратов от астмы, — спейсер. Он позволяет применять меньшую дозу лекарства, но увеличивает эффективность его проникновения в легкие в 2 раза.
Данные лекарственные средства оказывают лишь временный эффект и применяются в экстренных случаях. Бесконтрольное применение может привести к возникновению резистентности (устойчивости) при очередном приступе. Поэтому нужно контролировать детей старшего возраста, которые могут злоупотреблять препаратами из-за страха возникновения приступа.
Базисная терапия состоит из лекарств с противовоспалительным действием и бронхорасширяющим эффектом. К ним относятся:
- длительно действующие бронходилататоры;
- системные и ингаляционные гормональные средства;
- антилейкотриеновые препараты;
- кромоны;
- антицитокиновые средства.
Базисное лечение также подбирает врач с учетом индивидуальных особенностей ребенка. Родителям ни в коем случае нельзя отменять его или менять дозировки. В особенности это касается системного применения глюкокортикостероидов. При их отмене может возникнуть ряд серьезных побочных эффектов.
Официальных клинических исследований на тему немедикаментозных способов не проводилось, доказательной базы у этих методов нет. Но врачи отмечают, что детям, у которых удалось достичь высокого эффекта в лечении, длительной ремиссии и стойких результатов, проводили дополнительную терапию. Она включает:
- физиотерапевтические процедуры. Ультрафиолетовое облучение активизирует обмен веществ, улучшает тканевое дыхание. Иглоукалывание помогает вырабатывать гормоны, которые способствуют купированию приступа в дальнейшем;
- лечебную физкультуру, в том числе бег, плавание, активные игры. Такие занятия повышают устойчивость к нагрузкам, способствуют развитию дыхательного аппарата, восстанавливают кровообращение и улучшают насыщение тканей кислородом;
- хорошие результаты дает проведение дыхательной гимнастики. Она тренирует мышцы, ребенок учится управлять дыханием, происходит дренирование (очищение) бронхов от вязкой мокроты;
- использование природных факторов — грязевые лечебницы, минеральные воды, смена климата, соляные пещеры, высокогорная терапия на курортах. Это способствует восстановлению функции внешнего дыхания, мелкие бронхи, забитые слизью, очищаются;
- массаж, вибромассаж способствует улучшению обмена кислорода и углекислого газа в легких, уменьшается обструкция, бронхи очищаются.
Фитотерапия, ароматерапия, которые так любят некоторые родители, для детей с астмой не рекомендованы. Причина в том, что они могут вызвать аллергическую реакцию и спровоцировать новый приступ.
Любой из немедикаментозных методов можно применять только после консультации с врачом. Он оценит риски и даст рекомендации, способствующие хорошему результату.
Приступ — это остро возникшее состояние удушья, свистящего дыхания, слышимого на расстоянии и спастического кашля.
Алгоритм действия при оказании первой помощи:
- Посчитать количество дыхательных движений. Дать ребенку препарат, расширяющий бронхи, через ингаляционный баллончик, спейсер либо небулайзер. Посадить так, чтобы он мог опереться (стул, кровать) и задействовать вспомогательные мышцы для дыхания. Следить за изменением состояния в течение 20 минут. Частота дыхания должна снизиться, межреберные мышцы не должны западать, кашель — стать реже.
- Если через 20 минут эффекта нет, повторить введение препарата в той же дозировке или поменять на комбинированный препарат. Оценить состояние.
- При отсутствии улучшения ввести ингаляционный кортикостероид.
- Если приступ не удалось купировать в течение одного часа, следует немедленно отвезти ребенка в больницу.
При диагностировании астмы у ребенка родителям следует обучиться оказанию первой помощи. Это можно сделать в школах здоровья, организованных в поликлиниках.
Лечить астму успешно означает добиться контроля над ней. Оцениваются следующие признаки:
- Уменьшение частоты приступов до показателя менее 2 раз в неделю.
- Приступы и пробуждения ночью прекращаются.
- У ребенка восстанавливается физическая активность.
- Необходимость в применении препаратов снижается.
- Улучшаются результаты функциональных проб (пикфлоуметрия, спирометрия).
На основании этих показателей аллерголог уменьшает дозировку лекарственных препаратов базовой терапии, может отменить системные препараты. Астма у детей требует постоянного планового посещения врача с целью коррекции терапии, проведения инструментальных обследований и оценки изменений.
Бронхиальная астма не так страшна. Конечно, родитель, однажды увидев ребенка в состоянии приступа, пугается, пытается найти всевозможные методы, чтобы облегчить симптомы и избавиться от заболевания. Но любой врач подтвердит: болезнь поддается контролю.
Можно жить без ее проявлений целые десятилетия. Основная задача родителей — помочь ребенку адаптироваться, не заниматься самолечением и по возможности посещать школу здоровья, где они получат много дополнительной полезной информации.
источник
Цель применения лекарств у детей при бронхиальной астме (БА) – не излечение, но достижение контроля над ней, что включает:
- отсутствие или минимум симптомов;
- минимум обострений;
- нормальная физическая активность;
- суточный разброс показателей пиковой скорости выдоха (ПСВ) менее 20%;
- близкая к норме ПСВ;
- отсутствие или минимум побочных эффектов применяемых лекарств.
Показания для вызова «Скорой помощи» и лечения в стационаре:
- затруднения при дыхании в спокойном состоянии, улучшение самочувствия в положении сидя с упором на руки, отказ от кормления у грудных детей, повышенная активность или, напротив, вялость или нарушение сознания, пульс менее 60, частота дыхательных движений больше 30 в минуту;
- слышимые на расстоянии свистящие хрипы или их прекращение;
- увеличение частоты сердечных сокращений у детей до года более 160 ударов в минуту, у более старших – более 120/мин;
- ПСВ менее 60% от самого лучшего индивидуального значения;
- неблагоприятные социальные условия;
- нет хорошей длительной реакции на бронхолитик;
- нет улучшения через 6 часов после начала лечения преднизолоном;
- перенесенные ранее тяжелые обострения бронхиальной астмы, во время которых ребенок госпитализировался в реанимацию или ему проводилась искусственная вентиляция легких.
Во всех этих случаях состояние может ухудшиться очень быстро, так что родители не смогут справиться с бронхоспазмом самостоятельно. Это опасно для жизни малыша.
Лекарства при бронхиальной астматической патологии делятся на две группы:
- Препараты базисной (основной) терапии, которые принимают каждый день в течение долгого времени для достижения контроля над заболеванием:
- противовоспалительные (глюкокортикоиды, антилейкотриеновые, анти IgE- и антицитокиновые);
- бронхолитики пролонгированного действия (бета-2 адреномиметики с длительным эффектом и пролонгированные препараты теофиллина).
2. Средства неотложной помощи, которые используются для быстрого снятия бронхоспазма, свистящих хрипов, кашля и заложенности в груди:
- ингаляционные бета-2 адреномиметики короткого действия (наилучший вариант);
- антихолинергические средства;
- теофиллины быстрого высвобождения;
- бета-2 адреномиметики короткого действия для приема внутрь.
Предпочтительный путь введения – ингаляционный. У детей используются три способа доставки лекарства в дыхательные пути:
- небулайзер;
- дозированный аэрозольный ингалятор (в баллончике);
- дозированный порошковый ингалятор.
Кромоны иногда применяются для начала лечения в случае легкой персистирующей формы. При их неэффективности в течение 2 месяцев их отменяют и назначают ингаляционные глюкокортикоиды (ИГКС). Эта группа лекарств (недокромил натрия) менее эффективна, чем гормональные средства, и при длительном лечении их эффективность сравнивается с плацебо, то есть отсутствует. Основное показание для них – использование перед нагрузкой для лучшей ее переносимости. Эти средства не применяются во время обострения болезни. Кроме того, их эффект у детей вообще не доказан, поэтому применение их в педиатрии очень ограничено.
ИГКС – самые лучшие препараты при БА у детей, их рекомендуют во всех случаях персистрирующей бронхиальной астмы. Их эффективность доказана многочисленными исследованиями, в том числе у детей до 3 лет. Они облегчают дыхание, уменьшают силу и частоту симптомов и обострений, положительно влияют на инструментальные показатели. Показаны беклометазон, флутиказон и будесонид. Их длительное применение в дозе 450 мкг/сут по бекламетазону не приводит к патологии костей, не угнетает надпочечники и не действует на хрусталик глаза, то есть признано безопасным. Для профилактики кандидоза (молочницы) рекомендуется использовать спейсер.
Глюкокортикоиды в виде таблеток у детей применяются только во время ухудшения состояния при вирусной инфекции верхних дыхательных путей.
Ингаляционные бета-2 адреномиметики добавляются к ИГКС, если последние недостаточно эффективны. Формотерол начинает снимать симптоматику уже через 3 минуты, действие нарастает в течение 6 часов и длится до 12 часов. Сальметерол развивает действие через 10 минут. Такое начало действия считается сравнительно медленным, поэтому перечисленные лекарства не применяются для купирования приступа бронхиальной астмы у ребенка. Тем не менее их длительное использование эффективно и безопасно.
Бета-2 адреномиметики длительного действия назначаются обычно при появлении ночных хрипов или кашля дополнительно к ИГКС.
Комбинация бета-2 адреномиметика и ИГКС в ингаляциях позволяет снизить дозировку обоих веществ, одновременно повышая эффект лечения. Применение комбинации салметерола и флутиказона высокоэффективно у каждого второго ребенка.
Теофиллины достаточно эффективны, но у детей они практически не используются из-за опасности побочных эффектов и осложнений лечения.
Антагонисты лейкотриеновых рецепторов (зафирлукаст, монтелукаст) обычно назначают в сочетании с ИГКС при средней и тяжелой степени бронхиальной астмы. Они могут быть назначены как самостоятельное лечение при легкой бронхиальной астме, хотя это недостаточно изучено. Эффективность этих медикаментов средняя.
Антихолинергические препараты (ипратропия бромид) у маленьких пациентов практически не используют. Лишь иногда их назначают как средства для снятия внешних проявлений.
Самые лучшие средства – бета-2 адреномиметики короткого действия (сальбутамол). Их можно назначать в виде дозированного аэрозольного ингалятора (ДАИ) или раствора для небулайзера. Еще один препарат этой группы – фенотерол, ДАИ и для небулайзера.
При приступе бронхиального спазма и тот, и другой препарат используют по 1 – 2 вдоха или ингаляции не больше 4 раз в сутки. Если приступ возник впервые, необходимо вызвать «Скорую помощь», в дальнейшем научить родителей купировать приступ и подобрать дозировку должен аллерголог или пульмонолог. Она зависит от возраста, принимаемых базисных средств и других факторов.
Самые частые нежелательные явления после использования сальбутамола –сердцебиение, мышечная дрожь и эмоциональная неустойчивость. Если в течение месяца для купирования приступов был использован 1 баллончик ДАИ, это говорит о плохом контроле болезни и необходимости усиления базисного лечения. Если за месяц было израсходовано 2 баллончика – это признак угрозы для жизни ребенка.
Приступ бронхиальной астмы при непереносимости сальбутамола купируется ипратропия бромидом в виде ДАИ или небулайзерного введения. Максимальная доза – до 3 ингаляций 4 раза в день. Основной побочный эффект – сухость во рту.
Комбинированный препарат, содержащий фенотерол и ипратропия бромид, используется как в форме ДАИ, так и в виде раствора для ингалятора. Максимально допустимая доза – по 2 ингаляции 4 раза в день. Побочные эффекты объединяют в себе нежелательные явления, указанные для предыдущих двух групп.
Теофиллины короткого действия применяются для лечения приступа в стационаре, при их применении необходим мониторинг уровня теофиллина в крови. Эти препараты могут вызвать тошноту, рвоту, нарушения ритма, головную боль.
Используется ступенчатая терапия астмы. Сначала оценивается тяжесть болезни. Затем назначается лечение, соответствующее этой ступени, с дополнением короткого курса пероральных ГКС или увеличенной дозировки ИГКС в комбинации с бета-2 адреномиметиками длительного действия. Это делается для того, чтобы быстро снять все симптомы. Такое лечение длится в течение месяца, при отсутствии симптомов затем его уменьшают до степени, соответствующей ранее определенной тяжести.
Если контроль над болезнью сохраняется в течение как минимум 3 месяцев, количество или дозировка препаратов могут быть постепенно уменьшены. Вначале уменьшают дозировку ИГКС до дозы 500 мкг по бекламетазону, затем постепенно уменьшают дозировку второго препарата, если назначена комбинация. Так происходит переход на ступень вниз.
Если контроль над болезнью сохраняется, лечение пересматривают каждые полгода для подбора минимального количества лекарств, которое помогает избегать симптомов болезни. Если же терапия неэффективна, происходит увеличение ее интенсивности на ступень вверх.
Во время лечения бронхиальной астмы обязательно ежедневно утром и вечером измерять ПСВ и записывать в дневник, а также разработать индивидуальный план лечения.
При легкой интермиттирующей бронхиальной астме лечение включает только применение сальбутамола при появлении приступа удушья. Если таких приступов больше 1 в неделю на протяжении 3 месяцев, переходят на следующую ступень лечения.
Легкая персистирующая бронхиальная астма – показание к назначению в лечении низких доз ИГКС. У детей старше 12 лет можно использовать комбинацию бета-2 адреномиметиков и ИГКС. Кроме того, больной всегда должен иметь ДАИ сальбутамола. Если потребность в нем превышает 4 раза в сутки, переходят на следующую ступень лечения.
Персистирующая бронхиальная астма средней тяжести предполагает назначение к лечению ИКГС, а у детей старше 5 лет – ИГКС и бета-2 адреномиметиков длительного действия. Дополнительно к лечению назначаются теофиллины с замедленным высвобождением или антилейкотриеновые препараты. Разумеется, всегда под рукой должен быть ДАИ сальбутамола. Если он используется более 4 раз в сутки, переходят на следующую ступень лечения.
Тяжелая персистирующая бронхиальная астма нуждается в назначении высоких доз ИГКС в сочетании с бета-2 адреномиметиками длительного действия. Показаны фиксированные комбинации этих препаратов. Назначаются также теофиллины и антилейкотриеновые средства. Дополнительно проводятся короткие курсы перорального (в таблетках) приема глюкокортикоидов (преднизолона).
- как избегать факторов риска обострения;
- как правильно принимать лекарства, в том числе аэрозольные и другие ингаляции;
- в чем отличия базисной терапии и средств неотложной помощи;
- как проводить пикфлоуметрию у детей старше 5 лет и вести дневник контроля;
- как распознать признаки ухудшения болезни и когда нужно обратиться к врачу.
Если свистящие хрипы стали появляться в возрасте до 2 лет, в основном на фоне инфекции дыхательных путей, при этом ни у пациента, ни в семье нет аллергических заболеваний, чаще всего болезнь или не разовьется, или продлится лишь до дошкольного возраста, хотя гиперреактивность бронхов может сохраниться. При этом ребенок будет хуже переносить физическую нагрузку или, например, выход на мороз.
Если же свистящие хрипы появляются у малыша до 2 лет с признаками аллергии у него или у родителей, то риск бронхиальной астмы к возрасту 6 лет значительно возрастает.
Если бронхиальная астма возникла у мальчика до периода полового созревания, обычно к его взрослению она проходит. Женский пол, напротив, является фактором риска продолжения заболевания и во взрослом состоянии.
источник
На сегодняшний день, для облегчения приступов, разработаны всевозможные лекарства от бронхиальной астмы, но назначить их может только врач. Так как важно разбираться во всех группах и понимать, какие препараты для лечения будут лучшим выбором для конкретного пациента. Рассмотрим основные группы лекарств и их особенности.

- своевременная профилактика болезни;
- прием симптоматических средств для быстрого устранения проявлений болезни;
- препараты от бронхиальной астмы для нормализации дыхания;
- средства, экстренно купирующие астматический приступ;
- выбор препаратов, которые при минимальном применении дают стабильный эффект и практически не имеют побочных эффектов.
Только врач может определить схему из нескольких препаратов. Комплексная терапия подразумевает использование средств различных групп, поэтому важно, чтобы подбор конкретных лекарств от бронхиальной астмы осуществлял специалист, ведь многие группы часто между собой несовместимы.
Различают 4 стадии бронхиальной астмы, каждая из которых имеет свои подходы к лечению. Принята следующая классификация:
- I стадия — это самая легкая ступень болезни, которая даже не требует длительного лечения. Больной употребляет только препараты кратковременного действия (например, аэрозоль или спрей от бронхиальной астмы) для снятия редких приступов.
- II стадия — базисная терапия подразумевает применение гормональных ингаляционных средств. Если они противопоказаны или неэффективны, назначают теофиллины и кромоны.
- III стадия — для нее характерно использование комбинаций бронхорасширяющих и гормональных средств.
- IV стадия — наиболее выраженная ступень бронхиальной астмы. При ней нужно принимать не только ингаляционные формы гормонов и бронхорасширяющих средств, но и таблетированные гормональные препараты.
Под базисными препаратами подразумевают те противоастматические средства, которые необходимо принимать больному каждый день на протяжении длительного срока. Они не только купируют возможные приступы, но и облегчают общую картину заболевания, подавляют развитие астмы.
Базисные лекарственные препараты снимают воспаление в бронхах, борются с отеками, уменьшают аллергические симптомы. К этой группе препаратов можно отнести глюкокортикоиды, антигистаминные, антилейкотриеновые препараты, бронхолитики, кромоны.
Рассмотрим эти противоастматические препараты подробнее.
К гормональным базисным средствам относят такие препараты:
- Кленил;
- Синтарис;
- Симбикорт;
- Фликсотид;
- Буденофальк;
- Сальмекорт;
- Серетид;
- Симбикорт Турбухалер;
- Альдецин и др.
Львиную долю базисных средств для лечения бронхиальной астмы составляют негормональные препараты, такие как:
Эти препараты сделаны на основе кромоновой кислоты. Широкий ряд средств включает такие лекарства:
- Кромогексал;
- Кетотифен;
- Кетопрофен;
- Кромогликат натрия;
- Недокромил;
- Кромолин;
- Интал;
- Тайлед.
Кромоновая кислота и ее аналоги блокируют воспалительный процесс, что позволяет остановить развитие астмы. Препараты тормозят образование провоспалительных тучных клеток и нормализуют размер бронхов.
Следует помнить, что кромоны противопоказаны детям до 6 лет и не используются для экстренного лечения астмы, так как их эффект проявляется со временем. При приступе бронхиальной астмы используются другие средства — аэрозоль с гормональными веществами, антигистаминные препараты.
Эти препараты борются с воспалительным процессом и снимают бронхоспазм. Представители группы:
Любое средство указанной группы используется как дополнение к основной терапии. Могут применяться лекарства и для детей.
Это самая тяжелая группа средств, которые назначают в особо тяжелых случаях, когда основная терапия не помогает. Принцип работы глюкокортикоидов заключается в блокировании воспалительных процессов в бронхах и недопущении развития приступа.
Гормоны обладают наилучшим лечебным эффектом. Но, несмотря на хороший результат после их приема, препараты имеют много побочных действий. Поэтому эффективнее принимать их только в крайнем случае, когда другие таблетки уже не действуют.
Гормоны могут применяться в качестве ингаляционных и системных средств. К системным препаратам относят таблетки Преднизолон и Дексаметазон.
Глюкокортикостероиды противопоказаны для длительного применения детям, поскольку они могут вызывать стероидных диабет, катаракту, гипертонию, язву желудка и другие патологии.
Данные средства используются для купирования приступов астмы, а также в базисном лечении. Перечень группы следующий:
- Саламол Эко Легкое Дыхание;
- Беротек Н;
- Релвар Эллипта ;
- Форадил Комби;
- Форатил;
- Допамин;
- Фенотерол.
Они вызывают расширение бронхов, чем снимают приступ астмы. Входят в состав множественных вариантов комплексной терапии.
Ингаляции являются одним из лучших подходов для лечения астмы. Лекарственные средства через баллончик или ингалятор быстро попадают непосредственно в дыхательную систему. Таким образом, при помощи ингаляторов купируется приступ астмы. Но возможно и базисное лечение таким образом. Применяются следующие препараты:
- Альвеско;
- Саламол;
- Атровент;
- Фликсотид;
- Бекотид;
- Альвеско;
- Фликсотид и др.
Ингаляции применяются для лечения детей с астмой, возраст которых может быть меньше 3 лет. Такое средство для лечения астмы считается самым безопасным. Больным рекомендуется всегда носить с собой ингалятор от астмы или соответствующий аэрозоль, чтобы купировать возможный приступ. Кроме того, ингаляции применяются при бронхите, заболеваниях горла, поэтому для ребенка рекомендуется их иметь — это лучший профилактический способ предупреждения многих болезней.
Не стоит ожидать от базисной терапии полного излечения от астмы. У нее другие задачи:
- попытка избежания учащения приступов;
- снижение необходимости в ультракоротких препаратах;
- улучшение дыхания.
Базисные препараты необходимо применять всю жизнь и периодически корректировать их дозу. При этом все корректировки осуществляет врач. Он оценивает, насколько сократились приступы, как часто больному приходится применять короткодействующие средства, насколько выражены побочные эффекты и др.
Даже при приеме базисных средств иногда может начинаться приступ удушья. Его нужно купировать препаратами указанных ниже групп.
К симпатомиметикам короткого действия относят следующий список:
- Сальбутамол;
- Изопреналин;
- Орципреналин;
- Пирбутерол и др.
Действие препаратов заключается в немедленном расширении бронхов. Средства нужно всегда иметь при себе и принимать, чтобы оказать первую помощь при начале приступа.
- Бекарбон;
- Ипратропий;
- Белластезин;
- Атровент и др.
М-холиноблокаторы не рекомендуется применять детям, поскольку это может вызвать тяжелые сердечные патологии вплоть до смерти.
Бронхиальная астма чаще всего имеет симптомы, схожие с аллергической реакцией немедленного типа, поэтому рекомендуется параллельно принимать Дезоратадин, Левоцетиризин, Фексофенадин и другие антигистаминные средства.
Бронхиальная астма считается неизлечимой патологией. Это означает, что препараты астматику придется принимать пожизненно, иначе дыхательная функция будет сильно угнетаться, а удушье приведет к смерти. Необходимо постоянно наблюдаться у врача, не пропускать медосмотры — тогда картина болезни будет улучшаться.
Также рекомендуется соблюдать следующие советы:
- Всегда при себе носите запас лекарств на случай приступа.
- Вовремя пополняйте домашние лекарства от астмы, так как в аптеке они могут не оказаться в нужный момент.
- Знайте схему лечения, какие средства вы принимаете, и не пропускайте время приема. Чем точнее вы будете соблюдать схему, разработанную врачом, тем меньше будет приступов астмы.
- Проверяйте названия препаратов, которые вы собрались принимать, а также их дозировку.
- Соблюдайте принципы хранения препаратов.
- Если вы собрались менять схему лечения, врач должен знать об этом. Это же касается и использования различных народных методик и процедур.
- Сообщайте врачу о приеме других средств. Они могут влиять на эффективность противоастматических препаратов при одновременном приеме.
- Помните, что все лекарства имеют побочные эффекты. При их наличии необходимо немедленно прекратить прием и получить консультацию врача.
Помните, что профилактические мероприятия и базисная терапия играют куда более важную роль, чем средства для купирования приступа бронхиальной астмы. Поэтому соблюдайте все рекомендации врача и это поможет вам получить длительную ремиссию.
источник
Бронхиальная астма – хроническое воспаление верхних дыхательных путей, возникающее по причине действия раздражителей и сопровождающееся изменением структуры бронхов. БА особенно распространена среди детей.
Медицина обладает набором довольно эффективных медикаментов для облегчения состояния больного при бронхиальной астме.
Концепция лечения детей в современном мире основывается на том, что прогрессирование заболевания определяется аллергическими реакциями, приводящими к воспалениям верхних дыхательных путей ребенка. Лечение состоит в:
-
непосредственном создании IgE-ответа;
- снижении высокой чувствительности бронхов;
- увеличении просвета бронхов;
- прекращении спазма;
- устранении воспаления бронхов.
Таким образом, главная задача терапии БА – получение картины клинической ремиссии, снижение острых и хронических признаков, исключение возврата болезни, поддержание нормального функционирования органов дыхания, снижение побочного действия медикаментов и улучшение качества жизни. Согласно GINA, целью терапии БА является устойчивый контроль над ней.
Выбор лекарственных средств основывается на степени тяжести заболевания, соотношении полезных и отрицательных свойств лекарства, их доступности, правилах системы здравоохранения, семейных обстоятельствах пациента.
Препараты от астмы для детей делятся на два типа:
- Базисная терапия. Профилактический прием медикаментов против воспаления бронхов.
- Облегчение признаков во время приступа.
Препараты, созданные для контролирования течения болезни, принимаются каждый день в течение длительного времени.

- ингаляционный, осуществляемый при помощи небулайзера, дозированного аэрозольного или порошкового ингалятора. Является наиболее результативным и безопасным;
- пероральный;
- парентеральный.
к оглавлению ↑
Сегодня существует огромное количество лекарственных препаратов, направленных на облегчение симптоматики астмы, купирование приступов и профилактику болезни. Однако для детей могут применяться не многие из них.
Препараты этого типа регулярно применяются в течение длительного времени и направлены на увеличение межприступного периода у детей-астматиков. Основными из них можно считать следующие:
Ингаляционные глюкокортикоиды (ИГК) – Беклазон, Пульмикорт. Это одни из самых эффективных контролирующих средств, которые используются также для лечения персистирующей бронхиальной астмы. Они показаны для регулярного приема у больных БА всех степеней тяжести. Эффективность терапии повышается, если лечение начинать как можно раньше. Сначала назначаются высокие дозы ингаляционных глюкокортикоидов.
Длительное планомерное лечение приводит к нивелированию симптомов гиперактивности бронхов. Спустя полгода пациент может принимать негормональные противовоспалительные медикаменты, такие как Интап, Тайлед. Поддерживающая терапия ИГК для детей обеспечивает контроль над симптомами БА. У детей дошкольного возраста выявляются положительные результаты. ИГК – это единственный препарат базисной терапии, подходящий для детей, не достигших трехлетнего возраста.
 Системные глюкокортикоиды – Гидрокортизон, Преднизон. Довольно действенны в лечении, но имеют много нежелательных побочных явлений. Поэтому длительная терапия противопоказана. Вызывают увеличение веса, задержку роста, расстройства психики, остеопороз, иммуносупрессию, стероидный диабет. Назначение детям ограничено из-за вирусных инфекций.
Системные глюкокортикоиды – Гидрокортизон, Преднизон. Довольно действенны в лечении, но имеют много нежелательных побочных явлений. Поэтому длительная терапия противопоказана. Вызывают увеличение веса, задержку роста, расстройства психики, остеопороз, иммуносупрессию, стероидный диабет. Назначение детям ограничено из-за вирусных инфекций. Ингаляционные Бета-2- адреномиметики длительного действия – Фенотерол. Дети показывают хорошую переносимость препарата даже при большом сроке употребления. Средство обладает эффективностью для поддержания контроля БА. Но монотерапия бета2-адреномиметиками увеличивает возможность летального исхода пациента. Поэтому обычно их комбинируют с базовой терапией ИГКС, когда начальные дозы ИГКС не оказывают должного действия.
Длительность положительного эффекта сохраняется в течение 12 часов, лекарство начинает действовать через двадцать минут. К этой группе препаратов относятся также Формотерол, Салметерол, Кленбутерол. Последний имеет вид сиропа, что больше подходит для ребенка. Действие Формотерола начинается быстрее, через три минуты после приема. Максимальный эффект наступает спустя полчаса или час.
 Пероральные Бета2 — адреномиметики длительного действия. Это препараты Сальбутамола, которые эффективно и быстро действуют против ночных приступов БА. Сальбутамол отлично купирует симптомы астмы. Используются также как дополнение к ИГК. Имеют некоторые негативные воздействия на сердце, вызывают тревогу и тремор.
Пероральные Бета2 — адреномиметики длительного действия. Это препараты Сальбутамола, которые эффективно и быстро действуют против ночных приступов БА. Сальбутамол отлично купирует симптомы астмы. Используются также как дополнение к ИГК. Имеют некоторые негативные воздействия на сердце, вызывают тревогу и тремор.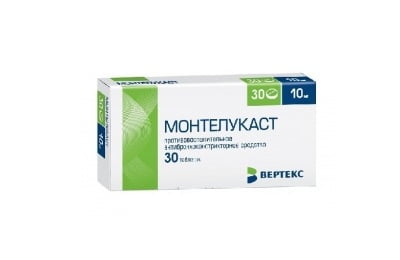 Антагонисты лейкотриеновых рецепторов. Частично защищают, в течение нескольких часов, от спазма бронхов, возникшего из-за физического напряжения. Применяются такие препараты, как Зафирлукаст, Монтелукаст. Применяются при неэффективности низких дох ИГК. Усиливают терапию у детей со средней тяжестью БА или ее тяжелым течением. Антагонисты лейкотриеновых рецепторов также используются как монотерапия. При этом они улучшают функционировании легких у детей старше шести лет, контролируют признаки бронхиальной астмы у детей двухлетнего возраста. Зафирлукаст улучшает дыхание у детей после двенадцати лет с тяжелой формой БА.
Антагонисты лейкотриеновых рецепторов. Частично защищают, в течение нескольких часов, от спазма бронхов, возникшего из-за физического напряжения. Применяются такие препараты, как Зафирлукаст, Монтелукаст. Применяются при неэффективности низких дох ИГК. Усиливают терапию у детей со средней тяжестью БА или ее тяжелым течением. Антагонисты лейкотриеновых рецепторов также используются как монотерапия. При этом они улучшают функционировании легких у детей старше шести лет, контролируют признаки бронхиальной астмы у детей двухлетнего возраста. Зафирлукаст улучшает дыхание у детей после двенадцати лет с тяжелой формой БА.к оглавлению ↑
Часто против свистящего хрипа, кашля и зажатости грудной клетки применяются Бета 2-агонисты, обладающие быстротой воздействия. Потребность в таких медикаментах является вынужденной, поскольку указывает на то, что базовая терапия не дает должного эффекта.

Для неотложной помощи используется ингаляционная форма бронхорасширяющих средств, относящихся к группе бета2-агонистов: Сальбутамол, Беротек, Вентолин, Беродуал и другие. Они применяются для снятия острых проявлений, так как хорошо расширяют бронхи.
Таблетированная форма медикаментов, облегчающих признаки, это: Эуфиллин, Теофедрин, Теотард, Теопек. Эуфиллин короткого действия при частом применении негативно сказывается на работе сердечной мышцы. Тяжелые обострения снимают системными таблетированными или внутривенными гормональными препаратами.
Важно подобрать эффективный препарат, а также метод его введения. Баллончик-ингалятор не всегда удобен для детей при использовании. Кроме того, большая часть препарата при использовании баллончика оседает на задней стенке гортани. Существует специальный резервуар для препарата в виде аэрозоля – спейсер, совместно с которым применяется система «легкое дыхание».
Препараты от астмы для детей должны применяться только после согласования с врачом. Также стоит помнить, что при самостоятельном использовании ингаляторов детьми возможны передозировки из-за боязни возникновения приступа. Необходимо строго вести контроль над приемом медикаментов у детей.
источник








 непосредственном создании IgE-ответа;
непосредственном создании IgE-ответа;