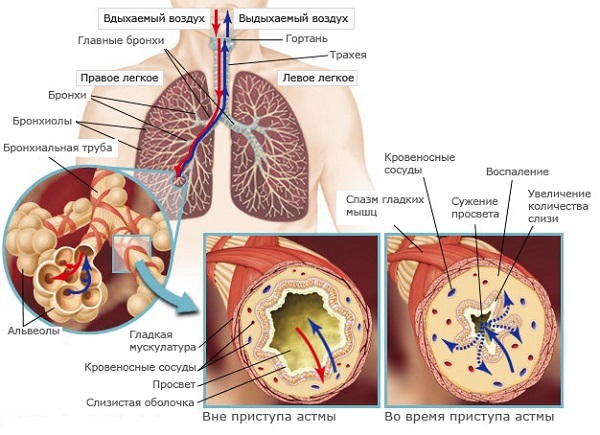
Если при кашле выделяется мокрота — это говорит о том, что в дыхательной системе происходят воспалительные процессы. Из чего же состоит мокрота курильщика? Она имеет в своем составе отмершие клетки, пыль и секреторную жидкость, которая выделяется слизистой оболочкой бронхов. Сказать точно, чем болен человек по цвету его мокроты очень сложно. Коричневая мокрота при кашле говорит о наличии проблем с легкими или бронхами.
Слизь может содержать в себе различные примеси. Их цвет зависит от изменений, происходящих в организме и провоцирующих ее выделение. К примеру, если человек страдает бронхитом или подвержен вирусной инфекции, то его мокрота коричневого цвета. Если присмотреться, в ней можно обнаружить гной и кровь. У страдающих бронхиальной астмой мокрота желтого цвета из-за определенного вида лейкоцитов. Во время воспаления легких слизь окрашивается в рыжеватый цвет. Для того, чтобы сказать чем именно страдает больной, необходимо обратится к врачу и провести необходимые исследования.
Если выделения небольшие и имеют белый или прозрачный вид, то это считается нормой. Выделения, имеющие какой-то оттенок уже говорят о наличии бактериальной инфекции или аллергии. Если отхаркивается зеленая мокрота при кашле, то в организме происходят гнойные воспаления. Коричневая слизь может указывать на то, что в прошлом было кровоизлияние в дыхательных путях, а красный или розовый цвет показывает, что кровотечение происходит в данный момент.
Заболевания, а также причины, почему выделяется коричневая жилистая мокрота может определить только доктор. Одни симптомы заболевания не станут следствием назначения корректного лечения, для этого нужно разобраться с причинами возникновения болезни. Люди, подверженные привычке курить, могут заметить, что у них часто откашливается слизь коричневого цвета практически каждое утро. Эта вредная привычка способствует обильному выделению слизи. Также, во время курения большое количество вредных веществ попадает в бронхи вместе с дымом, поэтому организм пытается их вывести. Кроме того, страдают волоски эпителия бронхов. Они начинают слипаться, что затрудняет выведение мокроты.
Даже такое заболевание, как простуда, может привести к отхаркиванию слизи. Когда ситуация начинает осложняться, то появляются гнойные включения. Это особенно опасно, когда гнойные выделения появляются у ребенка. К обильному выделению мокроты может привести хронический бронхит. Первые признаки болезни — это сухой кашель. Если не начать лечение, то может появится воспаление легких. Коричневые вкрапления в мокроте могут появиться из-за действия внешних факторов, таких как попадание краски или пыли, а также других веществ, которые могут раздражать слизистую.
Черная мокрота во время откашливания может появиться по нескольким причинам. Чаще всего она говорит о пневмокониозах, которые появляются при вдыхании частичек угля. Черная мокрота в большинстве случаев может появится у шахтеров или тех, кто подвержен вредной привычке курить.
Серая мокрота говорит о том, что в организме происходят онкологические процессы. Наличие неприятного запаха указывает на процесс разложения и гниения. Выделения такого цвета у тех, кто курит, указывает на наличие примеси веществ, вдыхаемых вместе с табачным дымом.
Выделения коричневого цвета, которые часто случаются по утрам — это то, с чем сталкиваются курильщики со стажем. Это происходит из-за того, что за ночное время слизь начинает скапливаться и застаиваться. Когда происходит смена положения — человек встает утром, слизь начинает выходить из бронхов естественным способом. Если курильщик продолжает предаваться этой вредной привычке, то кашель с мокротой становятся его постоянными спутниками, что приводит к развитию хронического бронхита.
Большая опасность этой ситуации заключается в том, что курильщики привыкают к слизистым выделением и не обращают на них внимание. Но эти выделения являются отличной почвой для развития новых инфекций. Более того, выделения курильщика состоят из токсичных веществ, которые постоянно отравляют организм. Если не обращать внимание на первые тревожные симптомы, то это приведет к развитию серьезных заболеваний, которые могут развиться в ослабленных курением бронхах.
Отказавшись от курения, Вы даете своему организму шанс на то, чтобы избежать появления новых болезней. Но легким нужно помочь в очищении от накопившихся отложений. Для этого нужно пройти курс ингаляций, принимать специальные препараты, делать дыхательную гимнастику. Нужно непременно обратиться к доктору, потому что только он сможет подобрать правильное лечение и скорректировать его, если понадобится.
Но если ничего не делать и запустить процесс накопления токсических веществ, то это только приведет к осложнению ситуации. Когда токсические вещества перестанут попадать в организм, он сам способен частично вывести отложения, но на это уйдет много времени.
Отличным способом для борьбы с мокротой могут стать прогревания. Их можно делать, используя горчичники и компрессы. Кроме того, хорошего эффекта можно достигнуть с помощью ингаляций. Ингаляции можно делать раз в два часа.
Если коричневая мокрота продолжает отхаркиваться, то нужно следовать таким правилам:
- употреблять много воды — она способствует разжижению и выделению мокроты;
- пить щелочную воду — это сделает кашель более мягким;
- добавить в свой рацион побольше фруктов и овощей и убрать продукты, которые полны углеводов и жиров.
- навсегда отказаться от курения;
- организовать правильную обстановку;
- принимать препараты, которые назначит доктор.
При любых, даже самых незначительных признаках того, что организм подвергается заболеванию нужно немедленно бить тревогу и приниматься за лечение. Здоровье всегда должно стоять на первом месте.
Кашель по утрам с мокротой — характерный симптом большого количества болезней. Осиплость голоса, нехарактерные хрипы и мокрота могут сопровождать даже обычную сезонную простуду. Но, как правило, такая симптоматика свидетельствует о более серьезных заболеваниях, например, о бронхите хронического типа, воспалении легких, сердечных патологиях и астме. Чтобы точно определиться с причиной утреннего кашля с выделением мокроты, необходимо проконсультироваться с врачом.
При помощи кашля по утрам наш организм выводит слизь, скопившуюся в дыхательных органах во время сна. Но может быть и так, что мокрота при кашле указывает на воспаление слизистой трахеи и бронхов. Она постепенно скапливается в легких и нарушает нормальное снабжение организма кислородом.
Чаще всего утренний появляется у курильщиков. Чему в данном случае удивляться, ведь в состав сигаретного дыма входят до 10 тысяч различных токсичных веществ и соединений. При этом около 150 из них представляют собой настоящие яды, которые, попадая на слизистую, приводят к ее активному раздражению. Табачный дым слоем копоти, а также смолистых веществ оседает внутри бронх и бронхиол. Как результат – страдает реснитчатый эпителий, который обеспечивает правильное функционирование органов дыхания. Кашель курильщика по утрам – это попытки эпителия вывести из бронхов токсичные вещества и очистить легкие. Регулярное курение и постоянный (без должного лечения) могут привести к появлению бронхита хронического типа (неинфекционного).
Кроме того, под воздействием дыма бронхи и другие дыхательные органы становятся предрасположенными к появлению многочисленных инфекционных болезней. Поэтому неудивительно, что течение болезни, лечение и выздоровление у курящих людей происходит тяжелее и чревато осложнениями.
Скопление мокроты в бронхах и легких – прямой путь к таким опасным недугам, как хроническая обструкция легких, астма, туберкулез и так далее.
Цвет слизи, которая выделяется при утреннем кашле, может многое рассказать о его причинах. Курящий человек чаще других страдает инфекционными, бактериальными и грибковыми болезнями. Это легко объясняется ослаблением иммунитета под воздействием токсичных веществ из сигаретного дыма. Кашель курильщика может сопровождаться мокротой самых разных цветов. От чего же зависит цвет?
По словам врачей, цветовая гамма в данном случае определяется следующими факторами:
- характером имеющегося недуга;
- наличием/отсутствием воспаления дыхательных путей;
- уровнем концентрации в мокроте лейкоцитов и эритроцитов;
- количеством никотиновых смол и других токсичных соединений.
К примеру, коричневая мокрота у курильщика или же слизь черного цвета ясно дает понять о большом числе эритроцитов и их продуктов распада. Когда происходит разложение гемоглобина, из эритроцитов выходит гемосидерин. Именно его количество и определяет в итоге цвет мокроты.

Что может сказать кашель с желтой или зеленой мокротой? Такие оттенки – результат большого скопления в слизи лейкоцитов. Речь идет о защитных клетках нашего организма. В большинстве своем их большое количество связано с наличием таких заболеваний:
Утренний кашель может также сопровождать мокрота серого или же розового цвета. Розовый оттенок свидетельствует о небольшом кровотечении в дыхательных путях, которое может появиться на фоне воспаления. По мере развития такой патологии мокрота насыщается ярко-красным цветом. Серый и розовый оттенки слизи при утреннем кашле могут возникать вследствие легочной эмболии, онкологии легких, туберкулеза открытой формы и пневмококкового легочного воспаления.
Утренний кашель курильщика и некурящего с мокротой могут вызывать одни и те же заболевания:
Кроме того, кашлевые приступы с мокротой после пробуждения могут сигнализировать о множестве других болезней. В частности нередко такой симптом сопровождает туберкулез легких или онкологию. При этом мокрота выделяется очень активно, иногда с кровавыми сгустками.
После определения ключевой причины кашля с выделением мокроты можно приступать к выбору оптимальных методов лечения. Для нормализации температуры тела, принимаются жаропонижающие лекарства на основе парацетамола. Облегчить кашлевые приступы помогают отхаркивающие, а также муколитические препараты. В отдельных случаях допускается их комбинированное применение.
Главная задача муколитиков – стимулировать выработку мокроты. То есть, трансформировать сухой непродуктивный кашель в мокрый. Для этих целей принимаются такие лекарства, как «Амброксол», «Муколтин», «Лазолван» и другие.

Не забывайте об одном очень важном правиле в процессе лечения утреннего кашля с мокротой. При таком симптоме противокашлевые средства не используются. Их главная функция – подавление кашлевого рефлекса, что в итоге может привести к осложнениям. Использование таких лекарств приводит к тому, что организм не очищается от слизи. Она толстым слоем покрывает слизистую бронхов и создает идеальные условия для размножения болезнетворных микробов.
Неплохо справляются с кашлем по утрам традиционные горчичники и банки. Однако такие терапевтические методы разрешены, если у больного нет повышенной температуры. В противном случае можно еще больше усугубить клиническую картину.
При регулярных приступах утреннего кашля с мокротой мы рекомендуем пить больше жидкости (воду, чаи, морсы, компоты и так далее). Это обеспечивает разжижение слизи, способствует ее быстрому удалению из организма. Кроме того, полезно добавить в ежедневный рацион больше овощей и фруктов. Количество углеводных и жирных блюд, наоборот, нужно свести к минимуму.

- Доведите молоко до кипения, добавьте свежих сосновых почек и настаивайте не меньше 60 минут. Чтобы сделать лекарство более насыщенным и эффективным, замотайте его в теплое полотенце или одеяло. Такое теплое питье хорошо гасит инфекционный очаг, смягчает, а также увлажняет слизистую дыхательных путей.
- Необходимо на протяжении одного часа варить в 500 г воды две луковицы с шелухой. По мере приготовления добавляется около 200 г обычного белого сахара. В итоге получается лекарственный сироп, который нужно принимать 3 раза в течение дня по половине стакана.
- Возьмите немного мать-и-мачехи, мяты, подорожника, а также алтея, измельчите их и поставьте на паровую баню на 60 минут. Позвольте отвару остыть. Пейте его пару раз в день (можно утром и вечером).
В действительности причин, почему по утрам возникает кашель с мокротой, невероятно много. Мы не рекомендуем заниматься самолечением, тем более на основе 2-3 выявленных признаков, иначе можно только навредить организму и заполучить более серьезные последствия.
Самый оптимальный вариант – обратиться к врачу. Он назначит курс диагностики, на основе полученных результатов установит точный диагноз и назначит безопасное лечение.
Цвет мокроты может указывать, здорова дыхательная система или нет. Слизь продуцируется лёгкими и дыхательными путями, предупреждая попадание микроорганизмов. Другие области и системы, в том числе верхние дыхательные пути (нос, рот и горло) и желудочно-кишечный тракт, секретируют другую слизь.
Как правило, слизь прозрачна и незаметна вообще. При простуде или инфекции слизь может изменить цвет. Цвет мокроты может дать информацию о том, что происходит с лёгкими и другими органами дыхательной системы. Нормальная слизь содержит воду, соли, антитела и другие клетки иммунной системы.
Белый цвет мокроты сигнализирует о заложенности носа. Когда носовая полость заложена, ткани отекают и воспаляются, что замедляет прохождение слизи через дыхательные пути. Когда это происходит, мокрота становится мутной или белой.
Желтая слизь показывает, что иммунные клетки работают на месте инфекции или другого очага воспаления. Белые кровяные клетки являются клетками иммунной системы и несут ответственность за борьбу с микроорганизмами. Они борются с инфекцией, придавая слизи желтоватый оттенок.
Зеленая мокрота указывает на широкое распространение воспаления и сильный иммунный ответ. Белые клетки крови, микроорганизмы и другие клетки и белки, полученные в ходе иммунного ответа, дают мокроте зеленый цвет.
Красная мокрота сигнализирует о наличии крови. Существует много причин для появления крови в мокроте. Даже просто сильный кашель может вызвать разрыв мелких кровеносных сосудов в легких или дыхательных путях, что вызывает кровотечение. В других ситуациях кровь в слизи может указывать на наличие серьезного заболевания.
Коричневая мокрота может указывать на возможное кровотечение, которое произошло некоторое время назад. Ярко-красная или розовая мокрота означает, что кровотечение произошло совсем недавно.
Черные слизь (мокрота) может указывать на наличие грибковой инфекции. Люди с черной мокротой должны немедленно обратиться к врачу, особенно если у них ослаблена иммунная система.
Слизь может иметь различную текстуру, начиная от водянистой до густой и липкой.
Водянистая мокрота обычно указывает на здоровые дыхательные пути. Во время инфекции иммунные клетки, микробы скапливаются в мокроте, что делает ее более липкой и мутной. Кашель и чихание помогает организму очиститься от избытка слизи или мокроты.
Беловато-серая и пенистая слизь может быть признаком (ХОБЛ), тогда следует обратится к врачу, особенно если этот симптом появился впервые.
Розовая и пенистая мокрота может означать, что человека тяжелая левосторонняя сердечная недостаточность, особенно в сочетании с такими симптомами как:
;
обильное потоотделение;
боль за грудиной.
Важно понимать, что даже врачи не могут диагностировать заболевание на основании цвета мокроты. Цвет и текстура мокроты не всегда указывает на наличие инфекции. Простая аллергия также может вызвать изменение цвета слизи.
Люди с белой, желтой или зеленой мокротой, которые имеют такие симптомы, как лихорадка, озноб, кашель или боль в пазухах, должны обратиться к врачу.
Если мокрота красного, коричневого, черного цвета или она пенистая, то это может быть признаком серьезного заболевания, которое требует оперативного лечения.
Белую, желтую или зеленую мокроту можно лечить в домашних условиях. Людям необходимо больше отдыхать. Обезвоживание может ухудшить густую мокроту, что затрудняет отхаркивание. Некоторым людям может помочь ходьба, чтобы избавиться от мокроты.
Некоторые мероприятия, которые можно использовать дома:
Увлажнение . Увлажнители воздуха помогут облегчить дыхание.
Эвкалипт или масло мяты перечной . Растирание груди эвкалиптом или маслом мяты может помочь расслабиться, улучшить дыхание и выделение мокроты. При использовании эфирного масла его необходимо развести в небольшом количестве кокосового или миндального масла перед нанесением. Можно использовать растирание подошвы ног.
Отхаркивающие препараты , такие как гвайфенезин, помогают разжижать слизь и облегчают кашель. Отхаркивающие препараты доступны для детей и взрослых.
Важно обратиться к врачу, если мокрота не проходит в течение нескольких дней. Может быть необходим антибиотик для лечения бактериальной инфекции.
какой то “куцый” обзор… как будто спешили куда то
источник
Во время кашля происходит выделение мокроты – слизи, которая производится бронхиальными железами. Слизь может быть прозрачной, бесцветной, мутной, беловатой, зеленоватой, желтой, что говорит о присутствии гнойного процесса, ржавого или рыжего оттенка – бронхиальная астма или крупозное воспаление легких. Зачастую изменение оттенка мокроты пугает людей, так как это может свидетельствовать о серьезных патологиях в бронхах и легких. Иногда эти переживания не оправдываются, так как мокрота может окрашиваться из-за причин, не связанных с серьезными болезнями.
Мокрота черного оттенка говорит о присутствии пневмокониозов (группа профессиональных болезней легких). При продолжительном вдыхании загрязненного воздуха, угольной пыли, табачного дыма наблюдается развитие фиброзного процесса (рубцевание тканей) в области легких. Изменения такого типа зачастую необратимы, поэтому вылечить их практически невозможно. Болезнь проходит в хронической форме. Существуют случаи, когда заболевание проявляется не сразу, а лишь спустя 5-10 лет после взаимодействия с запыленным воздухом. Степень изменений, происходящих в организме, зависит от присутствия сопутствующих болезней дыхательных путей или сердечно – сосудистой системы. Болезнь имеет несколько стадий развития.
Все причины, из-за которых возникает черная мокрота условно можно разделить на два типа:
- Связанные с проникновением различных компонентов, способных перекрасить мокроту в различные оттенки.
- Спровоцированные болезнями, зачастую опасными.
Окрашивание мокроты происходит в таких случаях:
- При проникновении красящих компонентов – крепкого кофе, черного чая, разновидности напитков, таких как Кока-Кола или Пепси.
- При легких, наполненных мелкой крошкой минералов или пылью. Такая ситуация наблюдается у шахтеров, которые занимаются выработкой угля в шахтах, а также у рабочих, деятельность которых связана со значительным количеством пыли, оседающей в легких.
- Во время кашля у курильщиков. У курильщиков легких наполнены элементами табачной пыли, вредными смолами, следами горения табака. Это свидетельствует не только о присутствии черной мокроты, но и выступает одной из причин болезни. Среди курильщиков с большим стажем наблюдаются такие заболевания – хронический бронхит, эмфизема легких, онкологические болезни.
- Присутствие кровянистых прожилок, гноя, черной, темной мокроты говорит о запущенной форме туберкулеза легких, раковых опухолях, гангрене легких, метастазах.
Даже самостоятельное выделение черной мокроты свидетельствует об определенной опасности, но если это связано с простым окрашивание, то никакой опасности для организма нет, так как достаточно отказаться от газировок темного цвета и крепкого кофе и чая.
К опасным симптомам, помимо черной мокроты, можно отнести:
- Очень сильное и резкое похудение
- Отказ от приема пищи вплоть до анорексии
- Кожные покровы имеют бледный восковый оттенок
- Проявление в мокроте крови, сгустков гноя, черных волокон
- Неприятный аромат при дыхании
- Чувство стеснение и болевые ощущения в области груди
- При незначительных движениях, а иногда даже в состоянии покоя, возникает одышка.
Если во время кашля у человека проявляется черная мокрота, следует сразу исключить вероятность печальных прогнозов. Это можно осуществить, проведя комплексную диагностику:
- Рентгенография
- Компьютерная томография
- Магнитно – резонансная томография
Благодаря этим исследованиям можно определить состояние внутренних органов, находящихся в грудной клетке – легких, сердца, трахей и бронхов.
Дополнительная информация. При помощи диагностики можно определить опухоли, метастазы, каверн в ткани легких, воспаленные и увеличенные узлы, абсцессы.
Проведенные процедуры, позволят точно определить природу образования мокроты: при диагностике под микроскопом можно различить угольную пыль от другой пыли, элементы разлагающейся ткани или частички крови.
Учитывая причину возникновения черной мокроты, специалист прописывает надлежащую эффективную терапию:
- Если бронхит, воспаление легких, абсцесс, плеврит либо другая болезнь, спровоцированная бактериями, доктор прописывает определенные антибиотики, иногда допускается комбинация нескольких средств – это зависит от сложности процесса и количества присутствующих возбудителей.
- В случае туберкулеза легких применяется определенный комплекс препаратов, который включает в себя специализированные препараты, витаминные комплексы, антибиотики, общеукрепляющие и противовоспалительные препараты, иммунномодуляторы и прочие средства.
- Терапия бронхиальной астмы подразумевает употребление препаратов, направленных на очистку и расширение бронхов, откашливающие и антигистаминные препараты.
- При ларингите, бронхите, фарингите, трахеите и прочих болезнях, сопровождающихся сильным кашлем с существенным выделением мокроты, специалист прописывает комплекс средств противокашлевого, противовоспалительного, антиаллергического направления.
- Учитывая, что значительное количество болезней органов дыхания сопровождается существенным ослаблением иммунитета, следует употреблять иммунные и общеукрепляющие средства, минеральные добавки, витамины, биологические стимуляторы, которые способствуют тому, что организм быстрее справляется с болезни и устраняет мокроту.
- Если же в результате диагностики был обнаружен рак, то назначается операция, химиотерапия, курс лучевой терапии. Помимо этого, прописываются препараты, направленные на повышение иммунитета, а также необходимо сбалансированное и калорийное питание.
Народная медицина направлена на то, чтобы за короткие сроки вывести черную мокроту с организма. В этих целях применяют откашливающие средства, направленные на выведение мокроты. К ним относят такие известные лекарственные растения, как солодка голая, алтей, сироп из плюща, подорожника, грудной сбор, а также весьма сильное, но неприятное растение – исландский мох.
В случае не опасного заболевания, можно использовать общедоступные средства, такие как горячее молоко со сливочным маслом и медом. Весьма эффективным является молоко с козьим жиром, которое позволяет избавиться от плотной мокроты. Козий жир следует растопить в небольшом количестве молока, остудить до комнатной температуры, добавить столовую ложку натурального меда, например, майского, липового или разнотравья. Это средство можно употреблять при простудных болезнях, а также курильщикам при застойном кашле. В древние времена козий жир способствовал лечению некоторых стадий туберкулеза. При лечении им, важно отсутствие у больного аллергической реакции на мед, а также молочную продукцию.
Помимо употребления средств во внутрь, весьма эффективным является прогревание.
В случае бронхита, при длительном не прохождении остаточных явлений пневмонии, при сильном кашле с большим количеством отходящей мокроты, можно делать компрессы из отварной картошки или творога. Они хорошо рассасывают инфильтраты, способствуют выведению излишков слизи, устраняют отеки, существенно улучшают общее состояние пациента.
Любая болезнь при беременности требует незамедлительного посещения специалиста. Необходимо осознавать, что черная мокрота не возникает внезапно, зачастую это явление сопровождается рядом негативных симптомов, связанных с органами дыхания. Если беременная стала откашливать темную мокроту, значит, она пребывает в очень загрязненной атмосфере или же работает в неподходящих для беременной условиях. Также черная мокрота может проявляться в результате употребления определенных препаратов.
Но для точного установления диагноза следует обратиться к специалисту и пройти необходимое исследование. Это позволит успокоиться и перестать тревожиться или же своевременно приступить к лечению.
Мокрота при астме – нормальное явление, которое свидетельствует о нарушении в функционировании слизистой бронхов. Из-за особенностей заболевания пациенту необходимо сдать ряд анализов для определения причины и степени тяжести патологии. Только после этого врач назначает соответствующее лечение.
Анализ мокроты позволяет определить тип возбудителя, что особенно важно для лечения бактериальных патологий дыхательных путей, так как врач должен подобрать действенный антибиотик.
Чтобы анализ мокроты при бронхиальной астме был максимально точным, нужно следовать правилам:
- сдавать слизь рекомендуется утром;
- в день сдачи нужно пить много воды;
- перед процедурой следует прополоскать рот водным раствором соды: это поможет убить бактерии в ротовой полости и снизить шанс ложного диагноза.
При отхаркивании в емкость должна попасть именно мокрота, а не слюна. Обычно пациенты провоцируют кашель, чтобы облегчить ее выведение, при этом достаточно 3–5 мл слизи. Взрослым стоит показать ребенку пример, как нужно правильно сдавать биоматериал на анализ.
Бывает, что пациент не может отхаркнуть слизь, тогда врач предлагает ингаляцию или перкуссионный массаж. Если мокрота не отходит, остается один вариант – применить катетер, который вводится в трахею и выкачивает немного биоматериала. Такой метод не распространен, поскольку провоцирует бронхиальные спазмы, от которых помогают только средства экстренной помощи.
Благодаря анализу мокроты можно выявить количество микроорганизмов, нейтрофилов, клеток эпителия, макрофагов и фибринов. Лаборант делит полученный биоматериал для применения разных методов диагностики: микроскопии и бакпосева. От полученных показателей во многом зависит курс лечения, поэтому к процедуре нужно подойти серьезно.
Состав слизи при астме индивидуален для каждого пациента. Как правило, мокрота стекловидная, она не имеет запаха и цвета, выглядит вязкой и поэтому трудно выводится из бронхов. Однако при запущенной форме астмы в ней можно заметить неспецифические включения: сгустки гноя или крови. Зеленоватый цвет и гнойный запах обычно являются признаками бактериальной инфекции или опухоли.
Нужно отметить, что изменение оттенка мокроты не всегда свидетельствует о жизнедеятельности опасных для здоровья микроорганизмов. Желтый или зеленый цвет может указывать на то, что в бронхах начался распад эозинофилов – подвида лейкоцитов крови.
Красные сгустки в мокроте говорят о травме сосуда слизистой, возникающей из-за напряженного кашля. При этом разрыв стенки капилляра может произойти в любом органе дыхательного пути, поэтому нужно провериться на наличие других заболеваний.
Если мокроты становится все больше, это может означать обострение астмы. Тем не менее для этого заболевания не характерны большие объемы слизи, поэтому при серьезном повышении отделимого нужно провериться на другую патологию, например, на воспаление легких.
На самом деле вязкая слизь вырабатывается в бронхах постоянно. Она является частью очистительной системы дыхательных путей и имеет важное свойство – задерживает частицы пыли и грязи, а затем выходит вместе с инородными веществами, поднимаясь к глотке. Бронхиальный секрет выталкивается благодаря ресничкам на слизистой бронхов. В норме за сутки вырабатывается не более 150 мл мокроты.
Обычно человек либо отхаркивает слизь, либо проглатывает, при этом ее наличие в глотке не вызывает особого дискомфорта. Другое дело – мокрота при астме, которая несет прямую опасность для пациента. Слизистая бронхов производит большое количество секрета, который может закупорить дыхательный просвет. Ситуацию осложняет то, что больной постоянно кашляет из-за бронхиального спазма, который и так приводит к ухудшению прохождения воздуха. При позднем или неправильном лечении последствия могут быть тяжелыми, вплоть до сердечных заболеваний, поэтому при первых признаках патологии необходимо обратиться к врачу.
Важно помнить, что терапия должна быть обговорена со специалистом, поскольку самостоятельное назначение лекарств приводит к ухудшению самочувствия.
Как правило, при астме выбор медикаментов ограничивается следующими группами препаратов:

- Антибиотики: Амоксициллин, Азитромицин, Ципрофлоксацин. После бактериального посева мокроты врач определяет наилучшее антибактериальное средство, к которому у инфекции нет устойчивости. Данные препараты уничтожают не только патогенную микрофлору, но и полезную, поэтому необходимо принимать дополнительные профилактические средства, например, лактобактерии.
- Муколитики: Мукалтин, Амбробене. Эти лекарства нужны для разжижения мокроты и усиления работы ресничек, что улучшает отхождение секрета и не дает ему застаиваться.
- Отхаркивающие средства: Бромгексин, АЦЦ, Термопсол. Препараты стимулируют функционирование гладкой мускулатуры и мерцательного эпителия, за счет чего мокрота легче выводится.
Вместе с аптечными лекарствами используются рецепты народной медицины для избавления от излишнего бронхиального секрета. Помогают следующие «классические» методы:
- мед и алоэ в пропорции 1:5;
- сироп из чеснока и лука;
- редька с медом.
Эффективным средством считается сосновое молоко: берется 3 зеленых шишки, кусочек смолы и ½ л подогретого молока. Ингредиенты смешиваются, настаиваются пару часов, а затем смесь процеживается. Отвар из сосновых почек также помогает вывести мокроту, так как оказывает муколитическое и антисептическое действия.
Мокрота при астме – опасный симптом, который может привести к удушью. Его необходимо правильно лечить, чтобы не нанести вреда организму дополнительной аллергической реакцией или ухудшением состояния из-за побочных эффектов. Если следовать рекомендациям врача, терапия пройдет успешно, и болезнь может перейти в стадию ремиссии.
источник
Одной из причин бронхиальной обструкции является выделение густого секрета. На этапе диагностики очень важно понять причину возникновения болезни, для этого необходимо сделать анализ мокроты.
По результатам анализа можно судить о тяжести хронического воспаления бронхов, а также об эффективности назначенного лечения. При бронхиальной астме на основе исследования секрета можно сделать выводы о прогрессировании болезни и дальнейшем прогнозе.
В норме в просвет дыхательных путей выделяется небольшое количество слизи. Она необходима для смазывания стенок, предохранения их от инфекции и пересыхания.
При воспалении выработка секрета усиливается, он становится более вязким и густым, изменяется цвет. Также изменяется его запах, что зачастую свидетельствует о тяжелой патологии.
Мокрота при бронхиальной астме выделяется с кашлем, может содержать в себе примеси крови или эпителия бронхов. Выведение вязкого секрета наружу довольно затруднительно, поэтому он скапливается в просвете бронхов, нарушая дыхание больного.
Это становится одной из причин приступа удушья.
Для дифференциального диагноза имеет большое значение характеристика отделяемого из респираторного тракта. Для этого необходимо внимательно исследовать материал:
- Прозрачный цвет мокроты с белым оттенком при бронхиальной астме говорит о заболевании дыхательной системы в начальной стадии. Слизь при этом вырабатывается активно из-за воздействия аллергенов, которые таким образом выводятся наружу из дыхательных путей.
- Отделяемое желтого цвета означает, что в дыхательной системе развивается инфекционный воспалительный процесс.
- Зеленоватые выделения появляются при воспалении средней и тяжелой степени.
- Густая коричневая слизь свидетельствует о повреждении сосудов и недавнем кровотечении.
- Розовая пенистая мокрота при астме указывает на наличие кровотечения из-за повреждения стенки сосуда.
О характере мокроты при бронхиальной астме нужно спрашивать пациента в первую очередь, так как это напрямую влияет на лечение заболевания и прогноз. Обязательно на этапе диагностики проводится анализ слизи, выделяемой при кашле.
Целесообразно проведение анализа мокроты при подозрении на бронхиальную астму и любые другие болезни органов дыхания. Обязательно исследуется состав, качественные и количественные характеристики, проводится посев материала для выявления болезнетворных микроорганизмов и на чувствительность к антибактериальным средствам (при необходимости).
При наличии бронхиальной астмы такой анализ является одним из ключевых в диагностике болезни. По его результатам можно предположить причину возникновения астмы и, исходя из этого, выбрать метод лечения.
Перед сдачей мокроты на анализ очень важно подготовиться. Правильно проведенная подготовка влияет на достоверность полученного результата:
- За 8-12 часов до сдачи материала пациент должен употреблять больше жидкости. Это необходимо для улучшения отхождения секрета.
- Биоматериал сдается обычно в утренние часы, перед отхаркиванием нужно почистить зубы для удаления остатков пищи и микроорганизмов.
- За несколько дней до анализа нельзя употреблять алкоголь, исключается курение и тяжелая пища, ограничиваются физические нагрузки.
- Откашливание слизи проводится в чистую посуду, перед этим вся слюна обязательно сплевывается. Рекомендуется перед сбором экссудата прочистить носоглотку.
Для анализа будет достаточно 3-5 мл отделяемого при кашле. Материал необходимо доставить в лабораторию в течение 2-3 часов: это оптимальный срок для получения достоверного результата.
Экссудат сдается в лабораторию, где проводится его детальный анализ: оцениваются физико-химические свойства, исследуется клеточный состав. На основании полученных данных назначается лечение с обязательным учетом вида обнаруженной микрофлоры.
Процесс исследования образца материала при бронхиальной астме обычно длится не менее трех дней от момента сдачи его в лабораторию. Из особенностей оценки материала: огромную роль играет цвет отделяемого и примеси, среди которых можно в тяжелых случаях увидеть фрагменты тканей стенки бронхиального дерева.
В полученном результате лаборант обязательно указывает клеточный состав материала, по которому устанавливается природа и характер заболевания:
- при повышенном содержании эритроцитов можно предположить повреждение сосудов ввиду деструктивного процесса в тканях респираторного тракта;
- большое количество эозинофилов в слизи характерно для бронхиальной астмы, они свидетельствуют о ее аллергической природе;
- кристаллы Шарко-Лейдена указывают на аллергический процесс и его прогрессирование;
- количество мерцательного эпителия увеличивается при бронхиальной обструкции или воспалении бронхов;
- спирали Куршмана в анализе являются патогномоничным признаком астмы, говорят о спазме бронхов и скоплении густого секрета в просвете;
- макрофаги в отделяемой слизи подтверждают диагноз астмы.
Не менее важно соотношение содержания этих клеток. В зависимости от преобладания тех или иных клеточных структур назначается лечение.
Если в материале выявлены болезнетворные микроорганизмы, то необходимо провести бактериологический посев.
Мокроты при астме в бронхах вырабатывается очень много во время приступа. Она становится очень густой, перекрывая просвет. Это влечет за собой следующие последствия:
- закупорка дыхательных путей в результате невозможности выведения слизи и, как следствие, удушье;
- малопродуктивный кашель с мокротой и хрипами, недостаток воздуха;
- непроходимость бронхов, которые деформируются в процессе длительного воспаления, изменение структуры их тканей.
Одной из главных задач при лечении бронхиальной астмы является улучшение отхождения мокроты по бронхиальному дереву. Это можно обеспечить при помощи медикаментозных препаратов.
Также необходимо соблюдение общих рекомендаций.
При бронхиальной астме с мокротой назначают:
- отхаркивающие средства (улучшают отхождение слизи);
- муколитики (способствуют разжижению и ускоренному выведению мокроты);
- антигистаминные препараты (уменьшают отек, в случае аллергии борются с причиной);
- растительные средства в виде отваров для приема внутрь и ингаляций (помогают вывести слизь).
В помещении, где живет человек с бронхиальной астмой, должна поддерживаться повышенная влажность. Для этого можно использовать специальные увлажнители воздуха.
Астматику необходимо пить не менее полутора литров жидкости в сутки, проводить ингаляции паром с добавлением пихтового масла.
Бронхиальная астма — хроническое заболевание, но его можно и нужно держать под контролем. Для этого необходимо вовремя обратиться к врачу, который назначит обследование.
Одним из важнейших при диагностике астмы является исследование мокроты. Оно помогает отличить ее от других заболеваний и назначить правильное лечение.
источник

Анализ мокроты является обязательным при диагностике, с помощью которого врач может определить количество эозинофилов. Их показатель позволит дать точную оценку состоянию бронхов и наличие инфекции в дыхательной системе.
Сама же мокрота позволит изучить слизь на выявление бактерий, на присутствие или отсутствие гноя. Кроме того, если у больного частые и сильные приступы удушья, возможно наличие крови. Также о тяжести заболевания свидетельствует в наличии слизи повышенное количество нейтрофилов.
Выделение у больного мокроты при приступе является важным показателем наличия бронхиальной астмы. У каждого пациента она имеет свои особенности. При ее изучении можно определить характер течения болезни и подобрать соответствующее лечение, которое ослабит симптоматику и предотвратит приступы.
Бронхиальная слизь при исследовании имеет особенный цвет, запах и консистенцию, которые характерны именно для астмы. Она может быть вязкой, иметь слизисто-гнойные включения или кровяные прожилки. Если присутствует неприятный запах – это говорит о проблемах с органами дыхания или злокачественных образованиях. Если мокрота довольно густая, есть большой риск закупорки дыхательных путей.
Если цвет слизи имеет желтый или желто-зеленый оттенки, можно утверждать, что происходит распад в организме эозинофилов.
Именно поэтому проводят анализ мокроты, чтобы исключить у больного какие-либо другие заболевания дыхательной системы. Собранные данные позволят специалисту подобрать лечебную терапию, а также оценить ее эффективность.
С помощью этого диагностического метода врач определяет наличие бронхиальной астмы у больного. Лабораторные исследования слизи включают в себя определение ее физических составляющих, цитологию и бактериальный состав.
У здорового человека мокрота легко откашливается или проглатывается. У курящих людей, а также больных бронхитом или воспалением легких мокрота отхаркивается. Это нормальный показатель, который не должен вызывать беспокойства. Если количество выделений не превышает 100 мл в сутки – состояние крупных бронхов и трахей в норме.
Для организма слизь является важным компонентом. Она выполняет не только защитную функцию, но и способствует выведению из дыхательной системы мелких частиц, которые человек вдыхает, а также способствует очищению бронхиальной системы.
Если же выявлены патологии при лабораторных исследованиях, у больного присутствуют приступы удушья с незначительным количество мокроты, врач диагностирует астму. Поэтому анализ мокроты – один из главных показателей, который говорит о наличии или отсутствии заболевания.
Анализ могут назначать в следующих случаях:
- если больной страдает длительным кашлем с выделением мокроты;
- если диагностирован бронхит, воспаление легких и другие заболевания, связанные с дыхательной системой;
- при подозрении у больного туберкулеза;
- если есть подозрения на наличие злокачественных образований.
Собирать мокроту необходимо в стерильную емкость при приступе кашля. Лучше всего это делать в утреннее время, так как в этот промежуток времени в бронхах скапливается максимальное количество слизи. Необходимо собрать примерно 5 мл, чтобы у врача была возможность точно изучить все необходимые показатели.
Если слизь отходит плохо, можно для стимуляции выделения использовать ингалятор или провести специальный перкуссионный массаж. Если же данные манипуляции не будут способствовать отхождению выделений, больному ставят катетер. Его вводят в трахею для получения необходимого количества слизи.
Существуют правила, которые рекомендуется выполнять для сбора мокроты:
- За сутки перед сдачей анализа больному рекомендуется употреблять большое количество жидкости.
- Перед сбором обязательно проводят гигиенические процедуры ротовой полости.
- Прежде чем собирать слизь, сделать как можно глубже 3 вдоха.
- Собирают только слизь без слюны.
Емкость сдают максимум чем через 2 часа после сбора. Там проводится оценка слизи. Подсчитывается наличие в ней нейтрофилов, бактерий, фибрина и клеток эпителия. Для этого берут от 5 до 10 образцов, которые наносят на предметные стекла и высушивают перед анализом около 10 минут с использованием метилового спирта. Образцы окрашивают методами Грама и Романовского-Гимзе и изучают.
При высоком уровне нейтрофилов можно говорить о наличии инфекции. Если их больше 25 клеток, большая вероятность, что у больного бронхиальная астма. Если при анализе количество лейкоцитов составляет 50-90%, анализ подтверждает присутствие у человека астмы.
У здорового человека можно обнаружить цилиндрический мерцательный эпителий. При астме этот показатель выше 25. Обнаружение при анализе даже одного макрофага подтверждает наличие заболевания.
Если в анализе обнаружены спирали Куршмана и кристаллы Шарко-Лейдена, которые представляют собой желтоватые выделения в слизи, можно уверенно утверждать о наличии астмы у пациента.
В большинстве случаев она имеет вязкую консистенцию с наличием слизи, небольшого количества гноя или вкраплений крови. Чаще всего у нее неприятный запах, который связан с распадом или ростом злокачественных образований.
При тяжелых формах заболеваниях слизи довольно много, в результате чего она вызывает закупорку дыхательных путей, провоцируя приступ. Если при простудных заболевания она имеет прозрачный оттенок, при астме она желтого или зеленоватого оттенков. В некоторых случаях возможно наличие кровяных сгустков.
Узнайте какой у Вас кашель! Если у Вас долгое время присутствует кашель, то это возможно астма, проверьте:
Анализ мокроты – это важная составляющая для диагностики астмы. С его помощью врач подбирает лечение или корректирует его при недостаточной эффективности.
источник
Застойные процессы в бронхах, наблюдаемые во время обострения астмы или развития сопутствующих заболеваний, представляют значительную опасность для человека из-за выраженных нарушений дыхательной функции.
Мокрота при бронхиальной астме имеет слизистую консистенцию и отличается большим количеством специфических формаций, представленных спиралями Куршмана и кристаллами Шарко-Лейдена.
Мокрота – биологическая смесь, состоящая из накопленного трахеобронхиального секрета, слюны, слизистых жидкостей носа и околоносовых пазух. Слюна и слизь, образующиеся в полости носа, отличаются выраженными бактерицидными свойствами, в то время как образование секрета бронхов и трахей направлено на очищение организма от продуктов клеточного метаболизма.
Объем образованного трахеобронхиального секрета варьирует от 10 до 100 мл в сутки. Стоит отметить, что при нормализованной работе дыхательной системы вся продуцируемая слизь проглатывается.
Появление слизевых застоев связано с:
- увеличением количества синтезируемого секрета;
- изменением состава слизи из-за развития воспалительных процессов в области бронхов (аллергия, инфекционное заражение);
- нарушением механизма выхода жидкости из трахеобронхиальных структур.
В случае развития острого воспалительного процесса наблюдается ослабевание работы реснитчатого эпителия, приводящее к образованию застойных явлений в бронхах.
Стадия и форма бронхиальной астмы определяется по функциональным способностям внешнего дыхания и частоте приступов, в то время как характеристики мокротных масс позволяют выявить наличие сопутствующих патологий.
В зависимости от масштабов развития сопутствующих болезней мокрота может отличаться по:
Именно эти критерии, а также проведение лабораторного анализа способствуют постановке диагноза.
Особенности мокротных образований:
- начальная стадия бронхиальной астмы: пенистая слизь прозрачная или белого цвета в случае отсутствия сопутствующих инфекционных заболеваний;
- развитие вторичной инфекции: слизь имеет неприятный, резкий запах, наблюдаются гнойные вкрапления желтоватого оттенка;
- обширное распространение воспаления в области органов дыхания: наблюдаются гнойные вкрапления зеленоватого цвета, слизь густой консистенции, трудноотделяемая (в случае наличия резкого неприятного запаха возможно развитие онкологических процессов);
- кровотечения в области органов дыхательной системы: наблюдаются вкрапления коричневого или красного цвета;
- внутренние разрывы кровеносных сосудов: розоватый оттенок слизи.
Также стоит отметить, что образование мокроты не является отличительным признаком бронхиальной астмы, однако при её появлении рекомендуется провести исследование для выявления природы биологического материала и выявления наличия специализированных формаций. В случае неосложненного течения бронхиальной астмы выделения мокроты проявляются в конце приступа, объем слизевой жидкости небольшой.
К специализированным формациям относятся:
- Спирали Куршмана: белые или прозрачные образования штопорообразной формы, наблюдаемые в бронхах у астматиков.
- Кристаллы Шарко-Лейдена: гладкие кристаллы в форме октаэдров, не имеют цвета.
Для обнаружения формаций возможно назначение проведения анализа при помощи бактериального посева.
Образование мокроты у больных астмы значительно усиливается в периоды обострения. Кроме того, затруднение выхода слизи, вызванное увеличением густоты жидкости, способно спровоцировать нежелательные осложнения:
- перекрывание дыхательных ходов;
- нехватка дыхания, удушье;
- появление хрипов во время приступов;
- деформация бронхиальных просветов, непроходимость бронхов;
- структурные изменения бронхов.
Изучение микробиологической природы мокроты и наличия инфекции позволяет составить правильную стратегию лечения для более эффективной терапии.
Основной задачей лечения застоев является устранение накопленной жидкости из бронхов при помощи различных методик и медикаментозной терапии, направленной на улучшение отхаркивания.
Возможные способы лечения:
- Медикаментозная терапия.
- Лечебный массаж в области грудной клетки.
- Дыхательная гимнастика.
- Физиотерапия.
- Применение народных рецептов.
Перед использованием домашних методов необходимо убедиться в отсутствии аллергии на компоненты средств и проконсультироваться с врачом.
Медикаментозная терапия включает:
- стимулирующие отхаркивание средства и муколитики (способствуют разжижению и выведению мокроты) — Лазолван, Амбробене, Амброксол, Флюдитек, Либексин-Муко;
- антигистаминные средства – Телфаст, Тайлед, Интал;
- травяные сборы для разжижения и выведения мокроты.
Антигистаминные средства необходимо использовать при развитии удушья и застоев мокроты из-за реакции на аллерген.
Кроме того, если лечение направлено на устранение инфекционного заболевания, стоит помнить, что комбинировать разжижающие мокроту средств и кашлевые блокаторы строго запрещается.
Лабораторная диагностика мокротных масс назначается в случае:
- длительного кашля с выделением мокроты;
- подозрений на развитие бронхита, пневмонии и других инфекционных форм воспалительного процесса органов дыхательной системы;
- опасности развития туберкулеза легких;
- подозрений на развитие злокачественных новообразований в области органов дыхания (при появлении кровяных включений также необходимо пройти диагностику методами бронхоскопии и компьютерной томографии).
Повышенная вязкость слизи является опасной проблемой для людей с бронхиальной астмой. Своевременная диагностика способна не только обезопасить человека от развития тяжелого удушья вследствие перекрывания дыхательных путей, но и быстрее справиться с причиной патологичного состояния.
Застойные процессы в бронхах — патологичный процесс, развивающийся на почве аллергической реакции или воспаления инфекционной природы. Накопление мокротных масс в бронхах является особенно опасным состоянием для астматиков, так как патология может стать причиной развития удушья и тяжелых нарушений дыхания. Лечение направлено на стимуляцию отхаркивания, восстановления дыхания и разжижение слизи при помощи физиотерапевтических методов и лекарственных препаратов.
источник
При кашле выделяется мокрота — слизь, вырабатываемая бронхиальными железами. Она может быть бесцветной, прозрачной, или же беловатой, мутной, желтоватой и зеленоватой, что свидетельствует о наличии гнойного процесса, рыжая, ржавого цвета мокрота появляется при крупозном воспалении легких или при бронхиальной астме.
Изменение цвета мокроты всегда пугает больного и его близких, так как может свидетельствовать о наличии очень опасных процессов в легких и бронхах. Однако в части случаев такая тревога не оправдана, ведь окрашивание мокроты может и не быть связанным с серьезным заболеванием.
Черная мокрота в кашле свидетельствует о воспалительном процессе в нижних дыхательных путях
Причины, по которым образуется черная мокрота, могут быть разделены на два типа:
- Связанные с попаданием различных веществ, способных окрасить мокроту в разные цвета.
- Вызванные рядом заболеваний, в большей части очень опасными.
Окрашивание мокроты отмечается в следующих случаях:
- При попадании красящих веществ — черного чая, крепкого кофе, некоторых видов напитков, например, Пепси или Кока-Колы.
- При легких, заполненных пылью или мельчайшей крошкой различных минералов. Такое состояние очень часто встречается у шахтеров, которые добывают в шахтах уголь, а также у других рабочих, чья деятельность связана с большим количеством пыли, оседающей в легких.
- При так называемом кашле курильщика. В этом состоянии легкие больного заполнены различными вредными смолами, частичками табачной пыли и следами горения табака. Это говорит не только о наличии темной мокроты, но и является одной из причин заболеваний, распространенных среди курильщиков со стажем — эмфиземы легких, хронического бронхита и воспаления легких, онкологических заболеваний.
- Наличие гноя, кровянистых прожилок и темной, черной мокроты свидетельствует о запущенном туберкулезе легких, гангрене этих органов, раковых опухолях или метастазах.
Черная мокрота сама по себе уже является признаком опасности, но если это вызвано всего лишь окрашиванием, например, напитками, то такое явление не несет никакой угрозы здоровью человека, ведь достаточно просто отказаться от употребления крепкого чая, кофе или окрашенных в темный цвет «газировок».
Совсем другое дело, если заболевание сопровождается рядом опасных признаков, которые неоспоримо свидетельствуют о серьезных заболеваниях.
Тревожными симптомами, кроме появления мокроты черного цвета, является резкое и очень сильное похудение, отказ от пищи вплоть до анорексии, бледность кожных покровов с характерным восковым оттенком, появление в мокроте следов крови, черных волокон, сгустков гноя, неприятного запаха при дыхании, боли и чувстве стеснения в груди, сильной одышке при малейшем движении, а иногда и при состоянии покоя.
Флюорография – эффективный метод исследования органов грудной клетки
Если при кашле у человека появляется черная мокрота, то необходимо исключить возможность самых печальных прогнозов. Для этого вся диагностика должна быть комплексной. Она включает в себя аппаратное исследование при помощи рентгенографии, компьютерной томографии или магнитно-резонансной томографии.
Эти типы исследования показывают состояние внутренних органов, расположенных в грудной полости — сердца, легких, бронхов и трахей.
С их помощью можно выявить наличие опухолей, метастазов, увеличенных и воспаленных лимфатических узлов, каверн в ткани легких, абсцессов и многого другого.
Исследование мокроты поможет получить точные сведения о природе ее образования: при исследовании под микроскопом отлично видны вкрапления угольной или иной другой пыли, частиц крови и разлагающейся ткани.
Выращивание микрофлоры на питательной среде продемонстрирует, какой тип или типы инфекции присутствуют в мокроте, следовательно, и в организме. Это очень важно для выбора и назначения правильного лечения. Также врач назначит анализ крови — ее картина может продемонстрировать множество характеристик, указывающих на различные проблемы в организме.
Лекарства назначает врач после поставленного диагноза
В зависимости от того, чем вызвана черная мокрота, врачом выбирается и специальное направление лечения:
- Если это воспаление легких, бронхит, плеврит, абсцесс либо любое другое заболевание, вызванное бактериями, специалист подберет и назначит специфические антибиотики, возможно, комбинацию нескольких препаратов — это зависит от сложности процесса и количества разнообразных возбудителей.
- При туберкулезе легких используется целый комплекс препаратов, в который входят специализированные средства, антибиотики, витаминные комплексы, противовоспалительные и общеукрепляющие средства, иммунномодуляторы и много других лекарств.
- Бронхиальная астма лечится особыми препаратами, способствующими расширению и очистке бронхов, антигистаминными и откашливающими средствами.
- При бронхите, трахеите, ларингите, фарингите и других заболеваниях, сопровождающихся сильным кашлем с обильным выделением мокроты, врач подберет комплекс препаратов противовоспалительного, противокашлевого и антиаллергического направления.
- Так как большинство заболеваний органов дыхания сопровождается сильным ослаблением иммунитета, логично использовать общеукрепляющие и иммунные препараты, витамины и минеральные добавки, биологические стимуляторы, позволяющие организму быстрее справиться с заболеванием и очиститься от мокроты.
- Если же у больного в результате обследования диагностирован рак, то, скорее всего, ему будет назначена операция, курс лучевой и химиотерапии. Для восстановления иммунитета потребуются специальные препараты, а также высококачественное калорийное и хорошо сбалансированное витаминное питание.
Молоко с медом – эффективное народное средство от кашля для детей и взрослых
В народной медицине в основном упор делается на то, чтобы вся черная мокрота была как можно в большем объеме выведена из организма. С этой целью используются откашливающие препараты, способствующие выведению лишней мокроты. К ним относятся столь распространенные лекарственные растения как корень алтея и солодки голой, сироп из подорожника и плюща, грудной сбор, а также очень сильное, хоть и крайне неприятно пахнущее средство от застойных состояний в органах дыхания — исландский мох.
В не самых тяжелых случаях неплохо помогают и общедоступные народные средства, например, горячее молоко с медом и сливочным маслом. Хорошим откашливающим эффектом, помогающим выводить из организма скопления плотной мокроты, обладает молоко с козьим жиром. Это очень плотное восковидное вещество нужно растворить в качественном горячем молоке, остудить до умеренной температуры и добавить в напиток столовую ложку хорошего натурального меда, лучше всего липового, майского или с разнотравья. Такое средство эффективно при многих простудных заболеваниях и застойном кашле курильщика, а в старину козьим жиром лечили даже некоторые стадии туберкулеза. Главное условие эффективности средства — отсутствие аллергии на продукты пчеловодства, спокойное переваривание молочных продуктов и регулярность использования.
Кроме средств, принимаемых внутрь, против темной мокроты хорошо помогает прогревание.
Нужно сразу отметить, что если причина заболевания связана с туберкулезной инфекцией, онкологическими заболеваниями и гнойными патологиями легких, тепло может только ухудшить состояние больного.
Но при застойных бронхитах и долго не проходящих остаточных явлениях после воспаления легких, при сильном кашле с обильной мокротой прогревание зоны бронхов и спины при помощи компрессов из творога или отварной картошки действует очень хорошо. Оно эффективно рассасывает инфильтраты, помогает выводить излишки слизи, снимает отеки и улучшает общее состояние больного, ускоряет выздоровление.
Полезное видео — Необычные признаки рака легких:
источник