Аспириновая астма – одна из разновидностей бронхиальной астмы, она возникает при применении препаратов на основе ацетилсалициловой кислоты и других противовоспалительных обезболивающих препаратов. У данной формы существуют свои диагностические критерии, стоит разобрать, в каких случаях возникает данное заболевание, какими симптомами оно обычно проявляет себя, какие бывают методы лечения.
Аспириновая бронхиальная астма – не самая распространенная разновидность данной патологии. Она развивается из-за воздействия ацетилсалициловой кислоты на организм, при этом предсказать возможную повышенную восприимчивость к данному веществу довольно сложно.
По статистике большинство заболевших – женщины в возрасте от 30 до 50 лет. Есть интересные данные относительно передаваемой по наследству предрасположенности к бронхиальной астме. Согласно проведенным исследованиям, предрасположенность к аспириновой бронхиальной астме передается по материнской линии примерно в 10 раз чаще, чем по отцовской. При этом мать чаще передает дефектные гены дочерям, чем сыновьям. В целом, случаи аспириновой формы составляют больше 20 – 40 процентов от всех случаев астмы, в разных источниках приводится разная информация.
У детей данное заболевание обычно встречается не так часто, однако такая вероятность существует. В целом, в большинстве случаев наличие данного заболевания определяется только при начале лечения с помощью обезболивающих и противовоспалительных препаратов.
Для аспириновой астмы характерна триада симптомов, если она раскрывается не полностью, говорят о неполной триаде. Данная триада является одним из основных диагностических критериев данного заболевания, если она отсутствует, об аспириновой астме говорить нельзя в большинстве случаев. К триаде обычно относят следующие признаки:
- воспалительный процесс на слизистой оболочке носа, обычно приводит к возникновению ринита разных видов;
- приступы осложненного дыхания, удушья;
- выявление непереносимости аспирина и других противовоспалительных обезболивающих нестероидных препаратов.
Важно! В некоторых случаях симптоматика данного заболевания маскируется под аллергические реакции.
Патогенез при данном заболевании представляет собой довольно сложный процесс, существует несколько теорий, почему некоторые люди становятся слишком чувствительны к ацетилсалициловой кислоте. Формирование аспириновой астмы связано с обменными процессами в организме.
Если триада аспириновой астмы отсутствует, причина возникновения симптомов может быть в другом. В целом при возникновении признаков бронхиальной астмы нужно провести полноценное обследование, которое поможет точно установить причину.
Основной симптом данного заболевания – одышка, сильный кашель, переходящий в удушье, как у любой разновидности астмы. Чем дальше, тем тяжелее становятся симптомы, особенно если их основная причина, прием ацетилсалициловой кислоты, не прекращается.
Данное заболевание в большинстве случаев начинает развиваться с воспалительного процесса в носоглотке. Обычно он представляет собой ринит, очень часто с образованием полипов на слизистой носа. Также при данной форме астмы заболевшие могут отметить следующее:
- недавно приходилось принимать обезболивающие противовоспалительные нестероидные препараты, симптомы начинают усиливаться с приемом аспирина и других лекарств;
- перед астмой был период, напоминающий обычную простуду, предастма;
- порой все вышеперечисленные симптомы сопровождаются появлением высыпаний на коже, обычно они представляют собой сыпь вроде крапивницы;
- обычно возникает экспираторная одышка, когда выдыхать становится тяжелее, чем вдыхать.
При возникновении подобных симптомов нужно обязательно обратиться к врачу. Стоит отметить, что данными признаками могут сопровождаться другие виды астмы, поэтому перед началом лечения требуется полноценная диагностика.
Важно! Если не лечить астму, приступы удушья могут стать слишком интенсивными, привести к потере сознания и даже летальному исходу.
При возникновении приступов астмы и признаков данного заболевания можно обратиться к отоларингологу или напрямую к пульмонологу. Возможно, потребуется консультация аллерголога и других специалистов.
Большинство разновидностей данной патологии нельзя полностью вылечить, поскольку они зависят от внутренних процессов организма, повлиять на которые крайне сложно. Однако избегая раздражителей, приема противовоспалительных препаратов, подобрав подходящее лечение, чтобы купировать приступы, можно привести заболевание к стойкой ремиссии.
Лечение данного заболевания обычно комплексное, оно включает в себя несколько различных методов. Их обязательно нужно сочетать, чтобы добиться наиболее выраженного результата:
- Диета. В некоторых продуктах содержится ацетилсалициловая кислота, поэтому их советуют убрать из рациона. К таким продуктам обычно относят консервы, различные мясные полуфабрикаты, многие цитрусовые, в том числе мандарины, многие разновидности орехов и ягод, некоторые овощи. Также нельзя употреблять пиво, советуют избегать употребления продуктов, содержащих краситель тартразин.
- Десенситизация при аспириновой астме. Данный метод применяют, если по показаниям нельзя полностью исключать противовоспалительные препараты. Данный метод основан на том, что невосприимчивость к аспирину растет, если принимать повышенные дозы в течение 24 – 72 часов после приступа.
- Различные препараты. Они помогают снимать последствия приступов. Обычно применяются различные средства против ринита, для купирования самой астмы используют антагонисты лейкотриеновых рецепторов: зафирлукаст и другие препараты, снижающие продукцию лейкотриенов.
При образовании полипов в носу может потребоваться их хирургическое удаление. В целом, план лечения может изменяться в зависимости от показаний. Терапию астмы можно проходить исключительно под контролем врача.
Антибиотики при данном заболевании обычно не назначаются, они могут быть использованы, если из-за ринита развилась какая-либо инфекция дыхательных путей и носоглотки. Применение подобных лекарств не запрещено при данной разновидности астмы.
Чем сбить температуру при аспириновой астме? Во время простудных заболеваний тяжело обойтись без обезболивающих и противовоспалительных препаратов. Если нужно сбить температуру, можно обойтись более простыми средствами: например, холодными компрессами, приемом жидкостей, обычной воды, в больших количествах.
Если при заболевании невозможно обойтись без противовоспалительных средств данного ряда, то желательно обратиться к методу десенситизации. При наличии показаний его всегда стараются осуществить.
Поскольку большинство обезболивающих препаратов при данном заболевании оказывается под запретом, подобрать подходящее лекарство становится сложно. В большинстве случаев, если обойтись без аспирина и подобных препаратов невозможно, требуется десенситизация.
Обычно разрешены гормональные обезболивающие, на основе стероидов. Однако стоит учитывать, что подобные препараты обычно могут применяться исключительно по рецепту. В целом, при аспириновой астме нужно соблюдать осторожность при подборе препаратов против жара и боли. В ряде случаев при приеме обезболивающих средств назначают антигистаминные препараты, помогающие сгладить симптомы аспириновой астмы.
Исследования показывают, что лидокаин не ухудшает состояние больных с астмой аспириновой формы. Поэтому его можно применять в качестве обезболивающего. Однако стоит отметить, что нужно четко соблюдать дозировку, перед началом лечения нужно обязательно проконсультироваться с врачом.
Чаще всего астму и аспирин связывает риск тяжелых аллергических реакций . У людей с астмой аллергия на аспирин или чувствительность к нему обычно провоцирует появление не крапивницы или других распространенных симптомов аллергии, а приступов астмы. Согласно имеющимся докладам и исследованиям, чувствительность к аспирину имеется только у небольшого количества пациентов с астмой. Причины, частота и степень тяжести неблагоприятных реакций на аспирин у пациентов с астмой изучались в ходе нескольких исследований, которые проводились на протяжении 20-го и 21-го веков.
Первоначальное исследование, показавшее, что определенные люди с астмой испытывают при приеме аспирина тяжелые приступы своего заболевания, было проведено в 1920-х годах. Дальнейшие исследования, проведенные в 1960-х годах, подтвердили возможность существования связи между астмой и аспирином, в особенности у тех пациентов, у которых имеются носовые полипы. Сегодня у небольшого процента пациентов с астмой наблюдается то, что известно как синдром Самтера или триада Самтера. Это сочетание наличия носовых полипов, астмы и чувствительности к аспирину. Пациенты, у которых присутствуют все три проблемы, подвержены при попадании в их организм аспирина или аспирин-содержащих препаратов риску тяжелых, и даже смертельных приступов астмы .
Специалисты выдвигают различные мнения относительно того, сколько людей входит в группу риска в отношении сочетания астмы и чувствительности к аспирину. Некоторые считают, что синдром Самтера или другие формы аспирин-чувствительной астмы имеют менее пяти процентов пациентов с астмой. Другие специалисты называют цифры между 10 и 20 процентами.
Большинство экспертов советуют пациентам с астмой избегать приема любых аспирин-содержащих или подобных аспирину средств.
В число таких средств, называемых нестероидными противовоспалительными препаратами, входят ибупрофен , напроксен и другие нерецептурные болеутоляющие, обладающие свойствами, схожими со свойствами аспирина. Что касается причин, аспирин может вызывать тяжелые приступы астмы у пациентов с аспирин-чувствительной астмой в связи с аномалиями в процессе обработки организмом арахидоновой кислоты.
Арахидоновая кислота – это неотъемлемая составляющая естественной воспалительной реакции, заложенной в каждом живом существе. Это химическое вещество контролирует, как и когда мышцы и сосуды сокращаются и расширяются. Аспирин блокирует выработку простагландина, вещества, которое помогает сдерживать воспалительную реакцию. В результате, организм вырабатывает слишком много лейкотриенов, что приводит к нерегулируемому воспалению, в частности в органах бронхиальной системы.
Тяжелая реакция возникает не у всех пациентов с астмой и чувствительностью к аспирину. Наиболее часто тяжелые приступы наблюдаются у пациентов с синдромом Самтера. Хотя, пациенты могут сталкиваться с тяжелыми реакциями на аспирин вне зависимости от наличия у них синдрома Самтера. Большинство пациентов с астмой не проявляют признаков чувствительности к аспирину, пока не достигают взрослого возраста, при этом средний возраст появления неблагоприятных реакций – 20-30 лет. Наиболее распространенный метод лечения – это отказ от аспирина, хотя некоторым пациентам может требоваться специальная диета, медикаментозное лечение или хирургическая операция по удалению полипов.
Бронхиальная астма, вызываемая гиперчувствительностью бронхов к различным раздражителям, довольно распространенное заболевание у детей и взрослых.
Изобретенный в начале 20 века аспирин, стал новой причиной возникающего удушья и дал название одной из форм этого заболевания – аспириновой астме.
Бронхиальная – состояние затрудненного дыхания, вызванное спазмом бронхов, в результате приема определенной группы лекарств (аспирин, нестероидные противовоспалительные препараты – ибупрофен, диклофенак, индометацин, кетопрофен и др.).
Появлению одышки также могут способствовать салицилаты, содержащиеся в вишне, черносливе, абрикосах, яблоках, помидорах, огурцах, грейпфруте, дыне, малине, землянике и др. Бронхоспазм могут спровоцировать коллбасные и консервированные изделия, пищевые добавки.

В результате в избыточном количестве образуются активные вещества, вызывающие воспаление, и на этом фоне возникает бронхоспазм. Поэтому аспириновая астма считается респираторной псевдоаллергией.
Еще одной причной бронхоспазма считается повышение тромбоцитов при приеме НПВП. В результате усиленно выделяются вещества (тромбоксан и серотонин), вызывающие спазмирование дыхательных путей.
По степени проявления симптомов существуют следующие виды аспириновой астмы:
- интермиттирующая – болезнь проявляет себя не чаще 1 раза за неделю, при этом ночью – не более 2 раз в месяц;
- персистирующая легкого течения – появление дневных симптомов больше 1 раза в неделю, не превышая 1 раза днем, ночных – более 2 раз за месяц. Двигательная активность пациента снижается во время удушья;
- персистирующая среднетяжелая – характеризуется ежедневными приступами, ночью – чаще, чем 1 раз в неделю. Значительно снижается двигательная активность;
- Персистирующая тяжелого течения – дневные симптомы носят постоянный характер, частые ночные обострения. Двигательная активность минимальна.
Внимание! Не стоит думать, что интермиттирующая степень – легкая, и аспириновая астма в этом случае не нуждается в лечении.
Довольно часто это заболевание имеет тяжелое и затяжное течение, возможны опасные осложнения в виде астматического статуса, поэтому лечение и поддерживающая терапия обязательны.
Ведущий способ диагностики бронхиальной астмы – изучение функции внешнего дыхания. К этому рекомендуется применить дополнительный тест на сверхчувствительность к аспирину. Делается это по причине того, что у 30% больных бронхиальной астмой – аспириновая форма болезни. Суть теста в оценке проходимости дыхательных путей с пробой разных доз аспирина. Если организм не реагирует на 650 мг препарата, это значит, что пациент не имеет к нему сверхчувствительности. Проводятся также анализы крови на выявление реакции к данному препарату.
Это заболевание может проявляться следующими формами:
- «чистая» аспириновая астма;
- аспириновая триада;
- сочетание аспириновой и атопической астмы.
Развитию болезни способствует хронический риносинусит, сопровождающийся выделениями из носа, заложенностью, болезненностью пазух. У половины страдающих полипозным риносинуситом наблюдаются приступы удушья в ответ на прием НПВП.
Дебют болезни часто начинается после инфекционных заболеваний на фоне приема лекарств из этой группы. Реакция развивается через определенное время после приема НПВП: в течение часа, если была принята таблетка, и быстрее, если препарат вводился с помощью инъекций или ингаляций. Больного беспокоят обильные носовые выделения, кашель, краснота глаз, лица и верха грудины, слезоточивость и одышка с затрудненным выдохом. Могут присутствовать тошнота, рвота, обморочное состояние.
«Чистая» аспириновая астма характеризуется более благоприятной картиной заболевания. Из симптомов присутствует только удушье как реакция на прием НПВП, иные признаки не наблюдаются.
При аспириновой триаде характерен комплекс проявлений:
- риносинусит (заложенность носа, головная боль, упорный насморк);
- проявление непереносимости препаратов из указанной группы (красные пятна на лице, чихание, слезоточивость и обильные носовые выделения);
- приступ экспираторной одышки (с затрудненным выдохом) разной степени интенсивности, слышны хрипы, больной сидит, опираясь на руки, мышцы грудной клетки напряжены. Характерно прогрессирование заболевания вплоть до астматического статуса, остановки дыхания.
При сочетании аспириновой и атопической астмы возможно присоединение признаков аллергии и на иные раздражители (пыль, шерсть и т. д.). В таком случае к аспириновой триаде добавляются сыпь, волдыри, дерматит, экзема.
Бронхиальная аспириновая астма более характерна для взрослых, чем для детей . У женщин она встречается вдвое чаще, чем у мужчин. Общие симптомы для всех одинаковы, но у взрослых есть своя особенность симптоматики, которая заключается в нарушении работы эндокринной и имунной системы. Это первый признак проявления аспириновой астмы.
Женщины при этом наблюдают сбои в менструальном цикле, возможно невынашивание беременности и ранний климакс. У каждого шестого человека, страдающего этим недугом, выявляют заболевания щитовидной железы.
Лечение этого заболевания проводится по стандартной схеме для всех пациентов с бронхиальной астмой. Однако в данном случае существует дополнение – отказ от аспирина и препаратов НПВП.
Важно! В профилактических целях для исключения приступа больным рекомендуется соблюдать диету с отказом от продуктов с салицилатами.
Желательно избегать употребления консервов, колбасных изделий, пищевых красителей, особенно тартразина (присутствует в состав многих желтых конфет, крема, кексов, пирожных), усилителей вкуса, пива, многих фруктов и овощей, содержащих эти вещества.
Из медикаментозного лечения врачи стараются обойтись применением ингаляционных форм препаратов, назначая пациенту индивидуальную дозу, соответствующую степени заболевания.
Стандартная терапия включает:
- ингаляционные кортикостероиды – будесонид, беклометазона дипропионат и т. д. ;
- ингаляционные b2-агонисты с долговоременным действием – формотерол, сальметерол;
- антилейкотриеновые препараты – монтилукаст (широко используется в лечении у детей), зафирлукаст, зилеутон, пранлукаст;
- метилксантины – теофиллин, эуфиллин;
- назальные глюкокортикостероиды – с целью лечения ринита (назонекс, альдецин и т. д.).
При полипозном риносинусите возможно применение хирургических манипуляций- удаление полипов.
Если пациент по показаниям не может отказаться от приема аспирина и НПВП или заменить их другим препаратом (например, парацетамолом) проводится десенситизация. Суть ее в невосприичивости организма к повторным дозам НПВП после удушья в результате первого приема препарата, эффект длится 1-2,5 суток.
Пациенту при этом разрабатывают специальную схему приема, начиная с минимальных доз и постепенно доводя до 650 мг в сутки. Далее сохраняют поддерживающую терапию аспирином и доводят бронхиальную астму до ремиссии. Десенситизация осуществляется строго под врачебным контролем.
При обострении дополнительно применяются:
- ингаляционные b2-агонисты быстрого эффекта (сальбутамол, фенотерол);
- антихолинергические средства – ипратропия бромид;
- пероральный прием глюкокортикостероидов и в виде инъекций;
- кислородотерапия.
Цель в лечении бронхиальной астмы – достичь стойкой и долговременной ремиссии, но даже в это время пациент нуждается в периодическом контроле дыхательной функции и, как правило, в поддерживающей базисной терапии. У человека, склонного к проявлениям этой болезни, с собой всегда должны быть препараты экстренной помощи (ингалятор быстрого действия), близкие люди должны быть информированы о мерах и правилах поведения во время приступа.
Очень интересное и познавательное видео о бронхиальной астме:
Своевременная и правильно подобранная терапия помогает пациенту вернуться к обычной жизни, а профилактика значительно снижает риск повторения заболевания.
Разновидность болезни, при которой причиной осложнений становится повышенная чувствительность к аспирину, носит название «аспириновая астма». Каждое десятилетие увеличивается количество больных тяжелым хроническим заболеванием — бронхиальной астмой. Причиной астмы является чрезмерная чувствительность верхних дыхательных путей к внешним факторам. Провокаторами бронхиальной астмы могут быть как вирусные инфекции, так и аллергия на различные вещества.
Аспириновая астма — это особый вариант бронхиальной астмы, при котором одним из основных провоцирующих факторов являются противовоспалительные нестероидные препараты. Аспириновую астму выделяют, как особую форму бронхиальной астмы, схожую с ней по своим симптомам. Как при бронхиальной астме, пациенты многие годы страдают от приступов одышки и мучительного кашля, иногда перерастающего в удушье, что ограничивает их в различных жизненных проявлениях.
Своеобразие аспириновой астмы в том, что в качестве основной причины выступают противовоспалительные нестероидные препараты. Многие пациенты ошибочно считают, что причиной аспириновой астмы может стать только препарат, давший ее название — аспирин. На самом деле схожую химическую структуру имеет большая группа таких лекарств, как анальгин, аскофен, баралгин, диклофенак, ибупрофен, седалгин, цитрамон. Следует исключить желтый краситель тартразин и таблетки в желтой оболочке, такие как но-шпу.

Для этой разновидности астмы характерно тяжелое состояние пациентов. На ранней стадии заболевания обнаруживаются нарушения иммунной и эндокринной системы. Больные жалуются на заложенность носа и обильные выделения, которые могут продолжаться круглый год. При приеме аспирина резко ухудшается самочувствие. Классические симптомы заболевания — это непереносимость препаратов НПВС, ринит и полипы в носу. Последних двух признаков при аспириновой астме может и не быть.
Опасность аспириновой астмы в том, что иногда при бронхиальной астме используются нестероидные препараты. Например, с целью купирования приступа удушья могут ввести баралгин, в состав которого входит противовоспалительный препарат анальгин. Применение таких препаратов может вызвать еще более сильный приступ удушья и привести к тяжелым последствиям, вплоть до летального исхода .
Лечение аспириновой астмы практически не отличается от лечения обычной формы данного заболевания. Аспириновая астма имеет одну основную особенность: пациентам противопоказаны нестероидные противовоспалительные препараты. Осторожно нужно принимать парацетамол.Необходима своевременная диагностика непереносимости нестероидных препаратов. В целях диагностики обычно используют провокационные пробы с аспирином. Больным дают небольшую дозу препарата и регистрируют показатели внешнего дыхания. Проводить этот анализ следует очень осторожно. В центре, где проводится анализ, обязательно должно быть реанимационное отделение. Выделяют три степени тяжести болезни:
- легкая: редкие дневные и ночные приступы, которые могут проходить самостоятельно;
- средняя: ночные приступы чаще двух раз в месяц;
- тяжелая: частые приступы, опасные для жизни. Больному часто требуется госпитализация.
Полностью вылечить аспириновую астму невозможно. Но проводимая терапия позволит облегчить состояние пациента. Для этого часто больным делают ингаляции. Людям с заболеванием аспириновой астмой назначают ингаляционные кортикостероиды, например:
- флунизолид;
- будесонид;
- флутиказона пропионат.
Десинтизация аспирином. В некоторых случаях отказаться от аспирина невозможно по жизненным показаниям, например, при ревматических болезнях. Феномен нечувствительности больного к повторным дозам делает возможным такое лечение. В начале курса дают около 10 мг аспирина, затем повышают дозу до 650 мг. Потом пациентам длительное время вводят поддерживающие дозы аспирина. Оперативное вмешательство. В лечении аспириновой астмы иногда используется такой метод, как удаление полипов из носовой полости. В результате операции улучшается носовое дыхание и в целом состояние пациента.
Лечение должно проводиться только под наблюдением квалифицированных специалистов.
Аспириновая бронхиальная астма — это не тот случай, когда можно заниматься самолечением.

Непереносимость аспирина наблюдается примерно у 30% детей с бронхиальной астмой. Детей могут беспокоить приступы сухого кашля, затрудненное дыхание, особенно ночью и в утренние часы. При лечении заболевания часто используют кортикостероиды. Для правильной терапии необходимо своевременно диагностировать разновидность бронхиальной астмы. Диагностика заболевания у детей имеет свои сложности.
Что касается последней группы, то провоцирующие вещества содержатся в них в очень малых количествах, поэтому вряд ли разумно исключать их полностью из своего рациона, тем более в них много полезных веществ. Однако стоит знать об их особенностях и не переедать, особенно пациентам, у которых тяжелая форма этого заболевания.
Обычно проводимый метод провокационной пробы слишком опасен, чтобы применять его к детям. Применяется и другой метод — высокоэффективная жидкостная хроматография, с помощью которой определяют количество высвобожденных лейкоцитами лейкотриенов под воздействием индометацина. Проводится с помощью анализа венозной крови пациента. В любом случае, родителям следует наблюдать, какую реакцию вызывают у ребенка принимаемые препараты, чтобы отмечать любые ухудшения. Это поможет врачу установить правильный диагноз.
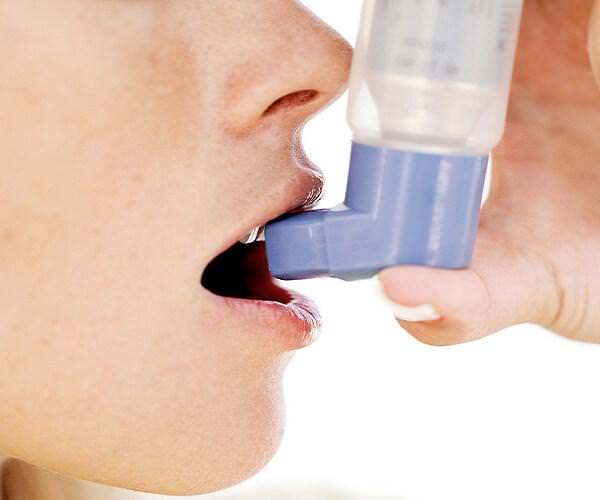
Доза препарата подбирается в зависимости от тяжести заболевания. Ведущую роль в доставке препарата играют ингаляционные аппараты — небулайзеры. Они обеспечивают максимальное попадание лекарственного вещества в дыхательные пути. Ультразвуковые небулайзеры пациент может носить с собой.
Аспириновая астма является особой формой астматических бронхиальных заболеваний, которые провоцируются противовоспалительными нестероидными препаратами (НПВС).
Многие пациенты ошибочно полагают, что этот вид астмы может быть вызван только присутствием аспирина. Это мнение глубоко ошибочно. Существует огромная группа лекарственных средств, которая обладает похожими химическими свойствами и аналогичным воздействием на все системы организма пациента.
Противовоспалительные средства, включая аспирин, при астме активно блокируют ферменты, которые отвечают за развитие отдельных биологических активных веществ. Это сопровождается нарушением баланса в организме и образованием большого количества молекул, которые способствуют сужению бронхов. В результате чего возникают симптомы обострения болезни после употребления лекарства.
Как правило, в организме здорового человека арахидоновая кислота, на которую воздействует ферменты циклооксигеназы, преобразуется в простагладин и тромбоксан. Эти вещества провоцируют развитие воспалительного заболевания в виде астмы. НПВС (включая аспирин) блокирует эти ферменты, после чего нейтрализуется воспалительный процесс.
Пациенты, у которых присутствует этот вид астмы, обладают дефектом циклооксигеназы, когда в организме включается в работу фермент липоксигеназа, предназначенный для переработки арахидоновой кислоты.
Результаты такой реакции выражаются образованием из арахидоновй кислоты лейкотриенов. Они провоцируют появление сильного спазма, отека бронхов и образование густой мокроты. Все эти факторы в совокупности вызывают астму и сильнейшее удушье.
Симптомы аспириновой астмы очень специфичны и образовывают три основных направления:
- характерно появление удушья, которое выражается в зависимости от степени тяжести астмы;
- при заболевании наблюдаются воспалительные процессы в слизистых носовых оболочках с образованием полипозных риносинуситов;
- отмечается невосприимчивость к НПВС, которая отмечается в анамнезе или возникает непосредственно при заболевании;
- как правило, симптомы такой формы астматического заболевания чаще наблюдаются среди представительниц женского пола в возрасте 30-40 лет, которые подвержены астматическому заболеванию вдвое чаще, чем мужчины. В этом случае женщина ощущает сильное удушье, ринит, а также воспалительные заболевания в носовых пазухах. В дальнейшем у нее возникает гиперчувствительность к противовоспалительным средствам;
- в начале заболевания симптоматика напоминает ОРВИ и грипп, сопровождаясь насморком, для снятия которого очень часто требуется нетрадиционное лечение;
- для 15% пациентов лечение противовоспалительными препаратами является провоцирующим фактором аллергического приступа. Это выражается затрудненным дыханием и обильными выделениями из носа, спустя 1-2 часа после приема лекарственного средства;
- после этого развиваются обструктивные процессы в крупных бронхах с экспираторной одышкой (тяжелый выдох) и свистящими хрипами. В это время у больного вовлекаются в дыхательную деятельность дополнительные мышцы, и он принимает максимально удобную позу для облегчения дыхания;
- у некоторых больных симптомы могут осложняться зудом кожных покровов, отеками и гиперемией.
Следует отметить, что эта форма заболевания может быть отнесена к тяжелой, при которой часто наблюдается инвалидизация больных. Кроме того, такие пациенты обладают большими шансами летальных исходов. Однако такое течение заболевания может наблюдаться только в том случае, когда отсутствует своевременное лечение.
Важно отметить, что при этом виде астматического заболевания необходима специальная диета.
До того, как начать медикаментозное лечение астмы необходимо выбрать верный режим питания. Больной должен знать, что диета при этом заболевании имеет огромное значение, так как пациент самостоятельно регулирует состояние своего организма. От того, соблюдена или не соблюдена диета, зависят дальнейшие активные действия, направленные на медикаментозное лечение. Кроме того, лечение диетой повышает психологические аспекты, подталкивающие больного к активным действиям, направленные на общее лечение.
Диета при аспириновой астме исключает употребление пищи, в которой содержаться значительные дозы салицилатов. Они при приеме пищи усиливают аллергические симптомы заболевания.
Диета должна исключить из питания следующие продукты:
- копченая колбаса и жареное мясо;
- концентрированные бульоны, консервы, желатиновые продукты;
- майонез, сыр, молочные продукты с различными ароматизаторами;
- сливочное масло и маргарины с добавлением растительных жиров;
- все продукты питания с присутствием этих ингредиентов, в том числе выпечка;
- приправы, картофель и крахмал из него;
- разрешены в пищу капуста, морковь, чеснок и свекла;
- продукты пчеловодства, джемы, варенье, зефир и т. д;
- сладкие фрукты;
- сухофрукты;
- алкогольная продукция;
- концентрированный сок и газировка.
Вполне естественно, что вышеперечисленный список продуктов может напугать больного, поэтому необходимо составить список разрешенных продуктов, которые предусматривает диета.
Наиболее часто к ним относятся:
- рыбные продукты, а также различные морепродукты в отварном виде;
- свежие куриные яйца;
- подсолнечное масло (2 ст. ложки), разделенные на весь день;
- морской капустой можно заменить соль;
- диета позволяет употреблять натуральную молочную продукцию;
- хлебопекарные изделия, приготовленные на хлебозаводах с соблюдением технологического процесса;
- негазированная минералка, зеленый чай, кофе, какао.
Каждому астматику необходимо помнить, что перед употреблением пищи необходимо внимательно читать продуктовый состав.
В том случае, когда диагностирована аспириновая астма, запрещается использование лекарственных препаратов, относящихся к пиразолонам:
- Баралгин, Амидопирин;
- Теофедрин, Анальгин;
- Темпалгин, Спазмалгон и Аспирин.
- Диклофенак, Ибупрофен;
- Сулиндак, Пироксикам;
- Напроксен, Индометацин и т.д.
Для того чтобы снизить температуру и провести необходимое лечение при астме, рекомендуется использование Солпадеина, Трамадола, Парацетамола и Фенацетина.
Кроме того, аспириновая астма способна появиться в результате воздействия в продуктах красителя желтого цвета, называемого Тартразином. Его состав достаточно сильно напоминает Аспирин, поэтому рекомендуется обращать внимание на цвет продуктов, исключая все те, в которых присутствует оранжевый цвет.
Важно учитывать, что в некоторых фруктах и овощах присутствуют салицилаты. Они содержаться в апельсине, помидорах, сливе, черной смородине, ягодах малины, свежих огурцах и т.д. Помимо этого, присутствие салицилатов отмечается в гастрономических изделиях и консервантах. Небольшое количество салицилатов содержит Тартразин, который препятствует частому развитию приступов астмы.
Нередко человек не знает, что у него присутствует аспириновая бронхиальная астма. Это приводит к тому, что при необходимости он может спокойно принять таблетку аспирина, не ожидая острой реакции. Первые симптомы заболевания дают о себе знать, спустя 5-10 минут, сигнализируя астматическим кашлем и резко нарастающим удушьем.
источник
Аспириновая астма – одна из разновидностей бронхиальной астмы, она возникает при применении препаратов на основе ацетилсалициловой кислоты и других противовоспалительных обезболивающих препаратов. У данной формы существуют свои диагностические критерии, стоит разобрать, в каких случаях возникает данное заболевание, какими симптомами оно обычно проявляет себя, какие бывают методы лечения.
Аспириновая бронхиальная астма – не самая распространенная разновидность данной патологии. Она развивается из-за воздействия ацетилсалициловой кислоты на организм, при этом предсказать возможную повышенную восприимчивость к данному веществу довольно сложно.
По статистике большинство заболевших – женщины в возрасте от 30 до 50 лет. Есть интересные данные относительно передаваемой по наследству предрасположенности к бронхиальной астме. Согласно проведенным исследованиям, предрасположенность к аспириновой бронхиальной астме передается по материнской линии примерно в 10 раз чаще, чем по отцовской. При этом мать чаще передает дефектные гены дочерям, чем сыновьям. В целом, случаи аспириновой формы составляют больше 20 – 40 процентов от всех случаев астмы, в разных источниках приводится разная информация.
У детей данное заболевание обычно встречается не так часто, однако такая вероятность существует. В целом, в большинстве случаев наличие данного заболевания определяется только при начале лечения с помощью обезболивающих и противовоспалительных препаратов.
Для аспириновой астмы характерна триада симптомов, если она раскрывается не полностью, говорят о неполной триаде. Данная триада является одним из основных диагностических критериев данного заболевания, если она отсутствует, об аспириновой астме говорить нельзя в большинстве случаев. К триаде обычно относят следующие признаки:
- воспалительный процесс на слизистой оболочке носа, обычно приводит к возникновению ринита разных видов;
- приступы осложненного дыхания, удушья;
- выявление непереносимости аспирина и других противовоспалительных обезболивающих нестероидных препаратов.
Важно! В некоторых случаях симптоматика данного заболевания маскируется под аллергические реакции.
Патогенез при данном заболевании представляет собой довольно сложный процесс, существует несколько теорий, почему некоторые люди становятся слишком чувствительны к ацетилсалициловой кислоте. Формирование аспириновой астмы связано с обменными процессами в организме.
Если триада аспириновой астмы отсутствует, причина возникновения симптомов может быть в другом. В целом при возникновении признаков бронхиальной астмы нужно провести полноценное обследование, которое поможет точно установить причину.
Основной симптом данного заболевания – одышка, сильный кашель, переходящий в удушье, как у любой разновидности астмы. Чем дальше, тем тяжелее становятся симптомы, особенно если их основная причина, прием ацетилсалициловой кислоты, не прекращается.
Данное заболевание в большинстве случаев начинает развиваться с воспалительного процесса в носоглотке. Обычно он представляет собой ринит, очень часто с образованием полипов на слизистой носа. Также при данной форме астмы заболевшие могут отметить следующее:
- недавно приходилось принимать обезболивающие противовоспалительные нестероидные препараты, симптомы начинают усиливаться с приемом аспирина и других лекарств;
- перед астмой был период, напоминающий обычную простуду, предастма;
- порой все вышеперечисленные симптомы сопровождаются появлением высыпаний на коже, обычно они представляют собой сыпь вроде крапивницы;
- обычно возникает экспираторная одышка, когда выдыхать становится тяжелее, чем вдыхать.
При возникновении подобных симптомов нужно обязательно обратиться к врачу. Стоит отметить, что данными признаками могут сопровождаться другие виды астмы, поэтому перед началом лечения требуется полноценная диагностика.
Важно! Если не лечить астму, приступы удушья могут стать слишком интенсивными, привести к потере сознания и даже летальному исходу.
При возникновении приступов астмы и признаков данного заболевания можно обратиться к отоларингологу или напрямую к пульмонологу. Возможно, потребуется консультация аллерголога и других специалистов.
Большинство разновидностей данной патологии нельзя полностью вылечить, поскольку они зависят от внутренних процессов организма, повлиять на которые крайне сложно. Однако избегая раздражителей, приема противовоспалительных препаратов, подобрав подходящее лечение, чтобы купировать приступы, можно привести заболевание к стойкой ремиссии.
Лечение данного заболевания обычно комплексное, оно включает в себя несколько различных методов. Их обязательно нужно сочетать, чтобы добиться наиболее выраженного результата:
- Диета. В некоторых продуктах содержится ацетилсалициловая кислота, поэтому их советуют убрать из рациона. К таким продуктам обычно относят консервы, различные мясные полуфабрикаты, многие цитрусовые, в том числе мандарины, многие разновидности орехов и ягод, некоторые овощи. Также нельзя употреблять пиво, советуют избегать употребления продуктов, содержащих краситель тартразин.
- Десенситизация при аспириновой астме. Данный метод применяют, если по показаниям нельзя полностью исключать противовоспалительные препараты. Данный метод основан на том, что невосприимчивость к аспирину растет, если принимать повышенные дозы в течение 24 – 72 часов после приступа.
- Различные препараты. Они помогают снимать последствия приступов. Обычно применяются различные средства против ринита, для купирования самой астмы используют антагонисты лейкотриеновых рецепторов: зафирлукаст и другие препараты, снижающие продукцию лейкотриенов.
При образовании полипов в носу может потребоваться их хирургическое удаление. В целом, план лечения может изменяться в зависимости от показаний. Терапию астмы можно проходить исключительно под контролем врача.
Антибиотики при данном заболевании обычно не назначаются, они могут быть использованы, если из-за ринита развилась какая-либо инфекция дыхательных путей и носоглотки. Применение подобных лекарств не запрещено при данной разновидности астмы.
Чем сбить температуру при аспириновой астме? Во время простудных заболеваний тяжело обойтись без обезболивающих и противовоспалительных препаратов. Если нужно сбить температуру, можно обойтись более простыми средствами: например, холодными компрессами, приемом жидкостей, обычной воды, в больших количествах.
Если при заболевании невозможно обойтись без противовоспалительных средств данного ряда, то желательно обратиться к методу десенситизации. При наличии показаний его всегда стараются осуществить.
Поскольку большинство обезболивающих препаратов при данном заболевании оказывается под запретом, подобрать подходящее лекарство становится сложно. В большинстве случаев, если обойтись без аспирина и подобных препаратов невозможно, требуется десенситизация.
Обычно разрешены гормональные обезболивающие, на основе стероидов. Однако стоит учитывать, что подобные препараты обычно могут применяться исключительно по рецепту. В целом, при аспириновой астме нужно соблюдать осторожность при подборе препаратов против жара и боли. В ряде случаев при приеме обезболивающих средств назначают антигистаминные препараты, помогающие сгладить симптомы аспириновой астмы.
Исследования показывают, что лидокаин не ухудшает состояние больных с астмой аспириновой формы. Поэтому его можно применять в качестве обезболивающего. Однако стоит отметить, что нужно четко соблюдать дозировку, перед началом лечения нужно обязательно проконсультироваться с врачом.
источник
Возбудителем аспириновой астмы являются нестероидные противовоспалительные препараты, способствующие сужению бронхов.К НПВП относится и аспирин, или ацетилсалициловая кислота, которая применяется как обезболивающее, противовоспалительное средство. Очень часто аспириновая астма сочетается с инфекционной бронхиальной астмой (9-22 % больных страдают двумя видами астмы), но она может существовать и в чистом виде.
Аспириновая астма является не врожденным, а приобретенным заболеванием. Симптомы аспириновой астмы в основном проявляются после перенесенной атопической бронхиальной астмы, поэтому ею не болеют дети. В большинстве случаев заболевают женщины в возрасте 30-50 лет.
Симптомами является сильная заложенность носа и ринит, а как следствие, снижение обоняния и головная боль. Далее в носу и носовых пазухах появляются полипы и следом начинаются приступы удушья и непереносимость НПВП.
Причиной является вмешательство аспирина в метаболизм арахидоновой кислоты, которая содержится в клеточной оболочке. В здоровом состоянии эта кислота под воздействием фермента циклооксигеназы превращается в соединение, способствующее запуску воспалительной реакции. А НПВП в данной ситуации блокируют фермент, не позволяя ей развиваться. У больных аспириновой астмой фермент циклооксигеназы имеет дефект и организм использует другую, липоксигеназу, которая превращает арахидоновую кислоту в лейкотриены, способствующие отеку бронхов, выработке мокроты. В результате начинают проявляться симптомы аспириновой бронхиальной астмы.
Больному не стоит принимать лекарства пиразолонового ряда: теофедрин, анальгин, спазмалгон, баралгин, амидопирин, темпалгин, реопирин, аспирин и другие НПВП, а также средства, в состав которых они входят: диклофенак, индометацин, ибупрофен, сулиндак, пироксикам, напроксен и т.д.
При необходимости как боле- и жароутоляющее можно принимать парацетамол, солпадеин, трамадол (или трамал), фенацетин.
Наряду с перечисленными препаратами, аспириновая бронхиальная астма может проявиться от присутствия в пище желтого красителя тартразина (как в пище, так и в препаратах). По своему химическому составу он схож с аспирином.
Больным нельзя употреблять кондитерские продукты и алкогольные напитки желтого цвета (содержат тартразин).
Вредны и салицилаты: природные (томаты, малина, апельсины, черная смородина, слива, огурцы, абрикосы, вишня), промышленные (консервы и гастрономия). Природные салицилаты содержат тартразин в маленьких количествах, поэтому редко вызывают приступ. Выработка гистамина опасна для больного, этот процесс провоцируют цитрусовые, рыба, свежая капуста.
Иногда человек не подозревает присутствие этого недуга у себя и принимает аспирин. Если появляются первые симптомы (уже через 5-10 мин начинается насморк, кашель, затруднено дыхание), необходимо:
- промыть желудок: выпить 1 л кипяченой воды, потом нажать на корень языка, чтобы очистить желудок. Если выскочила таблетка, то последующие действия выполнять не нужно;
- выпить 10 таблеток активированного угля и таблетку антигистаминного ряда (тавегил, супрастин, кларитин и т.п.);
- когда приступ миновал, нужно записаться на прием к врачу-аллергологу.
Для выявления аспириновой астмы могут проводиться специальные тесты in vivо. Под присмотром врача-аллерголога со специальным оснащением (на случай приступа) пациенту дают аспирин (или другой препарат, относящийся к НПВП). Было проведено испытание, в котором участвовали 100 человек: у трети испытуемых симптомы аспириновой астмы отсутствовали, у второй трети наблюдался бронхоспазм, который иногда даже не фиксировался клинически, и только у остальной трети наблюдалась серьезная реакция на препарат.
Проводятся тесты in vitro, но в данном случае опасность приступа отсутствует, т.к. исследования на реакцию проводятся с клетками крови (необходимо просто сдать кровь).
Реакция на НПВП может проявиться в любом месте дыхательной системы, а в некоторых случаях может поражаться кишечник, желудок и другие слизистые. Отрицательно это сказывается и на иммунной системе, что проявляется в форме сильных и затяжных воспалительных заболеваний.
Десенситизация — это один из способов лечения аспириновой астмы, основанный, как и тесты in vivо, на провокации, только небольшими дозами в течение определенного времени. Лечение обязательно должно проводиться в диспансере под наблюдением специалистов с использованием всего необходимого оснащения. Например, с интервалом в 30 мин пациенту дают препарат аспирина с постоянным увеличением дозы: 3, 30, 60, 100, 150, 325 и 650 мг. Но этот быстрый метод достаточно жесткий, который в основном заканчивается приступом удушья. Поэтому увеличение дозы лучше проводить через сутки.
Перед десенситизацией необходимо снять обострение астмы и проверить на противопоказания, которыми являются: беременность, кровоточивость, язва желудка или двенадцатиперстной кишки.
Проводятся ингаляции не только как базовый метод, но и в случае язвенной болезни двенадцатиперстной кишки или желудка (в данном случае можно использовать и иньекции аспирин-лизина). Очень удобен в применении альдецин (США), т.к. он имеет съемную носовую насадку, что очень важно при полипозной риносинусопатии.
Операционное вмешательство еще больше развивает симптомы и усложняет болезнь.
Если пациент плохо переносит десенситизацию, проводится гемосорбция в течение недели и снова десенситизация. Если симптомы проявления болезни слабые, то гемосорбция способна полностью излечить пациента, страдающего аспириновой бронхиальной астмой.
После излечения в стационаре пациенту назначается поддерживающий курс лечения амбулаторно, суть которого состоит в регулярном принятии аспирина в течение года после еды, запивая щелочной минеральной водой, под строгим наблюдением врача.
Лечение антилейкотриеновыми препаратами — это лечение антагонистами (с греч. переводится как «противник») лейкотриенов. Но наряду с ингаляционными гормональными средствами, рекомендуется использовать и таблетированные.
Около 20-ти лет назад много компаний занялось разработкой антилейкотриенов по двум направлениям: ингибиторы (вещества, подавляющие какую-либо реакцию) синтеза лейкотриенов и вещества, которые связывают лейкотриеновые рецепторы (как антигистамины). Было синтезировано огромное количество соединений, но только четыре из них активны: зилеутоне (первое направление); зафирлукасте, монтелукасте и пранлукасте (по второму направлению). Но как оказалось на практике, аспириновая астма не излечивалась полностью, лишь уменьшалось количество дополнительных препаратов и количество приступов.
Лейкотриеновые препараты до сих пор находятся в разработке. Они относятся к группе препаратов, способствующих контролированию аспириновой бронхиальной астмы и являются сопутствующими в лечении больных.
Сложная и тяжелая аспириновая бронхиальная астма лечится посредством комбинации гемосорбции и внутривенного лазерного облучения крови.
Суть гемосорбции состоит в удалении из организма токсических или патологических веществ посредством влияния сорбента вне организма.
Лазерное облучение крови (фотогемотерапия, внутрисосудистое лазерное облучение крови, ВЛОК) — метод эфферентной терапии (экстракорпоральной детоксикации, гравитационной хирургии крови), который состоит в дозированном воздействии низкоинтенсивными лазерами.
Метод ВЛОК влияет на процессы субклеточного и клеточного уровней, поэтому восстанавливается нормальное функционирование тканей и органов. Важно то, что чужеродные вещества не вносятся в организм для воздействия на какое-либо отдельное звено развития заболевания, а только корректируется система саморегулирования организма. Поэтому этот метод очень эффективен, универсален и безопасен.
ВЛОК делается каждый день (или через день), курс определяется доктором и составляет в среднем от 3 до 10 процедур. Время процедуры — 15-20 минут. Лазерное облучение крови безболезненно.
источник
Аспириновая астма является особой формой астматических бронхиальных заболеваний, которые провоцируются противовоспалительными нестероидными препаратами (НПВС).
Многие пациенты ошибочно полагают, что этот вид астмы может быть вызван только присутствием аспирина. Это мнение глубоко ошибочно. Существует огромная группа лекарственных средств, которая обладает похожими химическими свойствами и аналогичным воздействием на все системы организма пациента.
Противовоспалительные средства, включая аспирин, при астме активно блокируют ферменты, которые отвечают за развитие отдельных биологических активных веществ. Это сопровождается нарушением баланса в организме и образованием большого количества молекул, которые способствуют сужению бронхов. В результате чего возникают симптомы обострения болезни после употребления лекарства.
Как правило, в организме здорового человека арахидоновая кислота, на которую воздействует ферменты циклооксигеназы, преобразуется в простагладин и тромбоксан. Эти вещества провоцируют развитие воспалительного заболевания в виде астмы. НПВС (включая аспирин) блокирует эти ферменты, после чего нейтрализуется воспалительный процесс.
Пациенты, у которых присутствует этот вид астмы, обладают дефектом циклооксигеназы, когда в организме включается в работу фермент липоксигеназа, предназначенный для переработки арахидоновой кислоты.
Результаты такой реакции выражаются образованием из арахидоновй кислоты лейкотриенов. Они провоцируют появление сильного спазма, отека бронхов и образование густой мокроты. Все эти факторы в совокупности вызывают астму и сильнейшее удушье.
Симптомы аспириновой астмы очень специфичны и образовывают три основных направления:
- характерно появление удушья, которое выражается в зависимости от степени тяжести астмы;
- при заболевании наблюдаются воспалительные процессы в слизистых носовых оболочках с образованием полипозных риносинуситов;
- отмечается невосприимчивость к НПВС, которая отмечается в анамнезе или возникает непосредственно при заболевании;
- как правило, симптомы такой формы астматического заболевания чаще наблюдаются среди представительниц женского пола в возрасте 30-40 лет, которые подвержены астматическому заболеванию вдвое чаще, чем мужчины. В этом случае женщина ощущает сильное удушье, ринит, а также воспалительные заболевания в носовых пазухах. В дальнейшем у нее возникает гиперчувствительность к противовоспалительным средствам;
- в начале заболевания симптоматика напоминает ОРВИ и грипп, сопровождаясь насморком, для снятия которого очень часто требуется нетрадиционное лечение;
- для 15% пациентов лечение противовоспалительными препаратами является провоцирующим фактором аллергического приступа. Это выражается затрудненным дыханием и обильными выделениями из носа, спустя 1-2 часа после приема лекарственного средства;
- после этого развиваются обструктивные процессы в крупных бронхах с экспираторной одышкой (тяжелый выдох) и свистящими хрипами. В это время у больного вовлекаются в дыхательную деятельность дополнительные мышцы, и он принимает максимально удобную позу для облегчения дыхания;
- у некоторых больных симптомы могут осложняться зудом кожных покровов, отеками и гиперемией.
Следует отметить, что эта форма заболевания может быть отнесена к тяжелой, при которой часто наблюдается инвалидизация больных. Кроме того, такие пациенты обладают большими шансами летальных исходов. Однако такое течение заболевания может наблюдаться только в том случае, когда отсутствует своевременное лечение.
Важно отметить, что при этом виде астматического заболевания необходима специальная диета.
До того, как начать медикаментозное лечение астмы необходимо выбрать верный режим питания. Больной должен знать, что диета при этом заболевании имеет огромное значение, так как пациент самостоятельно регулирует состояние своего организма. От того, соблюдена или не соблюдена диета, зависят дальнейшие активные действия, направленные на медикаментозное лечение. Кроме того, лечение диетой повышает психологические аспекты, подталкивающие больного к активным действиям, направленные на общее лечение.
Диета при аспириновой астме исключает употребление пищи, в которой содержаться значительные дозы салицилатов. Они при приеме пищи усиливают аллергические симптомы заболевания.
Диета должна исключить из питания следующие продукты:
- копченая колбаса и жареное мясо;
- концентрированные бульоны, консервы, желатиновые продукты;
- майонез, сыр, молочные продукты с различными ароматизаторами;
- сливочное масло и маргарины с добавлением растительных жиров;
- все продукты питания с присутствием этих ингредиентов, в том числе выпечка;
- приправы, картофель и крахмал из него;
- разрешены в пищу капуста, морковь, чеснок и свекла;
- продукты пчеловодства, джемы, варенье, зефир и т. д;
- сладкие фрукты;
- сухофрукты;
- алкогольная продукция;
- концентрированный сок и газировка.
Вполне естественно, что вышеперечисленный список продуктов может напугать больного, поэтому необходимо составить список разрешенных продуктов, которые предусматривает диета.
Наиболее часто к ним относятся:
- рыбные продукты, а также различные морепродукты в отварном виде;
- свежие куриные яйца;
- подсолнечное масло (2 ст. ложки), разделенные на весь день;
- морской капустой можно заменить соль;
- диета позволяет употреблять натуральную молочную продукцию;
- хлебопекарные изделия, приготовленные на хлебозаводах с соблюдением технологического процесса;
- негазированная минералка, зеленый чай, кофе, какао.
Каждому астматику необходимо помнить, что перед употреблением пищи необходимо внимательно читать продуктовый состав.
В том случае, когда диагностирована аспириновая астма, запрещается использование лекарственных препаратов, относящихся к пиразолонам:
- Баралгин, Амидопирин;
- Теофедрин, Анальгин;
- Темпалгин, Спазмалгон и Аспирин.
- Диклофенак, Ибупрофен;
- Сулиндак, Пироксикам;
- Напроксен, Индометацин и т.д.
Для того чтобы снизить температуру и провести необходимое лечение при астме, рекомендуется использование Солпадеина, Трамадола, Парацетамола и Фенацетина.
Кроме того, аспириновая астма способна появиться в результате воздействия в продуктах красителя желтого цвета, называемого Тартразином. Его состав достаточно сильно напоминает Аспирин, поэтому рекомендуется обращать внимание на цвет продуктов, исключая все те, в которых присутствует оранжевый цвет.
Важно учитывать, что в некоторых фруктах и овощах присутствуют салицилаты. Они содержаться в апельсине, помидорах, сливе, черной смородине, ягодах малины, свежих огурцах и т.д. Помимо этого, присутствие салицилатов отмечается в гастрономических изделиях и консервантах. Небольшое количество салицилатов содержит Тартразин, который препятствует частому развитию приступов астмы.
Нередко человек не знает, что у него присутствует аспириновая бронхиальная астма. Это приводит к тому, что при необходимости он может спокойно принять таблетку аспирина, не ожидая острой реакции. Первые симптомы заболевания дают о себе знать, спустя 5-10 минут, сигнализируя астматическим кашлем и резко нарастающим удушьем.
.
Аспириновая астма — это лишь надводная часть айсберга, а целиком эту глыбу зовут непереносимостью нестероидных противовоспалительных препаратов (НПВП). Безусловно, это одна из самых серьезных форм нежелательных реакций на ацетилсалициловую кислоту (аспирин) и родственные ей вещества, но далеко не самая распространенная. При этом сами лекарства группы НПВП — лишь один из источников проблем для людей, которые страдают той или иной формой непереносимости.
Заболит ли у человека голова, поднимется ли температура, разовьется ли артрит — во всех этих ситуациях на помощь придут лекарства из группы НПВП. Все они обладают жаропонижающим, обезболивающим и противовоспалительным эффектами. Однако у некоторых людей под действием НПВП биохимические процессы ошибочно «переключаются» на синтез лейкотриенов, которые сами вызывают воспаление и симптомы непереносимости.
Симптомы эти могут быть самыми различными, но чаще всего поражаются дыхательные пути в виде насморка, полипоза носа, кашля или бронхоспазма (в разных сочетаниях). Если у человека возникает бронхоспазм при приеме НПВП, то говорят об аспириновой астме, которая может быть отдельной формой заболевания или присоединяться к уже существующей атопической бронхиальной астме.
Не менее распространены поражения кожи — различные дерматиты, крапивница, отек Квинке; возможны головные боли и боли в животе, а также другие симптомы. В тяжелых случаях наблюдаются анафилактические реакции, опасные для жизни, и риск их особенно велик у людей с аспириновой астмой.
В этой статье мы не будем останавливаться на том, как диагностируют и лечат аспириновую астму и вообще непереносимость НПВП, а только постараемся рассказать, как уменьшить риск серьезных реакций, которые возможны у таких людей при случайном приеме НПВП или контакте с салицилатами (веществами, родственными ацетилсалициловой кислоте).
Прежде всего, надо полностью исключить прием аспирина и других НПВП. Эти препараты широко распространены, в том числе в составе комбинированных лекарств (от простуды и гриппа, от похмельного синдрома и т.п.). Лучше лишний раз уточнить, что именно содержится в составе лекарства, даже если вам его назначил врач. Вот лишь некоторая часть из множества НПВП.
- ацетилсалициловая кислота (аспирин, тромбоАСС);
- диклофенак (вольтарен, раптен);
- ибупрофен (бурана, нурофен);
- индометацин;
- кетопрофен (артрозилен);
- кеторолак (кетолак, кеторол);
- лорноксикам (ксефокам);
- мелоксикам (мирлокс);
- нимесулид (найз);
- парацетамол (панадол, калпол);
- фенилбутазон (анальгин) и др.
Однако салицилаты содержатся не только в том, что продается в аптеке по рецепту (или без рецепта). Мы каждый день сталкиваемся с ними, используя самую разную косметику и парфюмерию, где салицилаты обеспечивают антибактериальные и консервирующие эффекты. Салицилаты можно найти в духах и одеколонах, шампунях и пене для ванн, лосьонах, кремах и другой косметике, средствах от мозолей и прыщей, мятной зубной пасте, креме для бритья и т.д.
Между тем огурцы и кабачки (вполне зеленые) содержат намного больше салицилатов, чем желтая репа или красная свекла, а перец занимает одно из первых мест по «салицилатности» независимо от цвета. Даже наоборот — в «зеленых» (в смысле недозревших) плодах салицилатов больше, чем в спелых. В общем, по цвету продукта судить о его опасности нельзя. но можно для этого использовать вот такую цветную таблицу, где уровень опасности возрастает от зеленого к красному.
У каждого человека своя чувствительность к разным продуктам, да и одно яблоко не похоже на другое, но все же эти данные надо принять к сведению. Отметим еще, что содержание салицилатов нарастает в плодах от сердцевины к поверхности, поэтому кожуру лучше снимать даже с самой безобидной груши. Это же относится и к листовым культурам (салат, капуста), у которых стоит убрать внешние листья.
К счастью, большинство действительно незаменимых продуктов питания не содержит салицилатов: это практически все продукты животного происхождения (мясо, птица, яйца, молоко, сыр, рыба), различные крупы и злаки (пшеница, рожь, овес, рис, гречка и т.д.), подсолнечное и сливочное масло. Правда, и в этом ряду найдутся исключения. Среди мясных продуктов надо отказаться от печени, среди морепродуктов — от креветок, среди сыров — от утонченных сортов с плесенью, а из числа злаков — от кукурузы (и попкорна).
Свободны от салицилатов только натуральные продукты, поэтому надо исключить из своего меню все консервы и полуфабрикаты, а также пищу не домашнего приготовления (в том числе любые колбасы и сосиски). В кафе даже мясное блюдо может содержать салицилаты — за счет долгого хранения, добавления специй, «неправильного» масла или других дополнительных ингредиентов.
Внимательным надо быть и при покупках в магазине — не ленитесь прочесть, что входит в состав кондитерских изделий, разных йогуртов и творожных продуктов. Помните, что при непереносимости салицилатов нельзя употреблять варенья и джемы, мед, а также карамель, жевательную резинку и другие сладости, которые ароматизированы фруктово-ягодными добавками, мятой или лакрицей. Категорически запрещены и различные маринованные продукты. Из числа алкогольных напитков относительно безопасными можно считать водку и виски, но учтите, что спиртное может спровоцировать аллергическую реакцию на другие пищевые продукты.
Пациентов нередко пугают желтыми таблетками, которые получили свой цвет от тартразина (его кодовое обозначение Е102). На самом деле наличие перекрестной непереносимости аспирина и тартразина не доказано, а сам тартразин запрещен к использованию в составе лекарственных средств приказом Минздрава РФ еще в 1998 году.
Впрочем, это вещество, получаемое из каменноугольного дегтя, по-прежнему применяется в пищевой промышленности, потому как это самый дешевый из желтых красителей. Не будучи опасным для людей с аспириновой непереносимостью, он вызывает массу других проблем, особенно у детей. Но это уже отдельная тема, поэтому о тартразине, сульфитах, глутамате и других малополезных добавках к пище, читайте в статье «Химия, которую мы едим».
Бронхиальная астма – это тяжелое заболевание дыхательной системы, которое проявляется гиперчувствительностью стенки бронхов к различным факторам. Пациенты многие годы борются с данным заболеванием и вынуждены ограничивать себя во многих сферах своей жизнедеятельности, что не может не сказываться на качестве их жизни.
Провоцировать развитие бронхиальной астмы могут многие факторы и вещества. Медики до сих пор продолжают активно работать над изучением причин заболевания и регулярно открывают что-то новое.
По данным разных авторов, повышенная чувствительность к аспирину и другим нестероидным противовоспалительным препаратам имеется у 4-21% человек с бронхиальной астмой. Что характерно, заболевание, вызываемое данными препаратами, отличается ярко выраженной клинической картиной, тяжелым состоянием пациентов. Часто у них одновременно с астмой развивается риносинусит (воспаление пазух и слизистой носа), появляются полипы на эпителии, выстилающем носовые ходы.
Аспириновая астма – это особый вариант бронхиальной астмы, при котором одним из основных провоцирующих факторов являются противовоспалительные нестероидные препараты. Часто пациентов вводит в заблуждение слово «аспириновая» и они считают, что стать причиной развития приступа может только данный препарат. На самом деле это очень большая группа лекарств, обладающих схожей химической структурой и фармакологическим действием на организм.
Аспирин и другие вещества из группы противовоспалительных способны блокировать фермент, отвечающий за образование отдельных биологически активных веществ. При этом получается такая ситуация: у пациента в организме нарушается равновесие и образуется больше тех молекул, что заставляют бронхи сужаться, а все вещества, способствующие их расширению, находятся в организме в недостатке. Результатом является обострение заболевания после приема препарата.
- Интермиттирующая астма – клинические проявления беспокоят пациента менее чем 1 раз в неделю, а ночные симптомы встречаются реже чем 2 раза в месяц.
- Персистирующая астма легкого течения – днем пациент чувствует нарушение своего состояния чаще чем 1 раз в неделю, но не более 1 раза в день. По ночам заболевание напоминает о себе более двух раз в месяц. Во время приступа пациент вынужден снижать двигательную активность.
- Персистирующая астма средней степени тяжести – приступы беспокоят ежедневно и серьезно сказываются на двигательной активности. По ночам заболевание беспокоит пациента более 1 раза в неделю.
- Персистирующая астма тяжелого течения – приступы постоянные, а физическая активность сильно ограничена и сводится к минимальным действиям. По ночам человек часто просыпается из-за обострений своего заболевания.
Достаточно лишь одного критерия для того, чтобы пациент попал в определенную категорию. При этом не нужно думать, что интермиттирующая астма безобидна – даже ее обострение может быть смертельно опасным для пациента.
Симптомы аспириновой астмыдостаточно специфичны и формируют так называемую аспириновую триаду.
- Приступы удушья различной степени выраженности.
- Воспаление слизистой оболочки полости носа с формированием полипов на ней – полипозный риносинусит.
- Непереносимость нестероидных противовоспалительных препаратов в анамнезе или недавно выявленная.
В большинстве случаев данная форма астмы обнаруживается у женщин (они болеют в 2 раза чаще мужчин) в возрасте от 30 до 40 лет. Пациентка длительное время страдает от приступов удушья, насморка и воспаления пазух носа, и лишь спустя некоторое время у нее появляется повышенная чувствительность к противовоспалительным препаратам.
- Начало заболевания большинство пациентов связывают с инфекцией дыхательных путей, напоминающей грипп. Ее сопровождает насморк, который очень плохо поддается традиционному лечению.
- Менее чем у 15% человек противовоспалительные вещества являются изначальными факторами, провоцирующими приступы заболевания.
- Примерно через 30-120 минут после приема аспирина у пациентов появляется выраженное затруднение носового дыхания, начинает выделяться водянистая жидкость.
- После проявляет себя обструкция крупных бронхов – развивается экспираторная одышка (человеку тяжелее выдыхать, чем вдыхать). Также слышны свистящие хрипы, а пациент вовлекает в дыхание дополнительные группы мышц – опирается на руки.
- У некоторых пациентов все симптомы могут дополняться кожными проявлениями аллергической реакции: отеком кожных покровов, зудом, покраснением, волдырями.
В целом аспириновая астма относится к довольно тяжелым формам заболевания, при котором пациенты относительно часто становятся инвалидами. Также эти люди имеют больше шансов оказаться в отделении реанимации или вовсе погибнуть, чем другие пациенты с астмой. Однако не стоит пугаться, поскольку такие исходы наблюдаются в большинстве случаев тогда, когда пациент не начинает своевременного лечения или не соблюдает рекомендации врачей.
Диагноз «астма» пациенту выставляют на основании данных анамнеза, клинической картины и т.д. Несколько отличается в этом плане диагностика гиперчувствительности к аспирину. Есть специальный тест, при котором пациент получает нестероидные вещества в постепенно возрастающих дозах. Если организм пациента не отвечает на попадание в него 650 мг препарата, то считается, что пациент не имеет гиперчувствительности.
Эта процедура должна проводиться строго в условиях стационара и под контролем медиков. У них должны быть все необходимые средства для оказания первой медицинской помощи пациенту, ведь ответ на раздражитель со стороны организма может быть очень выраженным.
Лечение аспириновой астмы практически не отличается от лечения обычной формы данного заболевания. Имеется, пожалуй, одно существенное отличие – пациент ни в коем случае не должен принимать нестероидные противовоспалительные препараты. В идеале врачи стремятся достичь следующего состояния здоровья пациента.
- Минимальная выраженность всех симптомов заболевания, в том числе и ночных.
- Крайне редкие обострения (их отсутствие – идеальный результат).
- Отсутствие необходимости в оказании пациенту скорой помощи.
- Использование минимально возможного количества препаратов.
- Возможность вести активную жизнь, заниматься спортом без ограничений.
- Отсутствие у пациентов побочных реакций на принимаемые препараты.
Все вещества, использующиеся для лечения астмы, можно разделить на две группы:
- профилактические – помогают избежать обострений;
- средства скорой помощи – облегчают симптомы и устраняют обострения.
Все врачи стремятся обойтись ингаляционными препаратами, поскольку они обеспечивают попадание большого количества лекарственного вещества прямо в дыхательные пути. При этом они не оказывают нежелательного влияния на другие ткани и органы, а эффект достигается максимально быстро.
- ингаляционные глюкокортикоиды – препараты первой линии;
- системные глюкокортикоиды – назначаются при неэффективности предыдущих препаратов;
- ингаляционные b2-агонисты с длительным действием;
- метилксантины;
- антилейкотриеновые препараты.
- быстродействующие ингаляционные b2-агонисты;
- пероральные глюкокортикостероиды – могут использоваться и в данном случае;
- кислородотерапия;
- антихолинергические вещества;
- адреналин – используется в самых тяжелых случаях.
Подбирать лечение пациенту должен квалифицированный специалист. Ни в коем случае нельзя заниматься самолечением на основании рекомендаций знакомых или данных, полученных в интернете. При помощи врача контроль над заболеванием будет достигнут и пациент сможет вести полноценную жизнь.
Аллергические реакции встречаются сегодня нередко, что может быть обусловлено неблагоприятной экологической обстановкой, повышенным употреблением сенсибилизирующих продуктов, приемом лекарственных препаратов.
Медикаменты призваны облегчать состояние больного, но иногда НПВС приводят к развитию аспириновой бронхиальной астме.
Аспириновая астма – одна из форм аллергической реакции организма в ответ на попадание нестероидных противовоспалительных средств (НПВС), самым популярным представителем которых является ацетилсалициловая кислота (аспирин).
Данный препарат можно принимать лишь взрослым и детям старше 15 лет, поэтому в детском возрасте данная патология не бывает.
Заболевание сопровождает около 30% больных с бронхиальной астмой, поэтому часто называют аспириновой бронхиальной астмой. У них сходная симптоматика, но аспириновая астма характеризуется более тяжелым течением.
Встречается чаще среди женщин в возрасте 30-50 лет. Болезнь передается о наследству, то есть носит семейный характер.
Аллергеном при аспириновой астме являются препараты, содержащие салицилаты, например: ацетилсалициловая кислота (АСК).
Лекарство обладает обезболивающим, противовоспалительным, жаропонижающим, антиагрегантым действием, поэтому имеет широкое применение при различных заболеваниях.
Аспирин – необратимый ингибитор фермента циклооксигеназы (ЦОГ), которая выделяется клетками организма при патологических реакциях. ЦОГ обеспечивает превращение арахидоновой кислоты в медиаторы воспалительной реакции, которые обусловливают всю симптоматику при различных заболеваниях.
Другие препараты группы НПВС являются обратимыми ингибиторами и более безопасны для применения, поэтому не выделяют другие виды астм.
Хотя при диагностике и профилактики заболевания необходимо учитывать группу препарата, которую принимает больной.
В организме при приеме АСК блокируется ЦОГ и заметны явления:
- снижается выделение брадикинина – медиатора, расширяющего сосуды и уменьшается их проницаемость;
- уменьшается образование макроэргов (АТФ);
- уменьшается синтез гиалуронидазы;
- регулируется работа центра терморегуляции и уменьшается температура тела;
- уменьшается чувствительность болевых центров;
- уменьшается агрегация (склеивание) тромбоцитов.
Аспирин является почти универсальным средством, поэтому его используют для лечения широкого спектра заболеваний.
На сегодня список болезней уменьшается из-за побочных эффектов, оказываемых данным препаратом.
Людям, страдающих аллергической патологией, нужно с осторожностью принимать НПВС при данных болезнях!
Препараты, содержащие в составе ацетилсалициловую кислоту:
Будьте аккуратны при приеме перечисленных препаратов!
Патогенез – течение болезни, обусловлен механизмом действия АСК. Попадая в организм, АСК активно и необратимо блокирует циклооксигеназу у здоровых людей.
У людей, страдающих аспириновой астмой, вместо ЦОГ начинается синтез липооксигеназы, которая способствует превращению арахидоновой кислоты в лейкотриены.
Лейкотриены – биологически активные вещества, участвующие в патогенезе бронхиальной астмы, приводящие к бронхоспазму, влияющие на тонус и проницаемость сосудов и играющие важную роль при развитии аспириновой астмы.
Существует тромбоцитарная теория, объясняющая патогенез болезни через влияние АСК на тромбоциты.
Происходит их дегрануляция (разрушение), в результате выделяются цитотоксические (разрушающие клетки) и провоспалительные (способствующие воспалению) медиаторы. Получается обратный эффект от аспирина: должен был помочь, а стало только хуже!
У здоровых людей не обнаружено патологического влияния аспирина на тромбоциты, а у страдающих только тромбоциты изменяют свои свойства под действием АСК, другие клетки в процесс не вовлекаются.
Симптоматика болезни напрямую зависит от производимого эффекта таблетками и от дозы препарата.
- Появление первых симптомов через 5-10 минут от принятия таблетки с ацетилсалициловой кислотой.
- Приступы удушья, бронхоспазм появляются из-за действия лейкотриенов, больному сложно дышать, включается в процесс дыхания дополнительная мускулатура:
- заметны втяжения яремной и надключичной ямок;
- отмечаются втяжения межреберных мышц;
- больной опирается руками о поверхность.
- Слышны свистящие хрипы.
- Характерна экспираторная одышка, когда совершить вдох сложнее, чем выдох. Этот же симптом встречается при бронхиальной астме.
- Кашель.
- Обильные выделения из носовой полости, что характерно для аллергических реакций любого происхождения. Ринит присутствует в течение всего года, обостряется при приеме аспирина.
- Сильная заложенность носа встречается при типичных аллергиях.
- Появление полипов в носу, что появляется не мгновенно, а при длительном течении.
- Снижение обоняния.
- Головная боль.
- Боли в животе.
- Гнойный синусит при длительном течении.
- Могут быть кожные проявления:
- сыпь;
- высыпания.
У больного не обязательно проявляются все симптомы, возможно появление только одного или двух неспецифичных признаков, что осложняет диагностику заболевания.
Долгое течение болезни приводит к развитию бронхиальной астмы, поэтому при постановке диагноза аспириновая астма обратитесь к аллергологу!
Все симптомы появляются внезапно, приводя больного в испуг. Течение тяжелое, поэтому обязательно нужно вызывать скорую помощь. Нередко больные с яркой симптоматикой попадают в реанимационное отделение.
О идиопатической не аллергической крапивнице узнайте по ссылке.
Большая роль в диагностике отдается сбору данных о больном, необходимо выяснить:
- принимались ли препараты группы НПВС;
- страдает ли больной бронхиальной астмой;
- были ли раньше подобные случаи;
- название препараты, который был принят до приступа;
- есть ли эффект от приема теофедрина.
Теофедрин – препараты, который используется для купирования приступа бронхиальной астмы.
Доктор медицинских наук, профессор Емельянов Г.В. Лечебная практика: более 30 лет.
Практический врачебный стаж: более 30 лет
По последним данным ВОЗ, именно аллергические реакции в организме человека приводят к возникновению большинства смертельных заболеваний. А все начинается с того, что у человека появляется зуд в носу, чихание, насморк, красные пятна по коже, в некоторых случаях удушье.
Ежегодно 7 миллионов человек умирает из-за аллергии, а масштабы поражения таковы, что аллергический фермент присутствует почти у каждого человека.
К сожалению, в России и странах СНГ аптечные корпорации продают дорогущие лекарства, которые лишь снимают симптомы, тем самым подсаживая людей на тот или иной препарат. Именно по-этому в этих странах такой высокий процент заболеваний и так много людей мучаются «нерабочими» препаратами.
Больной, страдающий бронхиальной и аспириновой астмой, отмечает, что эффект от препараты вначале имеется, спазм проходит, но через пару минут возникает вновь. Этот эффект объясняется тем, что в состав теофедрина входит препарат с содержанием АСК.
Вначале теофедрин ингибирует синтез гистамина и спазм проходит, но лейкотриены обеспечивают развитие более позднего спазма бронхов и их отек, поэтому прием теофедрина не облегчает приступ.
Чтобы доказать наличие аспириновой астмы, проводят в специализированных клиниках провокационные тесы с салициловой кислотой
Больному дают небольшую дозу препарата, а врач наблюдает с помощью специальной аппаратуры за изменениями со стороны дыхательной системы. Изменения в органах дыхания фиксируют на датчиках, и выставляют диагноз.
По опросам выявляется меньше больных, чем по проведенным пробам, поэтому при наличии бронхиальной астмы не ленитесь проводить и пробы!
У больных аспириновой астмой отмечено повышенное содержание лейкотриенов в моче, содержимом бронхов и носовой полости, поэтому проводят исследования мочи, носовой полости и слизи бронхов.
Диагностическим критерием может служит улучшение состояния больного после приема антилейкотриеновых препаратов, сохранении симптомов при приеме антигистаминных средств.
Лечение может быть экстренным и системным. Экстренное необходимо провести, если у больного резко начался приступ, до приезда скорой помощи.
При обращении в больницу обязательно расскажите медицинскому работнику, какие манипуляции вы проводили, чтобы их не повторяли вновь и не ухудшали состояние больного.
- Промыть желудок для избавления больного от провоцирующего фактора. С помощью специальной трубки наливают в желудок около литра воды, постепенно поднимая трубку. Затем опускают трубку в таз или ведро, но уровень не должен быть ниже уровня тела больного. Так несколько раз делают до момента появления таблетки из организма.
- Дать активированный уголь или другой адсорбент, чтобы в кишечнике не было кислоты. Уголь дают в расчете одна таблетка на десять кг веса больного.
- Антигистаминный препарат, чтобы снять симптомы аллергии.
- При сильном удушье можно вколоть адреналин.
- Убрать аллерген и избегать с ним контакта
- В диспансере специалисты проводят десенситизацию, в основе которой лежит формирование устойчивости организма.к ацетилсалициловой кислоте и другим препаратам НПВС. После приступа в течение одного – трех дней больному дают лекарства, постепенно увеличивая дозу. Данный метод тяжело переносится больными из-за удушья.
- Лечение с помощью антагонистов лейкотриенов:
- «Зилеутон».
- «Зафирулкаст».
- «Монтелукасат».
- «Пранлукаст».
- Глюкокортикостероидные препараты вместо НПВС для снятия симптомов воспаления. Их используют системно или ингаляционно.
Лечение сложно, и должно быть подобрано грамотно, так как использовать любых препаратов группы НПВС неблагоприятно для больного!
- Для профилактики приступов астмы нужно избегать приема препаратов группы НПВС.
- При наличии заболевания бронхиальной астмы проведите тест на переносимость ацетилсалициловой кислоты, даже в случае отсутствия ранее признаков аллергии к препарату.
- Проверьте чувствительность организма к амидопирину, так как его часто назначают при лечении аритмий и бронхиальной астмы.
- Соблюдайте диету, избегая продуктов, содержащих салицилаты.
Средства, содержащие салицилаты, которые лучше избегать:
- средства для бритья;
- автозагар;
- средство для загара;
- духи;
- кондиционеры;
- мази и крема для снятия боли в суставах;
- ополаскиватель для полости рта;
- мятные зубные пасты.
При развитии резкого и яркого приступа прогноз у больного неблагоприятный в случае отсутствия помощи со стороны.
Если помощь больному оказывается своевременно, то причин для беспокойства нет. Больных с аспириновой астмой ждет благоприятный прогноз, если они буду соблюдать профилактические мероприятия, что требует больших усилий.
Для положительного прогноза важно:
- периодическое наблюдение у врача-аллерголога;
- периодические осмотры;
- сдача анализов на выявление лейкотриенов;
- отсутствие контакта с препаратами группы НПВС;
- правильная диета;
- здоровый отдых и образ жизни.
Диагноз аспириновая астма не смертелен, поэтому не паникуйте, а лечите болезнь!
Диета – одно из главных условий для выздоровления и лечения болезней. Ее сложно держать, потому что салицилаты содержаться в большом количестве продуктов питания.
При не соблюдении режима питания больного ждут:
- усталость;
- головная боль;
- носовые выделения;
- кашель;
- ухудшение обоняния;
- появление полипов в носовой полости;
- появления удушья.
Запрещенные продукты при аспириновой астме:
Аспириновая астма – редкое патологическое состояние, способное привести к инвалидности человека.
Его сложно предугадать, поэтому вероятность развития данной болезни есть у каждого, хотя встречается чаще среди больных с бронхиальной астмой!
Способы лечения аллергической крапивницы смотрите на странице.
О видах крапивницы у взрослых, рассказывается далее.
Знание экстренной помощи при приступе может спасти кому-то жизнь, поэтому запоминайте информацию и будьте здоровы!
Чтобы обозначить бронхиальную астму, приступы которой возникают обычно в ответ на введение в организм больного противовоспалительного средства негормональной природы (нестероидного), применяют термин «аспириновая бронхиальная астма». Такое название обусловлено тем, что именно аспирин (ацетилсалициловая кислота, салицилаты) является типичным представителем данной группы препаратов. Подобная форма заболевания может быть как самостоятельной, изолированной, так и связанной с другими формами (с собственно аллергической астмой, например).
Суть действия аспирина заключается в том, что контакт ацетилсалициловой кислоты с мембраной клетки происходит грубое вмешательство в обмен веществ в ней. Затрагивается обмен арахидоновой кислоты и ее производных (вещества, сходные по структуре с последней). Происходит выключение из работы фермента (вещества, без которого реакция невозможна) циклооксигеназы, в результате работы которого обычно случается продукция веществ (они называются простагландины), расширяющих бронхи и обладающих противовоспалительными свойствами. При этом сильнее начинает работать другой путь превращений арахидоновой кислоты, ферментом для которого служит вещество липооксигеназа.
Усиливается выработка веществ (они называются лейкотриены), обладающих воспалительным действием и способствующих сужению бронхов. Симптомы бронхиальной астмы возникают у больного как раз вследствие уряжения (ослабления) первого процесса и усиления второго, их рассогласования.
Долгое время было не вполне ясно, почему одинаковый механизм действия препарата у одних людей (даже страдающих бронхиальной астмой) не приводит к возникновению приступа, тогда как у других неизменно сопровождается им. Скорее всего к основным причинам следует относить всего три:
Последние две причины, имеющие первостепенное значение в возникновении аспириновой формы бронхиальной астмы, можно обобщить так: в основе аспириновой астмы лежит нарушение равновесия между продуктами обмена арахидоновой кислоты.
В первую очередь, на то, что у больного аспириновая астма, указывают результаты опроса. Прямо или косвенно (нередко не понимая этой связи самостоятельно) пациент расскажет о том, что симптомы астмы появляются у него после приема противовоспалительных средств (обезболивающих или жаропонижающих), например, может называть такие препараты, как Ибупрофен, Аспирин, Анальгин, Цитрамон, Аскофен, Пенталгин, Седальгин.
Кроме того, врачу нужно спросить о том, не возникают ли симптомы заболевания в ответ на употребление в пищу сала и каких-либо консервированных продуктов (нередко консервирование происходит с добавлением ацетилсалициловой кислоты).
Особое значение имеет вопрос о том, прекращаются ли симптомы, если больной принимает теофедрин (должен оказывать бронхорасширяющее действие). Если у пациента аспириновая астма, он ответит, что это лекарство неэффективно для него или сначала уменьшает симптомы, а через несколько десятков минут они снова нарастают. Это обусловлено тем, что кроме теофиллина (он расширяет бронхи), в состав теофедрина входят вещества амидопирин и фенацетин (противовоспалительные средства, действующие аспириноподобно).
Иногда для подтверждения диагноза «аспириновая астма» могут применяться провокационные тесты: специальное введение аспирина в организм больного с последующим наблюдением, возникнут ли симптомы болезни. Важно помнить, что такое исследование должно проводиться только в медицинском учреждени и (где есть медицинский персонал, готовый оказать срочную помощь больному, если у него будет спровоцирован сильный приступ удушья). Предпринимать его самостоятельно в домашних условиях СТРОГО ЗАПРЕЩЕНО .
В настоящее время также существуют менее опасные для больного, лабораторные тесты, для проведения которых необходим и достаточен забор крови пациента. Именно они ныне предпочтительны.
Прежде чем приступить к медикаментозным методам, лечение аспириновой бронхиальной астмы должно заключаться в верном режиме питания для астматика. Нужно объяснить больному, что диета при аспириновой астме имеет большое значение. Ведь её вклад в облегчение болезни регулирует сам пациент. Он и только он влияет на собственное состояние, если соблюдена (или не соблюдена) диета. Это важный психологический прием, который стимулирует пациента к активным действиям, направленным на собственное лечение, а также повышает доверие к лечению медикаментозному, что также немаловажно для эффективности лечения в целом.
Диета для больного, страдающего аспириновой бронхиальной астмой, должна исключить пищу, в которой обычно в значительных для заболевания (при приеме будут вызваны симптомы) дозах содержатся салицилаты. Это следующий перечень:
- Копченые и жареные продукты
- Бульонные кубики и желатин, консервированные продукты
- Майонез, сыры, молочные продукты (включая мороженое) с добавками
- Сливочное масло, в которое добавляются растительные жиры, а также маргарин (включая изделия с добавлением маргарина)
- Пряности, различные специи, картофельный крахмал (сам картофель соответственно)
- Овощи (можно только морковь, капусту, 2 зубчика чеснока в сутки и свеклу), а также фрукты, ягоды и сухофрукты
- Арахис, мед, патока и халва, варенье и джемы
- Соки, алкоголь, газированные напитки
Конечно, весь этот список сперва ввергнет больного в ужас. Поэтому нужно также рассказать о том, какие продукты диета позволяет употреблять, не ограничивая себя. К ним относятся:
- Рыба, иногда отварные натуральные морепродукты, рыба и птица
- Яйца (лучше выбрать деревенские)
- Две столовых ложки подсолнечного масла в течение дня
- Соль предлагается заменить морской капустой
- Натуральные молочные продукты
- Хлеб, который был испечен на хлебозаводе
- Минеральная вода без газа, кофе, чай, какао с сахаром
Хорошо, если астматик возьмет за правило чтение состава продуктов (прописан на упаковке) перед их употреблением.
Лечение аспириновой астмы, в первую очередь, предполагает отказ от противовоспалительных средств аспиринового действия.
В качестве обезболивающих и жаропонижающих средств рекомендуются при этом Парацетамол, Бензидамин или Гвацетисал, имеющие иной механизм действия.
Далее часто проводят десенситизацию. Это особое лечение означает, что пациенту регулярно вводятся малые, постепенно увеличиваемые дозы аспирина. Через некоторое время организм больного в ответ на аспирин перестает давать симптомы астмы. Подобное лечение противопоказано при беременности, язве желудка или двенадцатиперстной кишки, а также склонность к кровотечениям.
Кроме того, лечение включает антилейкотриеновые препараты: они мешают лейкотриенам суживать бронхи. Например, Зафирлукаст или Монтелукаст.
Больному при этом важно помнить, что без соблюдения диеты лечение будет неэффективным.
Возбудителем аспириновой астмы являются нестероидные противовоспалительные препараты, способствующие сужению бронхов.К НПВП относится и аспирин, или ацетилсалициловая кислота, которая применяется как обезболивающее, противовоспалительное средство. Очень часто аспириновая астма сочетается с инфекционной бронхиальной астмой (9-22 % больных страдают двумя видами астмы), но она может существовать и в чистом виде.
Аспириновая астма является не врожденным, а приобретенным заболеванием. Симптомы аспириновой астмы в основном проявляются после перенесенной атопической бронхиальной астмы, поэтому ею не болеют дети. В большинстве случаев заболевают женщины в возрасте 30-50 лет.
Симптомами является сильная заложенность носа и ринит, а как следствие, снижение обоняния и головная боль. Далее в носу и носовых пазухах появляются полипы и следом начинаются приступы удушья и непереносимость НПВП.
Причиной является вмешательство аспирина в метаболизм арахидоновой кислоты, которая содержится в клеточной оболочке. В здоровом состоянии эта кислота под воздействием фермента циклооксигеназы превращается в соединение, способствующее запуску воспалительной реакции. А НПВП в данной ситуации блокируют фермент, не позволяя ей развиваться. У больных аспириновой астмой фермент циклооксигеназы имеет дефект и организм использует другую, липоксигеназу, которая превращает арахидоновую кислоту в лейкотриены, способствующие отеку бронхов, выработке мокроты. В результате начинают проявляться симптомы аспириновой бронхиальной астмы.
Больному не стоит принимать лекарства пиразолонового ряда: теофедрин, анальгин, спазмалгон, баралгин, амидопирин, темпалгин, реопирин, аспирин и другие НПВП, а также средства, в состав которых они входят: диклофенак, индометацин, ибупрофен, сулиндак, пироксикам, напроксен и т.д.
При необходимости как боле- и жароутоляющее можно принимать парацетамол, солпадеин, трамадол (или трамал), фенацетин.
Наряду с перечисленными препаратами, аспириновая бронхиальная астма может проявиться от присутствия в пище желтого красителя тартразина (как в пище, так и в препаратах). По своему химическому составу он схож с аспирином.
Больным нельзя употреблять кондитерские продукты и алкогольные напитки желтого цвета (содержат тартразин).
Вредны и салицилаты: природные (томаты, малина, апельсины, черная смородина, слива, огурцы, абрикосы, вишня), промышленные (консервы и гастрономия). Природные салицилаты содержат тартразин в маленьких количествах, поэтому редко вызывают приступ. Выработка гистамина опасна для больного, этот процесс провоцируют цитрусовые, рыба, свежая капуста.
Иногда человек не подозревает присутствие этого недуга у себя и принимает аспирин. Если появляются первые симптомы (уже через 5-10 мин начинается насморк, кашель, затруднено дыхание), необходимо:
- промыть желудок: выпить 1 л кипяченой воды, потом нажать на корень языка, чтобы очистить желудок. Если выскочила таблетка, то последующие действия выполнять не нужно;
- выпить 10 таблеток активированного угля и таблетку антигистаминного ряда (тавегил, супрастин, кларитин и т.п.);
- когда приступ миновал, нужно записаться на прием к врачу-аллергологу.
Для выявления аспириновой астмы могут проводиться специальные тесты in vivо. Под присмотром врача-аллерголога со специальным оснащением (на случай приступа) пациенту дают аспирин (или другой препарат, относящийся к НПВП). Было проведено испытание, в котором участвовали 100 человек: у трети испытуемых симптомы аспириновой астмы отсутствовали, у второй трети наблюдался бронхоспазм, который иногда даже не фиксировался клинически, и только у остальной трети наблюдалась серьезная реакция на препарат.
Проводятся тесты in vitro, но в данном случае опасность приступа отсутствует, т.к. исследования на реакцию проводятся с клетками крови (необходимо просто сдать кровь).
Реакция на НПВП может проявиться в любом месте дыхательной системы, а в некоторых случаях может поражаться кишечник, желудок и другие слизистые. Отрицательно это сказывается и на иммунной системе, что проявляется в форме сильных и затяжных воспалительных заболеваний.
Десенситизация — это один из способов лечения аспириновой астмы, основанный, как и тесты in vivо, на провокации, только небольшими дозами в течение определенного времени. Лечение обязательно должно проводиться в диспансере под наблюдением специалистов с использованием всего необходимого оснащения. Например, с интервалом в 30 мин пациенту дают препарат аспирина с постоянным увеличением дозы: 3, 30, 60, 100, 150, 325 и 650 мг. Но этот быстрый метод достаточно жесткий, который в основном заканчивается приступом удушья. Поэтому увеличение дозы лучше проводить через сутки.
Перед десенситизацией необходимо снять обострение астмы и проверить на противопоказания, которыми являются: беременность, кровоточивость, язва желудка или двенадцатиперстной кишки.
Проводятся ингаляции не только как базовый метод, но и в случае язвенной болезни двенадцатиперстной кишки или желудка (в данном случае можно использовать и иньекции аспирин-лизина). Очень удобен в применении альдецин (США), т.к. он имеет съемную носовую насадку, что очень важно при полипозной риносинусопатии.
Операционное вмешательство еще больше развивает симптомы и усложняет болезнь.
Если пациент плохо переносит десенситизацию, проводится гемосорбция в течение недели и снова десенситизация. Если симптомы проявления болезни слабые, то гемосорбция способна полностью излечить пациента, страдающего аспириновой бронхиальной астмой.
После излечения в стационаре пациенту назначается поддерживающий курс лечения амбулаторно, суть которого состоит в регулярном принятии аспирина в течение года после еды, запивая щелочной минеральной водой, под строгим наблюдением врача.
Лечение антилейкотриеновыми препаратами — это лечение антагонистами (с греч. переводится как «противник») лейкотриенов. Но наряду с ингаляционными гормональными средствами, рекомендуется использовать и таблетированные.
Около 20-ти лет назад много компаний занялось разработкой антилейкотриенов по двум направлениям: ингибиторы (вещества, подавляющие какую-либо реакцию) синтеза лейкотриенов и вещества, которые связывают лейкотриеновые рецепторы (как антигистамины). Было синтезировано огромное количество соединений, но только четыре из них активны: зилеутоне (первое направление); зафирлукасте, монтелукасте и пранлукасте (по второму направлению). Но как оказалось на практике, аспириновая астма не излечивалась полностью, лишь уменьшалось количество дополнительных препаратов и количество приступов.
Лейкотриеновые препараты до сих пор находятся в разработке. Они относятся к группе препаратов, способствующих контролированию аспириновой бронхиальной астмы и являются сопутствующими в лечении больных.
Сложная и тяжелая аспириновая бронхиальная астма лечится посредством комбинации гемосорбции и внутривенного лазерного облучения крови.
Суть гемосорбции состоит в удалении из организма токсических или патологических веществ посредством влияния сорбента вне организма.
Лазерное облучение крови (фотогемотерапия, внутрисосудистое лазерное облучение крови, ВЛОК) — метод эфферентной терапии (экстракорпоральной детоксикации, гравитационной хирургии крови), который состоит в дозированном воздействии низкоинтенсивными лазерами.
Метод ВЛОК влияет на процессы субклеточного и клеточного уровней, поэтому восстанавливается нормальное функционирование тканей и органов. Важно то, что чужеродные вещества не вносятся в организм для воздействия на какое-либо отдельное звено развития заболевания, а только корректируется система саморегулирования организма. Поэтому этот метод очень эффективен, универсален и безопасен.
ВЛОК делается каждый день (или через день), курс определяется доктором и составляет в среднем от 3 до 10 процедур. Время процедуры — 15-20 минут. Лазерное облучение крови безболезненно.
Копирование материалов разрешено только с указанием активной ссылки на первоисточник
Кортикостероиды, кромогликат натрия, недокромил натрия в лечении бронхиальной астмы. Нестероидные противовоспалительные препараты. Аспириновая бронхиальная астма: распространенность, патогенез, диагностика и лечение. Нимесулид.
Бьянко С., Робуши M., Петриньи Дж., Скури M., Пьерони M.Дж., Рефини Р.M., Ваджи A., Сестини П.С.
Бронхиальная астма – это хроническое воспалительное заболевание дыхательных путей, при котором взаимодействие провоспалительных клеток и медиаторов воспаления вызывает гиперреактивность бронхов и бронхоспазм. В свете того, что центральным звеном патогенеза бронхиальной астмы является воспаление , основой медикаментозной терапии заболевания является регулярный прием противовоспалительных препаратов. Бронходилататоры следует назначать только при выраженном бронхоспазме.
Наиболее эффективными противовоспалительными препаратами для лечения бронхиальной астмы являются кортикостероиды и, в меньшей степени, кромогликат натрия и недокромил натрия. Другие противовоспалительные препараты, вт.ч. тролеандомицин, метотрексат, золото, гидроксихлорохин, дапсон и циклоспорин, обладают стероидсберегающим эффектом. Однако эффективность этих препаратов изучена недостаточно, хотя некоторые из них пациенты переносят лучше, чем высокие дозы пероральных кортикостероидов .
Нестероидные противовоспалительные препараты (НПВП), являющиеся ингибиторами циклооксигеназы, такие как аспирин (ацетилсалициловая кислота (АСК)) или индометацин, никогда не рассматривались в качестве средств для лечения бронхиальной астмы по двум причинам.
Во–первых, в нескольких исследованиях, направленных на изучение острых и подострых состояний (в основном с использованием индометацина), протективный эффект в отношении различных стимулов, вт.ч. метахолина, гистамина, лейкотриена (ЛТ) D4, физической нагрузки, гипервентиляции, воды (распыление с помощью ультразвука), гипертонического раствора хлорида натрия, аденозина и аллергенов (немедленные и отсроченные аллергические реакции) не наблюдался или был умеренно выражен . Вторая, более важная причина заключается в том, что АСК и другие НПВП могут вызвать у пациентов с бронхиальной астмой бронхообструкцию тяжелой степени тяжести, которая в некоторых случаях угрожает жизни больного . Такая непереносимость создает большое количество трудностей, поскольку НПВП назначают не только в качестве противовоспалительных, но и в качестве жаропонижающих и обезболивающих средств.
Частота встречаемости непереносимости АСК среди взрослых, страдающих бронхиальной астмой, колеблется в пределах от 5 до 30 % (более точные данные Bianco 1986 г.
10 %). Аспириновая бронхиальная астма – это приобретенное заболевание, которое не развивается у детей до 10 лет; в возрастной группе от 10 до 40 – 50 лет частота встречаемости заболевания увеличивается, а после 50 лет – постепенно уменьшается. Аспириновой бронхиальной астмой чаще болеют женщины, чем мужчины. Кроме того, у пациентов, страдающих аспириновой бронхиальной астмой, кожные аллергологические пробы со стандартными аллергенами часто бывают отрицательными, тогда как достаточно часто (
60 %) встречается полипоз носа (при тщательном осмотре оториноларинголога).
Хотя механизм развития аспириновой бронхиальной астмы до конца не выяснен, существует несколько теорий патогенеза заболевания. Многие теории, в основу которых положены, например, реакции антиген–антитело, окисление белков, стимуляция рецепторов брадикинина, активация комплемента, имеют только исторический интерес. В основу наиболее достоверной современной теории положено воздействие на циклооксигеназу. Согласно этой теории АСК и другие НПВП вызывают угнетение синтеза простагландинов, что, в свою очередь, запускает серию биохимических реакций, приводящих к развитию приступа бронхиальной астмы . Главную роль в этом процессе играет активация синтеза ЛТB4, ЛТC4 и ЛТE4, которая является результатом прекращения ингибирующего воздействия простагландина (ПГ) E2/ПГI2 и/или гиперпродукции 12–гидропероксиэйкозатетраеновой кислоты .
Поскольку аспириновая бронхиальная астма, по всей видимости, является приобретенным заболеванием, она может развиваться на фоне латентной хронической вирусной инфекции, при которой происходит синтез специфических цитотоксических лимфоцитов . Активность этих лимфоцитов ингибирует ПГE2, которые, возможно, синтезируют макрофаги легких.
НПВП блокируют ингибирующий эффект ПГE2, и лимфоциты атакуют и убивают клетки, зараженные вирусом, в результате чего происходит высвобождение токсичных соединений кислорода, лизосомальных ферментов и различных медиаторов воспаления, приводящих к развитию приступов бронхиальной астмы.
В развитии аспириновой бронхиальной астмы также принимают участие тромбоциты. В отличие от тромбоцитов здоровых людей и пациентов, страдающих бронхиальной астмой, но переносящих АСК, тромбоциты пациентов, страдающих аспириновой бронхиальной астмой, после приема АСК и других НПВП синтезируют молекулы, разрушающие клетку . Однако другие исследователи эти данные не подтвердили .
Несмотря на то, что точный механизм развития аспириновой бронхиальной астмы до конца не установлен, по некоторым данным, представленным ниже, ключевую роль в ее развитии играют метаболиты арахидоновой кислоты:
- Астмогенная активность НПВП напрямую связана с их способностью ингибировать циклооксигеназу. Анальгетики, не воздействующие на этот фермент, у пациентов с аспириновой астмой бронхоконстрикцию не вызывают .
- Исходные концентрации ЛТE4 в моче пациентов с непереносимостью АСК статистически достоверно выше, чем у пациентов, переносящих АСК. После провокационной аспириновой пробы разница становится более заметной, хотя концентрация тромбоксана B2 в моче не меняется .
- По сравнению с людьми, переносящими АСК, пациенты с аспириновой бронхиальной астмой чрезвычайно чувствительны к ингаляционным ЛТE4, что не наблюдается при ингаляции ЛТC4 .
- После проведения десенсибилизирующей терапии возрастающими дозами АСК у пациентов отсутствуют реакции на другие НПВП .
- Антагонисты рецепторов сульфидопептидных лейкотриенов позволяют предотвратить развитие бронхоконстрикции, вызванной АСК .
- Пациенты с непереносимостью АСК хорошо переносят ингибиторы синтеза тромбоксана A2; они несколько уменьшают бронхоконстрикцию, вызванную АСК .
- Местное введение АСК вызывает статистически достоверное увеличение концентрации пептидных лейкотриенов в назальном секрете, уменьшение концентрации ПГE2 и ПГF2α и не вызывает изменения концентрации ПГD2 .
В большинстве случаев для постановки диагноза аспириновой бронхиальной астмы достаточно только анамнеза. Если у врача возникают сомнения, проводится пероральная проба с АСК или ингаляционная проба с лизин–аспирином . Предпочтение отдают ингаляционной пробе, поскольку она является более безопасной и требует меньше времени; в частности, реакции на ингаляцию препарата ограничены бронхиальным деревом и легко купируются ингаляционными β2–адреномиметиками. Кожные провокационные пробы для диагностики аспириновой бронхиальной астмы непригодны, а достоверность хемилюминисцентной пробы с тромбоцитами in vitro, предложенной Ameisen и др. (1985 г.), сомнительна.
Перечень НПВП, дающих перекрестную реакцию с АСК и провоцирующих развитие симптомов со стороны дыхательной системы у пациентов с аспириновой бронхиальной астмой, представлен в таблице 1. Все эти препараты являются ингибиторами циклооксигеназы; между их ингибирующими свойствами и способностью вызывать развитие бронхиальной астмы имеется прямая, но, тем не менее, гипотетическая связь. Наиболее выраженной способностью к индуцированию бронхиальной астмы обладают ацетилированные салицилаты, индол– и инденуксусная кислоты и арилпропионовые кислоты. Фенаматы, оксикамы и производные пиразолона (пиразолоны, пиразолидиндионы) пациенты переносят лучше. При наличии специфической чувствительности к НПВП чем ярче выражена неспецифическая реактивность бронхов (что наблюдается при отсутствии должного контроля бронхиальной астмы), тем мощнее астматический ответ на НПВП.
Неацетилированные салицилаты, например, салицилат натрия, салициламид и трисалицилат магния холина, а также декстропропоксифен, бензидамин, хлорокин и имидазол– гидроксибензоат пациенты переносят хорошо.
У пациентов с аспириновой бронхиальной астмой фенбуфен может вызывать отсроченную бронхообструкцию. Как правило, она развивается через 3 – 4 ч после приема препарата и сохраняется в течение нескольких часов . Интересен тот факт, что фенбуфен (3–4– бифенилкарбонил пропионовая кислота) является пролекарством, лишенным антициклооксигеназной активности; такой активностью обладает его основной метаболит – p–бифенилуксусная кислота.
Вероятно, реакция начинается, когда активный метаболит накапливается в бронхах в достаточной концентрации. Подлинность механизма, лежащего в основе двух типов реакций, также подтверждает тот факт, что у пациентов, которым проведена десенсибилизация фенбуфеном, больше не развиваются реакции на АСК и наоборот (наши неопубликованные данные).
Парацетамол является относительно безопасным препаратом: он вызывает астматические реакции только у 5% пациентов, страдающих аспириновой бронхиальной астмой.
Безопасность другого анилидного производного, нимесулида (4’–нитро–2–феноксиметан сульфонанилид) выше, чем парацетамола (4’– гидрокси ацетанилид). In vitro нимесулид проявляет достаточно низкую антициклооксигеназную активность, однако в связи с наличием выраженного антиоксидантного, антианафилактического и антигистаминного действия нимесулид является мощным противоспалительным средством.
Целью двойного слепого перекрестного исследования, в котором приняли участие 20 взрослых, страдающих аспириновой бронхиальной астмой, было сравнение эффектов нимесулида и плацебо. Все пациенты хорошо перенесли однократную дозу нимесулида 100 мг (отсутствие изменений вентиляции, причиной которых мог стать нимесулид (рис. 1) .
В ходе проведения более позднего исследования 3 пациента с непереносимостью АСК получили препарат в дозе 400 мг (в 4 раза больше рекомендуемой), после чего у них развилась бронхообструкция легкой степени тяжести (легко купирована ингаляционными бронходилататорами). Результаты различных провокационных проб у одного из этих пациентов представлены на рисунке 2. Стоит отметить, что после приема терапевтических доз парацетамола и дипирона у этой женщины, страдающей эндогенной бронхиальной астмой, наблюдалась более выраженная реакция, чем после приема нимесулида.
Таким образом, даже если переносимость нимесулида у пациентов с аспириновой бронхиальной астмой не является 100%–й, нимесулид – это наиболее безопасный препарат среди самых эффективных НПВП.
Реферат подготовлен к.м.н. Н.А. Лютовым по материалам статьи S. Bianco, M. Robuschi, G. Petrigni et al. «Efficacy and Tolerability of Nimesulide in Asthmatic Patients Intolerant to Aspirin». Drugs 1993, 46 (Suppl. 1): 115-120
источник