Чаще всего причиной приступа одышки становятся сильные эмоциональные переживания, которые сопровождаются большим выбросом адреналина в кровь. Из-за резкого повышения уровня адреналина, увеличивается частота сердечных сокращений и дыхания. Такие изменения, в свою очередь, приводят к наращиванию содержания кислорода в крови. Организм в таких условиях начинает повышенную выработку энергии.
Получается, что даже незначительное волнение становится причиной нарушения дыхания. Содержание углекислоты в крови для нормального осуществления процесса дыхания недостаточно. Подобное состояние сопровождается головокружением, повышенной тревожностью и проблемами с дыханием.
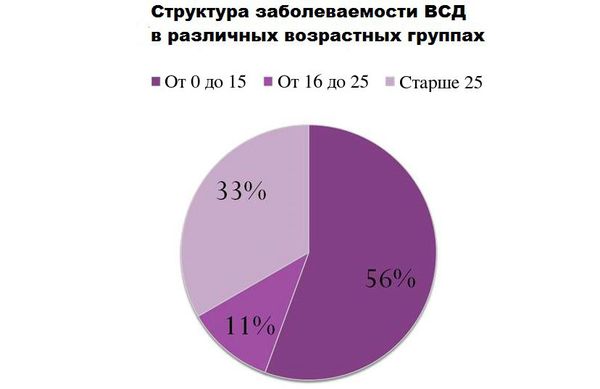
Врачами замечено, что в детском возрасте вырабатывается определённая модель поведения, которая может вызвать приступ одышки. И уже по истечении некоторого времени, во взрослом возрасте, на одни и те же раздражители, организм отвечает одинаково – затрудненным дыханием.
Симптомы одышки при ВСД являются характерным признаком этого заболевания. В отличии, к примеру, от той же бронхиальной астмы, этот вид нарушений дыхания не несёт прямой угрозы жизни, но доставляет немало неприятных минут, так как выбивает человека из привычного для него ритма существования.
Удушье при ВСД не связано с патологией лёгких и сердца. Все изменения, происходящие в организме в этот момент, можно отнести к временным. Связаны они чаще всего, с нарушением ритма дыхания в силу разных причин.
Дыхание – это такая функция организма, которая находится в прямой зависимости от вегетативной нервной системы. Это означает, что за исключением некоторых ситуаций, когда человеку приходится сознательно влиять на частоту дыхания, процесс происходит автоматически.
Нам не приходиться задумываться, когда необходимо сделать вдох, а когда выдох. Сильные эмоциональные потрясения могут повлиять на ритм дыхания. И тогда, частота, с которой осуществляются вдох и выдох значительно возрастает.
Такое поведение организма полностью связано с защитными механизмами, разработанными природой во время эволюции. Таким образом, тело человека подготавливается к действию в обстановке угрожающей жизни.
При сильных отрицательных эмоциях механизм запускается в работу, хотя на деле прямой угрозы может и не быть. Поэтому воздействие стресса на организм, стоит на первом месте среди причин, вызывающих приступы вегетососудистой дистонии.
В первую очередь, во время приступа изменяется состав крови. А именно снижается уровень углекислоты из-за высокой частоты дыхания. В норме стенки сосудов расслаблены благодаря определённому уровню углекислого газа в крови. При снижении объёма этого газа, происходит напряжение мышц, которое, в свою очередь, передаётся и сосудам. В ответ они начинают сужаться.
Организм начинает испытывать кислородное голодание. Химический состав крови в этот момент тоже претерпевает некоторые изменения, сдвигается соотношение кальция и магния. Эти нарушения не могут не привести к перебоям в работе сердца. В грудине возникают болезненные ощущения.
Нехватка воздуха при ВСД всегда вызывает чувство страха. Больной начинает жаловаться на головокружение. Может наблюдаться дрожание конечностей. Затруднённое дыхание, чаще всего у каждого человека проявляется по-своему. Классические же признаки дыхательного приступа легко можно перепутать с симптомами других заболеваний:
- нарушение работы сердца;
- заболевание щитовидки;
- поражение легких.
Единственным и очень важным отличием в этом случае, является связь между приступом и эмоциональным состоянием больного. В этот момент пациент находится в состоянии нервного расстройства. Именно из-за него, пациент испытывает нехватку кислорода, не может совершить полноценный вдох и выдох. В качестве индивидуальной реакции организма, может наступить:
- онемение пальцев;
- развиться клаустрофобия;
- появиться першение в горле, которое может сопровождаться сухим кашлем.
Очень важно правильно диагностировать приступ удушья при ВСД от приступа астмы, которая имеет схожие симптомы.
Чувство нехватки воздуха при ВСД является одним из основных симптомов бронхиальной астмы. Астматики также испытывают затруднения при вдохе и выдохе.
В этом случае отличить симптомы, проявляющиеся при астме, от симптомов, являющихся результатом ВСД, поможет сбор анамнеза и опрос больного. Чаще всего приступы удушья при вегето-сосудистой дистонии сопровождаются шумом в голове и ушах, снижением остроты зрения, нарушением координации движений.
Человек как бы выпадает из реальности. У больного во время приступа может возникать чувство жара или наоборот озноба. При этом температура тела находится в пределах нормы.
Помимо одышки во время приступа ВСД, пациент может жаловаться на такие симптомы:
- сильные головные боли сдавливающего характера;
- диарею;
- тошноту;
- отсутствие аппетита.
Если отдышка возникает в результате приступа вегето-сосудистой дистонии, то при усилении физической нагрузки, усиливается и приступ удушья. И, наоборот, при спокойной ходьбе, приступ может полностью пройти. При прослушивании легких в момент затруднённого дыхания не наблюдается никаких патологических шумов.
Больному приходится прикладывать значительные усилия, для того чтобы привести своё самочувствие при одышке в норму. В частности успокоиться и перейти на нормальное дыхание. Самое простое и быстрое решение – приём седативных средств. По мере действия препаратора пропадают симптомы удушья, исчезает ощущение кома в горле. Но приём лекарств не может быть панацеей. Каждый пациент должен выработать для себя собственную методику успокоение во время приступов.
В первую очередь необходимо найти рычаги влияния на эмоциональную составляющую мировосприятия. Для этого достаточно расслабиться и провести небольшой сеанс самогипноза, представив уголки природы, где человек бы чествовал себя наиболее защищённым и спокойным.
Без специальных тренировок с первого раза, получить положительный результат от этой практики довольно сложно, но если приложить достаточные усилия, избавиться от тревожного состояния станет намного проще.
Если приступ удушья не удалось купировать на начальной стадии, необходимо принять максимально удобную позу, так как проблемы с дыханием могут привести к потере сознания.
После этого, нужно постараться уменьшить число совершаемых вдохов и выдохов. На первый взгляд может показаться, что ничего сложного в этом нет.
Но на самом деле привычка дышать часто, может помешать достигнуть существенного прогресса в этом упражнении. Дыхание постоянно будет сбиваться на привычный для него ритм. Специалисты советуют в этом случае притормаживать вдох, и стараться произвести плавный выдох. Затем должна следовать пауза в две секунды перед следующим вдохом. Но все эти усилия окажутся бесполезными, если не получиться переключить своё внимание на положительные моменты в жизни.
Ещё один хороший способ бороться с одышкой при ВСД – занятия плаваньем. Особенно большую пользу приносит ныряние, когда приходиться на определённый срок задерживать дыхание. При этом лёгкие испытывают полезную для них нагрузку, кровеносной системе тоже приходиться работать с максимальной эффективностью.
Все вышеуказанные методы не дают немедленного результата во время приступов. Для того чтобы они заработали, требуется определённое время. Особенно тяжело даётся организму переход от медицинских препаратов к более полезным для организма физическим нагрузкам и психологическому тренингу.
Первое время пациенту придётся бороться со своей привязанностью к лекарственным препаратам. Поэтому переход от таблеток к здоровому образу жизни необходимо производить постепенно. Большую пользу больному, когда его мучают приступы удушья при ВСД, может принести:
- соблюдение режима дня;
- правильное питание;
- отказ от вредных привычек.
Причём все изменения должны иметь под собой прочную основу. Одноразовые акции с довольно длительными промежутками между ними никакой пользы не принесут. Раз в месяц выполненные дыхательные упражнения никак не могут повлиять на общее состояние здоровья во время приступов. Главное, не дать себе повода вернуться к прежнему образу жизни. Одышка при ВСД довольно неприятное явление, но с ней вполне успешно можно бороться.
источник
Здравствуйте.
Предрасположенность у Вас к развитию астмы есть.
Лечить надо побыстрее и ВСД, и дыхательную систему. Не лекарствами, разумеется.
Здесь материалы нашей диссертации:
@ consmed liste. Здравствуйте.
Скрининг беременных проводится с использованием двух методик:
1) изучение концентрации сывороточных маркеров
2) ультразвуковое исследование плода.
На основании полученных данных рассчитывается вероятность рождения ребенка с хромосомной патологией (синдром Дауна, синдром Эдвардса) и пороками развития центральной нервной системы. Изменение концентрации биохимических маркеров характерно для хромосомной патологии и позволяет выявить от 2 до 5% таких случаев.
Оценка биохимических маркеров проводится лабораторией, в которой должны быть варианты нормальных значений этих показателей для каждого срока беременности. При этом учитывается вес и возраст женщины, расовую принадлежность, наличие заболеваний, акушерских осложнений и др. Для оценки результатов скрининга, важное значение имеет ультразвуковое исследование плода, которое должно быть выполнено на высоком технологичном уровне и квалифицированным специалистом и на тех же сроках беременности, в которые проводился скрининг.
При расчете риска только с использованием биохимических маркеров наибольшее значение имеет разница между показателями РАРР-А и ХГЧ в первом триместре (оптимально на 11-12 неделе), а так же АФП и ХГЧ во втором триместре (оптимально 16-20 неделя), но без учета выше перечисленных факторов мало информативно.
Повышение и снижение уровня этих показателей может быть при многих состояниях, не связанных с хромосомными нарушениями у плода (акушерские осложнения, заболевания матери, внутриутробные инфекции и т.д.).
Поэтому заочное консультирование по данному вопросу не достаточно объективно и не может решить всех вопросов, возникающих у женщины при проведении скрининга.
Врожденные пороки развития глаз в результате скрининга не выявляются. При ультрозвуковом исследовании диагностируются крайне редко.
На развитие плода в большей степени влияет состояние здоровья матери (3%) и в меньшей степени воздействие внешних факторов: прием лекарственных средств — 1%, рентгенологические исследования-1% и т.д. Эти проценты прибавляются к среднему популяционному риску -5%. Обращаем ваше внимание, что это среднестатистические цифры.
Риск возникновения патологии у плода должен определяться только на очной консультации. На заочных консультациях риск ошибочных заключений значительно возрастает.
Платные скайп-консультации. Новые информационные технологии восстановительной медицины.Диагностика и лечение на клеточном уровне. ВРТ-ВЕГАТЕСТ. Электронный паспорт здоровья с оценкой биологического возраста. Диагностика «Кристалл» Кроуноскопия -визуализация ауры..Кардиоритмография-Омега-М. РОФЭС-диагностика. Моникор. Биометрическое тестирование способностей детей и взрослых.Гидролизат плаценты-продление жизни на 10-20 лет.
Психотерапия..Психокатализ- лечение фобий,панических атак. Обучение саногенному мышлению.Ценностно-ориентированная психология. Остеопатия. Гомеопатия. Рефлексотерапия. Продажа аппаратов для домашнего лечения — Камертон,ДеВита—РИТМ ,ДеВита-АП .ДеВита-Космо. ДеВита Энерджи. Функциональное питание. Коррекция веса. Открытка «Долголетие». Разумруд -2. Детензор-терапия.
Наш девиз — Врачуя душу,лечим тело.
Прием по записи.Тел — (499) 732-29-43
(929)521-77-71
Сайт — www.obraz-zdorovja.ru
Хотите стать партнером компании ДЕТА-ЭЛИС? Тогда Вам сюда — http://office.deta-elis.ru/26
С уважением Ген.Директор НПЦИиОМ «Образ Здоровья»
источник
Приходит много вопросов, связанных с бронхиальной астмой и вегетососудистой дистонией.
Спрашивают, есть ли способы их лечения и как надо тренироваться при этих заболеваниях. Т.к. эти два заболевания — это практически одно и тоже, разница только в размере выраженного нарушения, то давайте немного об этом поговорим подробнее.
Дело в том, что как бы это звучало ни странно, но и бронхиальная астма, и вегетососудистая дистония — это заболевания сердца. Т.е. чистой воды кардиологические заболевания, а совершенно не заболевания легких и не психические отклонения, как это думают многие. Собственно, по этому современная официальная медицина и не лечит эти заболевания, т.к. не понимает механизм их возникновения.
Как-то, несколько лет назад, я познакомился с бывшим призером Олимпийских игр по конькобежному спорту. Это был пожилой уже мужчина, лет 55 — 60. Он с юности болел астмой. Я тогда этому очень удивился, и спросил, а как можно бегать по дистанции, если тебе тяжело дышать даже в обычных условиях. Знаете, что он ответил?
Что до серьезных занятий спортом, никакой астмы не было. И никакой аллергии никогда тоже не было. Зато почти одна третья часть олимпийской сборной болело астмой. Причем приступы астмы не зависели ни от какой аллергии, а четко провоцировались повышением физической нагрузки — минут через 10-15 после начала тренировки, неизбежно развивался приступ. Отсюда можно сделать простой вывод, что иногда астма появлялась как результат долгих тренировок на пределе возможностей.
Потом этот вывод подтвердили многочисленные высказывания пловцов, штангистов, футболистов, хоккеистов и т.п. спортсменов международного класса. Конечно, это в корне противоречит общепринятой сейчас аллергической теории возникновения астмы. Но давайте посмотрим, что происходит при усиленных и частых многочасовых тренировках.
У человека существует так называемый малый круг кровообращения: кровь, насыщенная углекислым газом выходит из правого желудочка сердца, по легочным артериям доходит до легких, там в альвеолах она обменивает углекислый газ на кислород и, уже насыщенная кислородом поступает по легочным венам в левое предсердие.
Далее кровь идет в большой круг кровообращения. В норме давление в малом (легочном) круге кровообращения составляет 20/9 мм ртутного столба. При мощной физической нагрузке легочный кровоток увеличивается в 4 раза. Т.к. движущей силой кровотока является разница давлений между легочной артерией и левым предсердием, то для обеспечения увеличения кровотока: а) повышается в 2 раза давление в легочной артерии, б) включение в работу резервных капилляров.
При длительных и частых тренировках повышение давления в легочной артерии становится настолько частым и постоянным, что закрепляется в виде условного рефлекса, становится нормой существования, даже без увеличения нагрузки.
Именно поэтому, кстати, я против долгих упорных тренировок. Я считаю, что тренироваться надо не более 1 часа и с постоянными перерывами на отдых, чтобы дать сердцу отдых и не позволить закрепить повышенное давление как рефлекс и нормальное состояние.
Теперь просмотрим, что происходит, когда человек, с повышенным давлением в легочной артерии начинает делать физические упражнения.
Давление в артерии еще больше повышается, но ткань легких уже не выдерживает такого избыточного давления и плазма крови начинает пропотевать в альвеолы. Эта жидкость (плазма крови) просто механически уменьшает площадь поперечного сечения воздухоностных путей, бронхов и вызывает удушье.
Т.е. бронхиальная астма — это гипертония артериального отдела малого круга кровообращения. И это именно то, что называется «сдвиговое заболевание». Т.е. организм существовал в каком-то режиме, потом что-то произошло, равновесие сдвинулось и организм существует теперь в другом режиме, причем причина заболевания уже может быть давно исчезла. У людей, не занимающихся спортом бронхиальная астма точно так же возникает, как условный рефлекс на постоянно повышенное давление в артериях легких.
Чаще всего это возникает из-за постоянных недолеченных бронхитов и других воспалительных заболеваний легких и бронхов. При этих заболеваниях, чтобы обеспечить нормальный кровоток через капилляры воспаленных альвеол, требуется немного повысить давление в легочной артерии. Если заболевания бронхов не лечить или если они были несколько раз одно за другим, то такое повышение давления в легочной артерии остается как условный рефлекс и как нормальное состояние организма.
Организм к нему привык. И вот именно тут и может возникнуть реакция на аллергены. Но эта реакция — вторична. Она возникла уже у человека, имеющего гипертонию в легочной артерии, т.е. уже имеющему астму. Если бы не было этой гипертонии, то не было бы и такой выраженной аллергической реакции с приступами удушья.
Кстати, именно поэтому метод Бутейко снимает приступы астмы, не зависимо от того, вызван приступ астмы спортивной нагрузкой или аллергеном. Он просто уменьшает глубину дыхания (вплоть до применения жестких корсетов), чем уменьшает кровоток в легочной артерии. Т.е. эти действия правильные для купирования приступа, но это не вылечит астму, а только поможет снять приступ. При повторном повышении нагрузки приступ все равно возникнет, а жить всю жизнь в корсете (идеал по Бутейко) — это, согласитесь, совершенно не нормально.
Нормально будет просто вылечиться от астмы, но метод Бутейко этого сделать не позволяет, т.к. вся газообменная теория Бутейко не верна. Кстати, вся теория Бутейко была опровергнута еще в 1987г одним простым экспериментом: «Гипервентиляция вызывает приступ астмы даже при вдыхании воздуха с высоким содержанием углекислого газа» (Л.А.Исаева, чл-корр.АМН СССР)
Кроме того, есть одно заболевание, которое имеет очень похожую с бронхиальной астмой клиническую картину, но и объясняется официальной медициной совершенно правильно — это сердечная астма (отек легких). Там, правда, гипертония (повышенное давление) возникает не в артериях легочного круга кровообращения, а в венах этого круга, из-за слабости левого желудочка сердца.
Но там все так и объясняется, что приступы удушья и мокрота возникаю именно из-за пропотевания плазмы крови в альвеолы. И очень странно и совершенно не логично, что для объяснения практически такого же зеркального процесса с правой стороны этого круга кровообращения (гипертония в артериях легочного кругообращения), требуется прибегать к каким-то за уши притянутым выдумкам про гиперсекрецию, бронхоспазмы, аллергию и газообмен в легких. Как же измерить величину давления в артериях легочного круга, ведь специальных приборов для этого нет в широкой продаже?
Это можно сделать только косвенно, используя рефлекс Жолондза.
Давление в артериях легочного круга напрямую связано с частотой дыхания. Нормальному давлению соответствует частота 16-17 дыхательных движений в минуту (измеряется сидя в спокойном состоянии, конечно не во время приступа). Повышенному давлению — 18 и более движений в минуту. Пониженному давлению — 15 и менее движений в минуту. Но подчеркну особо, что эти цифры приведены только для людей старше 25 лет.
У более молодых людей частота дыхательных движений (ЧДД) повышена, например, в 5 лет, нормальным является 25 дыхательных движений в минуту, а в 15 лет — 20 движений. Бронхиальная астма диагностируется при частоте дыхания в 23-25 дыханий в минуту.
А что бывает, если частота выше нормы, но не доходит до критического значение, т.е. находится в диапазоне от 18 до 23? А это как раз и есть то, что называется вегето-сосудистая дистония, а вернее будет назвать «пред-астма».
Вегето-сосудистая дистония проявляет себя чаще ночью, особенно в душном помещении. В ночное время кровообращение в легочном круге уменьшается на 20% и у человека, имеющее повышенное давление в легочных артериях, наступает кислородное голодание, начинается неприятные ощущения в сердце, может заболеть голова или начинают сниться кошмары, накатывает страх. Человек в ужасе вскакивает, тут же усиливается кровообращение и уже через несколько минут от кислородного голодания не остается и следа, а вместе с ним и уходят все признаки тяжелого расстройства организма. Даже если вы вызвали врача, то приехав через 10 минут он ничего не обнаружит и сочтет вас симулянтом.
Примерно так же случается, если давление в легочной артерии немного ниже нормы и частота дыханий 15 или менее движений в минуту. Это точно так же ведет в приступам кислородного голодания ночью и к ночным приступам страха, и так называемым, «паническим атакам». Но это все кардиологические болезни — болезни либо повышенного, либо пониженного давления легочных артерий.
Теперь немного о том, как это лечить. Способов, как всегда, много.
Первое — иглорефлексотерапия. Официальная медицина с помощью лекарств не может заставить одну половину сердца работать более слабее, чем другую, т.к. лекарства действую только на все сердце. Но иглорефлексотерапия высокого класса — может. Т.е. надо измерить частоту дыхательных движений в покое, понять у вас гипертония или гипотония легочных артерий, а потом прийти к рефлексотерапевту и попросить ослабить или усилить функцию правого желудочка сердца. Правда есть одно условие, если вы принимали глюкокортикоиды, то помощь оказать будет намного сложнее, или вообще, этим способом, не возможно. Астма излечивается этим способом за 3 дня.
Второй метод основан на лечение всех сдвиговых заболеваний. Т.е. надо подпитать организм клетками больного органа, а потом заставить другой орган взять на себя часть функций больного органа, чтобы дать больному органу немного отдохнуть и возможность подрасти. В данном случае это делается так — сначала надо съесть вареное легкое животного (50-100гр) — этим мы введем в организм необходимые для легкого элементы. Потом, примерно через 1 час, принимаются кислородные ванны с подводным массажем — этим мы перекладываем часть функций легкого на кожу.
После ванны пьют квас, приготовленный по рецепту: 3 литра воды, 1 стакан девясила или фиалки трехцветной, или эвкалипта, или сосновой хвои, 1 стакан сахара, 1 чайная ложка сметаны. Все бродит в кислородной среде не менее 2 недель. Пьют примерно по одному стакану перед едой или после процедур. После примерно 1 месяца таких ежедневных процедур, давление в легочных артериях нормализуется и вместе с этим исчезнет и астма, и вегетососудистая дистония.
Ну и напоследок немного про спорт. Т.к. при повышенном давлении в легочных артериях любая физическая нагрузка будет вызывать приступ астмы, то, это значит, что если у вас частота дыхательных движений более 17 в минуту, то спортом вам пока лучше не заниматься, а надо сначала вылечиться и привести давление в норму. Если у вас пониженное давление, т.е. 15 и менее дыханий в минуту, то спортом заниматься можно без всяких опасений.
источник
№ 20 434 Невропатолог 09.06.2015
Здравствуйте! Мне 22 года. В 2008 году, после перенесенного ОРВИ, расставания с молодым человеком и на фоне сдачи экзаменов по окончанию школы, я начала резко задыхаться. Я не понимала, что происходит, необходимо было постоянно сделать глубокий вдох. С выдохом проблем нет вроде. Проходила обследование в клинике, но до конца так и не прошла. Ничего серьезного вроде не нашли, но диагноз так и не поставили. Поставили под сомнение астму и ВСД. Мучаюсь уже 7 лет с этим, сильные приступы за это время были раз 6 максимум. Самый сильный случился 02. 01. 2015. Я резко вскочила с кровати и начала задыхаться. Меня всю жутко трясло, ноги и руки были холодными, не могла говорить, потому что постоянно надо было вдыхать воздух. Выдыхала я, наверное, меньше, чем вдыхала. Дыхание было очень угнетенным. Мне трудно было даже воду проглотить. Ходить было также тяжело, потому что ноги были ватными, но я заставляла себя и дрожащими ногами ходила по комнате от окна к окну, чтобы подышать свежим воздухом, но чаще всего просто сидела на полу в скрюченной позе. А еще меня испугало то, что во время последнего приступа у меня было какое-то странное ощущение в голове, она была тяжелая, казалось, что мозг вот-вот взорвется и непонятные колики окутали голову. После приступа я пролежала где-то 3 дня, вообще не вставая с кровати, просто было страшно встать и мне было плохо. Лежала и задыхалась все время со странными ощущениями в голове. Скорая приезжала во время приступа, делала мне ЭКГ (сделали только со второго раза — меня сильно трясло, я не могла остановиться). Ничего серьезного она не показала. В детстве еще часто болела бронхитом. Проходила обследование год назад у врачей: терапевта, невролога, офтальмолога, гинеколога, делала УЗИ сердца, рентген ШОП, делала КТ головного мозга, ставила холтер, делала ЭКГ, пила таблетки: Мексидол, Адаптол и Нейромультивит, которые мне немного помогали, но как прекращала пить, все начиналось заново. Никаких патологий эти обследования не показали, а терапевт мне сказал, что соматически я абсолютно здорова, а результаты холтера были чуть ли не идеальными. Только ЭКГ показало неполную блокаду правой ножки пучка Гиса, но как мне сказали, — это не является патологией. Хотя я обратилась тогда именно с сердцем, потому что накануне у меня случилась сильная аритмия вообще без повода (я просто наклонилась поднять ручку) – был пульс 185 раз в мин. И была сильная паника, я как всегда задыхалась. У моей мамы ВСД, но она не задыхается, у нее тахикардия и давление скачет, она вообще не замечает ее присутствия. Также я обратилась в эту поликлинику, когда у меня заболела голова в разных местах (пульсирующая несильная, но неприятная боль, чаще всего на затылке). Терапевт сказал, что это, скорее всего Мигрень. Скажите, пожалуйста, опасна ли она? Еще у меня небольшое врожденное искривление левой перегородки носа и Ринит с 14-15 лет примерно. До сих пор без конца капаю Виброцилом. Так вот, задыхаюсь я практически всегда (а ринит еще осложняет ситуацию, труднее становится дышать), очень редко бывает, что я от этого отвлекаюсь и забываю на время, но потом снова задыхаюсь. Но когда у меня только все это началось в 15 лет, мне сказали попробовать принять во время приступа Беродуал, если поможет, значит, астма, нет – так ВСД. Когда пришел следующий приступ, я доползла до этого лекарства, брызнула им, и мне показалось, что стало хуже, у меня началась сильная трясучка. Всем врачам я уверенно всегда говорила, что у меня ВСД, хотя я забыла тот момент, что диагноз тогда мне так и не поставили. И врачи мне говорили – да, наверное, у Вас ВСД, смиритесь с этим и живите нормально. Выходила из больницы я счастливая, что ничего не нашли серьезного, но все равно задыхалась и мучилась от этого. Задыхалась от переживаний, от холода, от жары, от алкоголя (хоть и выпиваю очень редко, но не курю и аллергию выявили только на кукурузную пыльцу), газированной воды и вредной еды, от физических нагрузок (это, наверное, главная причина — по лестнице поднимусь даже спокойным шагом, на прыгалках попрыгаю, пробегусь и если резко остановиться, то начинаю сильно задыхаться, кажется что сейчас опять начнется приступ, к голове подступает давление, но мне удается его погасить, а иногда не получается). Кашляю я редко, но ели кашлянуть специально, чаще всего у меня будут слышны сухие хрипы. Но во время приступов кашлять мне вообще не хочется и свистов в бронхах нет ни при вдохе, ни при выдохе. Больше задыхаюсь по утрам и вечерам. Когда я нервничаю, мне помогает хорошо Глицин – пью 4 таблетки разом. Феназипам пила раза 4 за все время, он мне немного помогал. Прописывали также Клонозепам. Пила его, он мне помогал, но вызвал привыкание, и я бросила его пить. Но меня все равно не покидает чувство и страх, что это может быть астма. Скажите, пожалуйста, что у меня все-таки: ВСД или астма? Если бы это была астма, мне сказали, были бы уже за 7 лет какие-то последствия. Но я не понимаю, какие могут быть последствия? Допустим, если это была бы астма, и я 7 лет мучаюсь с ней и никак не лечу, что со мной могло за это время произойти? Что нужно сделать, чтобы исключить это заболевание? Можно ли это сделать с помощью какой-нибудь одной процедуры? Рентген и флюорографию легких я давно не делала правда. Сможет ли что-нибудь из этого показать – есть ли астма или нет? Помогите мне, пожалуйста. Я уста мучиться уже и денег в больницах очень много оставила. Мне до сих пор страшно от мысли, что это может быть астма. Заранее, спасибо!
Астму может исключить аллерголог. Но больше похоже все это на Астено — невротический синдром. Попробуйте начать прием препарата Селанк 0,15 % по 3 капли к каждый носовой ход 4 раза в день на чистую слизистую 14 дней. Нормализует сон, настроение. Повышает переносимость стрессовых ситуаций, в том числе снижает уровень эмоциональной напряженности, беспокойства и страха. Скорее всего тут требуется помощь психотерапевта. Будьте здоровы.
ВСД у Вас, без сомнения, есть, и должного лечения (эффективные противотревожные, антидепрессанты) Вы НЕ ПОЛУЧАЛИ, и если правильно подобрать препараты, это быстро и значительно улучшит Ваше состояние. Адаптол — мягкое успокоительное, имеет определенный эффект, но в данной ситуации может иметь место начального или дополнительного лечения, одного его мало. И курс лечения должен быть достаточным по продолжительности, несколько месяцев. Относительно астмы — в Вашем описании ни одного убедительного признака я тоже не нашла. Вы можете сделать обследование — функцию внешнего дыхания с пробами, скорее всего, отклонений оно не выявит, думаю, Вам будет спокойнее)) Но это обследование не срочное, можно начать лечение ВСД и посмотреть на результат, может быть симптомы уменьшатся и вопрос сам собой отпадет. Головная боль по описанию на мигрень не очень похожа (кроме пульсирующего характера, но это бывает и при других видах головных болей). Если головные боли беспокоят и в настоящее время — нужно более подробно собрать их характеристики, тогда можно будет поставить диагноз и подобрать лечение. Так же рекомендую Вам делать дыхательную гимнастику (рекомендации можете посмотреть на моем сайте в разделе «пациентам») и почитайте там же общие рекомендации по образу жизни для людей с ВСД. И помните: ВСД, даже с такими яркими проявлениями, потенциально излечимо, на первом этапе это препараты, далее подключается работа психотерапевтом, для устранения причины стресса. Но, конечно, нужно Ваше желание что-то изменить и терпение в работе над собой.
| Дата | Вопрос | Статус |
|---|---|---|
| 03.02.2016 |



 Ваши персональные даннные надежно защищены. Платежи и работа сайта осуществляются c использованием защищенного протокола SSL.
Ваши персональные даннные надежно защищены. Платежи и работа сайта осуществляются c использованием защищенного протокола SSL.