Контрастирование бронхов позволяет получить исчерпывающие данные о состоянии просвета бронхиального дерева, а также о полостных образованиях, сообщающихся с бронхами. Показания и противопоказания к бронхографии, способы обезболивания, положительные и отрицательные свойства различных контрастных веществ, способы их введения подробно описаны в ряде монографий.
Однако бронхография может быть эффективной лишь при условии подготовки бронхиального дерева для исследования. При этом количество выделяемой в сутки мокроты не должно превышать 50 мл. В противном случае контрастное вещество не сможет равномерно заполнить бронхиальное дерево, что приводит к неправильной интерпретации имеющихся изменений. Больному со значительным отделением мокроты перед бронхографией производится санация бронхиального дерева, которая включает диагностическую бронхоскопию и серию обычных трахеобронхиальных санаций под местной анестезией. При этом больной знакомится с эндобронхиальными манипуляциями и соответствующими ощущениями, что психологически подготавливает его к бронхографии.
В большинстве случаев целесообразно проводить бронхографию под местной анестезией (смесь Гирша, новокаин и др.), от тщательности которой зависит качество исследования.
Пользуются обычно 2,4% раствором тримекаина, у которого отсутствуют побочные эффекты при большой терапевтической широте. На одно исследование расходуется 7—10 мл при допустимом количестве для взрослого 15—20 мл раствора.
Для введения контрастного вещества используются двухпросветные управляемые катетеры Розенштрауха — Смулевича, особенно удобные для выполнения направленной бронхографии. При отсутствии указанного специального катетера может быть использован обычный уретральный катетер со срезанным концом.
В качестве контрастного вещества большинство исследователей использует сульфойодол в соотношении 10—13 гсульфодимезина на 20 мл йодолипола (в зависимости от вязкости поступившей партии йодолипола). Так как в НИИ пульмонологии в течение рабочего дня выполняется до 10 бронхографий, то все необходимое для этого количество йодолипола и сульфодимезина смешивается автоматически в миксере, подогревается до температуры тела и хранится в термостате. Теплое контрастное вещество легче выдавливается из шприца, обладает меньшим раздражающим действием на слизистую бронха и легче проникает в мелкие бронхи.
Под контролем рентгеновского экрана или телевизионной установки производится заполнение бронхиального дерева; выбирается оптимальная степень заполнения, оптимальная проекция. Перед производством снимков катетер из бронхиального дерева удаляется. Снимки выполняются в стандартных боковой и передней проекциях, затем в одной из косых проекций. Кроме того, при необходимости делаются снимки в различные фазы дыхания. По показаниям проводится томобронхография, кинобронхография.
Больные с хроническими воспалительными заболеваниями легких,, как правило4 нуждаются в двустороннем исследовании. В связи с этим мы выполняем последовательное с интервалом в 4—5 дней двустороннее контрастирование бронхиального дерева. При наличии какого-либо локализованного поражения целесообразно Начинать исследование с направленной (избирательной) бронхографии. Управляемый катетер при определенном навыке может быть введен в любой сегментарный бронх. После контрастирования бронха пораженного отдела исследование заканчивается заполнением остальных бронхов исследуемого легкого.
В ряде случаев необходимо выполнять бронхографию под наркозом. Бронхография в условиях наркоза целесообразна при исследовании детей, при возможном развитии бронхоспазма, при легочном кровотечении, при необходимости сочетания ее с бронхоскопией.
Методика обезболивания аналогична той, которая выполняется при бронхоскопии, и она подробно описана в указанных выше руководствах. Наиболее удобно использование для интубации двухпросветной трубки Карленса, обеспечивающей в момент заполнения бронхиального дерева вентиляцию противоположного легкого. В качестве контрастного вещества применяется сульфойодол или воднорастворимые вещества (пропилйодон, желйодон, желиопак и др.). Снимки производятся в состоянии апноэ в трех проекциях — боковой, задней, косой.
Основным недостатком бронхографии, проводимой под наркозом, является искажение картины бронхиального дерева вследствие гиповентиляции исследуемого легкого. Бронхи в этом случае представляются извитыми, деформированными. Во избежание этого нежелательного явления исследуемое легкое перед введением контрастного вещества гипервентилируется. После введения контрастного вещества, при недостаточно равномерном распределении его, вводится дополнительный объем воздуха (прием Фриделя). После бронхографии контрастное вещество насколько возможно аспирируется.
Каждый из описанных способов бронхографии имеет свои положительные и отрицательные стороны. Бронхография под наркозом обеспечивает условия для выполнения комплексного бронхологического исследования, в том числе у детей (бронхоскопия, бронхография, катетеризация бронхов, биопсия, пункция лимфатических узлов), но требует сложной аппаратуры и хорошо тренированной бригады врачей различных специальностей (рентгенолог, анестезиолог, бронхологоскопист). Бронхография под местной анестезией технически более проста и при этом позволяет изучать функцию бронхиального дерева, выполнять снимки в различных проекциях, производить киносъемку или запись на видеомагнитофон. В зависимости от поставленных задач и имеющихся условий выбирается тот или иной способ обезболивания для контрастирования бронхиального дерева.
Морфологические изменения в бронхах, выявленные на бронхограммах, могут зависеть от обратимых нарушений, например от отека слизистой бронха и гиперсекреции (обрывы заполнения, фрагментированное заполнение бронха, неровность контуров из-за локальных скоплений слизи, уменьшение числа ветвей), или от необратимых изменений, характеризующих картину деформирующего бронхита, бронхоэктазов, бронхостенозов и т. д. Характер изменений бронхиального дерева не всегда можно выяснить при однократном исследовании, и для окончательного решения приходится повторять бронхографию после курса санаций.
Наряду с морфологическими изменениями бронхография может выявить некоторые признаки, характеризующие функциональные отклонения. Так, при хорошо отработанной методике в ряде случаев обнаруживается неравномерная вентиляция бронхов, в особенности при бронхиальной астме (по нашим данным, у 25% больных в межприступном периоде).
Существенную роль в изучении функции бронхов при бронхографии играет выполнение снимков в различные фазы дыхания (функциональная бронхография по С. А. Оганесяну). В норме при вдохе просвет бронха становится шире, бронх несколько удлиняется, при выдохе бронх укорачивается и просвет его становится уже. При патологических состояниях может наблюдаться ригидность стенок, в результате которой ширина просвета бронха при дыхании практически не изменяется. В других случаях развивается гипотония, и просвет бронха на выдохе резко спадается вплоть до полного исчезновения (экспираторный коллапс). И то, и другое состояние резко нарушает дренажную функцию бронхов. Функциональные изменения сопровождают и нередко предшествуют развитию морфологических проявлений патологического процесса.
Для детализации некоторых изменений используется сочетание бронхографии с томографией. Эта модификация особенно эффективна при изучении локальных изменений в стенке бронха, так как она уменьшает проекционное наложение других элементов. С целью уменьшения лучевой нагрузки необходимо применять симультанную кассету.
источник
Бронхография – это рентгенологическое исследование трахеи и бронхов с контрастным веществом. Обволакивая стенки бронхиального дерева, контраст визуализирует анатомические структуры на пленочных изображениях. У взрослых процедура выполняется под местным наркозом, у детей – под общим. В настоящее время в связи с развитием компьютерной томографии к бронхографии прибегают достаточно редко.
Процедуру назначают, чтобы:
- уточнить локализацию бронхолегочных патологий (опухолей, кист, обструкций, бронхоэктазов),
- выявить врожденные аномалии развития дыхательных путей,
- осмотреть отделы бронхиального дерева, недоступные для изучения другими методами,
- получить информацию, которая поможет в проведении предстоящей хирургической операции.
Не выполняют бронхографию:
- в период обострения бронхолегочных заболеваний,
- при острых инфекциях,
- беременным,
- при легочном кровотечении,
- в случае непереносимости рентгенконтрастного вещества.
С осторожностью исследование проводят пациентам с эмфиземой легких и бронхиальной астмой.
За 2 дня до исследования делают пробу на непереносимость йодсодержащих контрастных препаратов. Для этого дважды с интервалом в 24 часа пациенту дают внутрь по столовой ложке калия йодида. В случае негативной реакции процедуру отменяют.
Бронхографию проводят утром натощак. Больного предупреждают, что накануне вечером он может принять только легкий ужин (исключаются молоко, мясо, бобовые). Утром нельзя есть, пить воду, принимать лекарства и курить.
При местной анестезии за час до процедуры пациенту дают успокаивающие препараты. Это помогает снизить психомоторное возбуждение и подавить кашлевой рефлекс. Непосредственно перед исследованием следует опорожнить мочевой пузырь и при наличии вынуть зубные протезы.
Если планируется общий наркоз, то дополнительно необходимо:
- сделать электрокардиографию,
- пройти консультацию у кардиолога,
- сдать анализы мочи и крови.
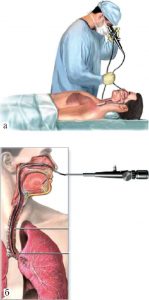
Пациента укладывают на операционный стол. Если был выбран общий наркоз, анестезиолог дает его через маску. Местным анестетиком (смесью дикаина с новокаином) орошают полость рта и глотку.
После этого через нос или гортань врач вводит в бронхолегочное дерево эластичный катетер. Через него под контролем рентгеновского экрана бронхи заполняют контрастным веществом (водорастворимым или масляным препаратом йода). Для того чтобы контраст равномерно распределился по стенкам бронхов, положение пациента несколько раз меняют. Затем катетер вынимают и производят серию рентгенологических снимков под разными углами (обычно в боковой, передней и в нескольких косых проекциях). При необходимости снимки сочетают с киносъемкой (бронхокинографией). На этом исследование считается законченным.
Контрастное вещество выводят путем выкашливания и постурального дренажа. Еще некоторое время пациент ощущает боли и першение в горле, обусловленные раздражением слизистых оболочек. Для облегчения состояния рекомендуют рассасывать специальные пастилки или полоскать горло смягчающими растворами. В течение 2–4 часов после диагностики запрещено принимать воду и пищу. К привычной активности пациент возвращается спустя сутки.
Одна процедура позволяет осмотреть только одно легкое. Если больному требуется двусторонняя бронхография, сеанс повторяют через 2–5 дней.
Осложнением бронхографии могут стать такие состояния, как:
- лихорадка,
- усиление кашля,
- появление одышки,
- при плохом выведении контраста – пневмония.
При появлении любого из этих признаков необходимо обратиться к лечащему врачу.
По полученным снимкам рентгенолог оценивает состояние бронхиального дерева. В норме оно выглядит равномерно окрашенными, по мере ветвления бронхи уменьшаются в диаметре. В случае патологии на изображениях обнаруживаются:
- затемнения,
- локальные расширения (бронхоэктазы) или сужения (обструкции) бронхов,
- посторонние морфологические образования (опухоли, инородные тела).
Сравнивая изображения в разные фазы дыхательного цикла, врач диагностирует функциональные изменения в легких. Если на выдохе и вдохе просвет бронхов остается одинаковым, значит, нарушена дренажная способность дыхательных путей. Такое состояние часто сопутствует воспалительным заболеваниям.
Полученные данные соотносят с анамнезом и результатами других обследований. Только после этого делают выводы о наличии патологии.
источник
Бронхография – это исследование бронхиального дерева, при котором в просвет бронхов вводят контрастное вещество и делают серию рентгеновских снимков. Сегодня во многих клиниках пациентам доступны такие высокоинформативные и хорошо переносимые методы диагностики, как компьютерная томография, бронхоскопия и прочие, поэтому к рентгеноконтрастному исследованию бронхов в них прибегают относительно редко. В медицинских учреждениях, где доступ к вышеуказанным исследованиям по каким-то причинам ограничен, бронхография все еще применяется достаточно широко.
Давайте же рассмотрим, в каких ситуациях необходимо это исследование, каким категориям больных оно противопоказано, нужна ли подготовка к бронхографии, методику ее проведения, коротко – интерпретацию полученных результатов и осложнения процедуры, которые иногда, но все-таки случаются.
Как было сказано выше, суть бронхографии заключается во введении в просвет бронхов контрастного вещества (йодсодержащего или, реже, бариевой взвеси) и последующем выполнении рентгеновских снимков в разных проекциях.
Главный плюс этого метода диагностики – возможность исследовать строение бронхиального дерева полностью, даже самых мелких бронхов, недоступных осмотру бронхоскопом.
Есть у бронхографии и недостатки:
- исследование малоприятно для пациента, требует проведения местной либо общей (в зависимости от возраста и некоторых других факторов) анестезии;
- препараты, использующиеся для проведения диагностики, в частности, анестетики и контрасты, содержащие йод, у ряда пациентов вызывают аллергию;
- серия рентгеновских снимков оказывает достаточно большую лучевую нагрузку на организм, это ограничивает применение метода у некоторых категорий пациентов (например, у беременных), а также делает невозможным частое проведение исследования.
- симптомы заболевания легких (выраженная одышка, большое количество мокроты, выделение крови с мокротой), причину которых не удается верифицировать иными методами диагностики;
- подозрение на бронхоэктатическую болезнь; при подтвержденном диагнозе – определение показаний к операции;
- подозрение на наличие пороков развития органов бронхолегочной системы;
- быстро растущая полость в легких, обнаруженная на рентгенограмме;
- подозрение на доброкачественное или злокачественное новообразование в бронхах или легких, уточнение его распространенности;
- предстоящая операция на легких (на основании данных бронхографии врач будет иметь четкое представление о строении легких пациента и особенностях патологического процесса в них, а значит, точнее определится с тактикой оперативного вмешательства);
- после операции на легких с целью контроля.
В каждом конкретном случае необходимость выполнения бронхографии определяется после того, как проведены другие методы диагностики – рентгенография легких, бронхоскопия, компьютерная томография и прочие. Если данные, полученные при помощи этих методов, позволяют верифицировать диагноз, необходимости в бронхографии нет. И напротив, если они отвергли наличие определенного патологического процесса, искать его при помощи бронхографии также не стоит.
По мере совершенствования методики бронхографии круг противопоказаний к ней постепенно сужается. Так, не проводят этот метод исследования при:
- инфаркт миокарда, перенесенный в течение последних 6 месяцев;
- инсульт;
- тяжелые аритмии;
- тяжелая гипертоническая болезнь;
- острый период ЧМТ;
- эпилепсия;
- выраженный стеноз верхних дыхательных путей;
- аллергические реакции на анестетики в анамнезе;
- аллергические реакции на препараты, использующиеся для контрастирования;
- тяжелое состояние больного, при котором результаты бронхографии не повлияют на прогноз.
Это абсолютные противопоказания, при которых данный метод диагностики не применяют совсем. Существуют и противопоказания относительные. Таковыми являются:
- острый фарингит, ларингит, трахеит;
- пневмония;
- обострение хронического воспалительного процесса в легких (например, бронхоэктатической болезни);
- бронхиальная астма в стадии обострения;
- прогрессирующий туберкулез легких;
- легочное кровотечение;
- беременность (в экстренных случаях допустимо проведение бронхографии после 20-й недели);
- некомпенсированный сахарный диабет;
- значительное увеличение щитовидной железы.
Целесообразность проведения бронхографии при наличии вышеуказанных состояний оценивает врач. Если есть возможность, исследование откладывают до выздоровления/стабилизации состояния больного, в экстренных же случаях – по усмотрению врача, основываясь на данных конкретной клинической ситуации.
Прежде чем выполнять бронхографию, врач проведет полное обследование пациента, включающее в себя:
- общий анализ крови;
- определение группы крови и резус-фактора;
- анализ крови на свертываемость (коагулограмму);
- общий анализ мочи;
- ЭКГ;
- спирометрию;
- рентгенографию органов грудной клетки;
- иные методы диагностики, в зависимости от клинической ситуации.
За несколько дней до исследования лечащий врач расскажет пациенту о предстоящей процедуре, о том, что, зачем и как именно будет сделано. Если пациент на обследование согласен, он подпишет соответствующий документ (в случае, когда бронхография необходима ребенку, давать согласие или нет – решают родители).
Сильный кашель может помешать диагностике, поэтому если у пациента есть такой симптом, следует сообщить о нем врачу, чтобы тот назначил соответствующее лечение.
Особых подготовительных мероприятий к исследованию не требуется. Единственное, оно должно проводиться натощак – пациент не должен принимать пищу как минимум за 8 часов до бронхографии.
Непосредственно перед началом процедуры следует сходить в туалет (чтобы наполненный мочевой пузырь не помешал закончить обследование) и снять зубные протезы, если таковые имеются.
Проводят бронхографию, как правило, в стационаре, в специальном кабинете, оборудованном столом, которому можно придать нужную конфигурацию (чтоб пациент находился в положении полулежа), бронхоскопом и аппаратом для проведения рентгенографии. В кабинете соблюдаются стерильные условия.
Пациент в процессе диагностики не испытывает неудобства, расслаблен.
Исследование может быть проведено под местной или общей анестезией. В первом случае перед его началом в организм пациенту вводят бронхорасширяющие, седативные (чтобы подавить волнение) препараты и распыляют в области глотки анестетик. Пациент при этом ощущает онемение обработанных препаратом тканей, легкую заложенность носа, ему становится сложно сглотнуть слюну. Если есть необходимость в общей анестезии, или наркозе (как правило, к этому виду обезболивания прибегают при проведении бронхографии детям или лицам с психическими расстройствами, а также при необходимости сочетания нескольких методов диагностики, например, бронхографии и бронхоскопии), пациенту на нос и рот надевают маску, через которую подают анестезирующий препарат – пациент засыпает, маску снимают, интубируют трахею.
Через рот или ноздрю вводят бронхоскоп. По мере его продвижения подают в дыхательные пути снижающий чувствительность препарат (анестетик), и только потом – контрастное вещество. Иногда перед бронхографией проводят бронхоскопию.
В качестве рентгеноконтрастного вещества используют преимущественно йодсодержащие препараты, а при аллергии на них – водную бариевую взвесь. Недостаток последней – раздражение слизистой трахеи и бронхов и более продолжительное по сравнению с йодсодержащим контрастом выведение из дыхательных путей.
Чтобы контрастное вещество растеклось по слизистой оболочке стенок бронхов, равномерно заполнило их просвет, обследуемому придают разные положения, просят его повернуться (либо медработники сами поворачивают его).
Когда контраст введен и распределен, выполняют несколько рентгеновских снимков в разных проекциях. После этого считают исследование выполненным.
В течение 2 часов после бронхографии человека могут беспокоить дискомфорт в гортани и затрудненное глотание. Принимать пищу, пить и курить, пока не пройдут эти симптомы, не рекомендуется.
Врач назначит пациенту специальные дыхательные упражнения, которые ускорят процесс выведения из дыхательных путей контрастного вещества. Иногда с этой же целью ему проводят постуральный дренаж – укладывают в наклонное положение, облегчая отхождение контраста.
Здоровые бронхи на снимках, полученных путем проведения бронхографии, имеют правильное строение:
- левый главный бронх идет практически горизонтально, правый короче него, имеет больший диаметр и направлен вертикально;
- диаметр бронхов последующего порядка обязательно меньше, чем предыдущего (то есть бронхи сужаются от центра к периферии);
- дефекты наполнения либо заполненные контрастным веществом полости (соответственно, стенозы или выпячивания стенки) отсутствуют.
Если врач обнаруживает какое-либо патологическое образование в бронхах, он должен максимально подробно его охарактеризовать: указать количество образований, точную локализацию (легкое, доля, уровень ребра/позвонка), размеры, форму, плотность (о ней судят на основании интенсивности тени), однородность, четкость контура, ровные или неровные границы, а также подвижность, которая определяется путем наблюдения за локализацией образования при дыхании. На основании этих данных специалист сделает вывод о том, что это за образование, то есть выставит предположительный диагноз. Окончательный же вердикт обязательно учитывает клиническую картину, результаты всех лабораторных и инструментальных, включая бронхографию, исследований, а при необходимости и данные биопсии.
В отдельных случаях при проведении бронхографии или вскоре после ее окончания состояние больного ухудшается. Наиболее распространенными осложнениями являются:
- аллергическая реакция на контрастное вещество (пациент ощущает головокружение, тошноту, у него возникает рвота, тахикардия, снижается артериальное давление, он может потерять сознание);
- бронхоспазм (обследуемый внезапно ощущает острую нехватку воздуха, возникает выраженная одышка, цианоз кожных покровов);
- кровотечение из носа или кровохарканье (если бронхоскоп повреждает слизистую соответствующей части дыхательных путей);
- воспаление слизистой оболочки гортани, или ларингит (в результате механического повреждения слизистой оболочки или инфицирования ее);
- обострение патологического процесса, по поводу которого и проводилась бронхография.
Врач, проводящий диагностику, знает о возможности развития этих состояний и владеет методикой их устранения, да и возникают они лишь в исключительных случаях, поэтому волноваться повода нет.
Направляет на такое исследование пульмонолог, хирург или онколог. Проводит его и анализирует снимки врач лучевой диагностики.
Бронхография – метод диагностики болезней бронхолегочной системы, проводимый путем введения в дыхательные пути контрастного вещества (при помощи бронхоскопа) с последующим выполнением серии рентгеновских снимков в разных проекциях. Это достаточно сложный и малоприятный для пациента метод исследования, поэтому применяется он, как правило, в том случае, когда другие методы не подтвердили или не опровергли наличие в бронхах или легких той или иной болезни.
Проводится преимущественно в условиях стационара в специально предназначенном для этого кабинете. Пациент на момент исследования должен быть голодным.
Крайне редко бронхография приводит к развитию ряда осложнений, причинами которых обычно становится недостаточно изученный анамнез (отсутствие данных об аллергии на йодсодержащие вещества), травматизация дыхательных путей бронхоскопом и несоблюдение правил асептики. Вероятность развития осложнений при отсутствии противопоказаний к исследованию ничтожно мала, а если противопоказания имеются, врач оценивает риски с индивидуальным подходом и решает, опасна для конкретного пациента бронхография или нет.
Здоровьесберегающий канал, врач Масленникова А. В. рассказывает о бронхографии:
источник
Бронхография. Что это за исследование? Показания, противопоказания и побочные эффекты. Где делают процедуру?
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Бронхоскопия и бронхография – это два различных исследования, техника выполнения которых также различается.
Суть бронхографии заключается в том, что в дыхательные пути пациента вводится контрастное вещество, после чего выполняется несколько рентгеновских снимков в различных проекциях. В то же время, суть бронхоскопии заключается в том, что в дыхательные пути пациента (через нос или через рот) вводится специальный аппарат – бронхоскоп, представляющий собой длинную гибкую трубку с видеокамерой или другой оптической системой на конце. Во время бронхоскопии врач может визуально оценить состояние слизистой оболочки дыхательных путей (трахеи и крупных бронхов), выявить различные патологии (дефекты слизистой, инородные тела, скопления слизи) и выполнить диагностические или лечебные процедуры (удалить инородное тело, взять образцы опухоли, удалить скопившуюся в дыхательных путях слизь и так далее).
Симптом воздушной бронхографии – это диагностический критерий, использующийся при оценке результатов компьютерной томографии легких. С обычной бронхографией (методом исследования) он не имеет ничего общего.
Во время компьютерной томографии с помощью рентгеновского аппарата, вращающегося вокруг легких, получают детальное изображение легочной ткани и находящихся в ней бронхов. Если в определенной доле легкого развивается патологический процесс (например, пневмония – воспаление легкого), пораженный участок будет отображаться на томограмме как более плотный. В то же время, некоторые бронхи в пораженной области могут содержать воздух, в результате чего они будут контрастировать (выделяться) на фоне уплотненной легочной ткани. Это и есть воздушная бронхография.
Подготовка к бронхографии включает:
- Соблюдение диеты. Во время процедуры пациенту в дыхательные пути будет вводиться специальное оборудование и контраст. При этом будет раздражаться слизистая оболочка глотки, что может спровоцировать рвоту. Если в желудке пациента будет находиться пища, это может привести к попаданию рвотных масс в дыхательные пути и к развитию грозных, опасных для жизни осложнений. Вот почему накануне перед проведением исследования нужно отказаться от ужина (если процедура выполняется утром, пациенту следует ничего не есть с 5 – 6 часов вечера), а утром в день исследования отказаться от еды и воды. Также утром в день исследования рекомендуется выполнить очистительную клизму.
- Отказ от курения.Курение стимулирует выделение слизи железами бронхов, в результате чего просвет их сужается. Это может затруднить продвижение контрастного вещества по бронхиальному дереву и исказить результаты исследования.
- Гигиену ротовой полости. Утром перед проведением исследования следует тщательно почистить зубы. Это позволит удалить скопившиеся там за ночь бактерии и предотвратить их попадание в дыхательные пути.
- Прием отхаркивающих препаратов. Это необходимо в том случае, если у пациента имеются заболевания, сопровождающиеся выделением большого количество мокроты (слизи) в дыхательных путях. При этом отхаркивающие средства позволят очистить бронхиальное древо, тем самым, улучшив качество исследования.
- Снятие зубных протезов. Если у пациента имеются протезы, которые не прикреплены к костям челюсти (то есть, легко смещаются), их следует снять непосредственно перед началом процедуры, чтобы во время выполняемых врачом манипуляций они случайно не выпали и не попали в дыхательные пути.
- Использование бронхорасширяющих препаратов. Бронхорасширяющие средства (например, спрей сальбутамол) способствуют расширению бронхов и облегчают продвижение контраста по бронхиальному древу. В результате этого вводимый контраст пройдет в более мелкие бронхи, что позволит улучшить качество исследования.
Также перед выполнением процедуры пациенту придется пройти ряд исследований, чтобы исключить наличие патологий, при которых бронхография противопоказана.
Перед бронхографией следует выполнить:
- Общий анализ крови. Позволяет исключить наличие острых инфекционных заболеваний, при которых исследование противопоказано. Кроме того, общий анализ крови может выявить анемию (снижение концентрации гемоглобина и красных клеток крови, транспортирующих кислород). Тяжелая анемия также является противопоказанием к бронхографии, так как при этом может нарушиться процесс насыщения крови кислородом, что приведет к кислородному голоданию клеток головного мозга. При этом пациент может потерять сознание или у него могут развиться необратимые повреждения мозга.
- Электрокардиографию. Позволяет исключить наличие тяжелой сердечной патологии (например, инфаркта миокарда или сердечной недостаточности).
- Обычную рентгенографию грудной клетки в двух проекциях. Дает общую информацию о состоянии легких и дыхательных путей.
- Спирографию. Суть данного исследования заключается в измерении скорости и объемов выдыхаемого воздуха, что дает информацию о функциональном состоянии и компенсаторных возможностях легких и дыхательных путей. Если результаты спирографии будут неудовлетворительными, бронхографию могут отменить.
- Пульсоксиметрию. Это простое исследование, позволяющее оценить, насколько кровь насыщена кислородом. Для проведения исследования пациенту на палец накладывается небольшая прищепка (датчик), который уже через несколько секунд выдает результаты. В норме кровь должна быть насыщена кислородом на 95 – 100%. Если данный показатель ниже 90%, вопрос о целесообразности и безопасности бронхографии решает лечащий врач. Если же показатель ниже 85%, бронхография противопоказана.
Бронхография может быть выполнена:
- Под местным обезболиванием. В данном случае непосредственно перед началом процедуры в глотку и дыхательные пути пациента вводится (распыляется) местный анестетик – препарат, который блокирует нервные окончания. При этом пациент перестает чувствовать что-либо в зоне действия препарата. Более того, анестетик блокирует кашлевой рефлекс (возникновение кашля при попадании чего-либо в дыхательные пути). Это позволяет ввести в дыхательные пути необходимую аппаратуру и контраст. В то же время, стоит отметить, что пациент при этом остается в сознании, видит и понимает все происходящее вокруг, что может быть сопряжено с определенным психологическим дискомфортом. Если пациент слишком эмоционален, а также, если бронхография выполняется ребенку, следует применять общее обезболивание (общий наркоз).
- Под общим обезболиванием. Суть данной процедуры заключается в том, что в организм пациента вводятся специальные препараты, которые временно «отключают» его сознание. Опасность общего наркоза заключается в том, что пациент при этом может перестать дышать. В данном случае в его дыхательные пути вводится специальная трубка, через которую будет осуществляться искусственная вентиляция легких на время выполнения процедуры. После общего обезболивания пациент должен будет оставаться в стационаре под наблюдением врачей в течение минимум 1 суток (для профилактики и своевременного устранения возможных осложнений).
Сразу стоит отметить, что за 1 процедуру бронхографию выполняют только с одной стороны (то есть, контрастное вещество вводят в бронхи одного легкого, в то время как второе остается незатронутым – это называется селективной бронхографией). Дело в том, что если в вести контрастное вещество сразу в оба легких, это затруднит поступление воздуха в них. Пациент при этом сразу начнет задыхаться и может потерять сознание или даже умереть, если ему не будет оказана экстренная медицинская помощь.
Процедура выполняется в специально оборудованном кабинете или в операционном зале. Пациент должен находиться в положении лежа на спине или на боку (при этом исследуемое легкое должно находиться снизу). Чаще всего применяется местное обезболивание. Для этого врач берет раствор местного анестетика (обычно новокаина) и капает несколько капель пациенту в нос. Пациент при этом должен делать резкий, глубокий вдох, что позволит анестетику распространиться по слизистой оболочке глотки и попасть в дыхательные пути. Данную манипуляцию повторяют несколько раз, после чего приступают к введению контраста.
Контрастное вещество вводится в дыхательные пути при помощи бронхоскопа под визуальным контролем врача, выполняющего процедуру. Вначале через нос или через рот пациента вводится бронхоскоп, который продвигается через голосовые связки в просвет трахеи, а затем в правый или левый бронх (в зависимости от того, какое легкое нужно исследовать). Далее через специальное отверстие бронхоскопа врач вводит контраст, который постепенно заполняет дыхательные пути. Как только контраст будет введен, выполняется ряд рентгеновских снимков, что позволяет оценить состояние бронхиального древа и выявить возможные патологии.
После окончания процедуры бронхоскоп удаляется. Контрастное вещество по возможность отсасывается из обследованного легкого с помощью специального аппарата (аспиратора). Как только перестанет действовать обезболивание (его обычно хватает на 20 – 30 минут), пациент начнет откашливать контрастное вещество самостоятельно.
Стоит отметить, что контраст может быть введен в дыхательные пути с помощью обычного гибкого зонда (тонкой трубки с просветом внутри). Зонд состоит из рентгеноконтрастного материала, вследствие чего вводить его следует под контролем рентгеновского излучения (при этом структуру грудной клетки и расположение зонда врач наблюдает на экране монитора в режиме реального времени). Вначале зонд вводится в просвет трахеи (через нос) и продвигается к месту, где она (трахея) делится на два главных бронха (правый и левый), снабжающие воздухом правое и левое легкое. В данной области сосредоточено множество нервных окончаний, ответственных за кашлевой рефлекс. Чтобы его подавить, врач повторно вводит через зонд несколько миллилитров новокаина, после чего продолжает процедуру. Зонд вводится в правое или левое легкое, после чего через него подается контрастное вещество, которое постепенно заполняет дыхательные пути. При необходимости зонд может быть введен в более мелкие бронхи, что позволит исследовать лишь определенные участки легкого. По мере заполнения дыхательных путей контрастом выполняется серия рентгеновских снимков, что позволяет оценить характер распространения контраста и строение дыхательных путей. После введения всего контрастного вещество также выполняется несколько снимков (с разных сторон), что позволяет выявить возможные дефекты дыхательных путей или легочной ткани.
При выполнении процедуры под общим наркозом пациента вначале погружают в медикаментозный сон, а затем проводят процедуру по такой же схеме.
Суть данной методики заключается в одномоментном заполнении водорастворимым контрастным веществом дыхательных путей сразу обеих легких. Данная процедура крайне опасна, так как сопряжена с повышенным риском развития дыхательной недостаточности (из-за нарушения поступления кислорода в организм). Выполняется она только под общим наркозом, а перед введением контраста легкие пациента вентилируются стопроцентным кислородом в течение определенного времени (что позволяет предотвратить кислородное голодание).
В то же время, стоит отметить, что информативность данного исследования не отличается от таковой при селективной бронхографии, вследствие чего на сегодняшний день одномоментная двусторонняя бронхография применяется исключительно редко.

Данная патология характеризуется деформацией мелких бронхов, в результате чего они расширяются, превращаясь в своеобразные полости (бронхоэктазы). Данные полости плохо вентилируются (или не вентилируются вовсе), в результате чего в них может развиваться инфекция и скапливаться гной. Пациенты при этом жалуются на периодически возникающий кашель, сопровождающийся выделением гнойной мокроты. Также при этом у пациентов может отмечаться повышение температуры тела, общая слабость, боли в мышцах и другие признаки инфекционного процесса.
Периодически возникающий кашель с гнойной мокротой на протяжении длительного времени (месяцев или даже лет) является показанием для выполнения бронхографии. На рентгеновских снимках при этом можно будет наблюдать патологически расширенные бронхи цилиндрической или круглой формы, чаще в области основания пораженного легкого.
Хронические обструктивные заболевания легких – это группа патологий, при которых наблюдается частичное сужение просвета бронхов (хронический бронхит, бронхиальная астма и другие). При этом больные могут жаловаться на периодически возникающие приступы одышки (чувства нехватки воздуха), связанные с обострением астмы или бронхита.
Характерной особенностью ХОБЛ является тот факт, что по мере прогрессирования заболевания просветы дыхательных путей становятся все более узкими, что сопровождается нарастанием симптомов дыхательной недостаточности. Бронхография позволяет подтвердить диагноз ХОБЛ (выявить суженные бронхи практически во всем исследуемом легком) и оценивать прогрессирование заболевания в динамике, а также выявлять возможные осложнения (например, бронхоэктазы).
Бронхография не поможет в подтверждении диагноза, однако она широко применяется для выявления возможных осложнений данного заболевания.
Больным с туберкулезом бронхография может быть назначена:
- При подозрении на наличие бронхоэктазов. Дело в том, что при развитии туберкулеза у пациентов отмечается сильный кашель, который иногда может сохраняться на протяжении длительного времени. Во время кашля давление в дыхательных путях сильно повышается, что в сочетании с развитием туберкулезного процесса может привести к деформации бронхов и развитию бронхоэктазов.
- При кавернозной форме заболевания. Кавернозная форма туберкулеза характеризуется разрушением определенных участков легочной ткани и формированием на их месте характерных полостей (каверн), заполненных гнойными массами. Со временем стенки каверны разрушаются, в результате чего их содержимое выделяется через дыхательные пути. Клинически это может проявляться приступом кашля, во время которого выделяется большое количество гнойной мокроты. При проведении бронхографии каверны отображаются в виде характерных заполненных контрастом зон неправильной формы, в которых отсутствуют нормальные бронхи.
- При подозрении на наличие бронхиального свища. Свищ – это патологическое сообщение (канал), который может образовываться между бронхами и плевральной полостью (окружающей легкое). Причиной этого может быть разрушение тканей туберкулезным процессом. Если такой свищ существует, введенное контрастное вещество пройдет через него и поступит в плевральную полость, что можно будет заметить на рентгене.
- При сомнительном диагнозе. Если клинические или лабораторные исследования заставляют врача усомниться в диагнозе, пациенту может быть назначена бронхография для выявления возможных сопутствующих заболеваний.
Раньше бронхография использовалась при большинстве хронических и «непонятных» заболеваний легких, когда врачу в течение длительного времени не удавалось поставить диагноз. После изобретения компьютерной томографии большинство из данных проблем удалось решить, однако иногда бронхография по-прежнему назначается пациентам для постановки или уточнения диагноза.
Бронхография может быть назначена:
- При длительном (в течение нескольких месяцев или лет) кашле, не поддающемся различным методам лечения.
- При длительном выделении мокроты (во время кашля или без него).
- При периодически возникающих приступах одышки (если их причину не получается установить с помощью более простых методов обследования).
- При подозрении на ателектаз (спадение) легкого.
- При смещении (сдавливании) легкого, обнаруженном на обычной рентгенограмме (может указывать на наличие опухоли или другого патологического процесса).
- Для диагностики врожденных аномалий развития бронхиального древа.
- Перед хирургической операцией (позволяет выявить бронхоэктазы, уточнить размеры и локализацию опухоли и так далее).
- После хирургического вмешательства для оценки проходимости бронхов вблизи операционной раны.

Бронхография может быть противопоказана:
- При аллергии на йод. Как было сказано ранее, в состав используемого при бронхографии контрастного вещества входит йод. Если у пациента имеется аллергия на йод, введение контраста в дыхательные пути приведет к выраженному отеку слизистой оболочки бронхов и к тяжелым нарушениям дыхания. Без экстренных реанимационных мероприятий это может привести к смерти больного в считанные минуты.
- При тяжелой сердечной недостаточности. При сердечной недостаточности сердце больного работает очень слабо и может не выдержать нагрузок, наблюдающихся во время исследования. Дело в том, что при бронхографии нарушается процесс поступления кислорода в организм (одно легкое практически «выключается» из дыхания на некоторое время). При этом чтобы удовлетворить потребность тканей в кислороде, сердцу приходится перекачивать кровь гораздо быстрее. Если здоровый человек без труда перенесет данную нагрузку, у больного с сердечной недостаточностью может развиться тяжелая одышка или более грозные осложнения.
- При тяжелой дыхательной недостаточности. Данная патология характеризуется нарушением процессов поступления кислорода в организм больного. Если при этом «выключить» из процесса дыхания одно легкое, дыхательная недостаточность может обостриться и декомпенсироваться, что может привести к выраженной одышке, потере сознания или даже к смерти пациента.
- При неконтролируемом повышении артериального давления.Гипертоническая болезнь (стойкое повышение артериального давления) сопряжена с риском развития ряда осложнений (в частности инфаркта, инсульта и так далее). Если при высоком артериальном давлении (более 160 – 180/100 миллиметров ртутного столба) начать выполнять бронхографию, это может привести к более выраженному повышению давления и развитию осложнений.
- Во время острых дыхательных инфекций. При вирусной или бактериальной инфекции дыхательных путей отмечается поражение слизистой оболочки трахеи и бронхов, ее отек, выделение большого количества слизи и так далее. Также у пациентов повышается температура тела, отмечается общая слабость, озноб и другие признаки интоксикации организма. Если при этом попытаться выполнить бронхографию, это может привести к ухудшению состояния пациента и развитию острой дыхательной недостаточности. Более того, в условиях воспаленных дыхательных путей исследование не даст точных результатов.
- При обострении хронических заболеваний легких. В данном случае также может развиться декомпенсация дыхательной функции легких и дыхательная недостаточность. Вот почему выполнять исследование следует не ранее, чем через несколько недель после купирования обострений хронического бронхита или после приступа бронхиальной астмы.
- При патологическом сужении дыхательных путей. Патологическое сужение (стеноз) трахеи или крупного бронха может носить как врожденный, так и приобретенный характер (например, сужение может развиться после травм, попадания инородного тела в дыхательные пути, после операций и так далее). Выполнение бронхографии таким пациентам может осложниться дыхательной недостаточностью. В то же время, врач может испытывать трудности при проведении бронхоскопа или зонда через суженные дыхательные пути.
- При тяжелой анемии. Как было сказано ранее, анемия характеризуется снижением концентрации клеток крови, транспортирующих кислород в организме. Если при этом нарушится и доставка кислорода через легкие, это может привести к развитию грозных осложнений (потере сознания, судорогам, коме).
- В третьем триместре беременности. Выполнение процедуры сопряжено с риском выраженного повышения артериального давления, развития аллергических реакций, кислородного голодания и так далее. Любая из указанных ситуаций может привести к нарушению доставки кислорода к плоду и к его повреждению, что может стать причиной развития врожденных аномалий или даже внутриутробной гибели. Вот почему выполнять процедуру на поздних сроках беременности строго противопоказано. На более раннем сроке бронхографию можно провести, если ожидаемая польза от исследования превысит описанные риски (в данном случае необходимость в исследовании оценивается комиссией врачей).
- При нарушениях свертывающей системы крови. В нормальных условиях при повреждении кровеносного сосуда запускается свертывающая система крови, в результате чего кровотечение быстро останавливается. При заболеваниях, связанных с недостаточной свертываемостью крови, даже самая незначительная царапина может привести к выраженному и длительному кровотечению. Во время введения контраста при бронхографии слизистая оболочка глотки или трахеи может быть травмирована. Если у пациента имеется нарушение свертывающей системы крови, кровотечение может привести к попаданию большого количества крови в легкие и к развитию дыхательной недостаточности.
- При психических расстройствах. Выполнение процедуры (под местным обезболиванием) требует от пациента определенного сотрудничества. Если больной неадекватен и не отдает себе отчета в своих поступках, исследование провести не удастся (в данном случае следует рассмотреть возможность выполнения бронхографии под общим наркозом).
Бронхография может осложниться:
- Аллергическими реакциями. При развитии первых признаков аллергии (одышки, учащенного сердцебиения, возбуждения или потери сознания) следует немедленно прекратить выполнение процедуры и приступить к оказанию срочной помощи (введению противоаллергических препаратов, подаче высоких концентраций кислорода через маску, при необходимости – искусственной вентиляции легких и так далее).
- Кровотечением. Кровотечение может развиться при травмировании слизистой оболочки носовых ходов или глотки во время введения бронхоскопа или зонда. Если кровотечение невыраженное, можно продолжать исследование. Если же кровотечение обильное, следует прервать процедуру, назначить пациенту кровеостанавливающие средства, при носовом кровотечении – ввести в носовые ходы ватные тампоны и так далее.
- Ларингоспазмом. Это крайне опасное осложнение, которое может развиться при недостаточном обезболивании дыхательных путей. При этом введение инородного тела (бронхоскопа или зонда) в область гортани может привести к резкому и сильному сокращению голосовых связок, что затруднит прохождение воздуха через них. Дыхание пациента моментально станет осиплым или хрипящим, на лице будет отображаться страх и паника. Через несколько десятков секунд появится синюшность кожных покровов и слизистых оболочек – опасный симптом, указывающий на выраженный недостаток кислорода в организме. При частичном ларингоспазме можно попробовать успокоить пациента, дать ему подышать 100% кислородом, ввести бронхорасширяющие препараты. При неэффективности указанных мероприятий и ухудшении состояния больного следует ввести его в общий наркоз, назначить миорелаксанты (препараты, расслабляющие все мышцы в организме) и подключить к аппарату искусственного дыхания.
- Бронхоспазмом. Также грозное осложнение, которое может развиться в ответ на введение контраста в дыхательные пути. В отличие от ларингоспазма, при бронхоспазме сужаются просветы всех мелких бронхов в обеих легких, что приводит к выраженному нарушению доставки кислорода в организм. Лечение заключается в дыхании 100% кислородом, использовании бронхорасширяющих средств, гормональных и негормональных противоаллергических препаратов. При их неэффективности – переход на искусственную вентиляцию легких.
- Рвотой и аспирационной пневмонией. Не менее грозное осложнение, развивающееся в результате вдыхания (аспирации) желудочного сока в дыхательные пути. Являясь сильной кислотой, данный сок приводит к повреждению дыхательных путей и легочной ткани, что сопровождается дыхательной недостаточностью. Вот почему проводить процедуру следует только при пустом желудке пациента.
После выполнения бронхографии у пациента могут наблюдаться:
- Дискомфорт в горле после исследования. Этот симптом связан с травматизацией слизистой оболочки бронхоскопом или зондом и обычно проходит самостоятельно в течение 1 – 2 суток.
- Кашель. Кашель связан с раздражением нервных окончаний дыхательных путей контрастным веществом, а также с травматизацией слизистой оболочки во время выполнения процедуры. Обычно кашель самостоятельно проходит к концу 1 – 2 суток после выполнения процедуры.
- Кровохаркание (выделение прожилок крови во время кашля). Данный симптом также связан с травматизацией слизистой оболочки бронхов во время введения контраста. Количество выделяемой крови обычно невелико. Кровохаркание проходит самостоятельно в течение 1 суток после процедуры.
- Воспалительные заболевания глотки. Причиной этого может быть травматизация слизистой оболочки, а также занесение инфекции при недостаточно качественной обработке используемых инструментов. При этом больные могут жаловаться на боль и першение в горле, кашель, повышение температуры тела, общую слабость и так далее. Лечение заключается в использовании противовоспалительных средств, антибиотиков (при присоединении бактериальной инфекции) и так далее.
Чтобы записаться на прием к врачу или диагностику, Вам достаточно позвонить по единому номеру телефона
+7 495 488-20-52 в Москве
+7 812 416-38-96 в Санкт-Петербурге
Оператор Вас выслушает и перенаправит звонок в нужную клинику, либо примет заказ на запись к необходимому Вам специалисту.
источник
Научная степень: врач высшей категории, кандидат медицинских наук.
Повышение квалификации:
- Инфекционные болезни.
- Паразитарные заболевания.
- Неотложные состояния.
- ВИЧ.

Бронхи относятся к нижним дыхательным путям. Их основная функция – передача воздуха непосредственно к альвеолам лёгких.
Система бронхов является вентиляционной системой дыхательных органов. По своему строению она представляет совокупность полых трубочек, которые разветвляются и постепенно сужаются по направлению к периферии. Чем меньше диаметр трубки, тем тоньше её стенка. Самые маленькие бронхи, которые называются бронхиолами, являются непосредственным передаточным звеном воздуха, так как они переходят в альвеолы – полости, образования, составляющие самую структуру лёгких. Именно в альвеолах происходит газообмен между кровью и воздухом.
Визуально вся бронхиальная система действительно напоминает дерево с разветвлениями. Его основой (“стволом”) является трахея, из продолжения которой отходят два основных самых крупных лёгочных бронха. При этом левый бронх представляет собой более длинную трубку, имеет более горизонтальное положение, и меньший диаметр просвета. Правый бронх расположен вертикально, он более короткий и широкий. От этих главных бронхов отходят долевые, долевые делятся на сегментарные, а сегментарные – на субсегментарные. Наиболее маленькие и тонкие бронхи – дольковые и бронхиолы. В бронхиальных стенках есть мышечные волокна – их количество обратно пропорционально диаметру бронха. Эти волокна способны регулировать размер просвета, таким образом контролируя приток воздуха к лёгочной ткани. Кроме бронхов, лёгкие пронизывают вены и артерии.
Подробное изучение и исследование бронхиального дерева, в том числе, посредством осуществления бронхографии, позволяет выявить причины появления определённых нарушений в работе лёгких, даёт возможность определить функциональные патологии развития и природу воспалительных или опухолевых процессов на бронхиальном уровне, а также выявить полостные образования, сообщающиеся с бронхами.
В случаях, когда пациент жалуется на появление нетипичных симптомов, ощущений в дыхательных путях, отделение нетипичного содержимого при кашле, доктор может назначать бронхографию в качестве метода обнаружения:
- бронхоэктазов – расширений сегментарных бронхов, которые проявляются как бронхоэктатическая болезнь в хроническом виде. В участках расширения скапливается бронхиальная жидкость, там начинают усиленно размножаться болезнетворные бактерии;
- показаний для хирургического вмешательства – например, описанной выше патологии, когда медикаментозное лечение не даёт результатов;
- причин кровохарканья, увеличения объемов мокроты, появления одышки, иных симптомов поражения лёгких;
- дополнительных данных о состоянии бронхов, например, в комплексе с бронхоскопией;
- врождённых пороков и патологий;
- причин хронических воспалительных процессов в лёгких;
- причин уменьшения размеров лёгкого или патологических процессов, выявленных на обычных рентгеновских снимках;
- полости в лёгком, размеры которой нестабильны с течением времени.
Проведение процедуры рекомендовано для пациентов перед хирургическими операциями на лёгких, а также после их проведения, для контроля эффективности оперативного вмешательства.

- наличие аллергии на йод и контрастирующие препараты;
- непереносимость используемых в процессе операции анестетиков;
- период длительностью в 6 месяцев после перенесённого инфаркта миокарда;
- острый период мозгового инсульта;
- значительные нарушения сердечного ритма;
- гипертония в случаях, когда нижнее артериальное давление находится на отметке выше 100 миллиметров ртутного столбца;
- сильное сужение трахеи и гортани;
- трёхнедельный период после обострения бронхиальной астмы;
- травмы черепа в остром периоде, эпилептические припадки, и другие нарушения в работе нервной системы;
- болевые ощущения в области живота, а также общее тяжёлое состояние пациента.
При наличии относительных противопоказаний, доктор на своё усмотрение решает вопрос возможности проведения бронхографии, с учётом всех особенностей состояния пациента. Такими противопоказаниями является:
- ОРВИ или грипп;
- стенокардия;
- сахарный диабет тяжёлого течения;
- вторая половина беременности;
- алкоголизм;
- менструация у женщин;
- прогрессирующий туберкулёз лёгких;
- пневмония;
- лёгочное кровотечение любой этиологии;
- увеличение щитовидной железы третьей степени (предварительно необходимо посетить эндокринолога).
На сегодняшний день более безвредным и точным методом диагностирования состояния бронхов считается компьютерная томография. По сравнению с ней, бронхографический метод имеет известные недостатки:
- необходимость использования анестезии;
- вероятность появления аллергии на йод и йодсодержащие препараты;
- фактор лучевой нагрузки на организм: некоторым пациентам вообще запрещено попадать под рентгеновское облучение, но и тем, для кого таких ограничений нет, не рекомендуется делать рентгенографию в любом виде чаще, чем раз в шесть месяцев.

У людей, поражённых этим заболеванием, могут развиваться некоторые нарушения и особенности функционирования органов, которые лечащий врач отслеживает, в том числе с помощью результатов бронхографии.
- при подозрении на наличие бронхоэктазов;
- при подозрении стеноза бронхов;
- для обнаружения каверны (пустоты, образовавшейся в результате отмирания тканей), если иными способами её не удалось выявить;
- при подозрении на прободение казеозного лимфоузла в просвет прилежащего бронха;
- для изучения культи бронха после резекции лёгкого;
- для выявления или уточнения наличия бронхиального свища, открывающегося в плевральную или экстраплевральную полость;
- для проведения дифференциальной диагностики, когда необходимо отличить туберкулёз от других заболеваний.
Обычно процедуру проводят параллельно с комплексом противотуберкулёзного лечения.
Доктор, который назначил проведение обследования, консультирует пациента по поводу всех требований, объясняет ему, как подготовиться к наркозу. Если планируется проведение операции под местным наркозом, пациенту запрещено принимать пищу за 2 часа до этого. Если будет применяться общий наркоз, это время увеличивается. Врач должен выяснить наличие или отсутствие непереносимости каких-либо веществ, аллергии на йод.
Заранее нужно провести тщательные гигиенические мероприятия по очищению ротовой полости. Если больной пользуется зубными протезами, перед началом процедуры их нужно снять.
Также доктор предварительно направляет больного на такие обследования:
Если пациент жалуется на сильный кашель с обильным отделением мокроты, за 3 дня до проведения бронхографии ему назначают сильнодействующие отхаркивающие препараты, или проводят процедуру постурального дренажа.
В некоторых случаях, проведение операции у взрослых проходит вообще без анестезии, но пациент при этом чувствует сильный дискомфорт. Чаще всего, для взрослых применяется местная анестезия. За полчаса до начала процедуры ему дают специальные препараты, подавляющие кашель и расширяющие просвет бронхов. Непосредственно перед началом манипуляций проводится местная анестезия с помощью спрея. Для детей младшего возраста обязательно применение общего обезболивания.
Перед началом процесса пациента располагают на операционном столе, при этом он должен занять максимально расслабленное и комфортное положение. Если операция проводится под общим наркозом, исследуемому прикладывают к лицу маску с подачей анестетика. После того, как пациент входит в состояние медикаментозного сна, маску убирают, и доктор осуществляет интубацию трахеи. В случае с местным наркозом, после того, как ротовую полость обрабатывают спреем, пациенту вводят бронхоскоп, через который подаётся анестетик, а вслед за ним – контрастирующее вещество. Перед их введением врач может, при необходимости, провести и бронхоскопию. В качестве контрастного вещества, чаще всего, используется сульфойодол с сульфадимезином.
Для того, чтобы контраст равномерно распределился по лёгким, исследуемого несколько раз переворачивают, меняя ему положение. После этого осуществляется рентгенографическая съемка в прямой, боковой и иных проекциях. Такая методика проведения процедуры называется позиционной.
Направленная бронхография используется для исследования нижнедолевого бронха и системы сегментов нижней доли лёгких, а также средней доли органов. Больной при введении контрастного вещества находится в положении “стоя”.
Бронхография, хотя и проводится компетентными профессионалами и с условиями тщательной подготовки, не является абсолютно безопасным способом диагностики. Во время бронхографии у пациента может развиться острая аллергическая реакция на йодсодержащий препарат или анестезию. Возможно появление анафилактического шока, головокружения, рвоты и тошноты, учащение сердцебиения, падение артериального давления, человек может потерять сознание. Врачи должны быть готовы к вероятности развития носового кровотечения из-за травмирования слизистой оболочки в процессе введения бронхоскопа. Если у исследуемого появляется резкий спазм бронхов, он ощущает нехватку воздуха, удушье и одышку, также у него отмечается посинение кожных покровов. В любом из описанных случаев необходимо остановить проведение процедуры и оказать пациенту необходимую медицинскую помощь.
В первое время после осуществления обследования пациент будет чувствовать болевые симптомы и саднящее ощущение в горле. Чтобы избавиться от дискомфорта, достаточно полоскать ротовую полость и горло специальными растворами, например, отваром коры дуба, или рассасывать леденцы от боли в горле.
В результате применения анестезии может временно нарушиться глоточный рефлекс, так как анестетик угнетает работу нервных окончаний на слизистой глотки. Обычно этот симптом проходит в течение 2 часов после окончания процедуры, и до полного восстановления глотания пациенту запрещено пить и есть.
Для ускорения процесса выведения контрастного вещества из бронхов, рекомендуется выполнение дыхательных упражнений, в некоторых случаях – постуральный дренаж.
Бронхографию проводят обычно в условиях стационара, но в тех случаях, когда процедура осуществляется в поликлинике, после неё пациенту на сутки открывается больничный лист.
Нормальное состояние бронхов означает, что на снимке бронхографии бронхиальное дерево имеет правильную форму и текстуру, главные бронхи имеют обычную для них форму, толщину и положение, по мере ветвления толщина всех бронхов постепенно сужается, на снимке отсутствуют тени или полости, заполненные контрастом, или нетипичные сужения бронхов.
При обнаружении на картинке патологических образований, врач оценивает их форму, количество, расположение, размеры, контуры, смещение и границы, после чего принимает решение о проведении дальнейших обследований, или назначении лечения.
Бронхография считается достаточно достоверным и точным методом исследования патологий лёгких, однако не является полностью безопасной. В некоторых случаях вместо процедуры бронхографии рекомендуется проведение компьютерной томографии.
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Специальность: инфекционист, гастроэнтеролог, пульмонолог .
Общий стаж: 35 лет .
Образование: 1975-1982, 1ММИ, сан-гиг, высшая квалификация, врач-инфекционист .
Научная степень: врач высшей категории, кандидат медицинских наук.
Повышение квалификации:
- Инфекционные болезни.
- Паразитарные заболевания.
- Неотложные состояния.
- ВИЧ.
источник