Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
В настоящее время в классификации бронхиальной астмы основными являются два подхода: с одной стороны, бронхиальная астма классифицируется по этиологии; с другой стороны — по степени тяжести заболевания.


- кратковременные симптомы реже 1 раза в неделю;
- короткие обострения заболевания (от нескольких часов до нескольких дней);
- ночные симптомы 2 раза в месяц или реже;
- отсутствие симптомов и нормальная функция внешнего дыхания между обострениями;
- ПСВ или ОФВ1
- > 80% от нормы;
- суточные колебания 80% от нормы;
- суточные колебания 20-30%
- ежедневные симптомы;
- обострения заболевания нарушают физическую активность и сон;
- ночные симптомы астмы возникают чаще 1 раза в неделю;
- ПСВ или ОФВ1
- от 60 до 80% от нормы;
- суточные колебания > 30%
- постоянные симптомы;
- частые обострения;
- физическая активность ограничена проявлениями бронхиальной астмы;
- ПСВ или ОФВ1
- 30%
- Термин «симптомы» здесь идентичен приступу удушья.
- О степени тяжести следует судить только на основании всего комплекса приведенных признаков и показателей ПСВ и ОФВ,.
- Наличие даже одного признака, относящегося к более тяжелому варианту течения болезни, позволяет оценить течение бронхиальной астмы как более тяжелое.
- ПСВ — пиковая скорость выдоха. ОФВ1 — объем форсированного выдоха за первую секунду.
- У пациентов с любой степенью тяжести могут развиться тяжелые обострения даже с угрозой для жизни.
Аналогичным образом оцениваются степени тяжести бронхиальной астмы и в Национальном соглашении Республики Беларусь по диагностике, профилактике и лечению бронхиальной астмы (1998). Различие заключается лишь в частоте приступов астмы при легком эпизодическом течении бронхиальной астмы (не чаще 1-2 раз в неделю) и легком персистирующем течении (чаще 2 раз в неделю, но не ежедневно).
Большой практический интерес представляет классификация профессора Г. Б Федосеева (1982), получившая широкое распространение. Достоинством классификации является выделение этапов развития бронхиальной астмы и клинико-патогенетических вариантов, что создает возможности для индивидуальной диагностики, терапии и профилактики.
Класс X. Болезни органов дыхания
| J45 | Астма |
| J45.0 | Преимущественно аллергическая астма |
| Аллергический ринит с астмой | |
| Атопическая астма | |
| Экзогенная аллергическая астма | |
| Сенная лихорадка с астмой | |
| J45.1 | Неаллергическая астма |
| Поздно возникшая астма | |
| J46 | Астматический статус |
| Острая тяжелая астма |
Преимущественно этиологический принцип классификации бронхиальной астмы получил отражение в МКБ-10 (Международная классификация болезней — X пересмотр), подготовленной ВОЗ в 1992 г.
Как видно из таблицы, в зависимости от этиологии различают аллергическую, неаллергическую, смешанную и неуточненную астму.
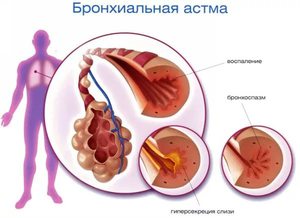
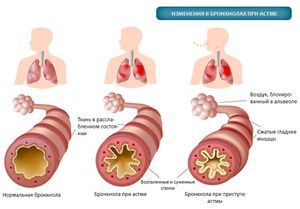
Основным патофизиологическим признаком бронхиальной астмы является наличие гиперреактивности бронхов, развивающейся вследствие воспалительного процесса в бронхиальной стенке. Гиперреактивность — это повышенная чувствительность дыхательных путей к стимулам, индифферентным для здоровых лиц. Степень гиперреактивности бронхов тесно коррелирует с выраженностью и распространенностью воспалительного процесса и, соответственно, с тяжестью бронхиальной астмы.
Гиперреактивность бронхов может быть специфической (развивается в ответ на воздействие определенных аллергенов) и неспецифической (развивается под влиянием различных стимулов неаллергенной природы). Следовательно, аллергическая бронхиальная астма — это бронхиальная астма, развивающаяся под влиянием определенных аллергенов и характеризующаяся специфической гиперреактивностью бронхов; неаллергическая бронхиальная астма — это бронхиальная астма, развивающаяся под влиянием неаллергических этиологических факторов (например, аэрополлютантов, производственных вредностей, нервно-психических, эндокринных нарушений, физической нагрузки, лекарственных препаратов, инфекции) и характеризующаяся неспецифической гиперреактивностью бронхов.
Смешанная бронхиальная астма вызывается сочетанным влиянием аллергических и неаллергических факторов и соответственно характеризуется специфической и неспецифической гиперреактивностью бронхов.

- Этапы развития бронхиальной астмы
- Биологические дефекты у практически здоровых людей.
- Состояние предастмы.
- Клинически выраженная бронхиальная астма.
- Клинико-патогенеттескиеварианты бронхиальной астмы
- Атопический.
- Инфекционно-зависимый.
- Аутоиммунный.
- Глюкокортиковдный.
- Дизовариальный.
- Выраженный адренергический дисбаланс.
- Холинергический.
- Нервно-психический.
- Аспириновый.
- Первично-измененная реактивность бронхов.
- Тяжесть течения бронхиальной астмы
- Легкое течение.
- Течение средней тяжести.
- Тяжелое течение.
- Фазы течения бронхиальной астмы
- Обострение.
- Нестабильная ремиссия.
- Ремиссия.
- Стойкая ремиссия (более 2 лет).
- Осложнения
- Легочные: эмфизема легких, ателектаз, пневмоторакс, легочная недостаточность и др.
- Внелегочные: легочное сердце, сердечная недостаточность и др.

источник
В случае наличия осложнений следует указать в диагнозе наименование и форм патологии, осложнившей течение основного заболевания.
Если лечение ранее уже осуществлялось, то необходимо указать препарат и его дозу, приведшую к достижению ремиссии. Эта же информация указывается и при подборе лечения, а также достижении контроля над проявлениями заболевания.
Такая детализация имеет огромное значение при назначении и коррекции терапии.
По этиологии (с указанием кодов по МКБ — 10)
- Аллергического происхождения, или с превалированием аллергического компонента (экзогенный вариант) — J45.0.
- Астма неаллергического генеза — J45.1.
- Астма смешанной этиологии (причина — комбинация факторов) — J45.8.
- Астма неуточненной этиологии — J45.9.
- Астматический статус J46.
Ряд специалистов выделяют в отдельную, особую группу:
- бронхиальную астму, развитие которой обусловлено воздействием профессиональных факторов;
- бронхиальную астму физического напряжения;
- так называемую аспириновую бронхиальную астму.
По наличию инфекционного агента
- Неинфекционно-атопическая.
- Инфекционно-атопическая.
- Комбинированная.
По степени тяжести
Данный вид классификации, учитывающий помимо основного симптомокомплекса, всю совокупность клинических признаков, выделяет 4 степени тяжести течения заболевания:
-
Интермиттирующая — проявляется в виде эпизодического возникновения астматических приступов — не больше одного за день и не меньше двух за ночь. Данная форма может не проявлять себя по несколько дет.
- Легкая персистирующая. Персистирование выражается в частом развитии приступов независимо от времени суток. Эта степень характеризуется снижением параметров внешнего дыхания не более 30%. На физическом и психическом состоянии пациента заболевание легкой степени не отражается. Частота приступов: дневные — более одного в неделю, ночные — более двух за четыре недели.
- Персистирующая средней степени тяжести.
- Персистирующая тяжелой степени.
Классификация GINA (Глобальной Инициативы по Бронхиальной Астме)
Учитывает, помимо частоты клинических проявлений, и степень их контролируемости. Согласно этой градации, по возможности и уровню контроля над характерными проявлениями заболевания, бронхиальная астма делится на:
- контролируемую;
- частично контролируемую;
- неконтролируемую.
Классификация по Г.Б Федосееву учитывает не только этиологию заболевания и степень тяжести его течения, но и этапы его развития.
- Дефекты бронхов у пациентов, практически здоровых.
- Состояние предастмы. Некоторые из современных исследователей выделение в отдельный пункт предастмы считают нерациональным, поскольку согласно современным стандартам, бронхиальную астму следует диагностировать при любой форме гиперактивности бронхов.
Клинические варианты
-
атопический;
- аспириновый;
- профессиональный;
- аутоиммунный;
- гормонзависимый;
- заболевание вследствие дизовариальных расстройств;
- связанный со снижением активности рецепторов;
- психически обусловленный.
Градация фенотипических признаков бронхиальной астмы
- Степень тяжести патологии у данного пациента.
- Возраст пациента.
- Степень патологической обструкции бронхиального дерева.
- Влияние фактора физического напряжения.
- Разновидности аллергенов.
- Патогенное воздействие факторов окружающей среды.
- Разновидности триггерных механизмов.
Фенотипирование помогает осуществлению индивидуального подхода к пациенту при подборе лечения.
Фазы заболевания:
- обострение;
- нестойкая ремиссия;
- устойчивая ремиссия (в случае длительности более двух лет)..
В настоящее время установлен ряд факторов, роль которых в развитии бронхиальной астмы доказана.
-
Биохимические факторы: повышенное содержание кальция, гиперсинтез гистамина; установлено участие гепарина, цитокинов и серотонина.
- Наследственная предрасположенность. Относится к эндогенным факторам. Ее наличие не означает, что человек обязательно заболеет бронхиальной астмой, но является существенным фактором риска.
- Контакт с бытовыми аллергенами (пыль, животные, растения, бытовая химия).
- Табакокурение.
- Факторы, связанные с «вредными» производствами.
- Прием ацетилсалициловой кислоты.
- Вакцинация.
- Инфекции дыхательных путей.
Особенности, имеющие первоочередное значение при развитии заболевания:
- повышенная реактивность бронхов;
- выброс воспалительных медиаторов;
- повышенная сопротивляемость дыхательных путей;
- расстройство вентиляции;
- понижение уровня кислорода в крови.
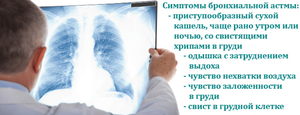
Наиболее часто встречающийся симптом бронхиальной астмы. Чаще всего он сухой, непродуктивный. Однако, иногда имеет место образование небольшого количества мокроты.
В случаях, когда кашель является единственным симптомом, на который жалуется больной, выделяется кашлевой тип бронхиальной астмы.

Особенности астматического приступа:
- частое развитие в ночное время;
- характерно затруднение дыхания;
- дыхание во время приступа сопровождается хрипами и свистом;
- сопровождается одышкой экспираторного типа.
Длительность приступа — от нескольких минут; в некоторых случаях приступ удушья при астме может продолжаться до нескольких суток; в этом случае диагностируется астматический статус.
Стадии астматического приступа
- Постепенное появление симптомов на фоне удовлетворительного состояния пациента; в легких — ослабленное дыхание и шум; хрипов может и не быть;
- Состояние больного утяжеляется; в случае отсутствия медицинской помощи может развиться дыхательная недостаточность; артериальное давление падает, частота сердечных сокращений возрастает; при закупорке бронхиол фрагментами мокроты возможно развитие гипоксемической комы;
- Третья стадия приступа наиболее опасна. В случае отсутствия медицинского вмешательства такой приступ может закончиться летальным исходом.
В случае длительного отсутствия помощи во время приступа бронхиальной астмы есть риск развития астматического статуса. Это опасное состояние относится к разряду неотложных. Патологическим субстратом является отек альвеол, приводящий к выраженной гипоксемии. В 5 процентах случаев данное осложнение заканчивается летальным исходом.
Факторы, способные спровоцировать астматический статус.
- Аллергические реакции на лекарства.
- Обострение инфекционных поражений дыхательных путей.
- Частое использование препаратов группы адреномиметиков.
Стадии астматического статуса
- Компенсированная. Сознание сохранено. Пациент может принимать вынужденное положение тела («ортопноэ»). Имеет место цианотичная окраска носогубного треугольника. Сильно выраженное удушье.
- Ярко выражены гипоксемия и гиперкапния. Вентиляция снижена. Реакции заторможены. Отмечаются посинение пальцев, учащение сердечного ритма, снижение артериального давления, увеличенный объём грудной клетки.
- Наиболее опасная стадия. Диагностируются спутанность сознания, частое, поверхностное дыхание. Вероятно развитие коллапса или комы. В результате нарастающей сердечно-сосудистой недостаточности возможен летальный исход.
В случае подозрения на бронхиальную астму физического усилия проводятся провокационные пробы с нагрузкой (восьмиминутным бегом).
Для установления степени тяжести астматического приступа используется спирография.
Для исключения других патологий дыхательной системы (пневмония, туберкулез легких) проводится рентгенологическое исследование.
Среди диагностических процедур важное место занимают опрос пациента, осмотр и аускультация.
- Режим. Лечение подразумевает отсутствие контакта пациента с потенциальными аллергенами.
- Для купирования приступа используются короткодействующие адреномиметики (Сальбутамол), ксантины (эуфиллин). При неэффективности этих групп препаратов применяются глюкокортикоидные гормоны.
- Базисная терапия подразумевает применение ингаляционных форм глюкокортикоидов; возможна комбинация глюкокортикоидов с бета-адреномиметиками продолжительного действия.
источник
Астма — периодическое сужение дыхательных путей, вызывающее одышку и свистящее дыхание. Может развиваться в любом возрасте, но до половины всех новых случаев сейчас диагностируется у детей младше 10 лет. Чаще наблюдается у мужчин. В большинстве случаев астма является семейным заболеванием. Фактор риска для развития болезни — курение.
Тяжесть и продолжительность приступов могут сильно отличаться от раза к разу. Некоторые астматики переживают легкие и редкие приступы, другие же каждый раз страдают от продолжительных и обессиливающих симптомов. У большинства больных проявления заболевания находятся между двумя этими крайностями, но каждый раз невозможно предсказать тяжесть и продолжительность приступа. Некоторые тяжелые приступы астмы могут угрожать жизни, если не оказать срочную медицинскую помощь.
Во время приступов происходит сокращение мышц бронхов, что вызывает их сужение. Слизистая оболочка бронхов воспаляется, продуцирует много слизи, которая закупоривает мелкие дыхательные пути. У некоторых людей эти изменения дыхательных путей провоцирует аллергическая реакция.
Аллергическая форма астмы имеет тенденцию начинаться еще в раннем возрасте и затем развиваться вместе с другими аллергическими проявлениями, такими как экзема и сенная лихорадка. Предрасположенность часто бывает семейной и может быть унаследована от родителей. Известно, что приступы аллергической астмы могут провоцировать некоторые вещества, которые называются аллергенами. К ним относятся: пыльца растений, перхоть, шерсть и слюна домашних животных (в основном собак и кошек); некоторые астматики очень чувствительны к аспирину, и его прием также может вызывать приступ.
В случае заболевания уже взрослых людей не найдено аллергенов, провоцирующих воспалительную реакцию дыхательных путей. Первый приступ обычно связан с респираторной инфекцией. Факторами, провоцирующими приступ астмы, могут быть холодный воздух, физическая нагрузка, курение, иногда эмоциональный стресс. Несмотря на то что промышленные отходы и выхлопные газы обычно не вызывают приступов, они могут ухудшать симптомы у астматиков и провоцировать заболевание у предрасположенных людей.
В некоторых случаях продолжительное вдыхание какого-либо вещества на работе может вызвать заболевание у здорового человека. Эта форма болезни называется профессиональной астмой и является одной из форм профессиональных болезней легких.
Если в рабочее время начинаются приступы одышки и появилось свистящее дыхание, но эти симптомы проходят по возвращении домой, то у пациента — профессиональная астма. Это нарушение очень трудно диагностировать, т.к. человеку требуются недели, месяцы, а иногда и годы постоянного контакта с аллергеном, прежде чем у него появятся первые симптомы болезни. В настоящее время выявлено более 200 различных химических веществ, которые, присутствуя в воздухе на рабочем месте, могут вызывать заболевание.
Могут развиваться постепенно, поэтому человек не обращает на них внимания до первого приступа. Например, контакт с аллергеном или респираторная инфекция могут вызвать следующие симптомы:
- свистящее дыхание;
- безболезненное стеснение в груди;
- трудности с выдохом;
- сухой персистирующий кашель;
- чувство паники;
- потливость.
Эти симптомы резко обостряются ночью и в ранние утренние часы.
Некоторые люди отмечают свистящее дыхание во время простуды или при другой инфекции дыхательных путей, и в большинстве случаев этот симптом не свидетельствует о начале болезни.
При тяжелой астме развиваются следующие симптомы:
- свистящее дыхание становится неслышным, поскольку слишком мало воздуха проходит по дыхательным путям;
- человек не может закончить фразу из-за одышки;
- из-за нехватки кислорода синеют губы, язык, пальцы рук и ног;
- спутанность сознания и кома.
Целью любого медикаментозного лечения является ликвидация симптомов и снижение частоты и тяжести приступов. Существуют 2 основные формы терапии — быстродействующие препараты, снимающие симптомы, и контролирующие. Эти лекарственные средства в основном выпускают в виде ингаляторов, которые распыляют строго отмеренную дозу. При острых приступах астмы для некоторых больных удобнее ингаляторы с аэрозольными баллончиками или в виде специальных распылителей. Они создают тонкую взвесь лекарства в воздухе, которую вдыхают через патрубок или лицевую маску. Баллончики используются также в том случае, если трудно точно отмерить дозу лекарства. Дети должны пользоваться только аэрозольными баллончиками.
Если астма развилась у взрослого человека, то необходимо назначить быстродействующие лекарства, снимающие симптомы. Контролирующие лекарства постепенно добавляют, если пациенту приходится принимать быстродействующие средства несколько раз в неделю.
Приступы свистящего дыхания обычно лечат быстродействующими лекарствами (бронходилататорами). Выделяют несколько видов бронходилататоров, которые расслабляют мышцы бронхов и тем самым расширяют их просвет и одновременно устраняют нарушение дыхательной деятельности. Эффект наступает обычно в течение нескольких минут после ингаляции, но длится только несколько часов.
При развитии внезапного и тяжелого приступа астмы следует сразу принять быстродействующее средство, назначенное врачом. Больному следует принять удобное положение и сохранять спокойствие. Положить руки на колени, чтобы поддержать спину, не ложиться, постараться замедлить частоту дыхания, чтобы не терять силы. Если лекарственное средство не подействовало — необходимо вызвать скорую помощь.
При лечении в стационаре больному назначают кислород и кортикостероиды. Помимо этого вводят или подают через распылитель высокую дозу бронходилататора. В редких случаях, когда срочное медикаментозное лечение не оказывает эффекта, больного подключают к аппарату искусственного дыхания, который нагнетает в легкие воздух с высоким содержанием кислорода. После стабилизации состояния назначают физиотерапию грудной клетки (для облегчения откашливания скопившейся слизи).
Самыми важными аспектами успешного контроля заболевания является тщательный подбор медикаментозного лечения и регулярный мониторинг состояния больного. При регулярном контроле симптомов редко развиваются тяжелые и угрожающие жизни приступы астмы.
Большинство лекарственных средств для контроля и профилактики приступов относится к группе кортикостероидов. Они замедляют производство слизи, снимают воспаление дыхательных путей, чем уменьшают вероятность последующего сужения при действии провоцирующих веществ. В некоторых случаях применяются НПВС , которые снижают степень аллергической реакции и предотвращают сужение дыхательных путей. Для получения эффекта контролирующие лекарства следует принимать ежедневно в течение нескольких дней. Пациентам с застарелой и тяжелой астмой назначают контролирующие лекарства в низких дозах перорально (вместо ингаляции).
Меры предосторожности и диагностика
Если у пациента развивается тяжелый приступ астмы или симптомы продолжают ухудшаться, необходимо срочно вызвать скорую помощь.
При проблемах с дыханием, отсутствующих на момент врачебного приема, врач должен осмотреть больного и записать симптомы с его слов. Пациент будет направлен на различные исследования (такие как спирометрия) для определения эффективности работы легких.
Если приступ развился прямо на врачебном приеме, то пациенту с помощью пневмотахометра измеряют скорость выдыхания и ингалируют бронходилататор (препарат, расширяющий дыхательные пути). Врач может диагностировать астму в том случае, если скорость выдыхания воздуха резко возрастает при приеме бронходилататора.
При развитии сильной одышки следует направить пациента в стационар для обследования, в ходе которого ему измерят уровень кислорода в крови, сделают флюорографию, чтобы исключить другие тяжелые нарушения функции легких (такие как пневмоторакс), имеющие сходные с астмой симптомы.
После установления диагноза пациенту необходимо сделать кожные пробы для определения аллергенов, способных вызывать приступы.
Некоторые астматики не нуждаются в лечении при условии, что они будут избегать любых факторов, провоцирующих приступы, следовать советам врачей и принимать лекарства по лечебному плану.
Примерно в половине случаев детская астма проходит к 20 годам. Прогноз для взрослых астматиков, у которых в целом хорошее состояние здоровья, также очень благоприятный, если они строго следят за своим состоянием.
Полный медицинский справочник/Пер. с англ. Е. Махияновой и И. Древаль.- М.: АСТ , Астрель, 2006.- 1104 с.
источник
Бронхиальная астма представляет собой патологию, которая имеет хроническое течение. Периодически у такой категории больных в бронхах возникают приступы обструктивного синдрома. В период обострения у пациентов проявляется характерная симптоматика, например кашель и одышка, а также дыхательная недостаточность, которая зачастую приводит к удушью. Чтобы диагностировать данный патологический процесс специалисты должны провести его полное дифференцирование от других заболеваний.
Согласно данным статистики, в настоящее время до 10% населения планеты страдает от этого недуга. Заболевание может проявляться в самом раннем возрасте (чаще болеют мальчики), но пик приходится на 20-40 лет.
Оно развивается под воздействием внутренних и внешних факторов:
- плохой наследственности;
- наличие вредных привычек, в частности курение;
- вакцинация;
- инфекции в дыхательных путях;
- контакт с аллергенами в быту или на работе (растениями, химией, животными, пылью и т. д.);
- продукты питания;
- прием лекарственных средств, в частности таблеток Аспирина.
Главным признаком начавшегося приступа является удушье.
Перед этим у пациента возникает характерная симптоматика, обратив внимание на которую он сможет принять соответствующие меры:
- зрачки увеличиваются в размерах;
- появляется тошнота;
- начинается гиперемия (на кожных покровах лица);
- учащается сердцебиение и т. д.
Приступ астмы (бронхиальной) чаще всего возникает в ночное время суток. Пациент начинает испытывать затруднения в процессе дыхания, которое сопровождается свистом и хрипами. У него появляется одышка. Приступ может пройти уже спустя несколько минут, а может затянуться на несколько суток.
В процессе проведения диагностических мероприятий специалисты должны учитывать такие параметры:
- Степень тяжести недуга.
- Возрастную категорию больного.
- Уровень патологических изменений в легких.
- Тип аллергенов, спровоцировавших приступ и т. д.
В классе болезней дыхательных органов и в рубрике патологий (хронических) нижних дыхательных путей бронхиальной астме присвоен соответствующий код по МКБ 10. Такая кодировка (заложены следующие критерии: степень тяжести течения недуга, этиология) используется специалистами при проведении диагностики:
Аллергическая БА (экзогенная)
Аллергическая БА, которая имеет неинфекционную этиологию; неатопическая
Эндогенная (инфекционная), смешанного происхождения
БА, которая имеет неизвестную этиологию
Специалисты при проведении диагностических мероприятий в большинстве случаев задействуют именно классификацию МКБ10. С ее помощью им удается задействовать единую методику при лечении этой опасной патологии. Благодаря наличию включений, исключений, примечаний и классов врачам удается ставить пациентам максимально точные диагнозы.
В классификаторе МКБ10 эти патологические состояния подразделяются на следующие группы:
Патология (бронхиальная), которая имеет аллергическое происхождение
Бронхит (имеющий аллергическую природу)
Ринит (имеющий аллергическую природу) к которому присоединяется астма
Астма (имеющая аллергическую природу) экзогенная
Лихорадка (сенная), параллельно которой протекает астма
Астма (бронхиальная), которая имеет не аллергическое происхождение
Астма (имеющая идиосинкратическую форму)
Астма (имеет не аллергическую природу) эндогенная
Патология смешанного типа
Астма с невыясненной этиологией
Бронхит (астматической формы)
Астма, которая развилась поздно
Статус определяется как «Астматический»
Это такой вид астмы, имеющей очень тяжелую форму течения
Современная медицина классифицирует эту патологию по ее течению, а именно по степени тяжести.
В настоящее время определено 4 ступени:
- Интермиттирующее течение недуга. У пациента приступ случается не чаще одного раза днем, и до 2-х раз ночью. Такая форма патологии диагностируется крайне редко, она может о себе не напоминать в течение длительного промежутка времени.
- Персистирующее течение болезни. У пациента приступы могут случаться очень часто, без привязки ко времени суток. Параллельно развивается характерная симптоматика: нарушается сон, ухудшается общее самочувствие, снижается качество жизни (для больных, у которых наблюдается средняя либо тяжелая форма недуга). Если у людей астма протекает в легкой форме, то она никак не отразится на их качестве жизни. В этом случае частота возникновения дневных приступов не будет превышать 1 раза в 7-мь суток, а ночных – 2 раза за 14-ть дней.
При проведении классификации этой патологии узкопрофильными специалистами учитывается не только степень тяжести течения недуга, но и ее основные фазы развития:
- период ухудшения (именуется острой стадией);
- период ремиссии (не очень стойкой);
- период стойкой ремиссии, который способен продлиться более 2-х лет.
источник

Пациенту знать трехзначный код своей болезни необязательно. Но если Вы будете менять лечащего врача, будет нелишним сообщить ему эти данные, особенно если они по какой-то причине не будут отражены в Вашей медицинской карте.
Стандарты обучения для врачей, наиболее популярные препараты, список разрешенных к свободной продаже и запрещенных лекарственных средств – все это разнится от страны к стране. Но МКБ 10 – единый международный стандарт классификации болезней – знают и принимают в любом государстве.
О необходимости единого подхода к диагностике задумался французский ученый Ж. Бертильон, который и предложил единую удобную систему в 1983 году. С момента утверждения документ многократно расширялся, корректировался и дополнялся, поэтому современные медики пользуются десятой версией документа. МКБ 10 и дальше будет меняться, фиксируя собранные данные о патологиях, эффективных методах терапии, процентах смертности и успешных излечений. Всемирная Организация Здравоохранения вносит правки раз в 10 лет, но в некоторых случаях корректировка может проводиться раньше срока – например, чтобы отразить изменения в классификации типа заболевания.
Код бронхиальной астмы по МКБ 10 – J45. Под этим индексом скрывается несколько форм заболевания, поскольку астма разнообразна в своих проявлениях. Общим условием для любого диагноза под ключом J45 является обструкция легких, не перешедшая в необратимую стадию.
Классификация также дает определение заболевания. Согласно МКБ 10, астма – это патология дыхательных путей, возникающая вследствие воспалительных процессов в бронхах. Отличительный признак – периодические приступы удушья. Также больного беспокоят такие симптомы, как сухой кашель, тяжесть и сдавленность в области груди, хриплое дыхание. Признаки наиболее активно проявляются по утрам.
Поскольку сам по себе код бронхиальной астмы по МКБ не дает достаточной информации для начала лечения, используются дополнительные обозначения для различных форм этого заболевания. Классификация включает в себя все виды астмы, известные медицине, и содержит четкие критерии по диагностике различных подвидов патологии.
Этот диагноз чаще всего ставят детям. Аллергическая – она же атопическая бронхиальная астма носит код J45.0 по МКБ 10. Она открывает список астматических заболеваний бронхов. Диагноз ставится при обнаружении аллергического вещества, из-за которого начинаются приступы удушья.
Пациент может быть подвержен воздействию одного аллергена, или же нескольких сразу. Среди потенциально опасных «рычагов», ускоряющих повторение приступа, отмечают:
- Инфекционные аллергены. Грибковые, бактерии, вирусы, остаточные продукты жизнедеятельности микроорганизмов. Они разворачивают активную деятельность в тканях, подверженных их воздействиям, провоцируя воспалительный процесс.
- Неинфекционные аллергены. Продукты питания, пыльца, концентрированные эфирные масла и т.д. Такие провокаторы опасны из-за своего состава, на который организм реагирует неадекватно из-за сбоев в иммунной системе.
- Паразиты. Один из наиболее редких аллергенов для постановки диагноза «аллергическая астма». При полном вытравлении паразита приступы, как правило, полностью прекращаются.
В прошлом аллергической астме назначались различные коды МКБ в зависимости от определенного возбудителя. Это затрудняло диагностику, поскольку пациент, склонный к аллергическим реакциям, может одновременно страдать от воздействия нескольких активных веществ. Сейчас эта практика отошла в прошлое, поэтому врач имеет право диагностировать атопическую форму заболевания вне зависимости от природы аллергена.
Подвид бронхиальной астмы, чаще встречающийся у взрослых. Код МКБ 10 – J45.1. Врачи используют данный термин как «зонтичный», поскольку он вмещает под собой два различных типа патологии:
- Идиосинкратическая. Приступы удушья не связаны с дисфункцией иммунной системы. Первое явное проявление заболевания, как правило, происходит в виде ОРЗ, и потому проходит незамеченным. Затем развиваются самостоятельные астматические приступы, при физических нагрузках возникает продолжительная одышка. Острые периоды чередуются со спадами, и длятся от 2-3 дней до 3-4 месяцев.
- Эндогенная. Удушье провоцируется температурными перепадами, сменой часовых поясов, раздражением бронхов, вирусными заболеваниями и т.д. При этой патологии дыхательная система развивает повышенную чувствительность к любым раздражителям, поэтому «переключателем» для приступа могут стать даже чрезмерно интенсивные ароматы или сильные психологические переживания. Часто проявляется как осложнение пневмонии или бронхита.
При постановке данного диагноза международная классификация не играет большой роли. Тем не менее, важно отличать этот подтип заболевания от остальных, чтобы не допустить ухудшения состояния пациента.
Помимо двух основных разновидностей патологии, существуют и другие варианты диагноза, также отмеченные в МКБ:
- Смешанная форма бронхиальной астмы. Код J45.8. Отмечается, если пациент реагирует как на аллергические раздражители, так и на резкое изменение температуры, стресс и т.д.
- Не уточненная форма (J45.9). Диагноз ставится, если установить причину заболевания не представляется возможным. Подобные сложности возникают при лечении взрослых и пожилых пациентов, длительное время игнорировавших приступы сухого кашля и одышки. В карточке в таком случае пишут «поздно проявившаяся астма». Если же невозможно установить причину у ребенка, патологию обычно определяют как хронический астматический бронхит. Факторы, определяющие степень предрасположенности, широко известны, однако точные условия для возникновения заболевания остаются загадкой для врачей.
Осложнения бронхиальной астмы – это отдельный индекс МКБ, известный как астматический статус (код J46). Ставится в случаях, когда приступ удушья сопровождается образованием вязкой мокроты в бронхах, а также постепенно разрастающегося отека. В отличие от представленных выше заболеваний, не является патологией и подлежит устранению. При правильном лечении возможно полностью исключить вероятность повторного возникновения астматического статуса.
Теперь вы знаете код бронхиальной астмы по МКБ 10. Как Вы думаете, окажется ли для Вас полезной эта информация? Все ли правильно в современной редакции Международной классификации болезней, или что-то требуется поменять – например, вернуть различные обозначения для астмы по типу аллергена? Своим мнением поделитесь в комментариях.
источник
В конце XX века в России была введена Международная классификация болезней. По ней врачи могут передавать друг другу информацию, осуществлять обмен опытом. Формировать для пациентов необходимый перечень препаратов для терапии. Согласно МКБ 10, код болезни “бронхиальная астма” – J45.
Поскольку в наше время эта классификация подвергается постоянному пересмотру, диагноз бронхиальная астма по МКБ 10 присущ больным, у которых обнаружена целиком обратимая непроходимость дыхательных путей. Согласно МКБ 10, данный недуг описан как патологический процесс в респираторных путях, возникающий из-за воспаления бронхов. Главное проявление болезни – удушье. Она беспокоит пациентов удушающими приступами, кашлем, чувством тяжести в грудной области и хрипящими звуками при дыхании.
Краткое содержание статьи
Международная классификация болезней помогает докторам правильно классифицировать диагноз. В МКБ 10 бронхиальную астму подразделяют на несколько видов в зависимости от причин, вызвавших заболевание.
Данный тип заболевания имеет название “атопическая”. С целью диагностики нужно пройти обследование у аллерголога, который проведёт пробу и выявит аллерген, являющийся причиной этого типа заболевания.
Аллергены могут быть инфекционного и неинфекционного характера, а также паразитами.
Сюда относят два типа бронхиальной астмы:
- Идиосинкразический тип. Развивается без участия механизмов иммунной защиты организма. Вначале имеет схожие симптомы с острым респираторным заболеванием, но в дальнейшем к ним присоединяются удушающие атаки и диспноэ. В острой форме заболевание может протекать как несколько суток, так и месяцев.
- Эндогенный тип. Нередко развивается на фоне раздражения бронхов, резкой смены температуры, сильных ароматов, перенесённого вирусного недуга. Помимо того, этот тип может быть спровоцирован стрессовой ситуацией, воспалением бронхов и пневмонией, а также повышенной влажностью воздуха.
Пациентам ставят данный диагноз, если имеются признаки аллергической и неаллергической форм заболевания.
До сих пор не выявлена причина появления этой формы. Часто её рассматривают, как запоздалую астму. Этому типу характерно проявиться на фоне длительно текущего воспаления бронхов. Разделяют:
- Астматический бронхит. Чаще всего протекает в хронической форме. Характерен для маленьких пациентов, младше 10-летнего возраста. Есть мнение, что его провоцирует курение родителей малыша, генетическая предрасположенность или чрезмерный недовес в младенческом возрасте. Точный фактор, провоцирующий астматический бронхит, не установлен.
- Поздно проявившаяся астма.
Согласно МКБ, астматический статус – серьёзное последствие бронхиальной астмы, которое имеет повышенную угрозу здоровью и жизни пациента возникает, если удушающие приступы долго не устраняются. Эта форма характеризуется отёчностью бронхов, накоплению большого количества мокроты, что мешает нормальному дыханию. Отдельно здесь обособляют острую тяжёлую астму, опасную для человеческого здоровья.
Справочник кодов МКБ 10 (бронхиальная астма) помогает доктору правильно установить тип протекания недуга. Все формы, имеющие свой трёхзначный код, имеют подразделение на уровни силы удушающих приступов. Если тип болезни относят к лёгкому, проявления недуга беспокоят больного не чаще, чем один раз за неделю.
Между этими приступами проходит достаточно времени, чтобы респираторные пути восстановили своё нормальное функционирование. При средней тяжести признаки астмы мучают пациента ежедневно, из-за чего у него развиваются нарушения сна и рабочей деятельности. Самый сильный вид болезни проявляет себя ежеминутно, беспокоит астматика в ночное время суток.
С помощью данных, собранных в МКБ 10, врачи могут назначать результативную терапию, пользуясь опытом, накопленным специалистами со всего земного шара. Для пациентов это помогает понизить количество приступов и как можно скорее вернуть к нормальной жизни.
источник
Реактивный синдром дисфункции дыхательных путей
Профессиональная бронхиальная астма (ПБА) — преходящая обструкция дыхательных путей и/или наличие гиперчувствтельности бронхов (ГЧБ), связанной с воспалением, вызванным агентами, присутствующими на рабочем месте в виде аэрозолей, пыли, газов и веществ токсико-аллергенного действия.
В настоящее время БА, вызванная условиями труда, или «астма на рабочем месте» является самым распространенным профессиональным легочным заболеванием во всех развитых странах мира. В структуре общей профессиональной патологии БА занимает от 12,5 до 15,7%.
От 8 до 21% лиц, занятых на различных производствах, имеют риск заболеть БА, связанной с экспозицией аллергенов и токсинов на рабочем месте.
Частота развития ПБА зависит от природы и свойств аллергена, дозы вдыхаемых веществ, состояния защитных сил организма, наличия генетической предрасположенности, атопии, табакокурения. Случаи ПБА с наибольшей частотой регистрируются среди работников тех отраслей промышленности и сельского хозяйства, где причиной заболевания служат вещества белковой природы, обладающие высокоаллергенными свойствами, или гаптены с аллергенной активностью.
Атопия является важным фактором риска развития БА любой этиологии (посредством IgE-индуцированных реакций), особенно при контакте с высокомолекулярными соединениями. Степень риска развития аллергического воспаления в дыхательных путях, обусловленного IgE-механизмом, повышает курение сигарет. Это подтверждено рядом научных исследований. Однако курение и атопия не играют существенной роли в развитии БА при контакте с агентами НММ, как, например, изоцианаты и красный кедр, в отличие от веществ с ВММ.
Менее 10% всех зарегистрированных случаев острого поражения дыхательных путей (RADS) сопровождаются симптомами персистирующей БА.
В настоящее время насчитывается более 300 производственных агентов с высокой и низкой молекулярной массой, способных вызвать развитие ПБА. Сенсибилизирующие вещества с высокой (≥5000 Да) молекулярной массой (ВММ), обычно протеины или гликопротеины биологического происхождения. Агенты с низкой ( Клинические проявления [ править ]
Согласно методическим рекомендациям Европейского респираторного сообщества, профессиональная астма в себя включает: иммунную астму (IgE-зависимую) с латентным периодом сенсибилизации, ирритантную, неиммунную, астму без латентного периода (включая RADS) и астму, вызванную специфическими агентами с неизвестными патомеханизмами, которая нередко имеет латентный период. Отдельно рассматривается «астма, агравированная условиями труда», т.е. астма в анамнезе, течение которой существенно ухудшается под воздействием профессиональных факторов.
Наряду с перечисленными вариантами ПБА, существуют разновидности ее синдромов. К ним относятся: эозинофильный бронхит, алюминиевая астма, астмоподобный синдром от органической пыли.
Эозинофильный бронхит характеризуется хроническим кашлем, наличием эозинофилов в мокроте, лаважной жидкости и отсутствием ГДП. Провокационные ингаляционные тесты с предполагаемыми агентами вызывают значительное увеличение числа зозинофилов в мокроте, но не влияют на реактивность дыхательных путей и не вызвают бронхообструкцию.
Алюминиевая астма представляет собой симптомокомплекс респираторных расстройств, возникающих у рабочих во время плавки алюминия. В развитие симптомов вовлечены различные механизмы, включающие эффект раздражения дыхательных путей экспозицией токсичных аэрозолей и иммунную реакцию, направленную против больших доз металлов-аллергенов.
Астмоподобные заболевания охватывают группу синдромов, остро возникающих после вдыхания органической пыли (зерно, хлопок, табак, джут и другая волокнистая пыль). Заболевания характеризуются быстрым падением пиковой скорости на выдохе (ПСВ) и объема форсированного выдоха в первую секунду (ОФВ1), транзиторным повышением ГЧБ и нейтрофильным воспалением дыхательных путей.
Клинические признаки ПА мало отличаются от таковых при БА непрофессионального генеза. По степени тяжести БА также делят на интермиттирующую, легкую персистирующую, средней тяжести и тяжелую (GINA, 2012). Первые две стадии заболевания отличаются четко очерченным синдромом экспозиции и элиминации прозводственных факторов.
При тяжелой ПА установить изначальную связь развития заболевания с условиями труда бывает крайне сложно из-за стертости специфических черт клинической картины. Для формирования иммунной ПА типично наличие латентного периода, длящегося от нескольких месяцев до нескольких лет (в среднем 2,5 года) после начала экспозиции аллергена. Этиологические агенты ПА могут вызывать ранний, поздний или двойной иммунные ответы со стороны дыхательных путей.
Двойной ответ на ингаляцию АГ характеризуется развитием сначала ранней астматической реакции со снижением ОФВ1, а спустя 4 ч и более — появлением позднего ответа. В случае RADS симптомы астмы выражены ярче, проявляются мгновенно и держатся от нескольких дней до 12 нед. Для ПБА, вызванной низкими концентрациями химических веществ, характерны персистирующие симптомы раздражения слизистой оболочки дыхательных путей с последующим развитием астматических реакций.
Диагноз ПБА основывается в первую очередь на подтверждении наличия астмы, а затем — определении ее связи с условиями работы.
Причинно-следственная связь БА с условиями труда устанавливается с помощью объективных диагностических тестов, регламентированных Европейским респираторным сообществом. Необходимы тщательное изучение анамнеза и профанамнеза заболевания, анализ профмаршрута больного с оценкой санитарно-гигиенических условий его труда. Связь симптомов БА с работой можно предполагать в тех случаях, когда имеется хотя бы один из следующих критериев:
• усиление симптомов заболевания или их проявление только на работе;
• купирование симптомов в выходные дни или в отпускной период;
• регулярное проявление астматических реакций после рабочей смены;
• нарастание симптомов к концу рабочей недели;
• улучшение самочувствия, вплоть до полного исчезновения симптомов, при смене характера выполняемой работы (прекращение контакта с причинными агентами).
Для диагностики RADS основным критерием является указание в анамнезе на впервые развившиеся астмоподобные симптомы в течение 24 ч после ингаляции раздражающего газа, токсичных паров, дыма в высоких концентрациях, с персистенцией симптомов от нескольких дней до 3 мес.
Результаты осмотра больного интермиттирующей, а в ряде случаев и легкой персистирующей астмой вне воздействия вредных факторов могут не отличаться от таковых у здоровых лиц. Поэтому необходимы динамические обследования в период экспозиции и элиминации производственных АГ: в ближайшие часы после работы, в конце рабочей недели и после выходных дней.
В период обострения ПБА можно выявить рентгенологические признаки гиперинфляции и низкое стояние диафрагмы во время дыхательных экскурсий. При длительном хроническом воспалении прослеживаются утолщенные стенки бронхов, может быть скопление слизистых пробок в виде летучих инфильтратов.
Исследование ФВД и пикфлоуметрия
В периоды высокой запыленности и загазованности воздуха и у здоровых работников могут иметь место кратковременные снижения легочных объемов, что не позволяет отличить их от больных ПА. В связи с этим рекомендованы неоднократные измерения ОФВ1 до начала работы и в разные часы контакта с аллергенами.
Провокационные тесты сметахолином или гистамином зарекомендовали себя как высокочувствительные в определении ГЧБ, вызванной производственными факторами. При отсутствии других методов обследования, в частности аллергодиагностических, провокационный тест, выполненный в динамике экспозиции и элиминации причинных агентов (в период работы и после отпуска), может служить альтернативой в решении вопроса о связи БА с профессией.
После установления диагноза БА или выявления ГЧБ необходимы дополнительные серийные измерения ПСВ с помощью пикфлоуметрии. Ее желательно проводить в динамике рабочего времени (не менее 2-3 измерений) на протяжении 2-4 нед с повторным измерением после 3-4-недельного перерыва в работе. При наличии ПБА показатели ПСВ снижаются во время контакта с этиологическим агентом и достоверно возрастают вне его воздействия (вариабельность показателей >20%).
Если результаты метахолинового (гистаминового) теста и пикфлоуметрии не совпадают, показано проведение натурного эксперимента — пробы с реэкспозицией производственных агентов на рабочем месте. Проводится мониторинг ОФВ1 и/или ПСВ до работы и в процессе выполнения привычных операций, а также в разные промежутки времени по окончании трудовой смены. Падение ОФВ1 от базового значения и вариабельность показателей ПСВ >20% будут свидетельствовать в пользу профессионального генеза БА.
Подтверждением наличия сенсибилизации производственными агентами являются кожное аллерготестирование (прик-тест) и определение специфического IgE в сыворотке крови. Эти методы наиболее приемлемы для диагностики ПБА, вызванной агентами с ВММ.
В распознавании агентов с НММ приоритет принадлежит изучению клеточного иммунитета, а именно: обнаружению активных CD8+ Т-хелперов 2-го типа и экспрессии CD4+ в бронхоальвеолярном лаваже и биоптатах, а также эозинофилии в периферической крови после провокационного теста.
По результатам анкетного скрининга, тщательного изучения санитарно-гигиенической характеристики и анализа данных клинико-функционального и иммунообследования проводится дифференциальная диагностика между отдельными вариантами ПБА: иммунной производственно-обусловленной (агравированной условиями труда) и неиммунной (ирритантной).
Основным в лечении ПБА является своевременное отстранение больного от воздействия тех производственных факторов, которые вызвали развитие заболевания. Если контакт с причинным агентом прекращен на стадии интермиттирующей БА и даже легкой персистирующей с давностью заболевания не более 1,5-2 лет, то в 60-70% случаев удается добиться не только длительной ремиссии, но и полного выздоровления.
Лица с ирритантной БА могут продолжать работать в прежней профессии после обратного развития симптомов при условии соблюдения правил личной безопасности (использование респираторов) и предупреждения повторной ингаляции токсичных аэрозолей в высоких концентрациях. Раннее назначение иГКС служит защитой для дыхательных путей от дальнейшего развития аллергического воспаления даже при продолжении контакта с вредными факторами. Тем не менее добиться купирования симптомов астмы и длительной ремиссии заболевания с помощью иГКС возможно только при исключении или ограничении экспозиции вредных аэрозолей.
Профилактикой дальнейшего развития болезни может быть перевод заболевшего на другой участок, не связанный с воздействием вредных факторов. Если это невозможно — необходимо трудоустройство больного на другую работу вне контакта с АГ и другими факторами, способствующими дальнейшему развитию БА.
Критерии определения варианта ПБА
• Ранее существующая БА, симптомы которой возобновились после длительной ремиссии (в течение 2 лет и более до устройства на работу) или усилились под воздействием производственных агентов, что послужило основанием для приема базисной противоастматической терапии (или увеличения дозы лекарств), является производственно-обусловленной БА (агравированной условиями труда).
• Появление первых симптомов БА в течение 24 ч после однократного вдыхания на работе высоких доз раздражающего вещества или токсичных газов, паров, дыма с персистенцией респираторных расстройств (симптомов БА, наличия ГЧБ и снижения ОФВ1) до 3 мес свидетельствует о наличииRADS.
• Для диагностики классического варианта иммунной ПА необходимы не менее 3 из следующих критериев:
— появление астматических приступов впервые при работе в течение 2 лет и более с агентами, способными вызвать развитие БА;
— изменения ОФВ1 и ПСВ, связанные с периодом экспозиции и элиминации производственных аэрозолей;
— наличие ГЧБ, зависимой от контакта с профессиональными факторами, выявленной в результате серийных измерений до и после работы;
— положительные кожные реакции и/или выявление специфических IgE к предполагаемому агенту;
— положительный ответ на «натурный эксперимент»: специфический ингаляционный тест с предполагаемым агентом или на пробу с реэкспозицией производственных аэрозолей на рабочем месте.
ПБА может привести к ранней инвалидности, если вовремя не отстранить больного от воздействия вредных агентов, из-за развития дыхательной недостаточности и сердечных расстройств.
Факторами риска персистенции симптомов ПА являются: длительная экспозиция причинного агента до установления диагноза, позднее отстранение от контакта с профвредностями и тяжесть течения БА до установления ее связи с условиями работы. При своевременном отстранении от контакта с профаллергенами ФВД улучшается в течение 1 года, а ГЧБ исчезает в 2-летний период прекращения экспозиции вредных веществ.
Отдаленные последствия ирритантной БА могут быть разными: раннее отстранение больного от повторных ингаляций токсических веществ приводит либо к полному выздоровлению, либо к сохранению ГЧБ на протяжении 1-2 лет. Повторные эпизоды экспозиции раздражающих и токсичных веществ могут стать причиной развития иммунной БА.
источник


Данное заболевание разбито на коды, так, МКБ-10 имеет код J 45. Бронхиальная астма имеет несколько разновидностей:
- Аллергический тип
- Неаллергический тип
- Смешанная форма астмы
- Неуточненная этиология
Обычно, в ответ на проникновение в организм различных веществ, в организме происходит аллергическая реакция. Это могут быть различные продукты питания, лекарства, обычная домашняя пыль. Именно от происхождения заболевания и зависит тип астмы — аспириновая (или медикаментозная), физическая и неуточненной этиологии. В первом случае астма развивается на фоне приёма нестероидных противовоспалительных средств, таких как аспирин, диклофенак или ибупрофен. Физический тип заболевания является следствием физических нагрузок (мощные физические нагрузки, затем спазм бронхов, одышка).
Также классификация бронхиальной астмы включает в себя персистирующую и перемежающуюся астму — виды болезни, основанные на тяжести клинических проявлений. Они же делятся на степени тяжести — лёгкую, среднюю и тяжёлую.


- выделение медиаторов воспаления;
- нарушение вентиляции;
- увеличение сопротивления дыхательных путей;
- гиперактивность бронхов;
- снижение показателя уровня кислорода в крови.
Такова основа развития астмы в организме человека. А также биохимические факторы, такие как активизация тучных клеток, концентрация кальция или высвобождение гистамина, играют немаловажную роль в развитии заболевания. Биологически активные вещества серотонин, гепарин, цитокины и протеазы участвуют в развитии экзогенной формы недуга. При спазме мышц бронхов или усилении продукции слизи возникает приступ удушья, так как происходит уменьшение просвета бронхов.

- употребление некоторых пищевых продуктов;
- курение;
- введение вакцин;
- контакт с различными бытовыми аллергенами (пыль, моющие и чистящие средства, шерсть животных);
- приём «Аспирина»;
- алкоголь;
- недостаток массы тела;
- пыльца растений;
- выделения насекомых (в том числе и клещей);
- грибки.

Особенности заболевания:
- затруднённое дыхание;
- возникает, как правило, во второй половине дня или в ночное время;
- гортанная хрипота или свист;
- одышка экспираторного типа.
Приступ может длиться несколько минут, а может продолжаться и в течение суток. Если приступ не прекращается более 20 часов, может развиться астматический статус. Выделяют несколько стадий приступа:
- Постепенное проявление симптомов, удовлетворительное состояние больного, ослабленное дыхание и шум в лёгких, еле уловимые хрипы.
- Более тяжёлое состояние больного, при недостаточном лечении — дыхательная недостаточность, пониженное давление, тахикардия. При закупорке бронхиол мокротой возможна гипоксическая кома.
Кашель — наиболее частый, а иногда и единственный симптом астмы, он может быть как сухим, так и с отделением мокрот. Такой тип астмы приобрёл название «Кашлевой».

Медики разделили состояние астматического статуса на 3 стадии: компенсированная (больной в сознании, страдает выраженным приступом удушья и часто принимает вынужденное положение тела), во второй стадии наблюдается выраженная гипоксемия, пониженная вентиляция лёгких и заторможенная реакция. В некоторых случаях возможен летальный исход, как, например, при третьей стадии астматического приступа. Чтобы выявить стадию проводится пикфлоуметрия и спирография — обследование с помощью инструментов.
Факторы, вызывающие гипоксемию:
- Аллергия на какое-либо лекарство.
- Обострение инфекций дыхательных путей.
- Гипосенсибилизирующая терапия при уже развившемся приступе.
- Неконтролируемое применение адреномиметиков.
Главным методом диагностирования и классификации болезни является оценка внешнего дыхания больного. Для этого используют спирометрическое и пикфлоуметрическое исследование. Иными словами — пациент должен вдохнуть в трубочку воздух, после чего специальный аппарат определяет объем воздуха при выдохе. Второе исследование — пикфлоуметрическое, определяет пиковую скорость воздуха на выдохе и оценивает газовый состав крови. В целях получения скорейшего результата больному могут предложить выполнить большие физические нагрузки в провокационных целях. Обязательной нагрузкой является восьмиминутный бег, опрос больного и рентгенологическое обследование, с целью исключения туберкулёза.

Проводится классификация заболевания. При любой форме астмы МКБ-10 больному необходимо всегда иметь при себе специальные медикаменты, купирующие приступ, в противном случае есть риск развития астматического статуса, далее смерть.
В любом случае не нужно останавливаться на одном обследовании, так как врачи, боясь поставить неуточненную форму, называют пациента астматиком, тогда как у него всего лишь бронхит или обычная простуда. Более того, даже поставив правильный диагноз, врач часто ошибается в установлении кода МКБ-10, что ведёт к дальнейшему неправильному лечению.
источник
 Интермиттирующая — проявляется в виде эпизодического возникновения астматических приступов — не больше одного за день и не меньше двух за ночь. Данная форма может не проявлять себя по несколько дет.
Интермиттирующая — проявляется в виде эпизодического возникновения астматических приступов — не больше одного за день и не меньше двух за ночь. Данная форма может не проявлять себя по несколько дет.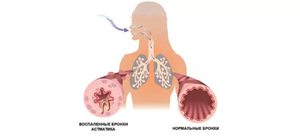 атопический;
атопический;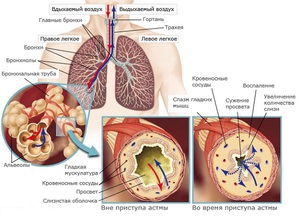 Биохимические факторы: повышенное содержание кальция, гиперсинтез гистамина; установлено участие гепарина, цитокинов и серотонина.
Биохимические факторы: повышенное содержание кальция, гиперсинтез гистамина; установлено участие гепарина, цитокинов и серотонина.
