Бронхиальная астма (БА) широко распространена в современном мире. Ею болеет каждый восьмой житель Европы. Для успешного лечения и профилактики заболевания необходимо знать его причины и особенности развития.
Именно поэтому изучению патогенеза бронхиальной астмы уделяется большое внимание. Подробнее об этом – далее в статье.
Бронхиальная астма – это хроническая болезнь, которая характеризуется поражением дыхательных путей. Основное ее проявление – рецидивирующие приступы обструкции, то есть закупорки, бронхов. Во время приступа больному тяжело сделать выдох из-за того, что бронхи спазмируются на высоте вдоха.
У астматиков с продолжительным и тяжелым течением бронхиальной астмы развиваются необратимые изменения в дыхательной системе. Разрастается соединительная ткань в легких, развивается пневмосклероз, истончаются альвеолы (эта патология получила название «эмфизема»). Это еще больше усугубляет течение заболевания и усиливает дыхательную недостаточность.
В основе патофизиологии бронхиальной астмы лежит повышенная чувствительность бронхов к различным провоцирующим факторам, причем эти факторы индивидуальны для каждого.
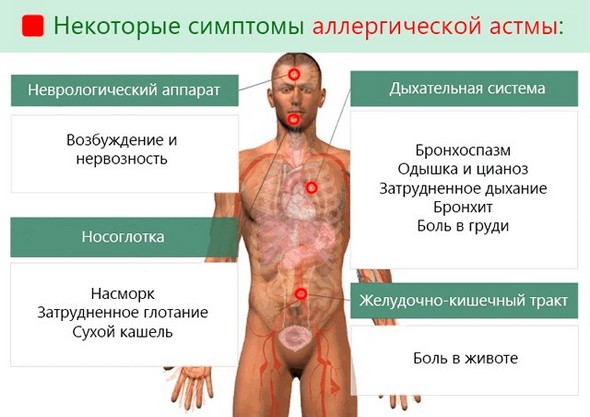
Важнейшую роль в этиологии бронхиальной астмы отводят аллергическому фактору. Провокаторы заболевания делятся на две большие группы: эндоаллергены (вырабатываются внутри организма) и экзоаллергены (поступают извне). Чаще причиной заболевания становится вторая группа провоцирующих факторов. К ним относятся:
- Инфекционные возбудители – вирусы, бактерии, грибки, простейшие.
- Раздражители растительного происхождения – пыльца растений, пух тополя.
- Аллергены животного происхождения – шерсть, перья, слюна, пух.
- Бытовые аллергены – пыль, бытовая химия.
- Пищевые продукты – чаще всего аллергическую реакцию вызывают орехи, мед, шоколад, помидоры.
- Медикаменты – ацетилсалициловая кислота, антибиотики.
У некоторых больных проявления астмы возникают при определенных погодных условиях. Особенно плохо переносят астматики дождь, высокую влажность, холод. В этом случае для БА характерно отсутствие приступов, если нет воздействия внешних раздражителей.
В ходе многочисленных исследований американские ученые установили, что стресс также может быть пусковым механизмом в развитии приступов. Он способен стать первопричиной болезни, а также усугубить уже имеющуюся бронхиальную астму.
В зависимости от природы и особенностей течения заболевания выделяют следующие формы БА:
- Атопическая – развивается вследствие воздействия аллергенов неинфекционной природы.
- Инфекционно-зависимая – приступ астмы возникает после перенесенных инфекций.
- Глюкокортикоидная – в ее основе лежит нарушение баланса кортикостероидных гормонов.
- Нервно-психическая – обструкция бронхов происходит вследствие длительного стресса.
- Аспириновая – прием лекарств, содержащих ацетилсалициловую кислоту, приводит к развитию приступа удушья.
- Астма физического напряжения – заболевание проявляется после физических нагрузок.
В основе патогенеза бронхиальной астмы лежит воспаление в стенке бронхов. Любое воспаление сопровождается повышенной проницаемостью стенок сосудов.
В результате этого плазма (жидкая часть крови) просачивается через них. Жидкость накапливается в слизистой бронха, развивается отек. Просвет органа сужается, затрудняется прохождение воздуха.
Но почему у одних людей при попадании аллергена развивается воспалительный процесс в дыхательной системе, а другие никак не реагируют на него? Ученые долго думали над этим вопросом и пришли к выводу, что все дело в наследственной предрасположенности.
У некоторых людей с рождения повышена активность особых клеток крови – Т-лимфоцитов-хелперов 2 типа. Из-за этого у них выделяется большое количество иммуноглобулина Е (IgE) – белка, провоцирующего аллергическую реакцию.
Активный синтез IgE приводит к дегрануляции (повреждению) тучных клеток, которые находятся на стенке бронхов. Они начинают высвобождать медиаторы воспаления. Именно из-за этих веществ повышается проницаемость стенок сосудов, и развивается воспалительный процесс.
Но воспаление – лишь один из механизмов развития бронхиальной астмы. Помимо него, в развитии приступа принимает участие спазм бронхов. Гладкая мускулатура этого трубчатого органа резко сокращается, что приводит к перекрытию его просвета.
Не менее важную роль в развитии приступа БА играет повышенная секреция слизи клетками эпителия бронхов, выстилающего внутреннюю поверхность его стенки. Таким образом, в патогенезе бронхиальной астмы и развитии удушья можно выделить три основных фактора:
- воспаление в стенке бронхов;
- повышенная реактивность бронхиального дерева, из-за чего спазмируются мышцы этого органа;
- увеличенная выработка слизи эпителиальными клетками.
В общем патогенез бронхиальной астмы можно разделить на три этапа:
- Иммунологический – возникает при первом контакте организма с аллергическим агентом. Характеризуется активацией клеток крови и выработкой IgE.
- Иммунохимический – развивается при последующих контактах с раздражителем. Уже выработанные иммуноглобулины запускают развитие реакции в бронхиальном дереве, которая сопровождается синтезом медиаторов воспаления.
- Патофизиологический – проявляется активными изменениями в стенке бронха, описанными ранее. У больного затрудняется дыхание, появляются свистящие хрипы.
У астматиков, как и у аллергиков, в крови повышается количество эозинофилов. Эти клетки относятся к группе лейкоцитов.
Они повреждают реснички на эпителии бронхов, ухудшая тем самым эвакуацию слизи, и провоцируют изменения в тканях. Их количество в общем анализе крови более 6% говорит в пользу диагноза бронхиальной астмы.
Этиология и патогенез бронхиальной астмы тесно взаимосвязаны. Фактор, который привел к приступу, определяет механизм его развития. Далее мы подробно разберем механизмы развития разных форм БА.
Это наиболее распространенная разновидность заболевания. Она развивается при повышенной чувствительности бронхов к аллергенам неинфекционной природы: бытовым, животным, растительным.
Особенность механизма развития бронхиальной астмы по атопическому типу заключается в его многоэтапности. Иммунологическая и иммунохимическая фазы проходят аналогично описанным в предыдущем разделе. А патофизиологический этап подразделяют еще на две стадии: раннюю и позднюю.
Ранняя реакция начинается в период от несколько минут до 2 часов после воздействия аллергенов. При этом слизистая стенки бронхов отекает, повышается выделение секрета, мускулатура спазмируется. Происходит закупорка просвета органа, прохождение воздуха затрудняется.
Поздняя стадия развивается примерно через 6 часов после действия раздражителя. Она характеризуется наличием стойкого воспаления в бронхах даже после спадания отека и прекращения спазма. Если не начать своевременное лечение, мышечная ткань органа заменяется соединительной. Данный процесс необратим.
Инфекционно-зависимая форма БА характерна для людей зрелого возраста. Она является осложнением перенесенных ранее острых респираторных вирусных инфекций, пневмонии, бронхита и других патологий органов дыхания.
Данная форма астмы характеризуется медленным развитием. Отек бронхов нарастает постепенно, состояние больного ухудшается на протяжении длительного времени. Пик заболевания наступает через две – три недели после перенесенной инфекции.
Течение инфекционно-зависимой формы более тяжелое. Отек, хоть и увеличивается медленно, не спадает на протяжении длительного времени. Эта форма БА тяжело поддается лечению при помощи традиционных медикаментов (бета-адреномиметиков, глюкокортикоидов).
Существует несколько механизмов развития бронхиальной астмы после воздействия инфекционных агентов:
- Аллергическая реакция медленного типа.
- Немедленная аллергическая реакция (аналогичная патогенезу атопической формы).
- Механизмы неиммунологического характера.
Реакция замедленного типа, соответственно названию, характеризуется длительным нарастанием отека. При этом для ее запуска требуется неоднократное воздействие аллергического агента. Клетки организма выделяют особые белки – медиаторы воспаления замедленного действия.
Эозинофилы также принимают участие в процессе. Они синтезируют белок, который повреждает реснитчатый эпителий бронхов. В результате его клетки не способны эвакуировать мокроту из просвета органа.
Неиммунологическая реакция развивается при непосредственном повреждении клеток бронхов инфекционными агентами.
Глюкокортикоиды – это гормоны, вырабатываемые корой надпочечников. Они обладают мощным противовоспалительным действием, угнетают аллергическую реакцию. Поэтому нехватка этих гормонов в организме может как спровоцировать первый приступ, так и стать причиной постоянных рецидивов.
Патогенез влияния недостатка глюкокортикоидов при бронхиальной астме таков:
- Снижается концентрация бета-адренорецепторов на эпителии бронхов, что приводит к снижению восприимчивости к адреналину, расслабляющему мускулатуру бронхов.
- Активность медиаторов воспаления не уменьшается не регулируется гормонами.
- Увеличивается секреция провоспалительных белков и одновременно снижается активность противовоспалительных.
Эта форма бронхиальной астмы чаще всего развивается при длительном лечении глюкокортикоидами. Бесконтрольный прием гормонов влияет на надпочечники, угнетая их функцию.
У девушек гормональная БА может возникать при нарушении баланса половых гормонов. Приступ провоцируется снижением количества прогестерона в крови и повышением уровня эстрогена, что характерно для второй половины менструального цикла.
Нервно-психическая форма бронхиальной астмы относится к группе психосоматических заболеваний. Это патологии, при которых длительные стрессы, депрессия, тревога проявляются в виде нарушения функции какого-либо органа и системы.
Для нервно-психической разновидности астмы характерно отсутствие органических изменений стенки бронхов на начальных этапах. Приступ развивается из-за спазма гладкой мускулатуры. Лишь при длительном течении заболевания возникают стойкие изменения в тканях органа.
В основе развития данной формы БА лежит гиперчувствительность эпителия бронхов к гистамину и ацетилхолину. Эти вещества являются нейромедиаторами, которые передают импульсы с периферии в центральную нервную систему.
Кроме того, приступ БА может провоцироваться любой нагрузкой, сопровождающейся глубоким вдохом.
В основе патогенеза бронхиальной астмы аспиринового типа лежит повышенная чувствительность к препаратам, содержащим ацетилсалициловую кислоту. Вещество приводит к нарушению обмена арахидоновой кислоты.
Это, в свою очередь, стимулирует синтез лейкотриенов, которые вызывают спазм бронхиального дерева. Подобный эффект оказывает не только Аспирин, но и другие нестероидные противовоспалительные препараты.
Еще одно негативное свойство салицилатов – снижение активности тромбоцитов. Эти клетки играют важную роль в свертывании крови при травме сосуда и в питании стенок сосудов. Поэтому угнетение функции тромбоцитов повышает ее проницаемость, что провоцирует развитие отека.
Эту форму астмы чаще всего наблюдают у женщин в возрасте 30 – 40 лет. Часто больные аспириновой астмой принимают противовоспалительные препараты из-за болей в спине, суставах и прочее.
Приступ БА физического напряжения развивается при повышенной физической нагрузке, спустя 5 – 20 минут после ее начала. Некоторые больные отмечают удушье спустя 5 – 10 минут после окончания нагрузок.
В большинстве случаев приступ астмы физического усилия не очень интенсивный. Однако порой приходится прибегать к помощи ингалятора.
Большую часть времени человек дышит носом. Увлажненный, очищенный и теплый воздух благоприятно влияет на дыхательные пути и не раздражает их. При активных физических нагрузках дыхание сбивается, воздух поступает через рот. Он сушит и раздражает слизистую бронхов.
Эпителиальные клетки начинают активно выделять медиаторы воспаления, развивается отек слизистой. Спазм гладких мышц стенки бронхов также принимает участие в развитии приступа.
Патогенез бронхиальной астмы у детей преимущество основан на аллергической реакции. Инфекционно-зависимая форма встречается гораздо реже. Ею обычно страдают дети старшего школьного возраста.
У детей просвет бронхов уже, чем у взрослого, и мускулатура развита хуже. Потому основную роль в развитии приступа у них играет отек и гиперсекреция слизи. В то же время у взрослых на первом месте стоит бронхоспазм. Узким просветом дыхательных путей можно объяснить более тяжелое течение БА в детском возрасте.
Значительное место в этиопатогенезе бронхиальной астмы у детей играет генетическая предрасположенность. Наличие в анамнезе аллергического диатеза, поллинозов, БА у родителей повышают риск развития болезни у ребенка.
У многих детей в качестве аллергенов выступают пищевые продукты. Первый приступ удушья часто развивается в 5 – 6 месяцев, когда малышу начинают давать прикорм. Иногда искусственное питание становится провоцирующим фактором.
При бронхиальной астме этиология и патогенез неразрывно связаны. Но вне зависимости от пускового фактора механизм развития приступа БА включат три процесса: отек слизистой, спазм гладких мышц, повышенная секреция слизи.
Заболевание часто предопределяется генетической предрасположенностью. Но нужно понимать, что человек не унаследует от родителей бронхиальную астму.
Ему передастся лишь повышенная чувствительность иммунной системы к определенным аллергенам. То есть наличие астмы у родителей еще не гарантирует ее развитие у ребенка.
Таким образом, патогенез БА сложен и многогранен. Надеемся, эта статья разъяснила особенности механизма развития этого заболевания.
источник
Бронхиальной астмой, хроническим заболеванием дыхательных путей воспалительного характера, связанного с обратимой обструкцией бронхов и их гиперреактивностью, страдает каждый восьмой житель Европы. Несмотря на то, что современная медицина бросила все силы на установление причин развития астмы, ее лечения и профилактики, на многие вопросы касательно этой болезни у врачей все еще нет ответов. Например, не полностью изученными остаются ее этиология и патогенез.
Болезнь знаменуется развитием бронхообструктивного синдрома, при котором происходят:
- отек слизистой бронхов;
- гиперсекреция слизи;
- спазм гладкой мускулатуры.
Дело в том, что по причине воспаления происходят морфологические изменения внутреннего слизистого слоя бронхов: реснички мерцательного эпителия не выполняют свою функцию, эпителиальные клетки разрушаются, сама слизистая оболочка утолщается и разрастается, циркуляция крови ухудшается. Эти изменения становятся необратимыми, и воспаление бронхиального дерева присутствует у астматиков даже в том случае, когда болезнь у них находится в стадии стойкой ремиссии.
Особенность бронхиальной астмы заключается в том, что у человека с генетической предрасположенностью к ней, она может либо вовсе не проявиться, либо же проявиться в любом возрасте:
- у 50% больных астма впервые проявляется в детстве;
- у 30% болезнь диагностируется в первые 40 лет жизни;
- остальные 20% случаев заболевания астмой диагностируются у людей после 50 лет.
Этиология – это медицинский термин, который имеет греческое происхождение (αἰτία — причина и λόγος — наука), который означает причины и условия возникновения того или иного заболевания.
С целью выявления факторов, влияющих на возникновение бронхиальной астмы, было проведено огромное количество клинических и иммунологических исследований. Над решением вопроса работали ученые со всего мира. Им удалось найти подтверждение аллергической теории происхождения болезни, согласно которой, астма с приступами удушья, бронхоспазмом, гиперреактивностью бронхов, гиперсекрецией слизи, возникает из-за длительной аллергической реакции. Спровоцировать ее могут как факторы внешней среды (экзоаллергены), так и синтезирующиеся в организме вещества (эндоаллергены).
Почему слизистая бронхиального дерева у одних людей более восприимчива к воздействию аллергенов, чем у других, ученым точно выяснить так и не удалось. Но установлено, что к бронхиальной астме, как разновидности атопии, у человека может быть врожденная, генетически обусловленная предрасположенность.
Механизм развития бронхиальной астмы.
Слизистая бронхов может быть восприимчива к ним с рождения либо же стать такой в процессе жизни, из-за длительного контакта с раздражителями.Причинными или этиологическими факторами астмы являются:
- Инфекционные экзоаллергены. Болезнь развивается вследствие инфицирования человека вирусами, бактериями и грибками, развитием обусловленного ими воспаления.
- Неинфекционные экзоаллергены. Это раздражители растительного (пыльца, тополиный пух) и животного (шерсть, слюна, ороговевшая кожа животных), промышленные загрязнители (токсичные химические вещества), бытовая химия, домашняя пыль, лекарственные препараты, пищевые продукты (особенно, ненатуральные).
- Метеорологические и физические агенты. Особый вид заболевания – это астматические приступы, спровоцированные изменениями условий окружающей среды (температура и влажность воздуха, его состав, атмосферное давление).
- Стрессы. Американские ученые провели исследование, в рамках которого удалось выяснить, что нервное перенапряжение или душевное переживание могут стать спусковым крючком приступов удушья или усугубить состояние больного, у которого астма возникла по какой-либо другой причине.
На воздействие этих факторов реакция организма взрослого человека будет индифферентной, у астматика же возникнет гиперреактивность бронхов с последующей их обратимой обструкцией.
Прослеживается закономерность: астма чаще всего развивается у тех, кто:
- имеет склонность к аллергии;
- часто болеет острыми заболеваниями органов бронхолегочной системы или имеет хронические;
- часто контактирует с бытовой и промышленной химией, пренебрегает при этом правилами безопасности;
- часто, много или бессистемно принимает лекарства;
- часто переживает стрессы;
- курит.
Больший процент больных астмой в городах, населенных пунктах с развитой промышленностью, автотранспортной инфраструктурой.
Количество случаев заболевания также прогрессирует в связи с распространенностью курения, снижением возраста курильщиков, свободной продажей, доступностью цены на табачные изделия, а порою и их низким качеством.
Определенную роль в распространении астмы играет и развитость фармацевтической промышленности. Некоторые люди принимают лекарства даже в тех случаях, когда без них можно обойтись, не осознавая, что эти препараты являются сильнодействующими веществами и потенциальными аллергенами. Некоторые ученые также связывают растущую заболеваемость астмой с иммунизацией населения.
Патогенез астмы – это механизм развития болезни, состоящий из двух стадий.
Патогенез бронхиальной астмы.
Две стадии патогенеза астмы называются иммунологической и патофизиологической.
- Иммунологическая стадия. Попавший в дыхательные пути аллерген побуждает сложную иммунную реакцию.
Происходит так называемый процессинг: макрофаг захватывает агрессивный агент и расщепляет его на фрагменты, которые, связавшись с гликопротеинами второго класса, транспортируются к клеточной поверхности макрофага. Далее в иммунный процесс вступают Т-лимфоциты–хелперы. Конечным результатом которой является синтез иммуноглобулина E (IgE). Если аллерген поступает в бронхи повторно, иммунная система отвечает на него же воспалением слизистой.\ - Патофизиологическая стадия. В ее основе лежит гиперреактивность бронхов как естественный ответ на воспалительный процесс в этом органе. Прослеживается четкая последовательность:
- на слизистую бронхиального дерева длительное время воздействует раздражитель;
- слизистая отекает;
- происходит гиперсекреция слизи;
- происходит бронхоспазм.
Из-за сужения бронхиального просвета астматик теряет возможность нормально дышать, у него начинается приступ удушья.
В зависимости от того, как скоро после непосредственного воздействия аллергена возникает астматическая реакция, она бывает:
- Ранней. Приступ удушья начинается через 1-2 минуты, его кульминация происходит через 15-20 минут. Приступ длится около 2 часов.
- Поздней. Воспаление с последующей гиперреактивностью бронхов возникает через 4-6 часов, достигает кульминации через 6-8 часов. Приступ длится около 12 часов.
Если астма является вариантом атопии, как считают многие ученые, почему же она может возникать вследствие инфекционных болезней респираторных органов?
Дело в том, что инфекционные агенты (вирусы, бактерии и грибы) в процессе жизнедеятельности высвобождают продукты метаболизма, к которым и может происходить сенсибилизация.
Определенную роль в патогенезе бронхиальной астмы играют также такие весьма распространенные эндокринологические нарушения, как:
- Глюкокортикостероидная недостаточность. Она становится причиной повышения уровня гистамина, повышенному тонусу бронхов, чувствительности к аллергенам.
- Гиперэстрогенемия. Вследствие ее снижается активность β-адренорецепторов, а α-адренорецепторы, напротив, активизируются. Эти процессы одновременно с воздействием аллергена способствуют развитию бронхоспазма.
- Гипертиреоз. Астма прогрессирует у больных с повышенными тиреоидными гормонами.
У астматиков также наблюдаются нарушения в функционировании центральной нервной системы, в частности, парасимпатического ее отдела, принимающего участие в регуляции тонуса гладкой мускулатуры бронхов и секреции бронхиальной слизи. Бронхоспазм возникает вследствие патологического рефлекса, который реализуется через блуждающий нерв
Непосредственная реакция на воздействие агрессивных агентов формируется местно в бронхах, посредством реагирования тучных клеток, лимфоцитов, эозинофилов, нейтрофилов и базофилов. Вырабатываемые ими в большом количестве биологически активные вещества вызывают отек слизистой оболочки бронхов и накопление в бронхиальном просвете вязкой и густой слизи. Патологический рефлекс формирует бронхоспазм, возникает приступ удушья.
Механизм развития бронхиальной астмы очень сложный. Поэтому и лечение заболевания сложное, комплексное, так как его посредством необходимо воздействовать на многие системы организма больного.
источник
Этиология и патогенез бронхиальной астмы обусловлены, прежде всего, наличием бронхоспазма, который наблюдается при повышенном отделении слизи и отека слизистых оболочек. Это сопровождается нарушением проходимости бронхов, свистящим дыханием, одышкой, заложенностью в грудной клетке и мучительным кашлем, который чаще всего возникает во время сна или утром.
Причины возникновения бронхиальной астмы бывают врожденными или приобретенными.
Многочисленные иммунологические и клинические исследования подтверждают аллергическую природу бронхиальной астмы, согласно которой этиология заболевания напрямую зависит от эндогенных (внутри организма) и экзогенных (поступающих в организм снаружи) факторов.
К эндоаллергенным факторам бронхиальной астмы относятся продукты изменения в тканях, которые образуются в результате инфекционного воспалительных заболеваний в дыхательных органах (легком, бронхах). Иногда инфекционная природа заболевания наблюдается в других системах и органах. Как правило, у больных астмой определяется повышенная чувствительность сразу на несколько аллергенов (полиаллергии).
Причины такой реакции зависят от присутствия бытовых аллергенов (пыль и т.д.) и промышленных аллергенов. Кроме того, спровоцировать бронхиальную астму могут лекарственные препараты и продукты питания.
Механизм развития бронхиальной астмы разделяется на 2 формы:
Эта форма бронхиальной астмы появляется в результате перенесенной пневмонии, острых бронхитов, гриппа, а также при хронических процессах бронхолегочной системы. Этот вид астмы относится к замедленным реакциям с постепенным нарастанием симптоматики.
>>> Больше об инфекционно-зависимой астме
Этот вид заболевания характеризуется немедленной реакцией и чаще всего наблюдается у пациентов с наследственной предрасположенностью к неинфекционным видам аллергенов.
Как правило, основой патогенеза в развитии бронхиальной астмы, является аутоиммунный или аутоаллергический механизм воздействия. Немаловажное значение имеет неиммунологический фактор развития болезни.
Подтвержденные исследования подтверждают, что наиболее часто бронхиальная астма вызывается следующими причинами:
- сбои в гормональной системе, например, недостаточная работа глюкокортикостероидов, развивающаяся вследствие бесконтрольного приема аналогичных лекарственных средств;
- низкая активность b2-адренорецептора бронхов, что обусловлено в первую очередь длительным употреблением симпатомиметиков (эфедрин, адреналин и т.д.);
- возникновению и активному прогрессированию бронхиальной астмы может способствовать нейрогенный фактор, включающий в себя нарушение психики и т. д;
- до конца не изучен патогенез бронхиальной астмы, вызванной физическим напряжением и воздействием низких температур. Кроме того, огромное внимание уделяется выявлению причин возникновения аспириновой астмы, которая сопровождается типичными бронхиальными проявлениями после употребления аспирина и других НПВС (Анальгин, Амидопирин, Индометацин и др.). Обычно такие пациенты страдают рецидивирующими полипозными синуситами.
Тщательное исследование патогенеза астмы на аспирин не обнаружило специфических механизмов аллергической этиологии. Существует предположение, что астматические приступы возникают при нарушении выработки простагландинов, которые выполняют регулирующую функцию тонуса в бронхах. Кроме того, провоцирующими факторами бронхиальной астмы может являться усиленное образование лейкотриенов (медиаторы аллергической реакции) и нарушения метаболических процессов при выработке арахидоновой кислоты.
Как правило, развитие бронхиальной астмы сопровождают следующие проявления:
Эта симптоматика характеризуется бронхоспазмами с приступообразным кашлем, минимальным выделением мокроты и свистящими хрипами. Нередко эта симптоматика сопровождается аллергическим ринитом, крапивницей и т.д.
Клинические проявления истинной бронхиальной астмы характеризуется удушьями различной тяжести: от легкого до практически непрерывного приступа. Наиболее часто такая симптоматика отмечается у малышей и во время полового созревания, а также при климактерической паузе.
Астматический приступ, как правило, появляется неожиданно, чаще всего ночью и сопровождается одышкой с шумным дыханием. Нередко до начала приступа возникают предвестники астмы (кашель, чихания, боль за грудиной). Пациент может занимать вынужденную позу (в положении сидя с упором на руку, что облегчает дыхательную деятельность).
Перкуссия (постукивание) выявляет коробочные звуки. Аускультация (прослушивание) выявляет удлиненные свистящие хрипы на выдохе.
Бронхиальный приступ астмы сопровождается цианозами, венозным выбуханием в области шеи, резкой тахикардией, сбоями в работе сердца и гиперемированной печенью. Приступ способен длиться несколько минут и до 1,5-2 недель с периодическими затуханиями и обострениями.
Бронхиальная астма состояние определяется затяжными приступами удушья, которые невозможно купировать бронхорасширяющими препаратами.
Это состояние сопровождается мучительным кашлем, нарастающими сбоями в работе сердца и дыхательной сферы в результате перекрытия мокротой бронхиальных путей. Аускультация выявляет минимальное присутствие хрипов и ослабленное дыхание. В редких случаях дыхание полностью отсутствует. Это состояние называется « синдром немого легкого». В дальнейшем отмечается нарушение в работе ЦНС (гипервозбуждение, судорожный синдром, обмороки и летальные исходы).
Астматический статус разделяется на две стадии:
Отличием этой стадии является прогрессирующее течение вследствие отсутствия или неадекватного лечения в самом начале заболевания.
Для этого вида астматического статуса характерно быстрое, а в некоторых случаях мгновенное нарастание удушья, которое характеризуется затрудненным выдохом. Эта форма бронхиальной астмы наиболее часто наблюдается в результате лекарственного воздействия (использование антибиотиков, сульфаниламидов, ферментов, аспирина и т.д.).
Как правило, уточнение диагноза не представляет особенных трудностей. Диагностика проводится с учетом анамнеза и типичного развития заболевания. В некоторых ситуациях требуются дополнительные лабораторные обследования (проведение анализа мокроты, мочи, крови и т.д).
Обследование мокроты при бронхиальной астме выявляет присутствие эозинофилов, кристаллов Шарко-Лейдена (блестящих прозрачных октаэдров, возникающих во время распада эозинофилов), а также спирали Куршманна (извитая слизистая нить, появляющаяся в бронхах). Присутствие в анализе крови эозинофилов указывает на аллергическую природу заболевания.
Немаловажное значение занимает проведение аллергологического обследования бронхиальной астмы с исследованием гормонального фона пациента, а также состояние иммунной системы и развернутый общеклинический анализ.
При наличии астматического синдрома пациента необходимо обследовать для выявления причины и патогенетического механизма бронхиальной астмы. Все процедуры проводятся в период затухания приступа, что позволит более точно установить картину болезни и назначить соответствующее лечение.
Подробный анамнез и проведенные анализы позволяют отличить истинную астму от аналогичных заболеваний, проявляющихся бронхоспастическими явлениями, хроническим течением бронхита и пневмонией.
Часто астматический приступ напоминает сердечную симптоматику (кардиосклерозы, гипертония, стенокардия и др.). При этом отмечается сильная одышка и длительный вдох. В редких случаях возможно затруднение выдоха. При выслушивании появляются влажные хрипы, как правило, в нижних отделах легкого.
Бронхиальная астма довольно распространенное заболевание и для ее лечения разработана специальная схема. Неотложная помощь оказывается специально обученным медицинским персоналом.
При легком развитии бронхиальной астмы пациент может принять самостоятельные мероприятия для купирования приступа. Для расширения сосудов и улучшения дыхательной деятельности рекомендуется выпить чашку горячего чая, согреть руки и ноги в горячей воде. При необходимости нужно сделать несколько вдохов аэрозольных бронхолитиков (Сальбутамол, Беротек, Астмопент и т.д.), которые должны всегда присутствовать у каждого пациента с бронхиальной астмой.
Медикаментозное лечение предполагает:
- пероральный прием эфедрина гидрохлорида (0,0125-0,025 г);
- эуфиллин (таблетка — 0, 15 г), иногда этот препарат используется в форме ректальных свечей с дозировкой 0,25-0,5 г;
- можно принять внутрь таблетку теофиллина, однако следует учитывать, что лекарственное средство противопоказано при развитии аспириновой астмы;
- если оказанная помощь неэффективна, рекомендуется подкожное введение 0,1% раствора адреналина гидрохлорида (0,2-0,3 мл);
- 0,18% раствор Адреналина гидротартрата, который максимально быстро действует (в течение 1-2 минут), но обладает коротким действием (не более 1 часа), что создает определенные неудобства и требует повторных инъекций;
- одновременно рекомендуется подкожно вводить 5% раствор эфедрина гидрохлорида в дозировке 0,5-1 мл. Максимальный эффект наблюдается спустя 30-60 минут и длиться на протяжении 5-6 часов;
- необходимо учитывать, что такие препараты, как эфедрин и адреналин не рекомендуются к применению, если в анамнезе пациента подтверждены такие заболевания, как гипертония и ишемическая сердечная недостаточность. В этом случае существует вероятность гипертонических кризов, развитие тахикардии и аритмии;
- при недостаточной эффективности проводимых мероприятий могут назначаться внутривенные инфузии с медленным введением 2, 4 % раствора Эуфиллина (5-10 мл), разведенном в 40% растворе глюкозы (10-20 мл). При явной недостаточности работы сердечной деятельности рекомендуется одновременное введение 0,6% Коргликона (не более 1 мл);
- купировать астматический приступ можно с помощью внутримышечного введения 2% р-ра Папаверина гидрохлорида (до 2 мл), а также подкожных инъекций 0,2% р-ра Платифиллина гидротартрата (не более 1 мл).
При тяжелых симптомах бронхиальной астмы врач может назначить глюкокортикостероиды средства (Гидрокортизон, Преднизолон и т.д). Однако необходимо учитывать, что длительный прием таких средств может способствовать сбоям гормональной системы и появлению стероидной зависимости у пациента, которая сопровождается устойчивой резистентностью к проводимым терапевтическим мероприятиям.
Важно! Транквилизаторы, снотворные препараты, наркотические аналгезаторы и b-адреноблокаторы противопоказаны при оказании экстренной помощи при появлении астматических приступов!
Тяжелое состояние больного предусматривает срочную госпитализацию в отделение реанимации с дальнейшим лечением, которое предусматривает схема. Для этого задействуют все необходимые методы, включая медикаментозные средства, применение лечебного наркоза, проведения бронхоскопии (вымывание мокроты из бронхов), а искусственного вентилирования легких.
При повторяющихся бронхиальных приступах возможны вторичные эмфиземы, ателектазы и внезапные пневмотораксы.
Этиология заболевания в этом возрасте часто выражается атоническими формами астмы с развитием поллинозов на цветущие растения, пыль и продукты жизнедеятельности домашних животных, лекарственные препараты, пищевые продукты.
Очень часто к наследственной атопии среди детей младшего возраста способна присоединиться инфекционная форма аллергии, что приводит к смешанному типу развития бронхиальной астмы.
Повышенная группа риска по распространенности астматических проявлений у детей относятся:
- избыточный вес у детей;
- увеличенная вилочковая железа;
- сбои в иммунной системе новорожденных детей;
- возникновение у грудных детей экссудативно-катарального диатеза;
- появление аллергических ринитов;
- рецидивирующие болезни дыхательной системы (ларингит, трахеиты, бронхит и т.д.), протекающие с бронхоспазмами.
Среди детей первичная симптоматика заболевания наблюдаются в промежутке от 2 до 6 лет. Причиной бронхиальных астм является тесная взаимосвязь с выраженными аллергическими проявлениями. Кроме того, провоцирующим фактором становятся болезни дыхательной системы, осложнения после ангин, последствия психической или физической травмы. Часто спровоцировать появление бронхиальной астмы способно проведение профилактической вакцинации или введение гамма-глобулина.
У малышей немаловажную роль в патогенезе бронхиальной астмы играет возникновение отеков слизистых бронхиальных оболочек, а также повышенное выделение мокроты, что обусловлено особенностями течения бронхиальных астм.
Чаще всего в детском возрасте приступы удушья сопровождаются предвестниками.
- повышенная возбудимость ребенка или, наоборот, вялость и безразличие к окружающим процессам;
- повышенная раздражительность, капризность;
- потеря аппетита, бледность кожных покровов;
- расширенные зрачки, блестящие глаза;
- частые чиханья и покашливания;
- повышенное отделение слизи из носа;
- при выслушивании легких определяются единичные сухие хрипы, однако дыхание не затруднено.
Такая бронхиальная симптоматика способна появиться от 10 минут до начала приступа до 2 суток. Наблюдаются случаи, когда подобные проявления исчезают самостоятельно, не проявляясь сильным удушьем. Впоследствии состояние малышей нормализуется, однако вялость, слабость, головная боль и кашель с выделением мокроты наблюдается еще несколько дней.
Бронхиальная астма способна появиться в любой возрастной период. У детей она способна осложняться легочными ателектазами, а также развитием инфекционных процессов в легких и бронхах.
Лечебные мероприятия у детей проводятся с учетом возраста и тяжести симптоматики.
При явных предвестниках астматического приступа малышу необходимо предложить максимально удобную позу (полусидя). Под голову и позвоночники голову следует подложить подушки или свернутое одеяло. К стопам необходимо положить согревающую грелку и попытаться успокоить малыша, предложив ему спокойные игры.
Помещение, в котором находится ребенок, необходимо заранее проветрить и выполнить влажную уборку. Рекомендуется закапывать в нос 2-3 капли раствора эфедрина (2%) каждых 2, 5-4 часа. Перорально назначается прием специальных порошков, которые содержат возрастную дозировку смеси эуфиллина с эфедрином.
Важно помнить, что при бронхиальной астме ни в коем случае нельзя накладывать горчичники и принимать тепловые процедуры с горчицей, так как специфический запах способен ухудшить общее состояние ребенка. Кроме того, для маленьких детей противопоказан прием аэрозольных препаратов.
Тяжелое развитие астмы требует обязательной госпитализации ребенка, особенно грудного возраста, именно в этот период времени этиология заболевания идентична клинической картине различных заболеваний с явными бронхоспазмами (пневмонии, коклюш и т.д.). Комплексная диагностика, включая рентгенологическое исследование, способствует выявлению точных причин появления бронхиальной астмы и предупреждению развития удушья.
Немаловажное значение при выполнении мероприятий по предупреждению и лечению астматического статуса принадлежит физиотерапевтическим мероприятиям.
К ним относятся аэроионотерапия, лечение ультразвуком, рефлексо и иглотерапия, вдыхание соляного воздуха и т.д.
В качестве вспомогательного лечения используется ЛФК (лечебная физкультура), способствующая развитию сопротивляемости организма, нормализации бронхиального тонуса, выведению мокроты. Кроме того, занятия положительно отражаются на нервной проходимости импульсов и восстанавливают физиологическое дыхание.
К лечебной физкультуре относится курс гимнастики, которая включает в себя общеукрепляющие процедуры (спортивная ходьба, легкий бег, утренняя гимнастика, массаж и самомассаж в области груди). При продолжительной ремиссии рекомендуется плаванье, лыжная ходьба, гребля и т.д. Кроме того, при бронхиальной астме в стадии ремиссии показано санаторно-курортное лечение. >>> Перечень лучших санаториев для астматиков
Лечебно — физкультурные занятия должны проводиться под наблюдением врача, особенно при бронхиальной астме у детей.
В предупреждении появления бронхиальных астм огромную роль играет своевременная профилактика, заключающаяся следующими условиями:
- Рекомендуется обязательное выдерживание режимов труда и отдыха.
- Максимально продолжительные прогулки на улице.
- Сбалансированный режим питания, включающий большое количество овощей и свежих фруктов.
- Закаливающие процедуры в комплексе с дозированной физической нагрузкой.
- Необходимо своевременно санировать хронические инфекционные очаги (кариес, синуситы, тонзиллиты и т.д.).
- Для предупреждения развития заболевания важно своевременное лечение пациентов, у которых наблюдается предастма.
Общая эффективность в лечении астматических заболеваний определяется осложненностью симптоматики и правильным лечением.
Современные лечебные мероприятия, в комплексе с профилактикой, которые выполняются, учитывая этиологию развития бронхиальной астмы, позволяют предупредить приступ бронхиальной астмы на начальной стадии. Это способствует быстрейшему выздоровлению. >>> Подробнее о профилактике бронхиальной астмы
источник
Бронхиальная астма является мультифакториальным заболеванием.
В международном руководстве по бронхиальной астме (GINA, 2002) предложено выделять внутренние и внешние факторы риска развития бронхиальной астмы (БА).
Внутренние факторы обусловливают предрасположенность человека к развитию БА, а внешние факторы вызывают развитие бронхиальной астмы у предрасположенных к этому людей или приводят к обострению заболевания.
Внутренние факторы (или врожденные характеристики организма) включают генетическую предрасположенность к развитию БА или сенсибилизации, а также атопию, гиперреактивность дыхательных путей, пол и расу.
Существуют веские доказательства, что БА является наследственным заболеванием. В большом количестве исследований продемонстрирован более высокий уровень распространенности бронхиальной астмы и связанного с ней фенотипа у детей, чьи родители страдают БА, по сравнению с детьми, родители которых не имеют этого заболевания. Так, имеются данные, что риск развития аллергического заболевания у ребенка, один из родителей которого страдает этим заболеванием, составляет 50 % и возрастает до 65 %, если оба родителя болеют аллергическими болезнями.
Большое количество исследований близнецов показало: частота встречаемости БА, экземы и пыльцевой аллергии значительно выше у монозиготных, чем у дизиготных близнецов, что предполагает строгую связь с генетическими факторами. В популяционных исследованиях близнецов оцениваемое влияние генетических факторов составляет 35-70 % в зависимости от популяции и дизайна исследования.
Известно, что если распространенность бронхиальной астмы в общей популяции составляет 4-10 %, то среди родственников первой степени родства она возрастает до 20-25 %.
Однако, несмотря на интенсивные усилия ученых и возможности молекулярной биологии и генетики, конкретные гены, вовлеченные в наследование атопии и БА, не идентифицированы. Тем не менее, результаты многочисленных исследований предоставили подтверждения того, что в этиопатогенез БА могут быть включены многие гены, а также идентифицированы хромосомные зоны, вероятно, укрывающие гены, определяющие предрасположенность к бронхиальной астме. Так, показано, что у больных БА с повышенной частотой встречаются антигены В13, В21, В35 DR5 и обнаружена связь антигенов В35, В40 с тяжестью заболевания.
В настоящее время описаны гены-кандидаты человека, имеющие определенную связь с различными факторами патогенеза БА. Обнаружено несколько генов в 11, 12, 13 хромосомах, связанных с повышенной продукцией IgE и атопией. Отмечена связь между 1l, 13 хромосомами и повышенной продукцией общего и специфического IgЕ и положительным внутрикожным тестом на аллергены. Выявлено, что в 12 хромосоме находятся кандидатные гены, кодирующие продукцию интерферона, фактора роста тучных клеток и инсулиноподобного фактора роста-1, которые могут играть важную роль в развитии атопии. Получены данные о роли 14 и 19 хромосом.
Была высказана гипотеза о том, что предрасположенность к бронхиальной астме связана с мутациями кластеров генов, расположенных в 5 хромосоме, регулирующих цитокиновый профиль. Некоторые гены, локализованные на длинном плече хромосомы 5q, могут играть важную роль в развитии и прогрессировании аллергического воспаления. В первую очередь это относится к генам, кодирующим цитокины: IL-3, IL-4, IL-5, IL-9, IL-12, IL-13, гранулоциты — макрофаги — колониестимулирующий фактор (GM-CSF).
Хотелось бы отметить, что IL-4 играет существенную роль в аллергической иммунной реакции как за счет переключения клеточного ответа Т-хелперов в сторону Th2 — подобных клеток, так и путем влияния на индукцию выработки IgE В-лимфоцитами.
В хромосоме 5q расположен также ген, отвечающий за формирование бронхиальной гиперреактивности.
Принадлежность БА к мультифакториальному заболеванию существенно осложняет генетические исследования этой патологии, поскольку число генов, ответственных за ее клиническую манифестацию, достаточно велико. Существуют две основные стратегии определения этих генов: позиционное клонирование и изучение генов-кандидатов.
В первом случае проводят анализ сцепления заболевания или его наиболее важных клинических признаков, или фенотипов (для БА это, прежде всего, показатели реагинового статуса и реактивности бронхов, параметры легочной функции), с генетическими маркерами, положение которых на хромосомах человека известно.
При втором подходе, исходя из знания механизмов болезни, выбирают гены, белковые продукты которых оказываются включенными в различные звенья ее патогенеза. После того, как спектр этих генов определен, проводят анализ ассоциаций различных их молекулярных вариантов (аллелей) с исследуемым заболеванием или клиническими фенотипами. При этом предполагается, что разные аллели обусловливают либо разную структуру белковых продуктов, либо разный уровень экспрессии генов (т.е. обеспечивают неодинаковый уровень белкового продукта), что в конечном итоге может привести к патологии.
Следует отметить, что в настоящее время имеются ограниченные возможности использования генетических маркеров для профилактики бронхиальной астмы.
Атопия (atopia — греч. нечто необычное, странность) — это важнейший фенотип БА. Под атопией понимается необычный иммунный ответ организма (продуцирование повышенного количества специфического IgE) на воздействие аллергенов окружающей среды. Верифицируется атопия в клинических и эпидемиологических исследованиях тремя методами: кожными аллергопробами, высоким уровнем IgE сыворотки крови (более 100 МЕ/мл), эозинофилией крови. Атопия является наиболее важным внутренним фактором, предрасполагающим людей к развитию БА.
В популяционных эпидемиологических исследованиях было показано, что 50 % случаев бронхиальной астмы имеют отношение к атопии. Связь между проявлением сенсибилизации и развитием в дальнейшем БА зависит от возраста. Так, большинство детей, у которых гиперчувствительность к аэроаллергенам проявилась в первые 3 года жизни, в дальнейшем болеют БА, в то время как у детей, у которых гиперчувствительность проявилась после 8-10 летнего возраста, риск развития бронхиальной астмы ненамного выше, чем у несенсибилизированных детей.
Однако, несмотря на то, что популяционные исследования предполагают связь между распространенностью атопии и БА, атопию следует рассматривать только как один из факторов, пусть даже очень важный (но не обязательный) для развития заболевания.
Гиперреактивность дыхательных путей — это состояние, при котором имеет место увеличенная реакция бронхов (бронхоспазм) в ответ на воздействие специфических (аллергенов) и неспецифических стимулов (биологически активных веществ: гистамина, ацетилхолина, метахолина, карбохолина; физической нагрузки и аэрополютантов), которое является фактором риска для БА.
Это состояние имеет наследственный компонент и тесно связано с уровнем IgE в сыворотке и воспалением дыхательных путей. Тенденция к выработке повышенного количества общего IgE наследуется совместно с гиперреактивностью дыхательных путей. Установлено, что ген, контролирующий гиперреактивность бронхов располагается в 5q хромосоме, рядом с геном, регулирующим уровень IgЕ в сыворотке крови.
Предполагают, что гиперреактивность дыхательных путей предшествует развитию бронхиальной астмы. Интересно отметить, что гиперреактивность дыхательных путей, протекающая без клинических симптомов и выявляющаяся с помощью провокационных тестов, связана с воспалением и перестройкой дыхательных путей, что также предшествует развитию БА.
С некоторой долей условности внешнесредовые факторы риска можно разделить на следующие группы:
• Аллергены — причинно-значимые антигены, вызывающие сенсибилизацию дыхательных путей (бытовые, эпидермальные, пыльцевые, профессиональные и др.);
• Адъюванты — усугубляющие факторы, повышающие риск развития БА при воздействии причинного фактора (полютанты, ирританты, в том числе курение);
• Триггеры — факторы риска, вызывающие обострение бронхиальной астмы путем стимуляции воспаления и/или развития бронхоспазма (аллергены, респираторная инфекция, метеоусловия, полютанты, ирританты);
• Нервно-психические стрессовые воздействия.
• Дефицит защитных факторов («гигиеническая» гипотеза). Согласно данной гипотезе, рецидивирующие инфекции (бактериальные и глистные) у детей дают мощный стимул иммунной системе на ориентацию иммунного ответа в сторону Th1- профиля лимфоцитов, что способствует предупреждению развития сенсибилизации. Развитие детей в «чистом» окружении, свободном от паразитов, бактерий и вирусов (кроме вируса кори и респираторно-синцитиального вируса) приводит к «иммунным» отклонениям. Увеличение уровня БА на Западе связывают с тотальной вакцинацией и снижением числа детских инфекций.
Аллергены и профессиональные сенсибилизирующие агенты рассматриваются как наиболее важные причины БА, поскольку они могут первоначально сенсибилизировать дыхательные пути и провоцировать начало бронхиальной астмы и в дальнейшем поддерживать развитие заболевания, вызывая появление астматических приступов. Чаще всего, по-видимому, БА развивается под воздействием аллергенов и/или профессиональных сенсибилизирующих агентов у предрасположенных к этому заболеванию или другим аллергическим заболеваниям людей.
Существуют доказательства того, что контакт с некоторыми аллергенами и химическими соединениями может действительно быть причиной болезни, по крайней мере, у некоторых пациентов. Так известно, что БА развивается у большинства пациентов, подвергшихся ужалению пчел, воздействию солей платины и биологических ферментов на рабочем месте.
К аллергенам помещений относят аллергены клещей домашней пыли, животных, тараканов и грибов. В наши дни количество домашних аллергенов возросло в развитых странах, где дома изолируются, подогреваются, охлаждаются, увлажняются, заполняются коврами. Эти изменения сделали дома идеальным местом для жилья не только домашних клещей, тараканов и других насекомых, но и для размножения плесени и бактерий.
Считается, что клещи домашней пыли являются наиболее распространенными во всем мире бытовыми аллергенами, ассоциированными с бронхиальной астмой.
Основными видами домашнего клеща являются пироглифиды: Dermatophagoidespteronissinus, D.farinae, D.microceros и Euroglyphusmainei, которые представляют 90 % всех видов клещей домашней пыли в районах с умеренным климатом. Клещи обитают на слущенных клетках эпидермиса человека и животных, на которых колонизируются также грибы, дрожжи и бактерии, и имеют обыкновение заселять ковры, матрасы, подушки, мягкую мебель.
Аллергены клеща домашней пыли присутствуют во всех частях его тела, секрете, продуктах жизнедеятельности и представлены цистеиновыми и сериновыми протеазами, а также амилазой. Эти аллергенные энзимы были обнаружены в фекалиях клещей, большинство из них обладает протеолитической активностью, в связи с чем они могут иметь доступ к иммунокомпетентным клеткам.
В отдельных районах и среди некоторых этнических групп сенсибилизация к аллергенам тараканов может быть такой же распространенной, как и сенсибилизация к аллергенам клещей домашней пыли. Наиболее распространенными видами тараканов являются американский таракан (Periplanetaamericana), немецкий таракан (Blatellagermanica), азиатский таракан (В. orientalis), причем аллергены немецкого и американского тараканов изучены, и их присутствие в домашней пыли может быть изучено с помощью моноклональных антител.
Домашние теплокровные животные являются источниками аллергенов, находящихся в секретах (слюне), экскретах (моче) и слущенном эпителии.
Аллергены шерсти кошек являются мощными сенсибилизирующими агентами для дыхательных путей человека. Основной аллерген (белок) обнаружен в шерсти кошек, в секрете сальных желез и в моче, но не в слюне. Этот аллерген, благодаря маленьким размерам частиц (около 3-4 микрон в диаметре), легко переносится по воздуху и вызывает появление респираторных симптомов (кашель, одышку, сухие хрипы) у людей, сенсибилизированных к аллергену кошки. Наибольшее количество этих аллергенов определяется в домах, где содержатся кошки. Одежда владельцев кошек является средством переноса аллергена-белка в среду, где нет кошек.
Основные аллергены собак были выделены из собачьей шерсти и перхоти, при этом оказалось, что около 30 % больных аллергическими заболеваниями имеют положительные тесты с аллергенами собак.
Плесневые и дрожжевые грибы могут играть роль бытовых аэроаллергенов. Темные, влажные, плохо проветриваемые помещения являются оптимальным местом для роста грибов. Грибы хорошо растут внутри систем, используемых для охлаждения, обогрева и увлажнения, причем домашние увлажнители представляют особый риск для роста грибов внутри помещения и загрязнения воздуха. Наиболее распространенными грибами в помещениях являются Penicillium, Aspergillus, Alternaria, Cladosporium и Candida.
Аллергены пыльцы в основном, находятся в пыльце деревьев, кустарников и трав (луговых и сорняков). Концентрация пыльцы в воздухе различается в зависимости от местоположения и атмосферных условий. Установлено, что в европейской части России наиболее распространенными аллергенами являются антигены пыльцы сорных злаков (тимофеевки, овсяницы, ежи, лисохвоста, мятлика, пырея и др.), деревьев (орешника, ольхи, березы, дуба, вяза), сорняков (полыни, лебеды). На юге России основные аллергены представлены пыльцой амброзии, полыни, подсолнечника и кукурузы. В Сибири доминирует пыльца деревьев (береза, тополь, ольха, ива), злаков (тимофеевка, овсяница, ежа, полевица и др.) и сорных трав (лебеда, полынь).
В центральных районах России отмечаются три пыльцевые волны: весенняя (с середины апреля до конца мая), связанная с цветением деревьев; летняя (начало июня — конец июля), обусловленная пыльцой луговых трав; летне-осенняя, характеризуемая появлением в воздухе большого количества пыльцы сорняков.
Не совсем ясно, каким образом аллергены пыльцы проникают в бронхиальное дерево, поскольку они находятся в частицах большого размера, но совершенно очевидно, что у части больных аллергены пыльцы вызывают обострение заболевания.
Плесневые и дрожжевые грибы (природные) могут также играть роль аэроаллергенов, являющихся в зонах с умеренным климатом сезонными аллергенами, причем некоторые виды распыляют споры в теплые, сухие дни, другие усиливают спорообразование в осенние дождливые дни.
Постоянно пополняемый список в настоящее время включает более 360 профессиональных сенсибилизирующих агентов, в том числе латекс. Они обычно классифицируются в соответствии с молекулярным весом. Доказано, что сенсибилизирующее действие и последующее развитие БА вызывают высокомолекулярные вещества. От профессиональной БА следует отличать бронхообструктивный синдром, развивающийся при остром воздействии на дыхательные пути раздражающих газов на рабочем месте или в результате несчастного случая, что может индуцировать длительно сохраняющуюся гиперреактивность дыхательных путей.
Развитию бронхиальной астмы может способствовать также загрязнение атмосферного воздуха аэрополютантами, которые выступают в роли адъювантов и триггеров. К наиболее распространённым аэрополютантам относятся двуокись серы, озон и окислы азота, которые в определённых концентрациях могут вызывать бронхоконстрикцию, транзиторное повышение гиперреактивности бронхиального дерева и влиять на аллергический ответ. Существует немало достоверных доказательств того, что аэрополютанты напрямую связаны с увеличением распространенности БА в индустриально-развитых странах.
Воздействие выхлопных газов автомобильного транспорта, особенно работающего на дизельном топливе, может вызывать обострение предшествующих аллергических заболеваний, но не обязательно приводить к развитию новых случаев БА или других проявлений атопии. Было выявлено, что частицы дизельного топлива адсорбируют аллергены пыльцы трав на своей поверхности и поэтому могут действовать как потенциальные переносчики аллергенов пыльцы в легкие, причем в этом случае антигенная активность пыльцевого аллергена может быть усилена полютантами автомобильного выхлопа.
Основными индикаторами загрязнения воздушной среды, которые определяются в Европейских странах, являются: двуокись серы, окислы азота, углекислый газ, мелкие частицы, летучие органические соединения и токсичные металлы (свинец, мышьяк, кадмий, никель, ртуть).
Триггеры (от английского слова «триггер» — пустить в ход, привести в движение) — это пусковые факторы, которые вызывают обострение бронхиальной астмы путем стимуляции воспаления или провоцирования острого бронхоспазма, или того и другого. У каждого индивидуума в каждое конкретное время триггерами могут быть разные факторы. Они включают длительное воздействие причинных факторов (аллергены или профессиональные агенты), к которым уже сенсибилизированы дыхательные пути пациента с БА.
К триггерам относятся также воздействие физических нагрузок, холодного воздуха, раздражающих газов (ирритантов), аэрополютантов, изменение погоды, чрезмерные эмоциональные нагрузки. Кроме того, обострение БА могут вызвать респираторные инфекции (вирусные и бактериальные), болезни верхних дыхательных путей (риниты, синуситы, полипоз носа), гастроэзофагеальный рефлюкс, менструация и беременность, лекарственные препараты.
Современная концепция патогенеза БА постулирует, что в его основе, вне зависимости от степени тяжести заболевания, лежит хронический специфический воспалительный процесс в бронхиальной стенке, приводящий к спазму, отеку слизистой, гиперсекреции слизи и бронхиальной обструкции в ответ на воздействие различных триггеров. Для воспаления дыхательных путей при бронхиальной астме характерно увеличение в слизистой оболочке и просвете бронхиального дерева количества активированных эозинофилов, тучных клеток, макрофагов, лимфоцитов и нейтрофилов, а также дендритных клеток и тромбоцитов.
Воспалительный процесс протекает по типу IgE-обусловленных аллергических реакций, которые условно подразделяют на острые и хронические. В патогенезе различных форм БА важную роль играют нейрогенные механизмы воспаления. Исходом воспалительного процесса являются необратимые морфологические изменения легочной ткани (ремоделирование).
Основным этапом развития аллергической реакции является нарушение соотношения субпопуляций лимфоцитов (Th1- и Th2-клеток), приводящее к поляризации Th2-клеток.
Т-клетки играют центральную роль в антигензависимом воспалении. Процесс распознавания антигена осуществляется с участием молекул главного комплекса гистосовместимости (HLA): на CD4 + — клетках (Т-хелперах) и CD8 + — клетках (цитотоксических Т-лимфоцитах).
Активированные CD4 + и CD8 + — лимфоциты продуцируют широкий спектр медиаторов, включая цитокины, которые способны регулировать дифференцировку, миграцию, накопление и активацию гранулоцитов на поверхности слизистой оболочки дыхательных путей. Продукты активированных Т-клеток могут влиять и на продукцию иммуноглобулинов В-лимфоцитами, а также на миграцию, аккумуляцию и активацию эозинофилов.
Т-клетки, продуцирующие IL-2, интерферон и фактор некроза опухоли (TNF), относятся к Т-хелперам первого типа (Th1), а Т-клетки, продуцирующие IL-4, IL-5, IL-9, IL-13 и IL-16, относятся к Т-хелперам второго типа (Th2). Th2- клетки при аллергических заболеваниях, в частности при БА, обеспечивают выработку В-клетками специфических иммуноглобулинов различных классов, в частности IgE. Цитокины, секретируемые Th2-клетками, способствуют миграции и накоплению эозинофилов в очаге воспаления, созреванию тучных клеток и развитию тканевой эозинофилии при бронхиальной астме.
Контакт IgE с антигеном (аллергеном) на поверхности слизистой бронхов инициирует секрецию медиаторов воспаления (гистамин, пероксидаза, хемотаксические факторы, простагландины, лейкотриены и кинины) из тучных клеток, базофилов и макрофагов в течение нескольких минут. Эти медиаторы вызывают сокращение гладкой мускулатуры бронхов, повышают проницаемость микрососудов, увеличивают секрецию слизи в бронхах и привлекают в бронхи другие воспалительные клетки.
В то время, как воспалительные медиаторы, подобные гистамину и лейкотриенам, играют важную роль в формировании острого и подострого воспалительного ответа и при обострении бронхиальной астмы, цитокины играют доминирующую роль в поддержании хронического воспаления.
К числу особенно значимых при бронхиальной астме цитокинов относятся лимфокины, продуцирумые Т-лимфоцитами; IL-3, необходимый для выживания тучных клеток в тканях; IL-4, стимулирующий продукцию IgЕ В-лимфоцитами; IL-13, действующий подобно IL-4, который очень важен для дифференцировки и выживания эозинофилов, а также привлечения их в очаг воспаления. IL-2 вовлечён в дифференцировку Th2-клеток и поэтому играет ведущую роль инициации развития атопии.
Таким образом, в формировании хронического воспалительного процесса в дыхательных путях у больных БА участвуют различные клетки, выделяющие большое количество биологически активных веществ, вызывающих развитие и персистенцию воспаления.
Очень важно, что признаки воспаления бронхов сохраняются даже в бессимптомный период заболевания, а их выраженность коррелирует с клиническими симптомами, характеризующими тяжесть заболевания. Это указывает на необходимость длительного, иногда пожизненного приёма противовоспалительных препаратов, несмотря на отсутствие симптомов БА.
Результатами острого и хронического аллергического воспаления в дыхательных путях являются структурные и функциональные нарушения, характерные для бронхиальной астмы. В последние годы большой интерес вызывают структурные изменения в дыхательных путях, называемые « ремоделированием », которые проявляются необратимыми нарушениями функции дыхания у некоторых больных БА. Однако многие больные, длительно страдающие БА, на протяжении всей жизни сохраняют нормальную (или незначительно сниженную) функцию легких, что позволяет предположить важную роль генетических факторов в развитии структурных изменений.
Ремоделирование характеризуется увеличением массы гладких мышц, застоем в сосудистом русле и гипертрофией слизистых желез, приводящей к утолщению стенки и уменьшению диаметра просвета бронхов, повышенной секрецией слизи и воспалительного экссудата, что препятствует поступлению воздушного потока в легкие и приводит к повышению поверхностного натяжения альвеол.
Наряду с гипертрофией гладких мышц, важным компонентом утолщения стенок является застой в сосудах, который также приводит к уменьшению диаметра бронхов. Избыточная секреция слизи является результатом не только гипертрофии слизистых желез, но и гиперплазии бокаловидных клеток. При астме повышенная продукция слизи вместе с воспалительным экссудатом формирует клейкие, вязкие пробки, которые блокируют просвет бронхов.
Несмотря на ведущую роль провоспалительных механизмов в патогенезе бронхиальной астмы, немаловажное значение имеет, по-видимому, и снижение активности противовоспалительных механизмов. Известно, что глюкокортикоидная недостаточность способствует развитию бронхиальной астмы. Кортизол может превращаться в неактивный кортизон под воздействием фермента дегидрогеназы, который продуцируется в дыхательных путях и способствует развитию местной глюкокортикоидной недостаточности и тяжелому течению БА.
Некоторые цитокины также обладают противовоспалительным действием. Так, IL-12 и в-интерферон стимулируют образование Th1-лимфоцитов и угнетают образование Th2-клеток, что сопровождается снижением активности эозинофильного воспаления. Наряду с этим, имеются доказательства, что экспрессия IL-12 у больных БА снижена.
Таким образом, в основе патогенеза бронхиальной астмы лежит хроническое воспаление, в котором принимают участие многие клетки воспаления и более 100 провоспалительных медиаторов, приводящих к развитию таких патологических синдромов, как гиперреактивность бронхов, бронхоконстрикция, гипертрофия гладких мышц и слизистых желез, гиперсекреция слизи и образование слизистых пробок в просвете бронхов, отек слизистой оболочки и ее инфильтрация активированными клетками, активация чувствительных нервов и ремоделирование бронхов (перестройка морфологических структур легочной ткани — гибель эпителиального покрова, утолщение базальной мембраны и стенок бронхов, гипертрофия гладкой мускулатуры, избыточная васкуляризация слизистых оболочек дыхательных путей).
Саперов В.Н., Андреева И.И., Мусалимова Г.Г.
источник