Атопическая форма бронхиальной астмы диагностируется в 5–15% случаев от общего числа пациентов с этим заболеванием. По данным статистики, она регистрируется у 4–8% населения. Патология развивается вследствие воздействия на организм человека аллергенов неинфекционной природы. В последние годы заболеваемость атопической астмой увеличилась, что связывают с ростом аллергизации населения.
Атопическая бронхиальная астма является бронхообструктивным патологическим состоянием с хроническим течением. В роли аллергена может выступать пыльца растений, шерсть животных, корм для рыб, перья птиц, клещи, споры грибов, пыль (бытовая, древесная), а также пищевые аллергены, наиболее выраженный сенсибилизирующий потенциал из которых имеют клубника, цитрусовые, шоколад.
Клинические признаки атопической астмы нередко впервые проявляются у детей до 10 лет. У мальчиков заболевание возникает чаще, чем у девочек.
Среди основных причин возникновения атопической формы болезни выделяют генетическую предрасположенность. Так, по данным статистики, примерно в 40% случаев заболевание выявляется также у одного или обоих родителей и/или других близких родственников пациента. Склонность к астме в 5 раз чаще передается по материнской линии.
Заболевание развивается по причине повышенной чувствительности бронхов к внешним неинфекционным аллергенам, которые попадают в организм человека вместе с вдыхаемым воздухом и/или продуктами питания. Риск развития заболевания повышается при воздействии на организм неблагоприятных факторов внешней среды, продолжительном применении лекарственных средств, частых инфекционных болезнях, сниженном иммунитете.
В первые годы болезни периоды без приступов могут быть продолжительными, но с прогрессированием патологического процесса период ремиссии укорачивается.
Атопическая форма астмы классифицируется в зависимости от типа аллергена. Пылевая (бытовая) астма является наиболее распространенной. Проявляться болезнь может как круглогодично, так и в определенное время года (например, с началом отопительного сезона, с началом цветения определенных растений и т. д.). Сезонность грибковой формы атопической астмы зависит от времени спорообразования грибка, служащего аллергеном. Пыльцевая форма заболевания развивается в периоды года, когда в воздухе увеличивается количество пыльцы растений. Данный вид болезни также может проявляться круглогодично в случае употребления пациентом в пищу некоторых продуктов питания, родственных определенному виду пыльцы. Эпидермальную форму атопической астмы вызывают шерсть и частицы кожи животных. Чаще всего домашними животными, которые распространяют аллергены, являются коты, возможно по той простой причине, что они наиболее популярны в качестве домашних питомцев.
Примерно в половине случаев атопическая астма возникает на фоне респираторных заболеваний. Развитию астмы у детей раннего возраста способствуют наличие у матери токсикоза во время беременности, раннее введение в рацион искусственных смесей.
Обострениям атопической астмы способствуют курение, острые респираторные вирусные инфекции, вдыхание дыма, паров бытовой химии, отходов промышленных предприятий, резкий перепад температур. Провоцировать развитие приступа могут интенсивные физические нагрузки, эмоциональные потрясения.
На начальном этапе заболевания у пациента нередко развивается пищевая сенсибилизация, после этого кожная и дыхательная. У детей первые проявления заболевания (сезонный аллергический риноконъюнктивит) обычно возникают в возрасте 2-3 лет. Типичные для астмы симптомы в большинстве случаев манифестируют в 3-5-летнем возрасте.
Заболевание развивается по причине повышенной чувствительности бронхов к внешним неинфекционным аллергенам, которые попадают в организм человека вместе с вдыхаемым воздухом и/или продуктами питания.
Приступы удушья часто возникают спонтанно на фоне хорошего самочувствия пациента, нередко проявляются в ночное время. Удушье либо проходит самостоятельно, или же купируется при помощи лекарственных средств. Приступ может заканчиваться кашлем, при котором выделяется небольшое количество прозрачной мокроты. Удушью могут предшествовать чихание, заложенность носа, выделения из носовой полости, сухой кашель, дискомфорт в горле, крапивница. У детей может отмечаться свистящее дыхание. Между приступами заболевание обычно протекает малосимптомно. При бытовой форме атопической астмы, которая возникает с началом отопительного сезона, приступы обычно появляются в жилом помещении и прекращаются при выходе из дома. В некоторых случаях реакция возникает через 4–12 часов после контакта с аллергеном. Приступ может длиться до двух дней даже при использовании пациентом бронхолитических лекарственных средств.
В первые годы болезни периоды без приступов могут быть продолжительными, но с прогрессированием патологического процесса, частом контакте с аллергеном и/или в отсутствие правильно подобранного лечения период ремиссии укорачивается, приступы становятся чаще, возрастает риск развития осложнений.
В зависимости от частоты приступов и их интенсивности выделяют 4 стадии (степени тяжести) заболевания:
- Легкая интермиттирующая стадия – приступы развиваются 1 раз в 1-2 недели, ночное удушье – 1-2 раза в месяц.
- Легкая персистирующая стадия – удушье возникает не чаще 1 раза в день, ночные приступы отмечаются чаще 2 раз в месяц.
- Средняя стадия – приступы могут наблюдаться ежедневно, им сопутствуют нарушения сна, снижение физической активности.
- Тяжелая стадия – приступы возникают 3 раза в день и чаще.
Риск развития заболевания повышается при воздействии на организм неблагоприятных факторов внешней среды, продолжительном применении лекарственных средств, частых инфекционных болезнях, сниженном иммунитете.
Атопическая астма у женщин во время беременности может протекать по-разному. У некоторых пациенток состояние усугубляется, у части больных, напротив, улучшается самочувствие, а некоторые женщины не наблюдают никаких изменений в течении болезни. Наибольшую опасность для формирующегося плода представляет развитие гипоксии.
Если больной длительно контактирует с аллергеном, у него может развиться астматический статус, который может продолжаться несколько суток. Он характеризуется тяжелыми приступами удушья, возбужденным состоянием, цианозом кожных покровов. Человек принимает вынужденные позы, одышка усиливается при любых его движениях. При тяжелых приступах существует риск летального исхода.
Хронический воспалительный процесс в стенке бронхов поддерживается даже в период ремиссии. Атопическая форма бронхиальной астмы может осложняться возникновением бактериальных инфекций дыхательных путей, эмфиземы легких, пневмоторакса, легочного сердца, дыхательной и/или сердечной недостаточности.
Для постановки диагноза используются данные, полученные в ходе объективного осмотра, сбора жалоб и анамнеза. Особое внимание акцентируется на наличии в анамнезе дерматитов, пищевой и/или лекарственной аллергии, экземы, экссудативного диатеза. Прибегают к проведению аллергологических проб, иммунологического теста, бронхоальвеолярного лаважа. По результатам последнего у пациентов могут выявляться изменения в клеточном составе мокроты (наличие спиралей Куршмана, кристаллов Шарко – Лейдена, а также эозинофилии). Для определения потенциальных аллергенов проводятся кожные пробы. С целью диагностики пищевой сенсибилизации пациенту рекомендуется ведение пищевого дневника, дифференциально-диагностическое голодание, провокационные тесты с продуктами питания.
Если больной длительно контактирует с аллергеном, у него может развиться астматический статус, который может продолжаться несколько суток.
Дифференциальная диагностика атопической астмы проводится с другими формами заболевания, обструктивным бронхитом.
Главное, что требуется для эффективного лечения атопической бронхиальной астмы, это исключение или сведение к минимуму контактов с аллергеном. При необходимости пациенту рекомендуется смена места работы, устранение из жилого помещения домашних животных, которые могут распространять аллергены, антимикотическая обработка дома, устранение пуховых одеял и перьевых подушек, ежедневная влажная уборка помещений. Показана гипоаллергенная диета.
Лечением атопической формы астмы занимаются пульмонологи, аллергологи, иммунологи. Назначается медикаментозная терапия, которая подбирается в зависимости от стадии заболевания, которая включает противовоспалительные, бронхолитические, десенсибилизирующие лекарственные средства, иммуномодуляторы. Подбор антибиотиков при необходимости их использования осуществляется исключительно под контролем врача, так как данные препараты также могут служить аллергенами. Чтобы улучшить проходимость бронхов, назначаются отхаркивающие препараты.
При легкой форме болезни достаточно симптоматической терапии – применения бронхолитических средств короткого действия перорально или ингаляционно.
При развитии астматического статуса проводят регидратационную терапию, оксигенотерапию, искусственную вентиляцию легких. Могут понадобиться плазмаферез, гемосорбция.
Хороший терапевтический эффект оказывает физиотерапия, санаторно-курортное лечение, лечебная физкультура, посещение соляных шахт.
Прогноз заболевания во многом зависит от своевременности начала терапии, и в целом благоприятный. Хуже поддается лечению атопическая астма, вызванная несколькими аллергенами.
Атопическая форма бронхиальной астмы может осложняться возникновением бактериальных инфекций дыхательных путей, эмфиземы легких, пневмоторакса, легочного сердца, дыхательной и/или сердечной недостаточности.
Для предотвращения возникновения осложнений беременной женщине с данным заболеванием важно выполнять все предписания врача. Пациенткам с атопической формой бронхиальной астмы рекомендуется обратиться к квалифицированному специалисту еще на этапе планирования зачатия, что уменьшит риск развития осложнений во время беременности.
Предлагаем к просмотру видеоролик по теме статьи.
источник
Бронхиальная астма – хроническое заболевание респираторной системы. Этиология недуга включает в себя следующее факторы:
- наследственность;
- экология;
- профессия;
- аллергия;
- питание и избыточный вес.
Атопическая астма вызвана реакцией организма на аллергены, часто носит сезонный характер.
Методы диагностирования и терапии зависит от происхождения болезни. Обычно процесс диагностики включает анализы крови и исследование мокроты. Для лечения выписывают антигистаминные препараты и бронхолитики.
Атопия – это генетическая предрасположенность к аллергическим реакциям. Астма – воспаления дыхательных путей, которое носит хронический характер. Следовательно, атопическая форма астмы – это болезнь дыхательных путей, связанная с хронической или сезонной аллергией.
Симптоматика выражается во внезапной нехватке воздуха. Проявляется приступами, первыми признаками могут стать заложенность носа, ринит, кашель, чихание, зуд кожных покровов.
Для постановки точного диагноза необходимо сдать специальные пробы и анализы.
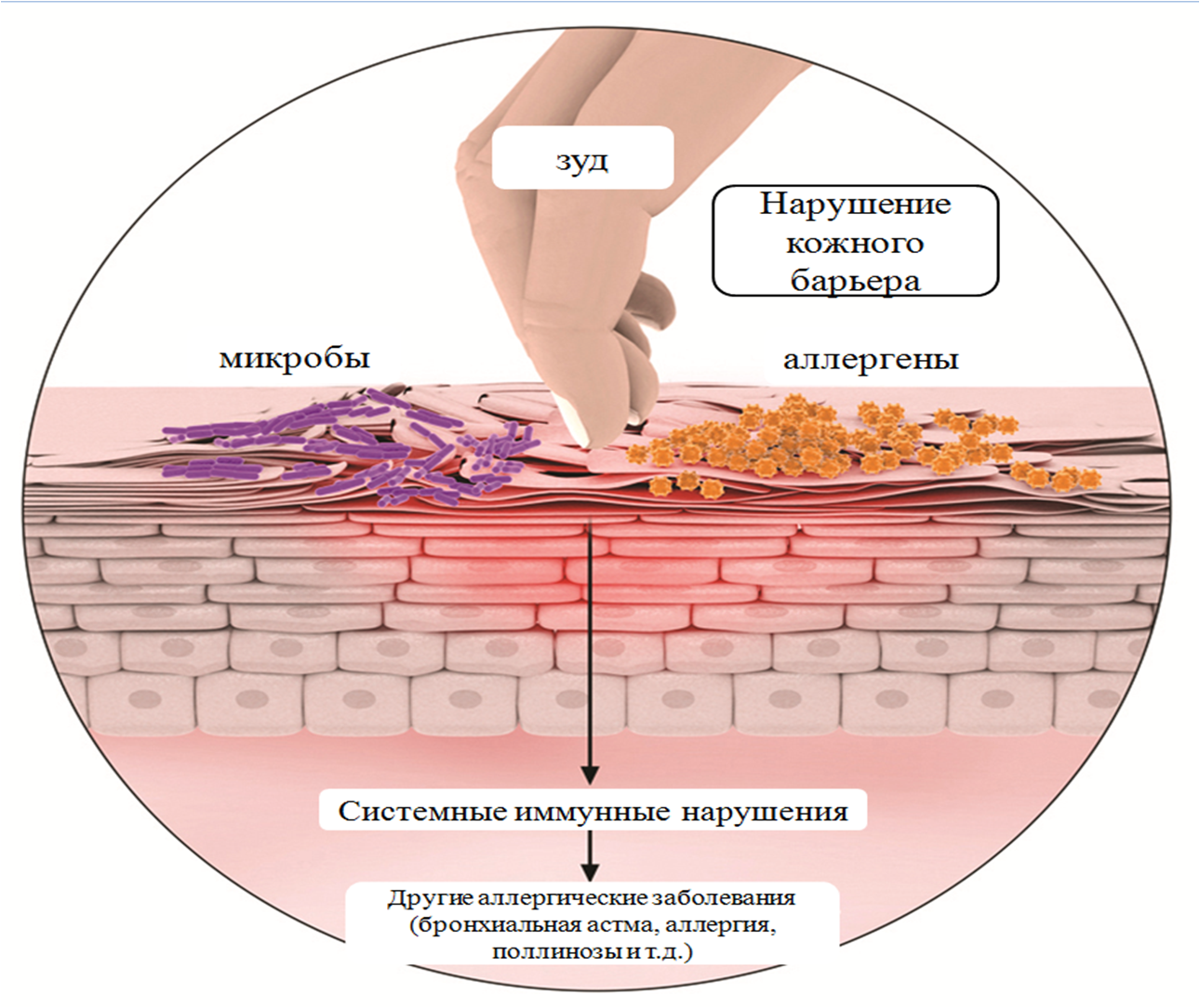
Развитие атопической астмы связано с иммунными процессами в организме человека. Иммунологическим механизмом атопической бронхиальной астмы является сенсибилизация, то есть развитие повышенной чувствительности к аллергенам.
Человек становится особенно восприимчив к некоторым веществам. При повторном попадании их в организм возникают аллергические реакции, вследствие которых развивается атопическая астма.
Это происходит из-за выброса в организме медиаторов воспаления – гистамина, цитокинов и лейкотриенов. Повышенная чувствительность бронхов к аллергену приводит к обструкции. При этом происходит их сужение, сокращение гладкомышечных волокон и выделение вязкого секрета. В связи с этим уменьшается вентиляция легких из-за ограниченного прохождения воздушного потока.
Таким образом, патогенез атопической бронхиальной астмы обусловлен:
- Проникновением в организм антигена.
- Синтезом иммуноглобулинов E и G4 и их закреплением на наружной поверхности клетки.
- Выделением медиаторов воспаления (цитокинов, лейкотриенов, хемокинов и др.)
- Развитием ранней и поздней астматической реакции.
Для неатопической бронхиальной астмы механизм развития немного другой. Сначала появляются нарушения в работе механизма защиты слизистой органов дыхания. После этого организм подвергается воздействию инфекции. В ответ он выделяет медиаторы воспаления.
Далее активируются ферменты и происходят изменения в работе нервных рецепторов. Заканчивается процесс нарушениями в работе вегетативной нервной системы. Таким образом, болезнь связана с функциональными нарушениями, а не действием аллергенов.
Так, бронхиальная астма имеет различные механизмы развития и патогенез. Но проявляет себя одинаково – приступами удушья.
В зависимости от вида аллергена, атопическую астму делят на несколько типов.
Грибковая – это астма, возбудителями которой являются различные виды грибков. Это могут быть грибы рода Candida, Aspergillums, Hormodendrum, Cladosporium, Alternaria и Penicilinum. В первых двух случаях болезнь обостряется с сентября по март, во вторых трех — с июля по сентябрь, а в последнем — круглогодично.
Количество грибков за счет размножения в дневное время суток увеличивается к вечеру. Именно в это время и ночью наблюдаются обострения. Ослабление болезни возможно в холодный период, но с наступлением тепла резко начинается обострение. Это также связано с увеличением численности колоний микроорганизмов.
Главное место развития грибка в доме – ванная комната. Необходимо обязательно следить за уровнем влажности в ней и сразу бороться с первыми признаками плесени.
Нутритивная астма является реакцией на различные пищевые продукты. Сопровождается обычно крапивницей, отеком слизистых, сухим кашлем, зудом в горле и ушах.
Чаще всего аллергия, приводящая к пищевой астме, возникает на следующие продукты:
Обычно приступ развивается в одно мгновение. Человек ощущает сильное затруднение дыхания. Но бывают ситуации, когда проходит более 4 часов до первых симптомов аллергии. Степень тяжести тоже разнится: от заложенности носа до удушья.
Особое внимание стоит уделить консервированной продукции. Дело в том, что консервы содержат большое количество салицилатов — химических веществ, которые в большом количестве могут вызвать аллергическую реакцию и стать причиной анафилактического шока. Салицилаты содержатся и в лекарствах. Они усугубляют пищевую аллергию, осложняя течение болезни лекарственной аллергией.
Астма пыльцевая – заболевание, вызванное пыльцой растений. Наиболее легкая форма астмы, которая предшествует слезотечение и ринит. Чаще всего бывает сезонной, но возможен и круглогодичный вариант болезни.
Приступы купируются с помощью антигистаминных лекарств быстрее, чем при других типах. Но это не значит, что при лечении болезни нужно ограничиться только этим. Обязательно необходимо посетить врача. Обычно в таких случаях применяются бронхорасширяющие препараты. Они, в свою очередь, действуют на специфические рецепторы дыхательных путей.
Болезнь обостряется с апреля по сентябрь, как раз в период цветения растений. Чувствительность организма повышена к пыльце березы, тополя, ольхи, амброзии и другой растительности. Круглогодично такая реакция может проявляться на орешник или подсолнух. В этом случае не рекомендуется употребление в пищу орехов и растительного масла.
Эпидермальная – астма, обостряющаяся при контакте с животными. В данном случае аллергическая реакция проявляется на их шерсть, частицы эпидермиса и слюну. Приступ начинается с чихания, заложенности носа, кашля и переходит в удушье. Может наблюдаться небольшое повышение температуры тела.
Такой тип болезни встречается реже других, примерно в 5-7 % случаев. Чаще ему подвержены люди, профессия которых связана с животными. Это могут быть животноводы, дрессировщики, работники приютов.
Дома такая аллергия встречается на котов, собак, хомяков, кроликов и попугаев. Примечательно, что птицы занимают второе место в этом списке после кошек. Астмой, спровоцированной птичьим пухом, страдают многие люди.
Главный фактор, способствующий развитию болезни, – наследственность. Если у человека в семье есть люди, страдающие атопической астмой, то, скорее всего, ему передастся аллергия на те же аллергены.
Особенно это касается пыльцевой, то есть сезонной, бронхиальной астмы. Аллергическая реакция на пыльцу, как правило, передается в каждом поколении. Но стоит заметить, что чаще по женской линии. В этом заключается главное отличие от эндогенной, то есть неатопической астмы.
Что касается, внешних причин, то такими могут стать экология, плесневый грибок в квартире, наличие аллергена в пище и в быту, прием лекарств без назначения врача. Приступы удушья могут спровоцировать:
- употребление сладкого, цитрусовых, орехов, молока и других аллергенных продуктов;
- лекарственные препараты;
- шерсть домашних любимцев;
- бытовая пыль;
- сигаретный дым;
- воздух, насыщенный газами промышленных производств;
- перепад температур и высокая влажность.
Поэтому у людей, проживающих в зоне холодного климата с высокой влажностью или в местности, застроенной заводами, риск возникновения атопической формы астмы в два раза выше, чем у других.
Легкое персистирующие течение – степень, при которой заболевание выражено слабо. Применение постоянной терапии не обязательно. Приступы удушья происходят около одного-двух раз в неделю. Они кратковременны, проходят самостоятельно, ухудшают качество жизни и требуют обращения к специалистам.
Средняя тяжесть – характерны ежедневные приступы и нарушение сна. Их необходимо купировать бронхолитиками – бронхорасширяющими препаратами, назначенными врачом.
Тяжелая форма заболевания характеризуется ежедневными приступами по несколько раз за день и ночь. Нормальная активная жизнь при такой форме становится невозможной. Течение болезни в таком случае должно быть под строгим контролем медиков.
Типичной особенностью атопической бронхиальной астмы является астматический статус — состояние, при котором происходит длительное удушье вплоть до потеря сознания. В таком случае при отсутствии быстрой и квалифицированной медицинской помощи возможен летальный исход.
Симптомы атопической бронхиальной астмы следующие:
- свист в груди;
- ощущение хрипов;
- чихание;
- зуд в горле;
- сухой кашель;
- одышка;
- боль и давящее чувство в груди;
- удушье;
- страх, возможна паническая атака.
Болезнь может проявляться в различных сочетаниях перечисленных симптомов.
Атопической астмой могут болеть и дети. Это связано с высокой вероятность передачи болезни от родителей. Часто заболевание у малышей путают с бронхитом.
Но опытные специалисты могут поставить правильный диагноз. Ребенку необходима консультация педиатра и врача-аллерголога. В начале болезни прослеживаются: затрудненное дыхание, кашель, шумы в грудной клетке.
Обычно атопическую бронхиальную астму диагностируют в возрасте 6-10 лет. Но есть случаи, когда заболеванию подвержены совсем маленькие дети. Тогда болезнь проявляется после года жизни. Если диагноз уже поставлен, то под рукой всегда должны быть препараты, купирующие приступы.
Комната ребенка регулярно должна проветриваться, как минимум несколько раз в день. В экстренных ситуациях, когда приступ не проходит с помощью бронхолитиков за 5 минут, обязательно вызывать скорую помощь.
Диагностикой бронхиальной астмы занимается терапевт. При подозрении на атопическую форму болезни следует незамедлительно записаться к аллергологу и пульмонологу. После этого врач, который занимается выявлением болезни, начинает выяснять, какой именно аллерген мог способствовать появлению атопической бронхиальной астмы.
Для этого он вводит инъекцию аллергена и наблюдает за развитием реакций организма, если симптомы астмы возникают, тогда подтверждается диагноз. Также для диагностирования болезни врачи используют такие виды лабораторных исследований:
- ингаляции с выявленными антигенами;
- кожные пробы;
- определение уровня иммуноглобулина.
Терапия при атопической астме зависит от степени ее тяжести. Легкая форма заболевания лечится бронхолитиками короткого действия непосредственно при приступах.
Способ применения может быть пероральным или ингаляционным. В случае тяжелого течения болезни на постоянной основе используются противовоспалительные препараты. Кроме того, проводится гормональное лечение кортикостероидами.
При астматическом статусе назначают оксигенотерапию, в крайних ситуациях применяется искусственная вентиляция легких, сильнодействующие анальгетики и введение в бронхи специального раствора для очистки от слизи.
Чтобы уменьшить в плазме количество иммунных клеток, чувствительных к воспалению, можно применять плазмаферез. Также для понижения уровня антигенов в крови применяют гемосорбцию. При заболевании показаны иммунокоррекция, лечебная физкультура и санитарно-курортное лечение.
Во время приступа экстренная помощь должна быть такой:
- попытаться убрать все возможные источники аллергической реакции;
- вызвать скорую помощь;
- обеспечить больному доступ к свежему воздуху;
- освободить верхнюю часть туловища от сдавливающей одежды;
- воспользоваться бронхорасширяющим препаратом, уточнив дозировку заранее.
Пациенту с таким недугом необходимо поддерживать здоровый образ жизни и заниматься спортом. Это поможет увеличить максимальный объем легких. В доме астматика должна постоянно проводиться влажная уборка, устраняющая бытовую пыль и шерсть животных.
В случае пищевой аллергии необходимо выбрать нужную диету и соблюдать ограничения в питании. Пациенту настоятельно рекомендуется отказаться от курения и выбирать экологически чистые места для жизни.
Четких инструкций по профилактике атопической бронхиальной астмы нет. В случае если болезнь никак не проявлялась, специалисты могут дать такие рекомендации: вести здоровый образ жизни, полностью отказаться от курения, регулярно убираться дома, своевременно лечить простудные заболевания и больше проводить времени на свежем воздухе.
Для больных астмой и для людей, находящихся в группе риска, меры профилактики будут гораздо строже:
- употреблять в пищу только гипоаллергенные продукты;
- отказаться от парфюмерии, освежителей воздуха и косметики;
- убрать все цветущие растения;
- осторожно относиться к резкой перемене климата;
- избегать чрезмерных физических нагрузок[М54] .
Все это поможет избежать атопической астмы.
источник
Атопическая бронхиальная астма — это тяжелое проявление аллергических реакций. Она выражается хроническими воспалительными процессами верхних дыхательных путей с выраженным обструктивным процессом.
Как правило, течение заболевания характеризуется удушьем. Нередко атопическая бронхиальная астма развивается в раннем возрасте и протекает намного тяжелее, чем у взрослых пациентов.
Бронхоспазмы способны возникнуть не только при вдыхании аллергенов, но и посредством их попадания в кровоток через ЖКТ, совместно с пищей или лекарственными препаратами, включая иммунотерапию (проведение специфической гипосенсибилизации). Более высокая аллергенность вещества провоцирует опасность того, что возникнет аллергическая реакция при контакте с ним.
Поэтому необходимо соблюдать элиминацию, особенно при развитии астматического статуса. С учетом различной степени дозировки аллергенов возможно несколько линий для нейтрализации этой болезни.
История болезни этой формы заболевания отличается повышенной наследственной предрасположенностью. Как правило, если близкие родственники страдают аллергическими (атопическими) заболеваниями, например атопическими дерматитами, ринитами, пищевыми аллергиями и т.д. Неатопическая степень астмы имеет другие предпосылки для развития.
При средней степени тяжести атопической астмы развитие приступа возможно спустя 5-10 минут после первого контакта с провоцирующим веществом. Аллергенами могут быть бытовые вещества (пища, пылевые клещи и т.д.), а также эпидермальные (продукты жизнедеятельности домашних животных, лекарства, споры грибков и т.д.).
Существуют классические симптомы в виде удушья, кашля и свистящего дыхания. Помимо этого перед началом аллергического приступа присутствует повышенное слезотечение, частое чиханье и першение в области гортани.
Реакция на пищевой аллерген может сопровождаться предприступным периодом, когда все тело покрывается сыпью и присутствует абдоминальная симптоматика (жидкий стул, рвота, тошнота и т.д.). Перед тем, как начать лечение следует учитывать, что аллергическая форма болезни может развиваться стремительно и требует обязательного медикаментозного лечения.
- История легкой степени заболевания (интермиттирующая) характеризуется редкими приступами (днем — не чаще 1 раза в неделю, ночью — меньше 2 раз в течение месяца). Эта стадия астмы практически не влияет на пациента.
- Вторая степень (персистирующее развитие заболевания) характеризуется более частыми приступами, сопровождающимися удушьем. В этом случае требуется симптоматическое лечение.
- Бронхиальная астма средней тяжести, степень которого характеризуется ежедневно повторяющимися приступами, нарушает сон и общее состояние больного. Кроме того, ночные приступы возникают каждую неделю,
- Симптомы самой тяжелой — четвертой степени заставляют больного снимать приступы удушья несколько раз в день и практически каждую ночь. Важно учитывать, что пациенту, у которого история болезни подтверждает тяжелую степень атопической бронхиальной астмы, требуется своевременное лечение, и это способствует максимально быстрому выздоровлению.
Атопическая бронхиальная астма является заболеванием дыхательной системы, у которого особенная аллергическая природа. История развития заболевания характеризуется повышенной чувствительностью с немедленным типом, который сочетается с генетической предрасположенностью.
Тяжелое развитие астмы и отягощенная история заболевания при взаимодействии с внешними проявлениями может выявить характерные симптомы. Например, больной с атопической бронхиальной астмой способен моментально отреагировать на шерсть животных сильным удушьем. Кроме шерсти раздражение могут вызвать:
- присутствие плесени;
- пыльца цветущих растений;
- пыль любого вида (древесная, строительная, домашняя и т.д.);
- любые аэрозольные средства;
- перьевые наполнители матраца и подушек.
Помимо этого, история показывает, что спровоцировать заболевание может неблагоприятный экологический статус. Этому способствует загрязнение атмосферы выбросами из заводских труб. Следует учитывать, что достаточно часто работники этих производств могут составлять ключевую группу риска, в зависимости от тяжести проявлений. Этому может способствовать и несвоевременное лечение астмы на ранней стадии развития.
Атопическая астма протекает специфически и ее симптомы, как правило, зависят от степени выраженности и от того, какая астматическая форма присутствует у пациента.
Наиболее распространенными симптомами являются:
- легкое течение бронхиальной астмы сопровождается одышкой, проходящей после применения бронхолитиков;
- как правило, наблюдается сиплое дыхание;
- течение заболевания может сопровождаться непродуктивным кашлем;
- резко нарастающее учащенное дыхание;
- затрудненный выдох;
- беспокойный ночной сон;
- частые ОРВИ (атопическое течение длится более 2 недель, неатопическая форма — гораздо меньше.).
Основным отличием этого вида заболевания является затрудненный выдох, а не вдох. Тяжелая степень астмы характеризуется тем, что симптомы вызывают более частые приступы.
При обострении средней стадии может отмечаться вздутие легкого. Такое течение сопровождается сужением дыхательного пути и невозможности выдохнуть воздух. Поэтому часто больной, чтобы уменьшить симптомы болезни принимает щадящую позу, сидя с небольшим наклоном вперед и упором рук в колени. Больной выдыхает минимальное количество воздуха. После окончания приступа выделяются сгустки мокроты, скопившейся в бронхах.
От тяжести симптоматики зависит общее течение бронхиальной астмы. Продолжительный приступ может спровоцировать развитие астматического статуса, при котором наблюдается недостаток кислорода и цианоз.
История обострений при болезни бывает разной по продолжительности (от 5 минут до 2-3 часов). Затруднения дыхательной деятельности могут отмечаться в межприступный период заболевания. Как правило, назначается специфическое лечение.
Атопическая бронхиальная астма предусматривает использование медикаментозных препаратов. Необходимое лечение, доза препаратов и продолжительность определяется лечащим врачом на основании тяжести болезни.
Кроме того, существует мнение, что лечение астматического заболевания должно корректироваться каждые 3 месяца. Если во время болезни вся негативная симптоматика нейтрализовалась, тогда решается вопрос об индивидуальной дозировке и назначении другого лечения.
- Важнейшим методом, с участием которого проводится лечение, является проведение аллерген — специфической иммунотерапии (СИТ). Она выполняется для определения невосприимчивости к определенным веществам, в результате действия которых развивается воспалительный процесс. Такая терапия назначается только врачом — аллергологом и рекомендуется к проведению вне степени острого развития. Как правило, это рекомендовано делать зимой или осенью;
- лечение проводится только комплексно, сочетая элиминационную терапию, а при необходимости выполняется специфическая гипосенсибилизация;
- неспецифическая десенсибилизирующая методика избавления от болезни зависит от тяжести процесса. При обострении назначаются противовоспалительные препараты, бронхолитики (адренномиметики, метилксантины) и отхаркивающие средства;
- в средней степени затухающего процесса и последующей ремиссии предусматривается использование специфической гипосенсибилизации. Для этого используются гистаглобулины, Интал, поддерживающая доза бронхолитических препаратов (эфедрина), а также иммунокорригирующих препаратов;
- история пищевого развития астмы, в зависимости от тяжести симптоматики, рекомендует в первую очередь использование гипоаллергенной диеты.
Аллергическая резистентность организма предусматривает выполнение физиотерапевтических мероприятий, ЛФК, закаливания и т.д. Кроме того, хорошую эффективность оказывает санаторно — курортное лечение.
Важно помнить, что профилактические мероприятия по борьбе с атопическим заболеванием способны только снизить интенсивность приступов, но не могут полностью избавить от болезни.
- История появления астматических проявлений указывает на то, что у курильщиков наиболее часто развивается это заболевание. Поэтому от курения (активного и пассивного) следует отказаться.
- Рекомендуется менять матрацы и подушки 1 раз в 6 месяцев.
- Необходимо использовать специальные чехлы, покрывающие мягкую мебель, которые препятствуют проникновению пылевого клеща.
- Следует проводить ежедневную влажную уборку помещения.
- Течение астмы во многом зависит от устранения источника плесневого грибка.
- Необходимо отказаться от содержания домашних животных там, где присутствует пациент.
- Рекомендовано заниматься умеренными физическими нагрузками, больше времени уделять прогулкам и т.д.
Следует учитывать, что эта аллергическая форма заболевания часто осложняется астматическим статусом, угрожающим жизнедеятельности пациента. Помимо этого, на основании тяжести симптоматики возможно появление эмфиземы легких, а также нарушениях сердечной деятельности, что приводит к инвалидизации человека.
В том случае, когда симптоматика астмы стремительно нарастает, рекомендуется экстренное оказание медицинской помощи, которая зависит от тяжести состояния. Важно своевременное предупреждение бронхиальной астмы. В противном случае возможно появление различных осложнений.
источник
В патогенезе данной формы ключевую роль играет IgЕ- опосредованный тип аллергической реакции с участием внешних аллергенов.
В ее патогенезе не доминирует аллергическая сенсибилизация к внешним аллергенам. Причинами болезни могут служить острые или рецидивирующие респираторные инфекции, эндокринные и нервно-психические расстройства, нарушение метаболизма арахидоновой кислоты и другие факторы.
Выделяют так же смешанную и неуточненную астму.
Указанная классификация бронхиальной астмы в клинической практике представляется упрощенной. С целью индивидуального подхода к лечению больного и профилактике болезни дополнительно уточняется клинико-патогенетический вариант бронхиальной астмы с учетом распространенной в отечественных клиниках классификации Г.Б.Федосеева (1982).
1. Атопический – с указанием аллергенов, к которым имеется сенсибилизация.
Инфекционно-зависимый – с указанием характера инфекционной зависимости (инфекционная аллергия, формирование измененной реактивности бронхов).
Дисгормональный – с указанием характера дисгормональных изменений.
Первично измененная реактивность бронхов, которая формируется без участия иммунных реакций (“аспириновая астма”, “астма физического усилия”).
8. Холинергический (ваготонический).
Атопический вариант соответствует аллергической форме бронхиальной астмы по МКБ – 10, остальные – эндогенной. Возможно сочетание нескольких клинико-патогенетических вариантов болезни у одного больного, что имеет значение для определения адекватной патогенетической терапии.
Экспертами ВОЗ были разработаны объективные критерии тяжести астмы по выраженности клинических признаков и степени бронхиальной обструкции (по объему форсированного выдоха за первую секунду (ОФВ1) или пиковой скорости выдоха (ПСВ), определяемым при помощи спирографии или пикфлоуметрии), а также по объему медикаментозной терапии, необходимой для поддержания в межприступном периоде относительно стабильного течения астмы (контролируемая астма).
Тяжесть состояния пациента перед началом лечения должна быть классифицирована по одной из четырех ступеней развития астмы. Различают интермиттирующую и персистирующую бронхиальную астму – легкую, средней тяжести и тяжелую. На выделении ступеней тяжести болезни основан современный “ступенчатый” подход к лечению больных.
Ступень 1:интермиттирующая бронхиальная астма
Симптомы (приступы удушья) реже 1 раза в неделю
Ночные симптомы не чаще 2 раз в месяц
ОФВ1или ПСВ> 80% от должных значений
Вариабельность показателей ПСВ или ОФВ180% от должных значений
Вариабельность показателей ПСВ или ОФВ1= 20-30%
Ступень 3: персистирующая бронхиальная астма средней тяжести
Ежедневные симптомы (приступы удушья)
Обострения влияют на физическую активность и сон
Ночные симптомы чаще 1 раза в неделю
Ежедневный прием ингаляционных β2— агонистов короткого действия
ОФВ1или ПСВ от 60 до 80% от должных значений
Вариабельность показателей ПСВ или ОФВ1> 30%
Cтупень 4: тяжелая персистирующая астма
Ежедневные симптомы (приступы удушья)
Ограничение физической активности
Кроме формы и степени тяжести бронхиальной астмы выделяют фазу болезни (обострение, стойкой ремиссии, нестойкой ремиссии).
Пример формулировки диагноза:
Клиника бронхиальной астмы
Классическим проявлением болезни является приступ экспираторного удушья, который провоцируется контактом с внешним аллергеном, обострением бронхолегочной инфекции, физической нагрузкой и другими факторами. В начальной стадии болезни эквивалентом приступа удушья может быть приступообразный непродуктивный кашель или короткий эпизод затрудненного свистящего дыхания (дыхательный дискомфорт).
В развитии приступа удушья различают 3 периода.
1.Период предвестников проявляется першением в горле, заложенностью носа, чиханием, зудом глаз и кожи, отеком Квинке. Характерно появление приступообразного надсадного кашля, который сопровождается чувством заложенности в груди и нарастающей экспираторной одышкой. Мокрота не отходит.
2.В периоде разгара приступабольной ощущает чувство нехватки воздуха и затрудненного дыхания. Вдох короткий, выдох резко затруднен, сопровождается сухими свистящими хрипами, слышными на расстоянии (дистанционными). Из-за нехватки воздуха больной не может произносить длинные фразы. Лицо выражает страдание и испуг.
Кожные покровы бледные, нарастает серый цианоз. Положение больного вынужденное с фиксацией плечевого пояса – сидит или стоит, опираясь руками на колени или край кровати, что позволяет подключить к дыханию вспомогательную дыхательную мускулатуру. Грудная клетка вздута, ее движения при дыхании резко ограничены. Надключичные ямки выбухают. Число дыхательных движений 20 – 24 в минуту. При перкуссии над легкими определяется коробочный звук из-за значительного увеличения воздушности легких. При аускультации выслушивается ослабленное дыхание с удлиненным выдохом. Над всей поверхностью легких выслушиваются сухие свистящие хрипы, более интенсивные во время выдоха. Тоны сердца приглушены, тахикардия до 100 –120 в минуту, акцент IIтона над легочной артерией, повышение АД. На фоне приема симпатомиметиков или эуфиллина возможна экстрасистолия.
3. Под действием лекарственных препаратов или, реже, спонтанно начинается период обратного развития приступа– появляется кашель с отхождением тягучей, “стекловидной” мокроты, иногда в виде слепков бронхов. Уменьшается одышка, дыхание становится свободным. Продолжительность приступа удушья варьирует от нескольких десятков минут до нескольких часов и даже суток.
Время возникновения, частота и выраженность приступов удушья, а также клинические признаки в межприступном периоде зависят от клинико-патогенетического варианта астмы, степени тяжести, фазы болезни, наличия осложнений и сопутствующих заболеваний.
Интермиттирующая астма характеризуется редкими, случайными респираторными симптомами с сопутствующим им снижением ПСВ (при нормальных значениях ПСВ между эпизодами ухудшения состояния). Пациенты являются, как правило, атопиками, у которых симптомы болезни появляются только при контакте с аллергенами.
Персистирующая астма характеризуется периодическими, различной степени тяжести периодами обострения (неконтролируемая астма) и ремиссии (контролируемая).
На долю легкой формы бронхиальной астмы приходится около 60% всех случаев болезни, среднетяжелой и тяжелой – по 20%.
Различные клинико-патогенетические варианты астмы имеют свои характерные особенности.
Атопическая астма. Характерно выявление специфических аллергенов окружающей среды, сенсибилизация к которым приводит к клиническим проявлениям астмы. Наиболее часто такими аллергенами являются: пыльца растений, шерсть животных, домашняя пыль, продукты бытовой химии и парфюмерии, промышленные выбросы. Атопическая форма астмы, вызванная пыльцой растений, например, амброзии, отличается сезонностью обострений, связанной с наибольшей концентрацией аллергена в воздухе.
Характерно сочетание атопической астмы с поллинозами (аллергическим ринитом, конъюнктивитом, крапивницей и др.). В лечении данной группы больных большое значение придается элиминации аллергенов и проведению аллергенспецифической иммунотерапии.
Инфекционно-зависимая астма развивается на фоне острых или хронических инфекционных заболеваний дыхательных путей (пневмонии, бронхиты). Играют роль сенсибилизация организма к бактериям и вирусам, а также прямое повреждающее действие инфекционных агентов, в частности респираторно-синцитиального (РС) вируса, на β2— рецепторный аппарат бронхов с формированием гиперреактивности бронхов. Установлена длительная персистенция РС вирусов в дыхательных путях, что поддерживает аллергическое воспаление.
У большинства больных инфекционно-зависимая форма астмы развивается на фоне хронического обструктивного бронхита, отличаясь частыми обострениями, тяжестью течения, рефрактерностью к бронхолитической терапии, зависимостью от гормональной терапии, быстрым развитием легочных и внелегочных осложнений – эмфиземы легких, хронического легочного сердца и др. В финале эта форма астмы приобретает признаки ХОБЛ.
Аспириновая астма.Причиной ее развития является нарушение метаболизма арахидоновой кислоты в организме на фоне применения НПВС, в том числе ацетилсалициловой кислоты, являющихся ингибиторами циклооксигеназы. При приеме НПВС в чистом виде или в составе комбинированных препаратов (цитрамон, пенталгин, седалгин, теофедрин и др.), арахидоновая кислота расщепляется по липооксигеназному пути преимущественно на лейкотриены, обладающие выраженными бронхоконстрикторными свойствами. Нередко больные с данной формой астмы реагируют удушьем на желтый пищевой краситель тартразин и пищевые консерванты, содержащие салицилаты.
Аспириновая астма часто дебютирует с аллергического ринита, который переходит в полипозную риносинусопатию. В дальнейшем присоединяются приступы удушья. У многих больных респираторные симптомы сочетаются с желудочно-кишечной диспепсией, что составляет “аспириновую триаду”. Аспириновая форма астмы часто присоединяется к атопической или инфекционно-зависимой астме и характеризуется тяжелым течением.
Осложнения бронхиальной астмы. Различаютлегочные осложнения– астматический статус, прогрессирующая дыхательная недостаточность, эмфизема легких, спонтанный пневмоторакс, пневмония ивнелегочные– острое и хроническое легочное сердце, аритмии сердца и инфаркт миокарда в результате передозировки симпатомиметиков, асистолия на высоте астматического статуса.
Эмфизема легких, легочная гипертензия и хроническое легочное сердце развиваются обычно у больных бронхиальной астмой с сопутствующим хроническим обструктивным бронхитом.
Наиболее частым и грозным осложнением является астматический статус, под которым понимают необычный по тяжести и продолжительности астматический приступ, резистентный к обычной бронхолитической терапии и угрожающий жизни больного. Наиболее часто провоцируют развитие астматического статуса следующие факторы:
— передозировка ингаляционных β2– адреномиметиков;
— бесконтрольный прием кортикостероидных препаратов, необоснованная отмена длительно проводимой гормональной терапии;
— обострение хронической или присоединение острой инфекции дыхательных путей;
— прием НПВС, злоупотребление алкоголем, снотворными и седативными
— массивное воздействие специфических антигенов, к которым сенсибилизрованы дыхательные пути больного бронхиальной астмой;
— неудачно начатая специфическая гипосенсибилизирующая терапия.
Астматический статус имеет следующие признаки, отличающие его от тяжелого приступа удушья:
— выраженная, остро прогрессирующая дыхательная недостаточность, обусловленная нарушением дренажной функции бронхов и бронхиальной обструкцией;
— резистентность к симпатомиметикам и другим бронхолитикам;
— развитие гиперкапнии и гипоксии тканей, гипоксемической комы;
— развитие острого легочного сердца.
Различают анафилактическуюиметаболическуюформы астматического статуса. Анафилактическая форма развивается мгновенно, как анафилактический шок, в момент контакта с аллергеном в результате гиперергической реакции немедленного типа. Наиболее часто анафилактическую форму статуса провоцирует прием лекарственных препаратов (антибиотиков, сульфаниламидов, белковых препаратов, ферментов, НПВС). В результате мгновенного генерализованного бронхоспазма развивается тотальная бронхиальная обструкция, завершающаяся асфиксией.
Значительно чаще встречается метаболическая форма астматического статуса. Она развивается постепенно в течение нескольких часов или дней в результате блокады β2— рецепторов бронхов промежуточными продуктами метаболизма лекарственных и эндогенных симпатомиметиков и катехоламинов. Развивается выраженная бронхиальная обструкция, обусловленная отеком бронхиальной стенки, бронхоспазмом, обтурацией бронхов слизистыми пробками, нарушением бронхиального дренажа.
При метаболической форме астматического статуса выделяют три стадии:
1 стадия (относительной компенсации, резистентности к симпатомиметикам) характеризуется развитием длительно не купирующегося приступа удушья. Больные возбуждены, испытывают чувство страха в связи с отсутствием эффекта от проводимой терапии. Наблюдается экспираторная одышка, нарастающий диффузный цианоз и потливость, непродуктивный кашель. Перкуторно над легкими определяется коробочный звук, аускультативно – сухие свистящие хрипы. Слышны дистанционные сухие хрипы. Частота дыхания – 22 –28 в 1 минуту. Тахикардия в пределах 100 –110 ударов в 1 минуту. Развиваются гипервентиляция, умеренная гипоксемия и гипокапния, ОФВ1снижается до 30% от должной величины.
источник
Атопическая бронхиальная астма — это хроническое неинфекционно-аллергическое поражение дыхательных путей, развивающееся под воздействием внешних аллергенов на фоне генетически обусловленной склонности к атопии. Проявляется эпизодами внезапного приступообразного удушья, кашлем со скудной вязкой мокротой. При диагностике атопической бронхиальной астмы оценивается анамнез, данные аллергопроб, клинического и иммунологического исследования крови и бронхоальвеолярного лаважа. При атопической бронхиальной астме назначается диета, противовоспалительная, десенсибилизирующая терапия, бронхолитические и отхаркивающие средства, специфическая гипосенсибилизация.
Атопическая бронхиальная астма – аллергическая бронхообструктивная патология с хроническим течением и наличием наследственной предрасположенности к сенсибилизации. В ее основе лежит повышенная чувствительность бронхов к различным неинфекционным экзоаллергенам, попадающим в организм с вдыхаемым воздухом и пищей. Атопическая бронхиальная астма относится к весьма тяжелым проявлениям аллергии, ее распространенность составляет 4-8% (5% среди взрослого населения и 10-15% среди детей). В последние годы в практической пульмонологии наблюдается прогрессирующий рост заболеваемости этим вариантом астмы. Атопическая бронхиальная астма более чем у половины больных манифестирует уже в детском возрасте (до 10 лет), еще в трети случаев в период до 40 лет. Астма у детей носит преимущественно атопический характер, чаще поражает мальчиков.
Атопическая бронхиальная астма является полиэтиологической патологией, развивающейся при стечении определенных внутренних и внешних причин. Большое значение отводится наследственной склонности к аллергическим проявлениям (повышенной выработке IgE) и гиперреактивности бронхов. Более чем в 40 % случаев заболевание фиксируется как семейное, причем склонность к атопии в 5 раз чаще передается по материнской линии. При атопической астме в 3-4 раза выше встречаемость других семейных форм аллергии. Присутствие у пациента гаплотипа А10 В27 и группы крови 0 (I) являются факторами риска развития атопической формы астмы.
Главными внешними факторами, ответственными за реализацию предрасположенности к атопической бронхиальной астме, выступают неинфекционные экзоаллергены (вещества растительного и животного происхождения, бытовые, пищевые аллергены). Наиболее выраженным сенсибилизирующим потенциалом обладают домашняя и библиотечная пыль; шерсть и продукты жизнедеятельности домашних животных; перо домашних птиц; корм для рыб; пыльца растений; пищевые продукты (цитрусы, клубника, шоколад). В зависимости от ведущей причины выделяют различные типы аллергической бронхиальной астмы: пылевая (бытовая), пыльцевая (сезонная), эпидермальная, грибковая, пищевая (нутритивная). В начальной стадии астмы имеет место один патогенетический вариант, но в последующем могут присоединиться и другие.
Обострению астмы способствуют:
- ОРВИ
- курение, дым, выбросы промышленных предприятий,
- резкие химические запахи
- значительный перепад температур
- прием медикаментов
Развитие ранней сенсибилизации у ребенка провоцируют:
Первой обычно возникает пищевая сенсибилизация, затем кожная и дыхательная.
В формировании астматических реакций задействованы иммунные и неиммунные механизмы, в которых участвуют различные клеточные элементы: эозинофильные лейкоциты, тучные клетки, базофилы, макрофаги, Т-лимфоциты, фибробласты, клетки эпителия и эндотелия и др. Атопической форме астмы свойственны аллергические реакции I типа (анафилактические).
В иммунологическую фазу происходит развитие сенсибилизации организма к впервые поступившему аллергену за счет синтеза IgE и IgG4 и их фиксации на наружной мембране клеток-мишеней. В патохимическую фазу повторный контакт аллергена с клетками-мишенями запускает резкий выброс различных медиаторов воспаления — гистамина, цитокинов, хемокинов, лейкотриенов, фактора активации тромбоцитов и др. Развивается ранняя астматическая реакция (в период от 1-2 мин. до 2 ч после воздействия аллергена) в виде бронхообструктивного синдрома с отеком слизистой бронхов, спазмом гладкой мускулатуры, повышенной секрецией вязкой слизи (патофизиологическая фаза). Бронхоспазм приводит к ограничению поступления воздушного потока в нижние отделы дыхательного тракта и временному ухудшению вентиляции легких.
Поздняя астматическая реакция сопровождается воспалительными изменениями бронхиальной стенки — эозинофильной инфильтрацией слизистой оболочки и подслизистого слоя, десквамацией клеток мерцательного эпителия, гиперплазией бокаловидных клеток, разрастанием и гиалинизацией базальной мембраны. Даже при стойкой ремиссии астмы в стенке бронхов поддерживается хроническое воспаление. При длительном течении атопической бронхиальной астмы формируется необратимость изменений со склерозированием бронхиальной стенки. Вне приступа и при неосложненном течении изменения в легких не отмечаются.
У детей первые респираторные проявления аллергии, относящиеся к предастме, могут наблюдаться уже на втором-третьем году жизни. Типичные астматические симптомы появляются позже, в возрасте 3-5 лет. Патогномоничными симптомами атопической бронхиальной астмы служат внезапные приступы обструктивного удушья, быстро развивающиеся на фоне хорошего самочувствия. Астматическому приступу может предшествовать заложенность и зуд в носу, чихание, жидкие назальные выделения, саднение в горле, сухой кашель. Приступ достаточно быстро обрывается спонтанно или после лекарственного воздействия, завершаясь отхождением скудной вязкой мокроты слизистого характера. В межприступный период клинические проявления заболевания обычно минимальные.
Наиболее распространенная — бытовая форма атопической бронхиальной астмы ярко проявляется в отопительный период в связи с повышением запыленности помещений и характеризуется эффектом элиминации – купированием приступов при уходе из дома и возобновлением при возвращении. Эпидермальная форма астмы проявляется при контакте с животными, начинаясь с аллергического риноконъюнктивального синдрома. Сезонная астма протекает с обострениями в период цветения трав, кустарников и деревьев (весна-лето), грибковая – в период спорообразования грибов (сезонно или круглогодично) с временным облегчением после выпадения снега и непереносимостью дрожжесодержащих продуктов.
Обострение аллергической бронхиальной астмы проявляется приступами различной интенсивности. При длительном контакте с большой концентрацией аллергена может развиться астматический статус с чередованием тяжелых приступов удушья на протяжении суток и более, с мучительной одышкой, усиливающейся при любых движениях. Больной возбужден, вынужден принимать положение сидя или полусидя. Дыхание происходит за счет всей вспомогательной мускулатуры, отмечаются цианоз слизистых оболочек, акроцианоз. Может отмечаться резистентность к противоастматическим средствам.
Развивающиеся во время тяжелых приступов функциональные изменения (гипоксемия, гиперкапния, гиповолемия, артериальная гипотония, декомпенсированный респираторный ацидоз и др.) несут угрозу жизни больного в связи с риском возникновения асфиксии, тяжелой аритмии, комы, остановки дыхания и кровообращения. Легочными осложнениями атопической бронхиальной астмы могут становиться бактериальные инфекции дыхательных путей, эмфизема и ателектаз легких, пневмоторакс, дыхательная недостаточность; внелегочными — сердечная недостаточность, легочное сердце.
Диагностика атопической формы астмы включает осмотр, оценку аллергологического анамнеза (сезонность заболевания, характер приступов), результатов диагностических аллергопроб (кожных скарификационных и ингаляционных провокационных), клинического и иммунологического исследований крови, анализа мокроты и промывных вод бронхов. У больных атопической бронхиальной астмой имеется наследственная отягощенность по атопии и/или внелегочные проявления аллергии (экссудативный диатез, экзема, аллергический ринит и др.).
Кожные пробы позволяют установить потенциальные аллергены; ингаляционные тесты с гистамином, метахолином, ацетилхолином — приступообразную гиперреактивность бронхов. Аллергический характер бронхиальной астмы подтверждают эозинофилия и высокий титр общего и специфических IgE в сыворотке крови. Данные бронхоальвеолярного лаважа определяют изменение клеточного состава мокроты (эозинофилию, присутствие специфичных элементов — спиралей Куршмана, кристаллов Шарко–Лейдена).
Диагностика пищевой сенсибилизации при атопической бронхиальной астме включает ведение пищевого дневника, проведение элиминационных диет и дифференциально-диагностического лечебного голодания; провокационных тестов с продуктами; кожных проб с пищевыми аллергенами; определение специфических Ig в сыворотке крови. Трудности в уточнении пылевой природы аллергии связаны со сложным антигенным составом пыли. Атопическую бронхиальную астму важно отличать от обструктивного бронхита, других вариантов астмы.
Ведение больных с атопической бронхиальной астмой осуществляется специалистом-пульмонологом и аллергологом-иммунологом. Необходимым условием лечения служит устранение или ограничение экзоаллергенов (отказ от ковров, мягкой мебели и пухо-перьевых постельных принадлежностей, содержания домашних питомцев, курения), частая влажная уборка, соблюдение гипоаллергенной диеты и т. д., а также самоконтроль со стороны пациента.
Медикаментозная терапия атопической астмы включает десенсибилизирующие и противовоспалительные препараты (кромолин-натрий, кортикостероиды). Для купирования острых приступов удушья применяются бронходилататоры. При бронхиальной астме предпочтение отдается ингаляционным формам стероидов, применяемым в виде дозированных аэрозольных ингаляторов или небулайзерной терапии. Для улучшения проходимости бронхов показаны отхаркивающие средства.
При легкой форме астмы достаточно симптоматического приема бронхолитиков короткого действия (перорально или ингаляционно), при тяжелом — показано ежедневное применение противовоспалительных средств или ингаляционных кортикостероидов; пролонгированных бронходилататоров. При астматическом статусе назначают регидратационную терапию, коррекцию микроциркуляторных сдвигов и ацидоза, оксигенотерапию, при необходимости – ИВЛ, бронхоальвеолярный лаваж, длительную эпидуральную аналгезию. При атопической бронхиальной астме могут использоваться плазмаферез, гемосорбция; вне обострения — проводиться специфическая гипосенсибилизация, иммунокоррекция, ЛФК, иглорефлексотерапия, физиопроцедуры, спелеотерапия, санаторно-курортное лечение.
Прогноз атопической астмы зависит от тяжести обструкции и развития осложнений; в тяжелых случаях возможен летальный исход от остановки дыхания и кровообращения. Профилактика данного варианта астмы заключается в устранении профвредностей, домашних источников аллергии, просушивании и фунгицидной обработке сырых помещений, соблюдении гипоаллергенной диеты, смене климатической зоны в период цветения растений.
источник
Бронхиальная астма является аллергическим заболеванием, приводящим к приступам удушья, вызванным спазмами бронхов и отеками их слизистой оболочки. На сегодняшний день бронхиальную астму можно считать одним из самых распространенных заболеваний, которым страдает 4 – 10% населения мира. В детском возрасте развитию бронхиальной астмы подвержено 10 – 15% детей.
Нередко бронхиальная астма на ранних стадиях своего развития диагностируется как бронхит, поэтому ее лечение проводится не адекватно и не приводит к эффективности.
— приступы удушья, сильная одышка, кашель;
— тяжесть в области грудной клетки.
К признакам бронхиальной астмы можно отнести самопроизвольное исчезновение типичных симптомов или их исчезновение после приема противовоспалительных лекарственных средств. Обязательно нужно обращать внимание на повторные обострения, которые нередко бывают вызваны различными аллергенами, низкими температурами, высокой влажностью воздуха, значительными физическими нагрузками, вирусами и т. д. Вариабельность симптомов может различаться в зависимости от сезона года.
— наследственность (наличие в семье больного людей, страдающих бронхиальной астмой или другими аллергологическими заболеваниями);
— климатические факторы (низкая облачность, перемещение воздушных масс и т. п. может спровоцировать приступ бронхиальной астмы, в 93,8% случаев астма провоцируется глинистой почвой, чаще встречается это заболевание среди жителей равнин, особенно с высоким уровнем грунтовых вод);
— сезонность (обострения могут быть вызваны высокими и низкими температурами, цветением растений и т. д.).
Бронхиальная астма проявляется приступами удушья и кашля, в основе которых лежит иммунное воспаление бронхов при попадании в них аллергенов или возбудителей инфекционного заболевания. После этого начинают выделяться биологически-активные вещества, активизируются клетки, структура и функция бронхов нарушается, развивается отек слизистой оболочки, изменяется бронхиальный секрет, наблюдаются спазмы гладкой мускулатуры.
Во время приступа астмы бронхиальный секрет становится густым и закупоривает просвет бронха, препятствуя проходу воздуха наружу. Это приводит к сложности выдоха – экспираторной одышке – одним из специфических признаков заболевания. Именно экспираторная одышка является причиной свистящего дыхания, хрипов.
Для оценки степени бронхоспазма используются различные методы – спирография, ПИК-флуометрия. Спирография позволяет оценить объем выдоха в первую секунду (ОФВ1), ПИК-флуометрия – объем пиковой скорости выдоха (ПОС).
Бронхиальная астма требует обязательного лечения, самостоятельное устранение приступа возможно только при развитии атопической бронхиальной астмы, вызванной сезонным цветением растений.
Течение заболевания включает в себя периоды обострения и ремиссии. Степень тяжести заболевания оценивается на основе следующих критериев:
— количество приступов в течение недели в ночное время;
— количество приступов в течение недели в дневное время;
— необходимость использования агонистов короткого действия;
— нарушения сна и физической активности;
— изменение показателей ОФВ1 и ПОС во время обострения заболевания;
— колебания ПОС в течение суток.
По степени тяжести заболевания выделяется четыре степени бронхиальной астмы:
— интермитирующего течения (периодического);
— персистирующего легкого течения;
— персистирующего среднего течения;
— персистирующего тяжелого течения.
— периодичность ночных приступов не более 2 раз в месяц;
— частота дневных приступов менее одного раза в неделю;
— возникновение кратковременных обострений, протяженностью от нескольких часов до нескольких дней;
— нормальное дыхание в период ремиссии;
— колебания ПОC 30% в течение суток.
— частое возникновение приступов удушья в ночное время;
— постоянные приступы в дневное время;
— частые обострения заболевания;
— существенное нарушение физической активности;
— колебания ПОС в течение суток – 20 – 30%.
Детальное пульмонологическое и аллергологическое обследование больного позволяет выявить причины возникновения приступов, определить механизмы развития заболевания, а также вероятность наличия сопутствующих заболеваний.
Способ лечения бронхиальной астмы определяется на основе результатов обследования в зависимости от механизма развития болезни и степени ее тяжести. Специфическое лечение у аллерголога показано в тех случаях, если обострение заболевания провоцируется тем или иным аллергеном. В этом случае в качестве лечения выбирается вакцинация, проводимая в комплексе с традиционной базовой терапией ингаляционными лекарственными средствами, симптоматическая терапия.
— минимизация воздействия аллергенов и их попадания в бронхи больного;
— профилактика инфекционных заболеваний в легких и бронхах;
— регулярное использование назначенной врачом терапии;
— самоконтроль параметров дыхания.
- Симптомы астмы Симптомы астмы Обострение симптомов астмы развивается в результате блокирования .
- Симптомы астмы ← Опубликовано: 14.Июн.2012
- Крапивница – симптомы, лечение ← Опубликовано: 2.Июн.2012
- Синдром Стивенса-Джонсона: причины, симптомы, лечение, диагностика ← Опубликовано: 3.Апр.2017
- Знакомство детей с распространенными промышленными химикатами происходит при грудном вскармливании ← Опубликовано: 4.Авг.2015
- Хорошая наследственность помогла выжить блокадникам Ленинграда ← Опубликовано: 6.Июл.2015
- Симптомы астмы Симптомы астмы Обострение симптомов астмы развивается в результате блокирования .
Шансов заболеть этой болезнью, когда организм будет в порядке очень мало. Поэтому нужно в нужной «форме» поддерживать теломеры, а также использовать такой метод как активация теломеразы.
Началась ли уже эпидемия гриппа в Санкт-Петербурге? По заявлению Роспотребнадзора.
В столичном регионе все поликлиники переведены в усиленный режим.
Не очень приятные, но ожидаемые многими новости – в России началась.
У детей в большинстве случаев наблюдается атопическая форма бронхиальной астмы. Типичные симптомы бронхиальной астмы проявляются приступом удушья, бронхообструктивным синдромом. Основными причинами нарушения проходимости бронхов являются отек и гиперсекреция, спазм бронхиальной мускулатуры.
Для бронхоспазма клинически более характерны сухой приступообразный кашель, шумное дыхание с затрудненным выдохом, сухие свистящие хрипы.
При превалировании и гиперсекреции в бронхах выслушиваются разнокалиберные влажные хрипы.
Характерным является то, что во время приступа бронхиальной астмы отмечается одышка, чувство нехватки воздуха, свистящее дыхание, приступообразный кашель с трудно выделяемой тягучей мокротой. Выдох затруднен. Наблюдается вздутие грудной клетки и удушье при тяжелом течении бронхиальной астмы. У детей, особенно раннего возраста, бронхиальная астма нередко сочетается с атопическим дерматитом или в более старшем возрасте (у подростков) с аллергическим ринитом (сезонным или круглогодичным).
Симптомы бронхиальной астмы чаще появляются или усиливаются ночью и особенно в утренние часы. Тяжелый приступ бронхиальной астмы протекает с выраженной одышкой с участием вспомогательной мускулатуры. Характерно нежелание лежать. Ребенок сидит, упираясь руками в колени. Наблюдается набухание шейных вен. Кожные покровы бледные, могут быть цианоз носогубного треугольника и акроцианоз. При перкуссии – тимпанит, свистящие, жужжащие хрипы и разнокалиберные по всем полям легких.
Угрожающее состояние – немое легкое и резкое снижение пиковой объемной скорости выдоха менее 35%.
Наблюдается эмфизематозность легких. Затруднено отхождение мокроты. Мокрота на вид тягучая, светлая, стекловидная. Тоны сердца приглушены. Тахикардия. Может быть увеличение размеров печени.
Для оценки функции внешнего дыхания при бронхиальной астме определяются форсированная жизненная емкость легких, объем форсированного выдоха за первую Секунду, пиковая объемная скорость выдоха, определяемая с помощью портативных флоуметров. Для оценки степени нарушения реактивности рецепторного аппарата бронхов проводят ингаляционные пробы с гистамином и ацетилхолином.
В период ремиссии при отсутствии клинических признаков обструкции необходимо провести исследование функции легких с помощью спирометрии или исследования кривой поток-объем форсированной жизненной емкости легких.
Для каждой степени характерны определённые изменения клинико-функциональных параметров. Важно, что наличие хотя бы одного признака, соответствующего более высокой чем остальные признаки степени тяжести, позволяет определить ребёнка в данную категорию. Стоит отметить, что использовать критерии для верификации степени тяжести астмы следует лишь в тех случаях, если пациент никогда не получал противовоспалительное лечение или использовал противоастматические препараты более 1 мес назад. Такой подход к оценке тяжести болезни используют для решения вопроса о стартовой терапии и оценки тяжести нарушений/ограничений жизнедеятельности при медико-социальной экспертизе.
Классификация бронхиальной астмы по степени тяжести (GINA, 2006)
1 раза в неделю, но 2 раз в месяц
Нарушают активность и сон
Нарушают активность и сон
Классификации бронхиальной астмы:
- по этиологии;
- по степени тяжести и уровню контроля;
- по периоду болезни.
Различают аллергическую и неаллергическую формы болезни. У детей в 90-95% случаев имеет место аллергическая/атопическая бронхиальная астма. К неаллергической относят неиммунные формы астмы. Поиск специфических причинных факторов окружающей среды важен для назначения элиминационных мероприятий и в определённых ситуациях (при чётких доказательствах связи между экспозицией аллергена, симптомами болезни и IgE-зависимым механизмом) – аллергенспецифической иммунотерапии.
Классификация тяжести бронхиальной астмы, представленная в GINA (2006), прежде всего ориентирована на клинико-функциональные параметры заболевания следует учитывать количество дневных и ночных симптомов в день/неделю, кратность применения бета2-адреномиметиков короткого действия, значения пиковой скорости выдоха (ПСВ) или объёма форсированного выдоха за первую секунду (ОФВ1) и суточные колебания ПСВ (вариабельность)]. Однако возможно изменение степени тяжести бронхиальной астмы. Помимо клинико-функциональных нарушений, характерных для данной патологии, при классификации астмы учитывают объём текущего лечения. степень контроля заболевания, а также его период.
Частота приступов не чаще 1 раза в месяц. Приступы эпизодические, легкие, быстро исчезающие. Ночные приступы отсутствуют или редкие. Не изменены сон, переносимость физической нагрузки. Ребенок активен. Объем форсированного выдоха и пиковая скорость выдоха 80% от должного значения и более. Суточные колебания бронхопроходимости не более 20%.
В период ремиссии симптомы отсутствуют, нормальная ФВД. Длительность периодов ремиссии 3 и более месяцев. Физическое развитие детей не нарушено. Приступ ликвидируется спонтанно или однократным приемом бронхолитиков в ингаляциях, или приемом внутрь.
Приступы 3-4 раза в месяц. Протекают с отчетливыми нарушениями ФВД. Ночные приступы 2-3 раза в неделю. Снижена переносимость физических нагрузок. Объем форсированного выдоха и пиковая скорость выдоха 60-80% от должного значения. Суточные колебания бронхопроходимости 20-30%. Неполная клинико-функциенцльная ремиссия. Длительность периодов ремиссии менее 3 мес. Физическое развитие детей не нарушено. Приступы купируются бронхолитиками (в ингаляциях и парентерально), по показаниям назначают глюкокортикостероиды парентерально.
Приступы несколько раз в неделю или ежедневно. Приступы тяжелые, возможны астматические состояния. Ночные приступы почти ежедневно. Значительно снижена переносимость физических нагрузок. Объем форсированного выдоха и пиковая скорость выдоха мене 60%. Суточные колебания бронхопроходимости более 30%. Неполная клинико-функциональная ремиссия (дыхательная недостаточность разной степени выраженности). Длительность ремиссии 1-2 мес. Возможно отставание и дисгармоничность физического развития.
Приступы купируются введением парентерально бронхоспазмолитиков в сочетании с глюкокортикостероидами в условиях стационара, нередко в отделении интенсивной терапии.
Оценка спектра сенсибилизации и уровня дефекта рецепторного аппарата гладкой мускулатуры бронхов проводится только в периоде ремиссии.
В периоде ремиссии показано проведение скарификационных проб для выяснения спектра сенсибилизации к пылевым, пыльцевым и эпидермальным антигенам или уколочных проб с подозреваемыми аллергенами. Наблюдение и лечение больного в период обострения и ремиссии проводят участковый педиатр и врач-пульмонолог. Для уточнения причинно-значимого антигена постановку кожных проб проводит районный врач-аллерголог. Врач-аллерголог решает вопрос о необходимости специфической иммунотерапии и проводит ее. Врач-пульмонолог и функциональной диагностики обучает больных детей и их родителей проведению пикфлоуметрии и фиксации результатов Исследования в дневнике самонаблюдения.
Классификация по периоду болезни предусматривает два периода – обострение и ремиссию.
Обострение бронхиальной астмы – эпизоды нарастающей одышки, кашля, свистящих хрипов, заложенности в грудной клетке или какой-либо комбинации перечисленных клинических проявлений. Стоит отметить, что присутствие симптомов у пациентов с астмой в соответствии с критериями – проявление заболевания, а не обострение. Так, например, если пациент имеет ежедневные симптомы, два ночных симптома в неделю и ОФВ1=80%, врач констатирует факт наличия у больного астмы средней степени тяжести, поскольку всё перечисленное служит критериями этой формы заболевания (а не обострения). В том случае, когда у пациента к существующим симптомам добавляется дополнительная (сверх существующей) потребность в бронхолитиках короткого действия, увеличивается количество дневных и ночных симптомов, возникает выраженная одышка, констатируют обострение астмы, которое также необходимо классифицировать по степени тяжести.
Контроль бронхиальной астмы – устранение проявлений заболевания на фоне текущего базисного противовоспалительного лечения астмы. Полный контроль (контролируемая астма) сегодня определён экспертами GINA как основная цель лечения астмы.
Ремиссия бронхиальной астмы – полное отсутствие симптомов болезни на фоне отмены базисного противовоспалительного лечения. Так, например, назначение соответствующего степени тяжести астмы фармакотерапевтического режима в течение некоторого времени приводит к уменьшению (возможно, к полному исчезновению) клинических проявлений болезни и восстановлению функциональных параметров лёгких. Такое состояние необходимо воспринимать как контроль над заболеванием. В случае же если функция лёгких остаётся неизменённой, а симптомов бронхиальной астмы нет и после отмены лечения, констатируют ремиссию. Необходимо отметить, что у детей в пубертатном периоде иногда возникает спонтанная ремиссия заболевания.
Несмотря на первостепенное значение (для определения степени тяжести бронхиальной астмы) клинико-функциональных параметров, а также объёма лечения, приведённая классификация заболевания не отражает ответ на проводимое лечение. Так, пациент может обратиться к врачу с симптомами астмы, соответствующими средней степени тяжести, в результате ему будет поставлен диагноз среднетяжёлой персистирующей бронхиальной астмы. Однако в случае недостаточного объёма фармакотерапии в течение некоторого времени клинические проявления заболевания будут соответствовать тяжёлой персистирующей астме. С учётом данного положения для принятия решения об изменении объёма текущего лечения эксперты GINA предложили различать не только степень тяжести, но и уровень контроля заболевания.
Уровни контроля над бронхиальной астмой (GINA, 2006)
Контролируемая БА (всё перечисленное)
Частично контролируемая БА (любое проявление в течение 1 нед)
Наличие трёх или более признаков частично контролируемой БА в течение любой недели
Ночные симптомы / пробуждения
Потребность в препаратах неотложной помощи
Показатели функции лёгких (ПСВ или ОФВ1)
>80% от должного (или от наилучшего показателя для данного пациента)
Любая неделя с обострением
Принято различать аллергическую и неаллергичскую формы бронхиальной астмы, их характеризуют специфические клинические и иммунологические признаки. Термин «аллергическая астма» используют как базовый для астмы, опосредованной иммунологическими механизмами. Когда существуют указания на IgE-опосредованные механизмы (сенсибилизация к внешнесредовым аллергенам, повышенный уровень сывороточного IgE), говорят о IgE-опосредованной астме. У большинства пациентов (типичных атопиков – детей с наследственной предрасположенностью к высокой выработке IgE, с первой манифестацией проявлений в раннем возрасте) аллергические симптомы могут быть отнесены к атонической астме. Однако IgE-опосредованная астма не всегда может быть названа «атопической». У некоторых людей, которых нельзя охарактеризовать как атопиков, они не имеют сенсибилизации (в раннем возрасте) на распространённые аллергены, развитие IgE-опосредованной аллергии наступает позднее при экспозиции высоких доз аллергенов, часто в сочетании с адъювантами, такими, как табачный дым. В связи с этим термин «аллергическая астма» более широкий в сравнении с термином «атопическая астма». При неаллергическом варианте аллергенспецифические антитела при обследовании не выявляют, характерен низкий уровень сывороточного IgE, отсутствуют другие доказательства вовлечения иммунологических механизмов в патогенез заболевания.
Портнов Алексей Александрович
Образование: Киевский Национальный Медицинский Университет им. А.А. Богомольца, специальность – “Лечебное дело”
Портал о человеке и его здоровой жизни iLive.
ВНИМАНИЕ! САМОЛЕЧЕНИЕ МОЖЕТ БЫТЬ ВРЕДНЫМ ДЛЯ ВАШЕГО ЗДОРОВЬЯ!
Информация, опубликованная на портале, предназначена только для ознакомления.
Обязательно проконсультируйтесь с квалифицированным специалистом, чтобы не нанести вред своему здоровью!
При использовании материалов портала ссылка на сайт обязательна. Все права защищены.
Лечение бронхиальной астмы подразделяется на два основных аспекта. Это купирование приступов удушья и их профилактика с помощью медикаментозной терапию. Основная тактика лечения бронхиальной астмы разрабатывается лечащим врачом в зависимости от стадии патологии и её формы. Различают интермиттирующую и персистирующую, средней степени тяжести и тяжелую формы бронхиальной астмы.
Бронхиальная астма (БА) – это хроническое воспалительное заболевание дыхательных путей с гиперреактивностью бронхов, которое проявляется эпизодами затрудненного дыхания, свистами в груди, кашлем и вызвано контактом с различными веществами.
Основные симптомы бронхиальной астмы и жалобы пациента пульмонолога включают в себя кашель и приступы удушья.
При обследовании у врача пациентов, которых беспокоит хронический кашель, в 25% случаев удается установить наличие нескольких заболеваний, каждое из которых в отдельности может обусловить появление этого симптома. Длительный кашель при бронхиальной астме — это вероятный признак.
Одышка при бронхиальной астме — чувство нехватки воздуха или ощущение большего по сравнению с обычным усилия, совершаемого при каждом вдохе или выдохе. Одышка наблюдается как при заболеваниях сердечнососудистой системы, так и при заболеваниях органов дыхания, однако имеет четкие отличительные признаки. Самое распространенное хроническое заболевание дыхательных путей — бронхиальная астма.
Различнаю аллергические и воспалительные причины бронхиальной астмы. В основе патогенеза бронхиальной астмы лежат три вида воспалительных реакций:
1. Острое воспаление дыхательных путей, приводящее к приступу бронхиальной астмы, при контакте с аллергеном.
2. Хроническое воспаление, благодаря которому развивается бронхиальная гиперреактивность: больной начинает патологически реагировать на холодный воздух.
Важно! Правильное и своевременное лечение способно полностью устранить проявления и последствия как острого, так и хронического воспаления.
З. При отсутствии лечения с течением времени у больного начинают преобладать процессы ремоделирования дыхательных путей. Стенка бронхов становится более толстой и менее эластичной за счет гипертрофии мышечного слоя и отложений коллагена. Этот процесс является необратимым и вызывает у больного стойкое (которое не поддается лечению) снижение воздушного потока.
Бронхиальная астма — хроническое заболевание, и полное его излечение невозможно, однако у большинства больных можно достигнуть контроля над течением заболевания. Контроль астмы — основная цель лечения. Важно! Контроль над течением бронхиальной астмы должен быть обеспечен минимальным объемом лечения. Выделяют 5 степеней тяжести течения бронхиальной астмы, в соответствии с которыми проводят ступенчатое лечение бронхиальной астмы.
Что испытывает пациент: симптомы интермиттирующая бронхиальная астма дает реже 1 раза в неделю. Короткие обострения от нескольких часов до нескольких дней. Ночные симптомы 2 раза в месяц или реже. Отсутствие симптомов и нормальная функция легких между обострениями.
β2-Агонисты короткого действия по потребности (не более 1 раза в неделю)
Применение β2-агонистов короткого действия или кромонов перед физической нагрузкой или воздействием аллергена.
Что испытывает пациент: симптомы персистирующая бронхиальная астма дает от 1 раза в неделю до 1 раза в день. Обострения заболевания могут нарушать активность и сон. Ночные симптомы возникают чаще 2 раз в месяц.
Необходима базисная терапия — ежедневный прием противовоспалительных препаратов:
- Кромоны или стандартные дозы ингаляционных глюкокортикоидов (200-800 мкг);
- Пролонгированные β2-агонисты (особенно для контроля ночных симптомов)
- β2-Агонисты короткого действия по потребности.
Что испытывает пациент: Бронхиальная астма средней тяжести дает ежедневные симптомы. Обострения нарушают активность и сон. Ночные симптомы возникают более 1 раза в неделю. Ежедневный прием β2-агонистов короткого действия.
Необходима базисная терапия: Высокие дозы ингаляционных глюкокортикоидов (800-2000 мкг). Или стандартные дозы в сочетании с пролонгированными β2-агонистами. β2-Агонисты короткого действия п2о потребности.
Что испытывает пациент: Тяжелая бронхиальная астма имеет постоянные симптомы. Частые обострения. Частые ночные симптомы. Физическая активность ограничена проявлениями астмы.
Необходима базисная терапия: Высокие дозы ингаляционных глюкокортикоидов в сочетании с регулярным приемом пролонгированных бронходилататоров.
Высокие дозы ингаляционных глюкокортикоидов плюс один или более из следующих:
- ингаляционные пролонгированные β2- агонисты;
- пероральные пролонгированные теофиллины;
- ингаляционный ипратропиум бромид;
- пероральные пролонгированные β2- агонисты;
- кромоны;
- β2- агонисты короткого действия по потребности.
- Минимальное проявление симптомов заболевания.
- Поддержание нормальных или наилучших функциональных легочных показателей.
- Поддержание обычного уровня активности (включая упражнения и прочие физические нагрузки).
- Предотвращение повторных обострений и сведение к минимуму потребности в экстренных госпитализациях.
- Обеспечение оптимальной фармакотерапии при минимальном количестве побочных эффектов или полном их отсутствии.
Профилактика приступов бронхиальной астмы имеет прерогативное значение в лечении заболевания. Необходимо исключить контакты с причинными аллергенами: домашней пылью, клещевыми аллергенами (влажная уборка, специальные покрытия и постельное белье), домашними животными, некоторыми видами пищевых продуктов, профессиональными агентами (вплоть до смены профессии). Большое внимание уделяется неспецифическим провоцирующим факторам – активному и пассивному курению, приему β — блокаторов, аспирина и других продуктов салициловой кислоты (консерванты, красители).
Все препараты для медикаментозной профилактики приступов бронхиальной астмы делятся на два вида: препараты неотложной помощи и препараты базисной (постоянной) терапии.
Препараты неотложной помощи (для купирования приступов):
1. Быстродействующие β2-адреномиметики: сальбутамол, фенотерол, тербуталин.
2. Ингаляционные антихолинергические препараты: ипратропиум бромид.
3. Комбинированные препараты ингаляционных в2-адреномиметиков и ипратропиума бромида (Беродуал).
Доказано, что использование комбинации ипратропиума с р2-агонистами при обострении бронхиальной астмы приводит к большему бронхорасширяющему эффекту по сравнению с монотерапией β2-агонистами и может значительно продлить его.
Препараты базисной (постоянной) терапии (необходимо принимать регулярно при персистирующем, среднетяжелом и тяжелом течении):
1. Ингаляционные глюкокортикостероиды (ИГКС): беклометазон дипропионат, будесонид, флутиказон пропионат, мометазон фуроат и системные кортикостероиды.
2. Ингаляционные стабилизаторы мембран тучных клеток: кромогли- кат натрия, недокромил натрия.
3. Длительно действующие β2-агонисты: формотерол, сальметерол, в комбинации с ингаляционными кортикостероидами — сальметерол/ флютиказон (Серетид Мультидиск), будесонид/формотерол (Симбикорт Турбухалер).
4. Пролонгированные теофиллины.
5 Антагонисты лейкотриеновых рецепторов и антитела к IgE: монтелукаст, зофирлукаст.
Ошибка. Посетитель слишком W часто применяет короткодействующие β2-агонисты (фенотерол, сальбутамол, турбуталин).
Как исправить. Не вызывает сомнений тот факт, что ингаляционные короткодействующие β2-агонисты являются препаратами выбора для ситуационного симптоматического контроля бронхиальной астмы, а также для предупреждения развития симптомов астмы физического усилия. Более частое и длительное применение ингаляционных β2-агонистов может привести к утрате адекватного контроля над течением заболевания. Для длительного контроля воспалительного процесса основой терапии являются ингаляционные глюкокортикостероиды (бекламетазона дипропионат, будесонид, флутиказона пропионат и др.), которые следует применять при персистирующей бронхиальной астме любой степени тяжести. Ингаляционные глюкокортикостероиды рассматриваются в качестве средств 1-й линии в терапии бронхиальной астмы.
Ошибка. Посетитель считает, что «гормоны» — это очень вредно, и на основании этого боится использовать назначенные ему врачом ингаляционные глюкокортикостероиды.
Как исправить. Следует разъяснить посетителю, что лечение ингаляционными глюкокортикостероидами является местным (топическим), что обеспечивает выраженные противовоспалительные эффекты непосредственно в бронхах. Ингаляционные глюкокортикостероиды обладают минимальными местными побочными эффектами при правильном подборе и технике ингаляции (кандидоз полости рта и ротоглотки, изменения голоса, иногда кашель, возникающий вследствие раздражения верхних дыхательных путей). Риск развития местных побочных эффектов можно значительно снизить, если полоскать рот водой (с последующим сплевыванием) после ингаляции. Важно также заострить внимание посетителя на том, что применение ингаляционных глюкокортикостероидов совершенно необходимо в лечении персистирующего течения бронхиальной астмы независимо от степени тяжести.
Ошибка. Пациент с бронхиальной астмой на фоне приема назначенной врачом терапии продолжает курить и удивляется, почему назначенное врачом лечение «не эффективно».
Как исправить. Необходимо объяснить посетителю, что при лечении бронхиальной астмы важно не просто соблюдение всех медикаментозных мероприятий, согласно назначениям врача, но и также устранение факторов, которые могут спровоцировать приступ. Особенно важен отказ от курения. Курение — одна из причин «ускользания» контроля бронхиальной астмы. Сегодня известно, что курение блокирует механизмы противовоспалительного действия глюкокортикостероидов — необходимого компонента базисной терапии бронхиальной астмы. Следствием этого является нарастание воспаления, и в стенке бронхов происходят необратимые изменения (потеря эластичности, фиброз). Со временем изменяется уже сам характер воспаления, который с гораздо большим трудом поддается лечению, что в конечном итоге приводит к инвалидизации пациента.
Ошибка. Состояние посетителя с бронхиальной астмой заметно улучшилось на фоне приема ингаляционных глюкокортикостероидов, назначенных врачом, и он решил, что вылечился. А поскольку нет приступов, то и продолжать базисное лечение не стоит.
Как исправить. Известно, что бронхиальную астму излечить нельзя, но можно успешно контролировать. Ингаляционные кортикостероиды позволяют добиться полного контроля над бронхиальной астмой, но прекращение их приема зачастую приводит к возвращению симптомов болезни. Регулярный и постоянный прием назначенных врачом ингаляционных глюкокортикостероидов обеспечивает не только хорошее самочувствие пациента, но и максимальное снижение риска необратимых изменений в органах дыхания. В случае успешного контроля бронхиальной астмы дозу ингаляционных глюкокортикостероидов можно постепенно снизить.
26 февраля . Институт аллергологии и клинческой иммунологии совместно с Министерством Здравоохранения проводят программу » Москва без аллергии«. В рамках которой препарат Гистанол Нео доступен всего за 149 рублей , всем жителям города и области!
источник