Бронхиальная астма – хронический воспалительный процесс, который ограничен областью дыхательного тракта. Имеет волнообразное течение и в большинстве случаев спровоцирован аллергенами. Современная фармакология создала множество лекарственных средств, улучшающих качество жизни индивидов, которым поставлен диагноз бронхиальная астма.
Корректно назначенное медикаментозное лечение позволяет четко контролировать заболевание, предупредить возможные осложнения либо обострения. А также, за короткий промежуток купировать приступы, если таковые имеют место.
Индивидам, которые страдают от бронхиальной астмы со средним и тяжелым течением, любой специалист порекомендует приобрести пикфлоуметр. Этот специальный прибор назначен для самостоятельного измерения дома пиковой скорости выдоха. Процедура измерения должна проводиться дважды в день: утром и перед сном. Полученные результаты показывают больному его реальное состояние, а также помогают самостоятельно скорректировать дозировки препаратов, которые приписал врач.
Медицинская практика показывает, что самостоятельная корректировка дозировки препаратов, отталкиваясь от самочувствия и значений пикфлоуметра, снижает частотность обострений. А также помогает пациенту постепенно снизить дозировки постоянно употребляемых профилактических препаратов.
Краткое содержание статьи
Программа лечения при бронхиальной астме должна состоять из таких мероприятий:
- Обучить больных правильно мониторить и оценивать тяжесть заболевания с помощью объективных характеристик пикфлоуметрии, которые отражают легочную дисфункцию. Это делает пациентов соратниками врачей.
- Максимально устранить аллергены или рисковые факторы-провокаторы. К примеру – физические нагрузки при астме физического усилия. Они способны запустить маятник развития удушливых приступов бронхиальной астмы.
- Разработать 2 плана терапии недуга. Первый план – это лекарственная терапия для постоянного лечения болезни, а второй – на случай ее обострения.
- Обеспечить регулярное посещение врача с целью наблюдения и корректировки назначения лекарственных препаратов.
ВАЖНО! Пациенту необходимо уделить повышенное внимание второму пункту. Ведь именно он в большей степени отвечает за результативность лечения бронхиальной астмы и в тоже время абсолютно не зависит от компетентности врача.
Чтобы лечение при бронхиальной астме было результативным, необходимо придерживаться ряда задач базисной терапии:
- установить контроль над симптоматикой заболевания;
- предотвратить обострения бронхиальной астмы;
- стремиться поддерживать в норме уровень функционирования легких;
- разработать индивидуальную возможную физическую нагрузку;
- избегать пагубных побочных действий от используемых для лечения препаратов;
- предотвращать развитие необратимой обструкции.
Все вышеперечисленные задачи профилактической терапии не только выводят понимание бронхиальной астмы на новый уровень, но и способствуют более глубокому пониманию ее лечения. Если учитывать, что это хроническое заболевание, то более результативным будет лечение с четким контролем над болезнью, которое направленно на подавление самого воспаления. Такая не симптоматическая, а профилактическая, контролирующая и подавляющая терапия носит название базисной.
Медикаменты для лечения бронхиальной астмы подразделяют на 2 значимых группы:
- Препараты, которые облегчают симптоматику заболевания и ликвидируют удушье. Они могут применяться на постоянной основе, чтобы не допустить новый приступ или принимаются пациентом согласно ситуации и состоянию здоровья.
- Базисные препараты, которые, в основном, принимаются астматиками пожизненно и не зависят от периодов «затишья» или обострения.
Медицинская практика показывает, что значение использования базисных препаратов довольно велико. Именно благодаря их длительному или беспрерывному использованию достигаются лучшие результаты лечения заболевания: частота обострений практически нулевая, а период ремиссии можно описать как промежуток с довольно качественной жизнью.
Базисные средства не только не допускают дальнейшее развитие воспаления, но и ведут его вспять, а также оказывают супрессивное и профилактическое воздействие. В настоящее время для контроля течения и терапии заболевания врачи все чаще прибегают к использованию ингаляционных глюкокортикостероидов, которые показывают наибольшую эффективность.
Зачастую пациенты очень заблуждаются относительно того, что можно прекращать прием профилактических средств при улучшении состояния здоровья. Однако врачебная практика говорит об обратном: отмена базисной терапии возвращает заболевание к исходным показателям и симптомам. Также есть ряд случаев, когда отказ от нее приводит к тяжелым приступам.
ВАЖНО! Согласно статистическим данным, каждый четвертый случай с тяжелым удушливым приступом, который получает астматический статус, происходит из-за несогласованным с врачом отказом от базисных препаратов.
При бронхиальной астме основной целью больного должно стать достижение полного контроля над заболеванием. Эта цель может быть легко достигнута с приемом медикаментов, которые ликвидируют воспаление и расширяют бронхи. Такие средства группируются следующим образом:
- Ингаляционные глюкокортикостероиды.
- Глюкокортикостероиды системного назначения.
- Бета2-агонисты для ингаляций.
- Кромоны.
- Модификаторы лейкотриенов.
Препараты базисной терапии должны приниматься на ежедневной основе длительный срок, а то и пожизненно. В силу того, что астма характеризуется постоянным воспалением слизистой тракта дыхательной системы, наибольшую эффективность применения показывают средства, которые снижают воспаление и гиперреактивность бронхов.
Большинство современных фармакологических противоастматических средств имеют противовоспалительное действие (в той или иной степени), но наибольшая эффективность все же наблюдается после длительного использования ингаляционных глюкокортикостероидов. На сегодняшний день именно они считаются базисом врачевания астмы со средним и тяжелым течением.
Ингаляционные глюкокортикостероиды являются более эффективными в силу того, что вводятся в организм по средствам ингаляции, что максимально приводит активное вещество к цели. Именно с помощью ингаляции достигается местный эффект, а также ограничиваются побочные воздействия глюкокортикостероидов системного назначения. При этом доза лекарственного средства прямо пропорционально зависит от тяжести протекания заболевания.
Кроме того, гормональные медикаменты, которые применяются в ингаляционном виде, в редких случаях оказывают системное воздействие, а это значит, что по сравнению с таблетированной или внутривенной версией побочные эффекты у них минимальны или отсутствуют и вовсе.
Глюкокортикостероиды имеют довольно широкий спектр действия и поэтому отнесены к медикаментам превентивной терапии.
Клиническая результативность использования глюкокортикостероидов заключается в:
- улучшении значений пиковой скорости выдоха и спирометрии;
- устранении гиперреактивности бронхов;
- ликвидации обострений.
Ингаляционные глюкокортикостероиды разнятся активностью и фармакокинетическими особенностями. Согласно экспериментальным фармакологическим оценкам, наибольшую активность проявляет «Фликсотид». Следом в рейтинге активности расположились «Пульмикорт», «Бекотид», «Ингакорт» и «Бекломет». «Дликсотид» дополнительно хорош тем, что максимально сродняется с рецепторами.
ВАЖНО! Ингаляционные глюкокортикостероиды имеют ряд ограничений использования. Их не применяют при структурных изменениях легочной ткани, грибковых легочных инфекциях, туберкулезе и иммунодефиците.
Самыми популярными глюкокортикостероидными ингаляционными препаратами являются:
- «Будесонид» (аналоги «Пульмикорт» и «Бенакорт»). Их дозировка – 1-2 вдоха не чаще 2-х раз в 24 часа. При лечении детей используется исключительно мите-форма.
- «Бекотид», «Насобек» и другие препараты беклометазона дипропионата. Суточная дозировка препарата у взрослых обычно колеблется в промежутке 200-100 мкг, а у детей – 50-100 мкг. Используется ингаляция 2-4 раза за 24 часа.
- «Фликсотид». Врачи назначают по 1-2 дозы дважды в сутки. 1 доза равна 50, 100 или 250 мкг действующего вещества. Максимальная детская суточная дозировка – 100 мкг.
- «Ингакорт». Взрослым назначается до 7 раз в сутки. 1 доза – это 250 мкг, это равно 1 вдоху. Максимальная детская суточная дозировка – 500 мкг, т.е. можно применять не чаще 2-х раз в сутки по одному вдоху.
В клинической практике есть случаи, когда врач назначает использование глюкокортикостероидных гормонов в таблетированном виде. Такое решение врача говорит о переходе заболевания в тяжелую форму. Чаще всего назначается «Преднизолон» либо «Метилпреднизолон». Однако назначение таблетированного вида препаратов не отменяет использование ингаляционного. При этом ингаляционный вид назначается в больших дозах. ⇒ читать про бесплатные лекарства астматикам.
Бета2-агонисты в виде ингаляций имеют пролонгированный эффект (более 12 часов) и хороши бронхолиическим результатом. Врачи приписывают их, когда терапия небольшими объемами доз ингаляционных глюкокортикостероидов не привела к нужному контролю над бронхиальной астмой. В целях неповышения дозировки гормонов до максимально возможной, дополнительно приписывают бронхолитики с пролонгированным эффектом. Современная фармакология разработала ряд комбинированных медикаментов, используя которые можно взять недуг под контроль.
Кромоны – это лекарственные средства, которые вызывают цепочку химических реакций. Результат – уменьшение симптоматики болезни и воспаления в целом. Применяются они, в основном, при лечении легкой персистирующей астмы, потому что при более тяжелом течении становятся практически неэффективными.
Модификаторы лейкотриенов – сравнительно неизученная ветка противовоспалительных медикаментов, которых применяются с профилактической целью. Согласно исследованиям они улучшают функционирование легких, снижают симптоматику бронхиальной астмы, а также уменьшают нужду в использовании ингаляционных бета2-адреномиметиков. Исследования в большей степени проводились у пациентов с легким или средним течением недуга, а эффект от применения был умеренным.
ВАЖНО! Модификаторы лейкотриенов в скором времени могут стать отличной заменой низких доз ингаляционных глюкокортикостероидов.
Чтобы успешно контролировать недуг медики уже давно разработали для лечения ступенчатую терапию, отдельная ступень которой подразумевает введение определенной комбинации медикаментов. Если комбинация способствовала контролю над недугом, то делается переход на нижнюю ступень. Если контроль не был достигнут, то переход соответственно будет осуществлен на высшую ступень, что означает более жесткое врачевание.
Первая ступень подразумевает симптоматический подход. Используют краткосрочные ингаляционные бета2-агонисты или кромоны.
Вторая ступень подразумевает совмещение симптоматических веществ и 1 профилактического медикамента на ежедневной основе. Применяют низкий объем ингаляционных глюкокортикостероидов, кромоны либо модификаторы лейкотриенов, а также краткодействующие бета2-агонисты в виде ингаляции (до 4-х раз в сутки).
На третьей ступени используется симптоматические медикаменты вместе с двумя контролирующими средствами. Выбирается один из вариантов:
- высокие дозы ингаляционных глюкокортикостероидов;
- низкая доза ингаляционных глюкокортикостероидов + пролонгированный бета2-агонист в виде ингаляций;
- низкая доза ингаляционных глюкокортикостероидов + модификатор лейкотриенов;
- краткосрочные бета2-агонисты в виде ингаляций, но не более 4-х раз в сутки.
Четвертая ступень подразумевает добавление к выбранным средствам третьей ступени таблетированные гормоны с минимальной дозировкой 1 раз в 2 дня или ежедневно.
Какие бы лекарственные средства не выбрал ваш лечащий врач для профилактических целей, помните, то насколько быстро вы возьмете болезнь под контроль, зависит только от вас. Ведь ни один медикамент не способен следить за вашим самочувствием и максимально устранить аллерген или фактор-провокатор из вашей жизни. Своевременно посещайте лечащего врача, обсуждайте с ним малейшие нюансы самочувствия и будьте здоровы!
источник
Базисное лечение бронхиальной астмы необходимо для подавления воспаления в дыхательных путях, снижения бронхиальной гиперреактивности, уменьшения бронхиальной обструкции.
Терапевтический курс разрабатывается конкретно под каждого больного, с учетом тяжести болезни, возраста и иных индивидуальных особенностей. Больному астмой прописываются лекарства, необходимые для устранения воспалительного процесса, локализованного в дыхательных путях.
Лечение патологии базируется на применении средств, купирующих астматические приступы, а также препаратов базисной терапии. Вторая группа лекарств призвана оказать воздействие на патогенетический механизм болезни.
Бронхиальная астма – хроническая патология, при которой наблюдается развитие воспалительного процесса в дыхательных путях. Астматики сталкиваются с сужением бронхов, вызванным влиянием внешних и внутренних факторов. Патология проявляется в виде:
- одышки;
- головных болей;
- дыхательной недостаточности;
- свистящих хрипов;
- ощущения заложенности в области грудной клетки;
- постоянного кашля.
Всего в мире насчитывается около 230 000 000 астматиков. В развитых странах применяются схожие принципы лечения патологии, позволяющие многим пациентам достичь стадии устойчивой ремиссии при соблюдении всех врачебных рекомендаций.
Астматикам показана базисная терапия, если бронхиальная астма вызывает ухудшение общего состояния больного. Главная цель при лечении заболевания заключается в том, чтобы не допустить перехода патологии в тяжелую форму, когда она выходит из-под контроля, и развиваются осложнения.
Возможные осложнения из-за активного развития болезни: пневмоторакс, эмфизема, беттолепсия, ателектаз.
Болезнь может быть различной степени тяжести – для каждой из них существует своя схема терапии. При лечении бронхиальной астмы врачи должны решить следующие терапевтические задачи:
- оценка состояния больного и воздействие на проявляющиеся симптомы;
- сведение к минимуму количества приступов (вне зависимости от их интенсивности);
- минимизация побочных эффектов от используемых для базисного лечения лекарственных препаратов;
- обучение астматика навыкам самопомощи при развитии приступов;
- контроль реакции организма пациента на использованные препараты, корректировка назначения, если требуется.
Принято выделять 5 основных ступеней развития бронхиальной астмы, в соответствии с которыми разрабатывается схема лечения:
- На начальной стадии развития патологии больному обычно назначаются бета-адреномиметики короткого действия. Это симптоматические препараты. С их помощью расширяются бронхи, благодаря чему снимается приступ.
- На второй ступени, по решению врача, может быть использовано одно или несколько лекарственных средств. Эти лекарства астматик должен принимать систематически, чтобы остановить развитие воспалительного процесса в бронхах. Обычно назначаются глюкокортикостероиды в виде ингаляций и бета-адреномиметики. Лечение начинается с минимальных доз.
- На третьей ступени в дополнение к уже назначенным лекарствам используются бета-адреномиметики продолжительного действия. Эти препараты расширяют бронхи, поэтому больному проще дышать и говорить.
- На четвертой ступени у пациентов заболевание протекает тяжело, поэтому врачи назначают системные гормональные противовоспалительные препараты. Такие лекарства хорошо справляются с астматическими приступами, но их использование приводит к появлению различных побочных эффектов: диабет, нарушения обмена веществ, синдром отмены и т. д.
Для пятой степени характерно крайне тяжелое состояние пациента. Физическая активность больного ограничена, наблюдается сильная дыхательная недостаточность. Лечение практически всегда проводится в стационаре.
Препараты для базисной терапии бронхиальной астмы должны назначаться врачом, запрещено самостоятельно подбирать себе лекарства. Основные принципы лечения бронхиальной астмы: иммунотерапия и фармакотерапия.
Независимо от возраста и тяжести текущего состояния пациента, лечение начинается с приема небольших доз лекарств. Схема лечения обычно корректируется специалистами с учетом следующих факторов:
- наличие хронических патологий легких;
- текущее состояние астматика (на фоне приема препаратов);
- интенсивность приступов удушья ночью;
- наличие характерных астматических проявлений (одышка, хрипы, кашель);
- результаты анализов;
- продолжительность, частота, выраженность дневных приступов.
При персистирующей астме легкой, средней и тяжелой степени проводится базовая и симптоматическая терапия заболевания.
Обязательно используются бета-адреномиметики (их также называют «ингаляционные 2-агонисты») и другие средства, купирующие приступы и снижающие их число.
Базисная терапия при бронхиальной астме предполагает применение ингаляционных глюкокортикостероидов, системных глюкокортикостероидов, стабилизаторов тучных клеток, лейкотриеновых антагонистов.
Эти препараты для лечения бронхиальной астмы необходимы, чтобы контролировать заболевание, не допустить ухудшения состояния больного.
Глюкокортикостероиды крайне важны для купирования приступов. Они обладают противовоспалительным действием. Использование ингаляционных глюкокортикостероидов позволяет снять обструкцию бронхов за короткий промежуток времени.
К основным плюсам таких ингаляций можно отнести:
- устранение воспалительного процесса в бронхах;
- снижение интенсивности симптоматики заболевания;
- возможность приема сравнительно малых доз препарата;
- сведение к минимуму проникновения действующих веществ лекарства в общий кровоток;
- улучшение проходимости в бронхах.
Ингаляционные глюкокортикостероиды позволяют купировать приступы, но для базисной терапии бронхиальной астмы используются системные глюкокортикостероиды в форме таблеток.
Их назначают, если состояние больного оценивается как среднетяжелое и тяжелое. Эти препараты:
- устраняют спазмы в бронхах;
- улучшают проходимость дыхательных путей;
- устраняют воспалительный процесс;
- уменьшают секрецию мокроты.
Системные глюкокортикостероиды могут быть назначены при тяжелых стадиях заболевания, при ухудшении показателей спирометрии, при отсутствии результатов лечения ингаляционными препаратами и дальнейшем развитии проявлений бронхиальной астмы.
Запрещено самостоятельное применение таких лекарственных средств без назначения врача.
Противовоспалительная терапия бронхиальной астмы включает использование стабилизаторов тучных клеток. Эти препараты назначают больным, у которых наблюдается легкая или средняя тяжесть заболевания.
Стабилизаторы тучных клеток помогают:
- предупредить и устранить аллергию;
- предотвратить возникновение спазмов в бронхах;
- уменьшить воспалительный процесс;
- снизить гиперреактивность бронхов.
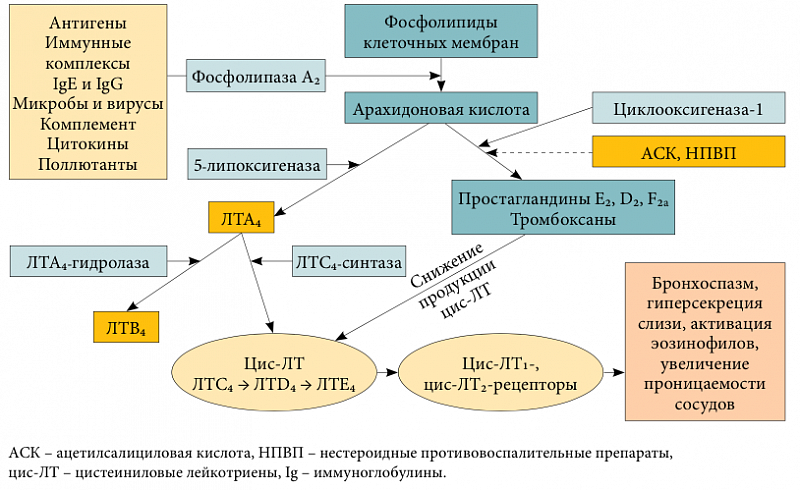
Базовая терапия бронхиальной астмы практически всегда включает в себя использование лейкотриеновых антагонистов. Их основная задача – блокирование лейкотриеновых рецепторов и угнетение активности фермента 5-липоксигеназы.
Из-за этих органических соединений происходит развитие спазмов в бронхах вследствие аллергии на различные раздражители.
Эти препараты обладает сильным противовоспалительным действием, подавляют клеточные и неклеточные компоненты воспаления в бронхах, которое вызывается воздействием антигенов. Также они оказывают следующее действие:
- устранение спазмов в бронхах;
- уменьшение образования мокроты;
- устранение инфильтрации и процесса воспаления в бронхиальных слизистых оболочках;
- увеличение проницаемости мелких сосудов в органах дыхания;
- расслабления гладких мышц в органах дыхания.
Базисная терапия при бронхиальной астме предполагает использование нескольких видов препаратов. Лечение обязательно комплексное.
Врачи, разрабатывая схему лечения, должны решить, как будут устранены у пациента проявления бронхиальной астмы. Не менее важная задача – достижение стойкой ремиссии.
Выбирая тип базисной терапии бронхиальной астмы у детей, специалисты учитывают множество факторов: возраст ребенка, давность появления первых астматических признаков, наличие иных хронических заболеваний, текущее состояние маленького пациента.
Также принимаются во внимание симптомы астмы. Они могут проявляться с разной интенсивностью. У детей, у которых диагностирована бронхиальная астма, наблюдается следующая симптоматика:
- хрипы во время дыхания;
- синюшный оттенок кожи в области носогубного треугольника (при приступе);
- ухудшение общего состояния;
- астматические приступы (при наличии внешнего раздражителя или в ночное время);
- кашель, одышка, проблемы с дыханием.
Для лечения детей используются:
- длительно действующие бронходилататоры;
- лекарственные средства с противовоспалительным эффектом.
- ингаляционные глюкокортикоиды.
Базисная терапия астмы показана всем пациентам, у которых диагностировано заболевание (за исключением больных с интермиттирующей астмой). Но некоторые больные отказываются от приема противовоспалительных средств и от любого другого традиционного лечения бронхиальной астмы, предпочитая народные средства.
Народная медицина в терапии бронхиальной астмы имеет право на существование, однако астматикам ни в коем случае нельзя отказываться от приема противовоспалительных препаратов.
Отказ от лечения и отсутствие контроля со стороны лечащего врача практически в 100% случаев приводит к ухудшению состояния пациента, усилению астматических приступов, развитию осложнений (проблемы с сердцем, головные боли и т.п.).
Поэтому между лечащим врачом и астматиком с самого начала лечения должен быть налажен прямой контакт. Важно, чтобы пациент располагал всей необходимой информацией о своем заболевании:
- Что может спровоцировать развитие астматического приступа?
- Как его можно быстро купировать?
- Какие препараты и в каких дозировках могут быть использованы?
- В каких случаях необходимо вызывать скорую помощь?
Каждый астматик должен знать ответы на эти вопросы. Если лечащий врач не провел соответствующую беседу, больной должен самостоятельно проконсультироваться со специалистом, задав ему интересующие вопросы.
Наличие прямого контакта между врачом и пациентом очень важно в случаях, когда проводится лечение маленького ребенка от бронхиальной астмы. Дети не могут сами принять решение, поэтому их родители должны располагать всей необходимой информацией о заболевании.
Лекарственные средства для лечения бронхиальной астмы, применяемые при базисной терапии, назначают врачом в зависимости от степени тяжести заболевания, частоты и выраженности симптоматики, текущего состояния больного.
Терапия в каждом случае строго индивидуальна, поэтому самолечение при развитии бронхиальной астмы, вне зависимости от ее ступени, исключено.
источник
Базисная терапия бронхиальной астмы — это основа всего лечения при этом заболевании. Бронхиальная астма характеризуется развитием хронического воспаления в бронхолегочной системе, которое вовлекает в процесс эозинофилы и тучные клетки.
В том случае, когда пациент предрасположен к негативной симптоматике, возможно развитие обструкции дыхательных путей, которая достаточно часто бывает обратимой в результате медикаментозной терапии или спонтанно. Это может сопровождаться гиперреактивностью дыхательной системы по отношению к внутренним и внешним проявлениям.
Как правило, для проведения основных терапевтических мероприятий используются препараты, которые пациенту необходимо принимать ежедневно для снятия воспалительного бронхиального процесса и расширения бронхиальных просветов.
Тактика контроля и проведение мониторинга заболевания предусматривает выполнение следующих задач, которые позволяют объективно оценить степень тяжести астмы. Наиболее важными задачами являются:
- оценка состояния бронхолегочной функциональности;
- контролирование нарастающей симптоматики;
- предотвращение возможных побочных проявлений при лечении астмы;
- снижение и предотвращение смертности от астматического приступа;
- обучение больного правилам оказания самопомощи в экстренных случаях;
- контролирование провоцирующих факторов, а также предупреждение контактов, являющихся пусковыми механизмами развития астматического приступа;
- выбор необходимой лечебной терапии во время обострения астматического приступа и в стадии ремиссии;
- кроме того, немаловажное значение отводится тщательному наблюдению за поведением пациента и его реакцией на медикаментозное лечение.
Все вышеперечисленные задачи являются основополагающими в терапии астматических заболеваний. Любая форма бронхиальной астмы, за исключением интермиттирующей легкой степени, контролируется с помощью лекарственных средств, чего невозможно добиться при остром развитии бронхоспазма и симптоматики, которая с ним связана.
Противоастматические препараты способны предотвратить воспалительные процессы в бронхах. Они эффективно борются с инфекцией с одновременным контролированием симптоматики. К ним можно отнести:
(Флутиказон, Будесонид, Беклометазон, Триамцинолон, Флунизолид и т.д.)
Терапевтическое действие этих лекарственных средств объясняется, прежде всего, возможность усиления с их помощью выработки β2-адренорецепторов, способных приостановить негативное воздействие аллергенов. Кроме того, кортикостероиды снимают воспалительный процесс и отеки слизистой бронхиальной оболочки с выработкой экссудативного секрета. Отличие этих препаратов от системных заключается в их противовоспалительном эффекте и минимальном количестве побочных проявлений. Препарат дозируется, исходя из тяжести заболевания и общего состояния пациента.
(Метилпреднизолон, Триамцинолон, Преднизолон, Бетаметазон, Дексаметазон и др.)
Эти препараты назначается перорально или инфузионно при осложненном течении заболевания в минимальной дозировке (по предусмотренной схеме), так как они обладают значительными побочными эффектами. Предпочтительно вводить эти лекарственные средства внутривенно. Системные глюкокортикостероиды назначаются при неэффективности остальных способов лечения.
(кислота Кромоглициевая, препараты Недокромил, Интал, а также сложные адреномиметики быстрого воздействия)
Эти вещества обладают специфическим свойством, предотвращающим дегрануляционные процессы тучных клеток, высвобождая гистаминовые вещества. Стабилизаторы обладают способностью к подавлению острых и пролонгированных бронхоспастических ответов на атаку аллергенов. Кроме того, эти препараты уменьшают бронхиальную активность при дыхании в холодное время года, значительно сокращая частоту и продолжительность приступа. Необходимо помнить, что лечение этими средствами должно быть кратковременным, так как они способны вызвать побочные проявления.
Такие препараты значительно снижают необходимость использования β2-адреномиметиков быстрого воздействия. Они относятся к новому поколению противоастматических и противовоспалительных препаратов, применяемых в профилактике развития бронхоспазмов.
Следует учитывать, что основной задачей терапии астмы и тактики ее лечения является контроль и подавление активности воспалительного процесса, что позволяет добиться длительной ремиссии бронхиальной астмы.
Основной целью терапии у детей с бронхиальными заболеваниями является достижение стойкой ремиссии и повышения качества жизни.
Применение базовой терапии определяется следующими критериями:
- частота бронхиальной симптоматики (менее 2 раз в течение недели);
- частота ночных приступов;
- ограничение ежедневной активности;
- необходимость в применении экстренного лечения;
- возможность обострений;
- нормализация внешней дыхательной деятельности.
Фармакотерапия является неотъемлемой частью при лечении бронхиальных заболеваний у детей. Существенного прогресса при лечении астматических заболеваний у детей достигается при использовании базисных препаратов, предназначенных для снятия воспалительного процесса в бронхолегочной системе.
Следует отметить, что противовоспалительные препараты, применяемые в рамках базисной терапии должны использоваться не только при обострении заболевания, но и во время ремиссии в качестве профилактики обострения, что доказывает необходимость длительного лечения.
Оказание неотложной помощи во время легкого астматического приступа назначаются дозирующие ингаляционные препараты (Беротек H, Сальбутамол и т.д.). Эти лекарственные средства лучше всего подходят для детей среднего и старшего возраста при неэффективности других бронхолитиков.
Для младшей возрастной группы рекомендуется применение Атровента или Беродуала. Эти аэрозоли обладают высокой степенью безопасности и могут использоваться во время ночного приступа астмы.
У детей раннего возраста рекомендуется использование дозированных ингаляторов со спейсером или небулайзера. При неэффективности подобранной дозировки лекарственного средства рекомендуется комбинировать бронхолитики с β2-агонистами, а также повысить дозу ИГКС после согласования с лечащим врачом.
В зависимости от степени тяжести астмы для детей от года может назначаться Флутиказона пропионат в ингаляциях не менее 2 раз в течение суток. При легком течении заболевания базовая терапия должна проводиться каждых 4-7 часов на протяжении 1-2 суток.
При этой степени бронхиальной астмы у детей, предпочтительно назначать комбинированные бронхоспазмолитики в аэрозолях (Беродуал). При невозможности ингаляционной терапии рекомендуется в/в введение 2,4% раствора Эуфиллина, разведенного изотоническим раствором Хлорида натрия (5 мг на 1 кг. массы тела ребенка).
Важно! Внутримышечное, ингаляционное и ректальное (свечи) введение Эуфиллина у детей при этой стадии заболевания не используется!
После оценки состояния ребенка (спустя 20 минут) принимается решение о проведении терапии стартовыми бронхоспазмолитиками через каждых 4 часа с постепенным переводом пациента на датирующиеся аэрозоли и бронхолитики пролонгированного воздействия.
Далее базисная противовоспалительная терапия у детей продолжается с использованием Ингакорта, Недокромила натрия, Беклометазона, Кромогликата натрия и Будесонида с постепенным увеличением дозировки в 2 раза в течение недели. Кроме того, рекомендуется использовать противовоспалительный бронхолитик Дитек.
При крайне тяжелой степени развития бронхиальной астмы необходима срочная госпитализация ребенка в отделение интенсивной терапии с дальнейшим проведением экстренной терапии в условиях стационара. На сегодняшний день общепринятым для лечения является «ступенчатый» подход, когда снижение или увеличение объемов терапевтического вмешательства зависит от выраженности симптоматики заболевания.
Немаловажное значение имеет непосредственный контакт с астматиком. Положительное влияние отмечено, когда помимо специфической терапии бронхиальной астмы, пациент обладает дополнительной информацией об этиологии своего заболевания, механизме ее развития и возможных осложнениях.
Для этого рекомендуется проводить небольшие беседы с пациентом, объясняя суть проводимых манипуляций и положительный эффект от их применения. Это позволяет эмоционально настроить его на позитивное отношение к лечению, что немаловажно для получения хорошего результата.
Такой подход при лечении бронхолегочных заболеваний очень важен для родителей детей, страдающих от астмы, так как малыши не могут самостоятельно принимать необходимые решения. Помочь им может только взрослый, который должен знать, как успокоить ребенка и научить его самостоятельно пользоваться ингалятором в экстренных случаях.
источник
Лечение бронхиальной астмы у детей имеет важное значение в воспитании здорового поколения. Большая распространенность этой болезни среди детей разного возраста стала настоящей проблемой, признанной на государственном уровне. Для обеспечения оптимального подхода в ее решении даже принята Национальная программа, определяющая основные направления терапии и профилактики патологии. Родители должны четко понимать опасность заболевания, и своевременно обращаться к врачу для выработки нужного лечебного подхода.
Бронхиальная астма представляет собой заболевание хронического характера с рецидивами обострения, вызывающее нарушение бронхиальной реактивности иммунологической или неиммунологической природы.
Течение болезни характеризуется периодами ремиссии и обострения (приступов), проявляющимися признаками удушья из-за спазмирования гладкой мускулатуры бронхов, гиперсекреции, дискринии и отека слизистой оболочки. В детском возрасте патология достаточно распространена и опасна своими осложнениями.
Современная лечебная стратегия детской бронхиальной астмы строится на базовом консервативном лечении противовоспалительной направленности.
Концепция основывается на признании воспалительно-аллергического этиологического механизма, запускаемого специфическими и неспецифическими факторами морфологических и функциональных нарушений структуры тканей бронхиальных стенок.
Хроническое течение болезни ведет к изменениям в эпителии, деструктированию и склерозированию базальной мембраны в субэпителиальной зоне, гипертрофии и мышечного слоя, инфильтрации бронхиальной стенки в результате воздействия тучных клеток, Т-лимфоцитов, эозинофилов. Характерные нарушения в результате воспалительной реакции требуют специфического подхода в применении лекарственных препаратов.

Элиминационные меры связаны с исключением контакта с аллергенами и оптимизацией условия пребывания ребенка. Наиболее распространенные аллергические причины заболевания – домашняя пыль (особенно клещи, содержащиеся в ней), шерсть домашних животных, растительная пыльца, плесень в местах с высокой влажностью, пищевые аллергены.
Лечение обеспечивается с учетом запущенности патологии. Для выбора схемы лечения важно определить степень тяжести заболевания:
- Легкая степень – обострение отмечается не чаще, чем 1 раз за 30 дней. Приступ не требует срочной инъекции и легко купируется, а чаще проходит самостоятельно. В период ремиссии патология не проявляется. Такой показатель, как ОФВ1, составляет не менее 80% от нормы.
- Средняя степень – приступы фиксируются до 2-3 раз в месяц. Необходимость инъекционного купирования возникает до 1 раза в месяц. Обострение отмечается удушием, изменением сердечного ритма, тахипноэ. Значение ОФВ1 снижается до 62-70 % от нормы, а восстанавливается только медикаментозным путем.
- Тяжелая степень – острые приступы происходят еженедельно, а то и чаще. Отмечается опасное удушье, ослабление организма, снижение активности ребенка. Даже в период ремиссии ОФВ1 падает ниже 61%, что требует частых ингаляций.
Перед лечением ставятся такие задачи: достижение стойкой, продолжительной ремиссии; устранение симптомов обострения и хронического течения; снижение риска частых рецидивов; обеспечение полноценных дыхательных функций; улучшение общего состояния ребенка и устранение побочных воздействий препаратов. Главная цель – полный контроль течения патологии.
Терапевтическое воздействие обеспечивается в таких направлениях:
- организация IgE-ответа на воздействие аллергена;
- уменьшение гипертрофированной бронхиальной чувствительности;
- приведение в норму бронхиального просвета;
- устранение спазм;
- прекращение воспалительной реакции.
В зависимости от стадии болезни лечение осуществляется в форме базовой терапии и купирования острого приступа. Контроль развития патологии осуществляется путем ежедневного введения лекарственных средств в течение продолжительного периода. Введение препаратов может производиться ингаляционным, пероральным и парентеральным способом. Для купирования приступа применяются препараты с максимально быстрым воздействием, а в период ремиссии приоритет отдается средствам пролонгированного действия.
Проявление обострения бронхиальной астмы у ребенка зависит от степени тяжести болезни. В этот период важно провести эффективную симптоматическую терапию и нормализовать дыхание. Прежде всего, устраняется контакт с аллергеном, вызвавшим обострение. При легком течении патологии этого часто оказывается достаточным для перевода ее на стадию ремиссии.
Обострения средней тяжести после устранения аллергена требуют введения бронхолитических (бронхорасширяющих) средств. Оптимальный вариант – ингаляция Беродуала или Вентолина. Значительно ухудшает общее состояние ребенка скопление вязкой мокроты в бронхиальных просветах, ухудшающее дыхание. Для устранения этого затруднения используются препараты, улучшающее выведение мокроты. Наиболее популярны такие средства, как Амброксол, Амбробене, Лазолван.

- 1 стадия или относительная компенсация, когда длительно сохраняется удушье при резистивности к спазмалитиков;
- 2 стадия или декомпенсация, характеризующаяся тяжелым состоянием ребенка на фоне дыхательной недостаточности и нарушения сердечного ритма;
- 3 стадия или гипоксическая кома приводит к потере сознания из-за дыхательной и сердечной недостаточности.
ВАЖНО! При тяжелом осложнении бронхиальной астмы у ребенка необходимо принять срочные меры. Он располагается в сидячем положении с обеспечением притока свежего воздуха. Обязательно вызывается скорая медицинская помощь и делается попытка купирования приступа с помощью ингаляции бронхолитика.
Купирование острого типичного приступа начинается с введения селективного бета-адреномиметика (Сальбутимол, Астмолент, Беротек, Бриквил и т.п.) или Атровента. Для срочного блокирования осложнения делается подкожная инъекция адреналина или Алупента. Эффект наступает уже через 2-3 минуты.
Если приступ развивается на фоне сильного отека слизистой оболочки и чрезмерного накопления мокроты, а обычные препараты не помогают, то используются ксантины, Солутан и Теофедрин. При тяжелом течении болезни ингаляция часто оказывается малоэффективной. В таких случаях вводятся кортикостероидные средства в виде таблеток или инъекций. Для купирования используются кортикостероиды быстрого действия, способные оказать воздействие уже через 4-6 минут – Гидрокортизон, Преднизолон, Метилпреднизолон.

Используемые на всем протяжении течения заболевания для устранения самого механизма его развития.
В зависимости от поставленной цели препараты имеют разную длительность действия:
- короткого действия – не более 35-36 ч, но быстрое начало воздействия – 2-5 минут;
- средней продолжительности действия – до 47-49 ч;
- длительного действия – более 48 ч.
Современные лекарственные средства имеют пролонгированное действие – до 20-50 суток.
ВАЖНО! Противоастматические препараты и применяются только по назначению врача, с учетом возрастных ограничений и индивидуальных противопоказаний. Ведь только врач может определить по состоянию у ребенка, чем лечить. Передозировка лекарства может привести к астматическому статусу, вплоть до гипоксической комы.
Наиболее характерные формы введения препаратов при лечении бронхиальной астмы у детей – ингаляционные растворы, аэрозоли, таблетки, растворы для инъекций. Для совсем маленьких пациентов используются сиропы.
Мембраностабилизирующие средства представляют категорию препаратов, призванных блокировать иммунный ответ на разных стадиях болезни. Их введение облегчает течение патологии, устраняет ночные осложнения и приступы при физических нагрузках. Выделяются такие препараты:
- Интал. Он используется для приготовления ингаляционных растворов и аэрозолей. Данное средство предотвращает развитие аллергии на ранней стадии, блокируя выделение аллергических медиаторов из базофилов и тучных клеток. Интал эффективен при любой степени тяжести болезни. Как лечить заболевание у ребенка: курс лечения составляет 2-3 месяца, а длительность применения дает стабильную ремиссию. При приступах легкой степени могут назначаться комбинированные лекарства на основе Интала – Дитэк (с содержанием фенотерола) и Интал плюс (с сальбутамолом).
- Тайлед. Этот препарат обладает повышенной противовоспалительной способностью. Его основная форма – дозированная аэрозоль. При лечении проводится ежедневная двухразовая ингаляция в течение 2-2,5 месяцев.
- Задитен (Кетотифен). Средство способно блокировать Н1-гистаминные рецепторы, оказывая противовоспалительное воздействие. В основном, препарат принимается в форме таблеток. В раннем возрасте предпочтение отдается сиропу. Дозировка обеспечивается из расчета 0,05 мг на каждый 1 кг массы тела ребенка. Принимается лекарство ежедневно 2 раза в течение 3-4 месяцев.
СПРАВКА! Все перечисленные средства не имеют возрастного ограничения и можно использовать в домашних условиях, но выбор как лечить и чем лечить у ребенка контролируется педиатром.
При проведении базовой терапии в последнее время рекомендуется применение антилейкотриеновых препаратов. Они представляют собой антигонисты лейкотриеновых рецепторов селективного типа. Данные лекарства способны устранять воспалительную реакцию аллергического характера, уменьшать гипертрофированную реактивность бронхов. Аллергия тормозится, как на ранней, так и на поздней стадии.
Основные представитель этой группы препаратов:
- Сингуляр (Монтелукаст). Таблетированное средство, принимаемое ежедневно перед сном по 1 таблетке.
- Акопат (Зафирлукаст) – таблетки, употребляемые дважды в сутки по 20 мг.
Эти препараты наиболее эффективны при лечении болезни в легкой и средней степени тяжести.

Они используются для местного (ингаляция) и системного воздействия на организм. При тяжелых проявлениях болезни без этих препаратов обойтись трудно.
Глюкокортикостероиды уменьшают отеки тканей, снижают бронхиальную гиперреактивность, нормализуют дыхательные функции без бронхолитического воздействия.
ВАЖНО! Глюкокортикостероиды способны вызывать побочные явления. В частности при ингаляциях может развиться оральный кандидоз и дисфония. Длительное системное применение может вызвать синдром Иценко-Кушинга, остеопороз, замедление физического развития ребенка, надпочечниковые патологии.
Среди ингаляционных кортикостероидов рекомендуются такие средства:
- Альдецин, Бекотид, Бекломет, Беклазон, Беклокорт на основе беклометазона. Основная форма – аэрозоли с разовой дозой 50, 100 и 250 мкг.
- Будесонид, Бенакорт, Пульмикорт на основе будесонида. Реализуется в виде аэрозолей (с дозами 50 и 100 мкг) и порошка для приготовления ингаляционного раствора.
- Ингакорт на основе флунизолида. Применяется в форме аэрозоли с разовой дозой 250 мкг.
- Фликсотид на базе активного вещества флютиказона. Форма реализации – спреи с разовой дозой 25, 50, 125 и 250 мкм и порошок для ингаляционного раствора.
Курс терапии при использовании ингаляционных глюкокортикостероидов составляет 4-5 месяцев. При тяжелой степени проявления бронхиальной астмы назначаются препараты системного типа – таблетки и инъекции. Они отличаются по продолжительности оказываемого эффекта:
- короткого действия – Гидрокортизон, Преднизолон, Метилпреднизолон;
- средней продолжительности действия – Триамцинолон;
- длительного действия – Бетаметазон, Дексаметазон;
- пролонгированного действия – Кеналог, Флостерон, Дипроспан.
СПРАВКА! Дозирование приема и продолжительность курса устанавливаются врачом в индивидуальном порядке, с большой осторожностью. При появлении стабильной ремиссии прием кортикостероидов отменяется для исключения риска побочных явлений.

Особо выделяются препараты группы адреностимуляторов или бета-2-агонистов, обладающие избирательным характером воздействия. Они подразделяются на такие типы:
- Бронходилататоры короткого действия – Сальбутамол (Вентолин, Саламол), Тербуталин (Бриканил), Фенотерол (Беротек), Кленбутерол. Они предназначены для купирования приступов легкой и средней тяжести. Форма выпуска – таблетки, а для маленких пациентов – сироп. Эффект обнаруживается уже через 5-8 минут после приема.
- Бета -2-агонисты пролонгированного действия – Сальметер, Серевент на базе солей сальметерола с временем действия до 11-12 ч и Сальтос, Сальгим на базе сульфата сальбутамола в продолжительностью действия 8-9 ч. Эти препараты купируют удушье, усиливают мукоцилиарный перенос.
Препараты группы теофиллинов активно применяются при купировании приступов и лечении хронической стадии болезни. Они способны снижать сократительную активность бронхиальной мускулатуры, нормализовать состояние сосудов. Чем лечат в таких случаях:
- Эуфиллин. Он относится к теофиллинам короткого действия и используется при приступах легкой и средней тяжести. Может применяться в форме таблеток или внутривенной инъекции. Дозировка определяется из расчета 6-8 мг/кг для детей младше 2,5 лет, 11-14 мг/кг – в возрасте 3-14 лет.
- Пролонгированные теофиллины для одноразового приема – Эуфилонг в форме капсул и для двухразового приема – Ретафил, Теодур, Вентакс, Этифиллин (капсулы), Теотард, Тео-пек, Неотеопек, Теодур (таблетки). Эти препараты нужны для базовой терапии и не используются для купирования приступов.
При принятии экстренных мер во время приступов удушья разной степени тяжести используются антихолинергические средства. Основные представители этой группы:
- Атровент на основе активного вещества бромида ипратропиума. Выпускается в виде аэрозоли с разовой дозой 20 мкг.
- Тронвентол – аналогичный аэрозоль.
- Беродуал. Он содержит комбинацию 2-х активных веществ – бромида ипратропиума и фенотерола. Применяется в форме аэрозоли.

Самый простой прибор, который обычно используется в домашних условиях – прямоточный, компрессионный (струйный) небулайзер. Как лечат заболевание при помощи него: в него заправляется баллон с раствором.
Компрессор смешивает лекарство с воздухом, а достаточно мощную струю направляет в нужном направлении через трубку с мундштуком.
Введя мундштук в рот и запустив прибор, больной получает разовую дозу препарата, которая строго нормирована по содержанию активного вещества. Существуют также более сложные приборы с ультразвуковым генератором и электронно-сетчатые устройства с вибрирующими мембранами. Такие небулайзеры стоят дорого, и применяются чаще в медицинских амбулаториях и стационарах.
Загрязненный и сухой воздух является врагом астматика, вызывая приступы болезни. Для создания благоприятных условий в помещении используются такие приборы:
- НЕРА-фильтр. Этот прибор полностью очистит воздух от пыли, удаляя из него даже примеси с частицами менее 0,4 мкм.
- Электростатический фильтр. Прибор за счет электрического поля улавливает частички пыли, которые притягиваются и оседают на его фильтре.
- Ионизаторы воздуха. Это устройство позволяет осадить пыль на горизонтальные поверхности. Далее, она собирается путем проведения влажной уборки.
Аппаратная гимнастика получила большую популярность. Один из распространенных вариантов – дыхательный тренажер Фролова. Во время занятий имитируются условия пребывания высоко в горах – увеличивается содержание углекислого газа при снижении количества кислорода.
Постепенно дыхательная система тренируется, и укрепляется бронхиальная мускулатура. Прибор позволяет снизить количество принимаемого лекарства для астматика и удлиняет периоды ремиссии.

При его использовании струя лекарства направляется в эту промежуточную емкость, а больной ребенок вдыхает уже только часть поднимающегося вверх состава.
По сути, это приспособление для облегченного дыхания, ограждающее ребенка от действия мощной струи. Аналогичную функцию, но для лекарственных порошков, выполняют такие приборы, как циклохалер, дискхалер и турбухалер.
Народная медицина для лечения бронхиальной астмы у детей, предлагает множество рецептов. Можно выделить некоторые из них:
- Отвар из лекарственного сбора такого состава – крапива (3 части), багульник (5 частей), мать-и-мачеха (2 части). Смесь заливается прохладной водой из расчета 1 ст.ложка на 250 мл и оставляется на 7-8 ч (лучше на всю ночь). Затем, раствор кипятится на слабом огне в течение 9-12 минут и остужается.
- Отвар по такому рецепту – корни солодки и девясила (по 2 части), крапива (3 части), мать-и-мачеха (5 частей), болотный багульник (6 частей). Дальнейшее приготовление аналогично вышеприведенной технологии.
- Настой смеси спорыша, крапивы, цветков календулы и корня солодки (в равной пропорции) в кипятке в течение 16-20 минут. Дозировка настоя – 3 ст.ложки смеси на 500 мл воды.
Все указанные народные средства принимаются в домашних условиях ежедневно 2 раза в такой дозировке:
- младенца до года – по 1 ст.ложке;
- малыши в возрасте 1-4 года – по 2 ст.ложке;
- дети 4-9 лет – по 3 ст. ложки;
- подростки старше 12 лет – по 100 мл.
Ознакомьтесь визуально о лечении бронхиальной астмы у детей на видео ниже:
Все рассмотренные способы лечения и препараты могут использоваться в домашних условиях, но после консультации с педиатром. Несмотря на отсутствие возрастных противопоказаний, ограничения имеют индивидуальный характер, и связаны с специфической чувствительности ребенка, и резистивности к препаратам.
Самым распространенным способом лечения признается ингаляция. При всей безопасности такой технологии существуют определенные противопоказания для проведения процедуры в домашних условиях:
- температура тела выше 38 ºС;
- повторяемость тяжелых приступов более 2-х раз за 6-7 суток;
- выявление опухолей в верхних дыхательных путях и легких;
- развитие гнойных процессов в органах дыхания;
- серьезные проблемы в сердечно-сосудистой системе;
- повышенное артериальное давление;
- повышенная склонность к кровотечениям из носа.
Бронхиальная астма у детей, к сожалению, стала достаточно распространенным явлением. Она должна постоянно находиться под контролем специалиста. Лечение болезни организовывается с использованием высокоэффективных препаратов и только по назначению врача. При проявлении приступов необходимо принимать срочные меры, а при тяжелом их развитии требуется госпитализация ребенка.
источник

Курс терапии разрабатывается индивидуально. Врач прописывает медикаменты для устранения воспалительного процесса, возникающего в области дыхательных путей.
Бронхиальная астма – хроническое заболевание, развивающее воспалительный процесс в области дыхательных путей. Под воздействием внутренних и внешних факторов, у человека, страдающего данным заболеванием сужаются бронхи.
- Одышка
- Головная боль
- Трудное дыхание
- Свистящие хрипы
- Чувство заложенности в грудной клетке
- Постоянный кашель
Главная цель базисного лечения бронхиальной астмы – не дать болезни перейти в тяжелую стадию, при которой она выходит из-под контроля и вызывает необратимые осложнения. Для каждой из стадий заболевания предусмотрена собственная терапия. Лечение бронхиальной астмы предполагает решение специалистами комплекса задач, к которым относятся:
- Оценка общего состояния пациента и выбор воздействия на проявляющиеся симптомы
- Минимизирование числа приступов, независимо от того, насколько они сильные
- Минимизирование побочных эффектов от приема лекарственных средств, входящих в базисное лечение
- Обучение пациента способам самопомощи в случае экстренной ситуации и появления приступа
- Контроль реакций больного на лекарственные средства, изменение курса лечения и дозировки препаратов, если этого требует ситуация
Принято выделять 5 стадий развития заболевания:
- Начальная – пациенту назначается лечение бета-адреномиметиками, кратковременного воздействия. Эти препараты относятся к симптоматическим, расширяют бронхи и таким образом останавливают приступ;
- Вторая стадия предполагает использование нескольких медикаментов, которые страдающий астмой человек, должен принимать систематически, для остановки развития воспалительного процесса. Как правило, глюкокортикостероиды, применяющиеся в форме ингаляций, а также – бета-адреномиметики (лекарственные средства, связывающиеся с рецепторами гладкой бронхиальной мускулатуры. В результате связи стимулируется выработка дофамина и адреналина). Таким образом улучшается бронхиальная проводимость, в начале лечения используется минимальная дозировка препаратов;
- Третья стадия дополняется – бета-адреномиметиками с продолжительным временем действия. Расширение бронхов облегчает пациенту дыхание и речь;
- Предпоследняя стадия заболевания протекает в тяжелой для пациента форме, лечение проходит с помощью системных гормональных средств, противовоспалительного действия. Они убирают астматический приступ, но оказывают побочные эффекты, среди которых диабет, нарушение обмена веществ, и другие;
- Пятая стадия характерна очень тяжелым состоянием пациента, при котором физическая активность ограничена и наблюдается сильная дыхательная недостаточность. Обычно лечение проходит в стенах лечебного учреждения.
Медикаментозное лечение базисной терапии при астме назначается исключительно специалистом. Самолечение в данном случае является губительным. И у взрослых и у ребенка на начальном этапе лечения используется минимально допустимая дозировка медикаментов.
Корректировка врачами схемы терапии включает следующие факторы:
- Наличие хронических легочных патологий
- Состояние пациента от принимаемых препаратов
- Интенсивность приступов удушья в ночное время
- Проявление основных симптомов бронхиальной астмы (одышки, хрипов и кашля)
- Течение и интенсивность дневных приступов
- Результаты анализов
Базовая терапия включает в себя применения комплекса лекарственных препаратов. Рассмотрим в отдельности каждую из групп.
Оказывают противовоспалительное действие, поэтому их применение необходимо для снятия приступов. Игаляционные глюкокортикостероиды способствуют быстрому снижению обструкции легких. Перечислим их основные достоинства:
- Снимают воспалительный процесс в бронхах
- Снижают интенсивность симптомов бронхиальной астмы
- Применяются сравнительно малыми дозами
- Минимизируют попадание в кровь действующих лекарственных веществ
- Улучшают бронхиальную проходимость
Базисная терапия при средней и тяжелой стадии включает в себя применение системных глюкокортикостероидов, выпускающихся в форме таблеток, они помогают:
- Устранять бронхиальные спазмы
- Улучшать проходимость дыхательных путей
- Уменьшать воспалительный процесс в бронхах
- Уменьшать секрецию мокроты
Системные глюкокортикостероиды назначаются при ухудшении спирометрии, а также, если применение ингаляционными препаратами не оказывают желаемого эффекта. Запрещено применять их без врачебного назначения.
Противовоспалительная терапия при бронхиальной астме проходит с использованием стабилизаторов тучных клеток. Используются на ранних стадиях заболевания и до перехода в среднюю степень, они помогают:
- Предотвращать и устранять возникновение аллергической реакции
- Предотвращать возникновение бронхиальных спазмов
- Уменьшать воспалительные процессы в бронхах
- Снижать бронхиальную чувствительность
Лейкотриеновые агонисты – препараты, без которых не обходится базисная терапия. Они блокируют лейкотриеновые рецепторы и снижают активность фермента 5-липоксигеназы. Данные органические соединения развивают бронхиальные спазмы, вызванные вследствие аллергической реакции на раздражающие факторы.
Лейкотриеновые агонисты оказывают сильное противовоспалительное действие, разрушая воспалительные компоненты на клеточном и неклеточном уровнях. Эти препараты:
- Устраняют бронхиальные спазмы
- Уменьшают скопления мокроты
- Не дают воспалительному процессу перейти на бронхиальные слизистые оболочки
- Увеличивают проницаемость мелких сосудов дыхательных органов
- Расслабляют гладкие мышцы дыхательных органов
Базовая терапия предполагает комплексное лечение с использованием нескольких групп медикаментов. Разрабатываемая специалистами схема лечения должна ответить на вопрос о том, как устранить проявления заболевания. Вторая по степени важности задача – обеспечить пациенту длительную ремиссию. Лечение бронхиальной астмы у детей учитывает:
- Наличие или отсутствие хронических форм заболеваний
- Самочувствие на момент обращения к врачу
- Как давно появились первые признаки болезни
- Проявляющиеся симптомы
- Возраст ребенка
- Появление хрипов при дыхании
- Во время проявления приступа кожа возле носогубного треугольника приобретает синий оттенок
- Приступы кашля в ночное время и в дневное при наличии аллергена
- Появление кашля, одышки, трудностей с дыханием
- Плохое самочувствие, усталость
Лечение маленьких детей проходит с использованием:
- Бронходилаторов (лекарственных препаратов, расслабляющих бронхиальную стенку), действующих длительное время
- Лекарственных средств, оказывающих противовоспалительное действие
- Ингаляционных глюкокортикоидов
Каждый пациент, страдающий бронхиальной астмой имеет право на базовую терапию, но некоторые заболевшие отказываются от медикаментов, стационарного лечения и иной медицинской помощи, отдавая предпочтение лечению с помощью народной медицины.
Такой способ лечения имеет право на существование, но только в том случае, если является дополнительным пунктом в терапии и согласован с лечащим врачом. Очень важно наладить доверительные отношения между врачом и пациентом. Специалист обязан проинформировать больного об:
- Факторах, способных спровоцировать астматический приступ
- Способах быстрой остановки приступа
- Необходимых препаратах и дозировках
- Случаях, в которых необходимо вызвать скорую помощь
Если беседа не была проведена, лучше самостоятельно задавать вопросы, особенно, если в помощи нуждается ребенок. Проследите, чтобы малышу были понятны ответы на все вопросы и при необходимости, задайте дополнительные. Отказ от медицинской помощи ведет к ухудшению самочувствия, прогрессированию заболевания, переходу в более тяжелую стадию и осложнениям, которые в свою очередь могут привести к инвалидности.
источник