Известно, что наиболее тяжкими осложнениями бронхиальной астмы являются те, которые возникают со стороны сердечно-сосудистой системы. Если сердце страдает слишком серьезно ввиду тяжести протекания астмы, игнорирования лечения, человек может стать инвалидом и утратить возможность жить нормальной жизнью.
Справа на рисунке изображен суженный бронх при астме.
Вылечить бронхиальную астму полностью невозможно, по крайней мере, современная медицина еще не придумала такой способ. Но можно взять под контроль то, как поведет себя болезнь, повлиять на ее исход. Люди, которые внимательно относятся к своему здоровью и имеютдиагноз «астма», что был поставлен на ранней стадии, ввиду чего и лечение было начато своевременно, могут годами не вспоминать, что эта болезнь у них есть. В отсутствие же лечения астма обостряется чаще, приступы удушья становятся длительными, тяжелыми и неконтролируемыми. Это приводит к нарушению работы не только органов дыхания, но и всего человеческого организма. Вслед за дыхательной системой страдает сердечно – сосудистая.
У больных бронхиальной астмой сердце начинает работать хуже, так как:
- во время обострения болезни возникает дыхательная недостаточность;
- во время приступа повышается давление в грудной клетке;
- побочные реакции со стороны сердца возникают ввиду систематического использования астматиками бета2-адреномиметиков.
У астматиков могут возникать такие осложнения со стороны сердечно–сосудистой системы:
- аритмии (от экстрасистол до фибрилляции желудочков);
- легочная гипертензия;
- острое и хроническое легочное сердце;
- ишемия миокарда.
Аритмия – это нарушение сердечного ритма во время приступов бронхиальной астмы и между ними. В норме сердце человека сокращается в синусовом ритме, то есть пульс составляет 60-90 ударов в минуту. Отклонения от синусового ритма в большую сторону называются тахикардией. Именно она наблюдается у астматиков во время приступа удушья, когда пульс учащается до 130-140 ударов. Между приступами в период обострения пульс держится по верхней границе нормы или выходит за нее (90-100 ударов в минуту). При этом может нарушаться не только частота, но и ритмичность сердечных сокращений. Чем более тяжелое течение принимает астма, тем более выраженной и длительной становится синусовая тахикардия.
Изменение сердечного ритма при бронхиальной астме обусловлено тем, что стремясь компенсировать недостаток кислорода из-за нарушенной функции дыхания, от которого страдают все ткани и органы в организме, сердцу приходится качать кровь быстрее.
Больной бронхиальной астмой с тахикардией может ощущать:
- Неровность работы сердца. Больные описывают это состояние как «сердце трепещет», «сердце вырывается из груди», «сердце замирает».
- Слабость, головокружение. Это общий симптом и для тахикардии, и для выраженной дыхательной недостаточности, которая развивается во время приступа удушья.
- Нехватку воздуха. Больные жалуются на одышку, чувство сдавленности в груди.
К счастью, синусовая тахикардия при бронхиальной астме случается нечасто. Обычно, у больных с таким осложнением имеются сопутствующие патологии со стороны сердечно-сосудистой и дыхательной систем. Тахикардия у астматиков требует дифференцированной терапии. Ввиду ее отсутствия возможно быстрое развитие сердечной недостаточности, увеличивается риск внезапной остановки сердца во время приступа удушья.
Собственно лечение нарушений сердечного ритма у больных астмой имеет два направления:
- Необходимо перевести заболевание-первопричину из фазы обострения в фазу стойкой ремиссии.
- Необходимо нормализовать работу сердца посредством кислородотерапии и приема медикаментов:
- бета-блокаторов (бисопролол, соталол, небиволол и другие);
- ингибиторов If-каналов синусового узла (ивабрадин, кораксан, пр.);
- растительных препаратов (боярышника, валерианы, пустырника), если у астматика нет на них аллергии.
Одной из наиболее частых причин развития приобретенной легочной гипертензии являются хронические болезни органов дыхания – бронхиальная астма, туберкулез, ХОБЛ, фиброз легких и другие. Заболевание характеризуется увеличением давления в легочной артерии, которое в состоянии покоя превышает нормальное на 20 мм ртутного столба, а при нагрузке – на 30 мм ртутного столба и более. Как и синусовая тахикардия, легочная гипертензия у астматиков имеет компенсаторный характер.
Симптомами легочной гипертензии являются одышка (присутствует в состоянии покоя и усиливается при физической нагрузке), сухой кашель, боль справа под ребрами, цианоз.
Это патологическое состояние также устраняется кислородотерапией. Для снижения давления в легочной артерии применяют:
- блокаторы медленных кальциевых каналов (нифедипин);
- аденозинергические средства (аминофиллин);
- диуретики (фуросемид).
Острое легочное сердце, или правожелудочковая недостаточность, часто развивается во время продолжительного приступа удушья или при астматическом статусе. Патология заключается в остром расширении правых отделов сердца (со снижением их сократительной функции) и легочной артерии. Развивается гипоксемия. Происходит застой в большом круге кровообращения. Легкие отекают, в их ткани происходят необратимые изменения.
Хроническое легочное сердце, характеризующееся крайней степенью дистрофии правого желудочка, часто несовместимо с жизнью, помочь не могут даже реанимационные меры.
Легочное сердце имеет такие симптомы:
- ощущение сдавливания в груди;
- ощущение нехватки воздуха;
- головокружение;
- отеки верхних, нижних конечностей, шеи, лица;
- рвота;
- скачки артериального давления;
- обморок.
Задачами лечения легочного сердца являются сохранение жизни больного, нормализация у него кровообращения. Для этого применяют консервативные и оперативные методы.
Консервативный метод включает в себя прием антикоагулянтов, бета-блокаторов, сосудорасширяющих препаратов. С целью облегчения состояние больного, ему назначают обезболивающие лекарства.
В отсутствие эффекта от медикаментозного лечения или по прямым показаниям больному проводят кардиологическую операцию.
Ишемическая болезнь сердца возникает в том случае, когда при бронхиальной астме нарушается кровоснабжение миокарда, в результате чего сердечная мышца получает кислород в недостаточном количестве.
Острой формой ишемии миокарда является инфаркт, хронический же патологический процесс проявляется в периодических приступах стенокардии.
Больной с ишемией жалуется на одышку, нарушение сердечного ритма, учащенный пульс, боль в груди, общую слабость, отеки конечностей.
Прогноз заболевания во многом зависит от того, насколько быстро и в полной мере больному была оказана медицинская помощь.
Лечение ишемии миокарда проводится препаратами, относящимися к трем группам:
- антиагреганты (клопидогрел);
- β-адреноблокаторы (бисопролол, карведилол);
- гипохолестеринемические препараты (ловастатин, розувастатин).
Выявить те или иные осложнения со стороны сердечно-сосудистой системы у человека с диагнозом «бронхиальная астма» только по их симптомам непросто потому, что они во многом схожи с симптомами основного заболевания. Поэтому необходимым становится применение дополнительных методов диагностики, таких как:
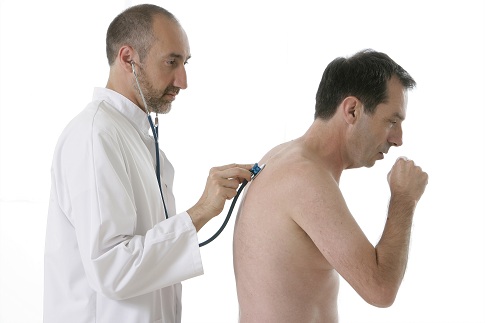
- Аускультация сердца.
- Электрокардиография.
- Эхокардиография.
- УЗИ.
- Рентгенологическое исследование.
Причиной смерти астматиков в подавляющем большинстве случаев являются именно сердечно–сосудистые заболевания. Поэтому с того момента, как человеку была поставлендиагноз бронхиальной астмы, возникает необходимость в осуществлении контроля над работой его сердца. Раннее выявление любых возможных осложнений со стороны этого органа в разы увеличивает возможность жить долго и полноценно.
источник
Аускультация при бронхиальной астме проводится с целью определения наличия звуков определённого характера. На вдохе они становятся слышны наиболее отчётливо. Ещё подобные удары можно услышать при выполнении естественного выдоха. Что важно знать о данной методике?
Аускультация проводится при экзогенной, эндогенной и смешанной бронхиальной астме. Это особый метод диагностики больного при БА. Врач прослушивает человека и устанавливает патологию согласно свойствам отзвуков, которые производит организм. Существует два типа такой диагностики:
- непрямая: при такой методике применяется стетоскоп — особое медицинское устройство;
- прямая: пациента прослушивают напрямую, т.е. специалист прикладывает к туловищу ухо.
Вторая методика применяется редко. Она сравнительно не информативная, т.к. слух человека невозможно сравнить с эффективностью специального используемого устройства.
Доктор прослушивает каждую зону грудной клетки пациента. Важно, чтобы дыхание было глубоким. Больной должен занимать различные позы. При интенсивном ослаблении прослушивание осуществляется, когда человек занимает лежачее положение.
В некоторых ситуациях назначают бронхофонию. Человека просят шёпотом произнести слова, в которых есть буквы «Ч» и «Р». При беглом распознавании слов диагностируются полые области либо уплотнения. При отсутствии заболевания слышны негромкие звуки.
Внимание! Вместе с данным способом диагностики также используются пальпация и перкуссия. Это позволяет врачу установить наиболее полную картину патологии.
В целях корректного диагноза БА используются эффективные приспособления. Проводятся бронхография, рентгенография и иные обследования. Они назначаются исключительно после данной процедуры.
При аускультации бронхиальной астмы отмечают главные и сторонние отзвуки. Также диагностируются удары, возникающие по причине трения плевры.
Во время пальпации грудной клетки доктором устанавливается сокращение её эластичности и голосовое дрожание (обычно оно ослабевает). Хрипы определяются пальпаторно.
Коробочный перкуторный звук обнаруживается при перкуссии. Наиболее чётко он слышен в нижних отделах грудной клетки.
Внимание! На вдохе слышно большое количество сухого свистящего и жужжащего сипенья.
Такие шумы возникают вследствие дыхания. Они могут быть везикулярными и бронхиальными. С целью оценки дыхания врач прослушивает такие участки:
- над бронхами;
- выше гортани;
- около седьмого шейного позвонка;
- над трахеей.
Отмечаются грубые удары. Выдох грубее вдоха, сравнительно продолжительный.
Внимание! Ослабевание дыхательных стуков во время приступа свидетельствует о наличии пневмоторакса лёгких либо острой эмфиземы. О мощном бронхоспазме либо о большой слизистой пробке свидетельствует «немое лёгкое». Показана незамедлительная реанимация.
О длительном обострении свидетельствует сочетание низкого и высокого сипенья. Важно как можно быстрее принять эффективные меры.
Хрипы при лёгкой, средней и тяжёлой бронхиальной астме классифицируются на такие группы:
- влажные: обнаруживаются при избыточном накоплении мокроты. Свидетельствуют о том, что есть жидкость. Прослушиваются преимущественно во время вдоха.
- сухие: появляются вследствие сокращения просвета бронхов. Слышны на выдохе и при вдохе. Могут исчезать так же неожиданно, как и появились.
Согласно тональности, сипенье, возникающее при бронхиальной астме, разделяют на низкое (чаще появляется в средних и крупных бронхах) и высокое (свойственно мелким бронхам).
Доктор может обнаружить хрипы лишь на выдохе либо вдохе. Иногда для этого даже не нужны специальные приспособления. Находясь на расстоянии в несколько метров от больного, можно услышать характерные отзвуки.
Внимание! В альвеолах может появиться крепитация. Здесь скапливается характерная жидкость, которая возникает при воспалении. На вдохе крепитация слыша наиболее чётко.
В норме плевра должна быть гладкой. Когда дыхание спокойное, ровное, то листки скользят беспрепятственно. Когда на стенках появляются воспаления, вместе с этим возникают и различные неровности. Выполняя выслушивание пациента, доктор слышит что-то похожее на царапанье, а не на сипенье.
В случае наличия бронхиальной астмы может быть определено повреждение плевры токсического характера. Ещё обнаруживаются листовые узелки и сухость. При любой дыхательной активности отмечается звучание. Врач слышит сухой звук с ярко выраженным треском. Больной сталкивается с болью.
Трения отличаются от хрипов следующим:
- при регулярном кашле сипенье меняет тональность, а трения нет;
- в момент сильного прижатия стетоскопа к больному усиливается звук трения.
При астме для разграничения движения лёгких и плевры во время дыхания доктора часто прибегают к особому методу. Так, больной со всей силы выдыхает и не вдыхает некоторое время. В итоге происходит выпячивание живота. Диафрагма начинает двигаться, вследствие чего скользят плевральные листки. Специалист оперативно устанавливает тип стуков.
Аускультация помогает доктору отличить бронхиальную астму от иных патологий, которые связаны с воспалением органов системы дыхания. В случае с БА сипенье локализовано полностью по всей поверхности. К примеру, при туберкулезе, локализация точечная.
Пациенты, у которых диагностируют пневмонию, сталкиваются с шумом очень высокой тональности. Он слышен отчётливо. Негромкое гудение низкого тембра слышно при дыхании.
Шумы сокращаются в случае острой эмфиземы. Дыхание ослабевает, появляется много мокроты. Крепитацией и сухими хрипами отличается бронхит. При диагностировании плеврита стуки появляются в момент трения, они могут быть разными.
Внимание! Окончательный диагноз ставят только после проведения дополнительных исследований. Врач назначает их с учётом информации, полученной в ходе прослушивания больного.
Что касается лечения, то важно купировать приступ БА. Это позволит избавиться от всех симптомов. При назначении препаратов учитывается состояние здоровья конкретного человека. Могут быть прописаны ингаляции, аэрозоли, антибактериальные медикаменты, бронхоскопия, ингаляционные глюкокортикостероиды.
Непременно поделитесь этой статьёй в социальных сетях. Благодаря этому ещё больше людей сможет узнать достоверную и полезную информацию об аускультации при бронхиальной астме.
источник
Осуществляя аускультацию легких больного при бронхиальной астме, можно услышать хрипящие и свистящие звуки разнородного происхождения. Особую выраженность они имеют при задерживании дыхания на вдохе, а также при осуществлении непринужденного выдоха.
Краткое содержание статьи
Аускультация – это диагностический способ исследования пациента при бронхиальной астме, с помощью которого доктор прослушивает пациента и согласно характеристикам шумов, производящихся организмом, определяет недуг. Различают 2 технологии аускультации:
- Прямая аускультация. Обратившийся больной прослушивается напрямую, просто с помощью прикладывания уха к телу человека.
- Непрямая аускультация. При этой технологии используется специальный медицинский прибор – стетоскоп.
Современные специалисты давно отказались от использования первой технологии, ведь она не столь точная и несет меньшую информативность о бронхиальной астме и других заболеваниях, потому что человеческий слух нельзя сравнить с чувствительностью применяемого прибора. При аускультации грудной клетки опытный пульмонолог услышит и проанализирует не только шумы на вдыхании воздуха, но и шумы, образующиеся при выдохе. Только комплексное рассмотрение результатов дает возможность сделать правильные выводы, которые в обязательном порядке вносятся в карту болезни пациента.
Чтобы определить, какие точки необходимо подвергнуть аускультации при бронхиальной астме, доктор может попросить пациента принимать различные положения тела (вертикальные или горизонтальные). В случае сильного ослабления больного заболеванием процесс прослушивания может проводиться лежа.
Доктор должен прослушать все зоны грудной клетки больного: в первую очередь прослушивается передняя зона, а потом боковая и только в конце задняя. С целью исключительно достоверного результата дыхание больного должно быть максимально глубоким.
В отдельных клинических случаях назначают бронхофонию. Это еще одна разновидность прослушивания, при которой пульмонолог просит пациента негромко или даже шепотом произносить слова с наличием букв «Р» и «Ч». Если врачу не составляет труда распознать произносимые слова, то это говорит об уплотнении легкого или же о полых областях в нем. Если человек не имеет патологий, то будут слышны лишь тихие звуки, что означает отсутствие бронхофонии.
ВАЖНО! Для корректного диагноза бронхиальная астма современная медицина имеет в своем распоряжении самые эффективные приборы для проведения рентгенографии, бронхографии и прочих обследований. Однако все обследования при бронхиальной астме назначаются пульмонологами только после аускультации.
Шумы, которые выслушивает доктор при аускультации бронхиальной астмы, бывают трех видов:
В медицинской литературе, и практике дыхание делят на 2 типа: бронхиальное и везикулярное. Для прослушивания первого доктор тщательно выслушивает зоны расположенные:
- Выше зоны гортани.
- Над трахеей.
- Выше бронхов.
- В области 7-го шейного позвонка.
Бронхиальному дыханию при астме присущ грубый звук. Прослушивать его необходимо на обоих стадиях дыхания – при вдыхании и выдыхании воздуха. В отличие от вдоха, выдох можно охарактеризовать как более грубый и продолжительный. Образуется этот тип дыхания в районе голосовых связок в гортани и похож на произношение букву «Х» с открытым ртом.
При прослушивании пульмонологом других зон грудной клетки, шум будет абсолютно другим, ведь присущ он везикулярному виду дыхания, которое зарождается в легочных альвеолах. Поступающий в легкие воздух, влияет на них, расправляя стенки. Легочные стенки расправляются на вдохе и опадают на выдохе. Из-за этого получается своеобразный звук «Ф». Везикулярный вид дыхания имеет выраженную силу и продолжительность вдоха.
| Заболевание | Тип дыхания | Побочные (дополнительные) шумы |
|---|---|---|
| Бронхиальная астма | Ослабленное | Свистящие хрипы |
| Хронический бронхит | Везикулярное | Сухие хрипы и крепитация |
| Пневмония | Бронхиальное или отсутствие шумов | Влажные хрипы или крепитация |
| Эмфизема легких | Ослабленное | Влажные хрипы |
В силу физических причин или наличия патологий у пациента этот тип дыхания является изменчивым. Физические перегрузки у людей с утонченной грудной клеткой однозначно усиливают это дыхание, а бронхит и любые недуги, суживающие просвет бронхов, делают его очень грубым, жестким и неравномерным. При пневмонии с крупозным протеканием везикулярное дыхание является громким, высоко тональным и ощутимым прямо возле уха. При бронхопневмонии воспаление настолько распространено, что носит слитый характер. Образуется бронхиальный тип дыхания, отличающийся от крупозной пневмонии тихим и не отчетливым шумом.
Одна из причин возникновения у больного бронхиального дыхания – это наличие пустот в легком. Звук подобного дыхания можно описать как звук в пустоту средней громкости с низким тембром.
ВАЖНО! Если у больного обнаружен туберкулез или бронхопневмония, то врач может столкнуться с обоими типами шумов.
В побочных шумах выделяют крепитацию и хрипы, которые в свою очередь разделяют на сухие и влажные, что зависит от секрета. Первопричина сухих хрипов – это сужение просвета бронхов, которое обнаруживается у больных астмой, при различных воспалениях и бронхиальном отеке, что не характерно для влажной разновидности.
По тональности различают высокие и низкие хрипы. Высокие хрипы проявляются в бронхах с мелким калибром, а низкие в среднекалиберных и крупнокалиберных бронхах. В зависимости от силы вдоха и выдоха хрипы можно услышать, находясь неподалеку или не услышать вообще. К примеру, при астме врач может услышать хрипы, находясь в нескольких метрах от больного.
Иногда хрипы могут иметь локальный характер, например при туберкулезе. При астме же они не имеют локации и распространены повсюду. Сухие хрипы имеют изменчивый характер. В короткие сроки сухие хрипы могут появиться, а потом внезапно исчезнуть. Прослушиваются сухие хрипы, как на вдохе, так и на выдохе.
Влажные хрипы проявляются при наличии в легких жидкости: поток воздуха при дыхании проходит через жидкость и отображает слышимый хрип, напоминающий бульканье. Влажные хрипы проявляются в легочных полостях. Опытный доктор может услышать влажное происхождение на любой стадии дыхания, однако большинство врачей отдают предпочтение их выслушиванию на вдохе.
Еще одним вариантом шумов является крепитация, которая зарождается в альвеолах при наличии в них специфической воспалительной жидкости. Для диагностирования недуга наличие крепитации особо информативно. Крепитация отлично прослушивается на вдохе и по сравнению с хрипами не исчезает при кашле и является моментальным, а не долгосрочным явлением. Она характерна для больных с диагнозом пневмония крупозного протекания. Кроме того, крепитация может возникать без недугов легких. К примеру, у пожилых или «не ходячих» больных.
Шум трения плевры при плеврите
Нормативное состояние плевры – гладкая поверхность. При неосложненном дыхании листки плевры легко скользят друг по другу, но при возникновении воспаления на стенках плевры появляется фибрин и неровности разного характера. В этом случае врач, выслушивая больного, услышит не хрип, а шум плевры, напоминающий треск наста или царапанье.
Нередки клинические варианты астмы с токсическим повреждением плевры, ее сухостью или наличием листовых узелков. Эти явления также определяют ее шум, который можно услышать на любой стадии дыхательной активности. Доктор услышит сухой звук с треском почти возле уха. Подобные шумы не особо распространены, но пациенту приносят болевые ощущения.
Отличительные особенности трения плевры от хрипов:
- при большем прижатии стетоскопа к телу пациента звук трения усиливается;
- при частом кашле трение плевры не изменяет силы и тональности звука, а хрипы изменяют.
Чтобы разграничить движение легких и плевры при дыхании, врачи зачастую прибегают к специальному приему при астме. Пациента просят максимально выдохнуть, не осуществлять вдох некоторое время, а в этот временной промежуток выпятить живот. Этот прием имитирует брюшное дыхание, при котором диафрагма приводится в движение, что способствует скольжению плевральных листков. В это время врач и определяется с типом шумов в легких. При плевральных воспалениях могут возникать перикардиальные шумы, которые специалисты связывают с вдохом и выдохом. При имитации больным удушья эти шумы исчезают.
источник
Бронхиальная астма относится к хроническим заболеваниям дыхательных путей. Воспалительные процессы, протекающие в бронхах, нарушают нормальное дыхание, при этом значительно ухудшается общее состояние больного.
Большое значение при диагностике бронхиальной астмы имеет аускультация. Врач, прослушивая грудную клетку больного, может услышать хрипящие или свистящие звуки. Они имеют самое разнообразное происхождение и могут быть слышны как на вдохе или выдохе, так и при задержке дыхания.
Правильная интерпретация того, что врач слышит в процессе аускультации, помогает при диагностике и лечении БА.
Аускультацию относят к диагностическим методам, применяемым при бронхиальной астме. С его помощью врач прослушивает пациента, определяя и классифицируя шумы в легких.
Практикуется два метода аускультации:
- Прямая. Прослушивание легких проводится без каких-либо приборов. Чаще всего врач просто прикладывает ухо к груди пациента.
- Непрямая. Для этого метода требуется специальный прибор – стетоскоп.
В современной медицине применяют исключительно второй метод, считая первый недостаточно достоверным.
Аускультативно врач способен не только поставить предварительный диагноз, но и определить тяжесть заболевания.
В современной медицине применяется непрямой метод аускультации. Лечащий врач тщательно слушает дыхание пациента как на вдохе, так и на выдохе и анализирует услышанное.
Результаты в обязательном порядке заносятся в амбулаторную карту больного. Для получения более полной картины процедура проводится стоя и сидя.
В некоторых случаях, когда пациент по состоянию здоровья не может стоять или сидеть, процедуру возможно проводить в положении лежа. Так как в любом случае важно прослушать все области грудной клетки, пациент должен делать глубокие, полные вдохи и выдохи.
В некоторых случаях обычного прослушивания недостаточно. Для таких ситуаций существует особая методика – бронхофония. Суть этого метода заключается в том, что пациент шепотом произносит слова, в составе которых есть звуки «Р» и «Ч».
Если врач через статоскоп четко различает произносимые слова, значит, у пациента в области легкого есть некое уплотнение. Также это позволяет предположить и полости в легких. Эти признаки дают возможность диагностировать бронхиальную астму.
В случае прослушивания здорового пациента врач не способен различить какие-либо слова (только некоторые шипящие звуки).
После завершения процедуры врач систематизирует услышанное и делает выводы на основании следующих критериев:
- сравнивает одинаковость шумов в обоих легких в симметричных точках;
- определяет тип шумов, согласно принятой классификации;
- устанавливает наличие посторонних шумов, нехарактерных для БА.
Несмотря на то что современная медицина обладает такими современными диагностическими методами как рентгенография, бронхография и т. д., аускультация обязательно проводится. И все остальные обследования назначаются только по ее результатам.
Аускультативные данные, полученные врачом при первичном осмотре пациента, а также при приступе бронхиальной астмы имеют важное диагностическое значение.
- основные:
- побочные;
- шумы из-за трения плевры.
Это шумы, образующиеся в результате дыхания. В медицине выделяют 2 типа дыхания:
Для того чтобы оценить бронхиальное дыхание, следует прослушивать следующие зоны:
- выше гортани;
- над трахеей;
- над бронхами;
- в области расположения седьмого шейного позвонка.
При наличии бронхиальной астмы при аускультации слышны грубые звуки. Для правильной диагностики его важно прослушать как на вдохе, так и на выдохе. При этом выдох всегда более грубый и занимает больше времени.
Если прослушивать другие области, звук имеет другой тембр. Он соответствует везикулярному дыханию. Воздух, поступающий в альвеолы, расправляет их стенки с характерным звучанием.
Для БА можно выделить единую клиническую картину. Если наблюдается ослабление дыхательных шумов при приступе, это означает, что развилась острая эмфизема или пневмоторакс легких.
«Немое легкое» (в каком-либо из отделов отсутствует дыхание) свидетельствует о крупной слизистой пробке или о сильнейшем бронхоспазме, требующем срочной реанимации.
Если хрипы монотонные, одинаково распределенные по всей поверхности легких, – это указывает на бронхоспазм.
Сочетание высоких и низких хрипов указывает на длительное обострение.
Если у пациента легкая стадия обструкции – шумы хорошо слышны только на выдохе. По мере ухудшения состояния они начинают прослушиваться и на вдохе.
При аускультации бронхиальной астмы выделяют крепитацию и хрипы.
Хрипы, в свою очередь, также принято классифицировать:
- Сухие. Возникают из-за сужения просвета бронхов. Это происходит при бронхиальной астме, пневмонии и прочих воспалительных заболеваниях. Сухие хрипы могут как появляться, так и исчезать. Слышны они как на вдохе, так и на выдохе.
- Влажные. Возникают в случае избыточного накопления мокроты. Влажные хрипы – показатель наличия жидкости в легких. Он возникает при прохождении через нее воздуха. Именно поэтому такой шум напоминает бульканье. Лучше всего такие хрипы прослушиваются на вдохе, но опытный врач может услышать их на любой стадии дыхания.
- Высокие. Они характерны для мелких бронхов.
- Низкие. Возникают в крупных и средних бронхах.
Хрипы могут быть слышны только на вдохе или только на выдохе. В некоторых случаях их можно услышать даже без помощи каких-либо инструментов. Например, при приступе бронхиальной астмы хрипы слышны на расстоянии нескольких метров от больного.
По локализации выделают точечные (например, при туберкулезе) и распространенные по всей полости (бронхиальная астма).
Отдельно следует выделить крепитацию. Она возникает в альвеолах, когда там накапливается специфическая жидкость, образующаяся при воспалительных процессах. Крепитация хорошо прослушивается на вдохе. После кашля она не исчезает.
Плевра в нормальном своем состоянии представляет ровную поверхность. Если дыхание не осложнено какими-либо патологиями, листки плевры легко и беззвучно скользят друг по другу.
При наличии воспаления возникает другая картина. На поверхности плевры образуются неровности. При аускультации легких врач услышит треск, возникающий за счет трения этих неровностей друг о друга.
Очень часто бронхиальная астма развивается с токсическим поражением плевры. Она становится сухой, и на поверхности образуются листовые узелки.
Образуемый ими шум легко прослушивается как на вдохе, так и на выдохе. При патологии такого типа пациент может испытывать болевые ощущения.
Выделяют несколько основных отличий трения плевры от хрипов:
- Чем сильнее прижимается статоскоп к телу пациента, тем отчетливее слышен треск.
- Если пациент часто кашляет, хрипы меняют свою силу и тональность. В случае трения звук остается неизменным.
Для четкой дифференциации врачи используют специальный прием: вначале просят пациента вдохнуть поглубже и задержать воздух, а затем сильно выпятить живот, имитируя брюшное дыхание. При этом происходит трение лепестков плевры между собой.
Благодаря аускультации врач может отличить бронхиальную астму от других заболеваний, связанных с воспалением дыхательных путей.
Для бронхиальной астмы характерны равномерные, локализованные по всей поверхности хрипы. А, например, при туберкулезе, их локализация точечная.
В период пневмонии отчетливо прослушиваются высокотональные шумы. При бронхиальном дыхании (что свидетельствует о наличии пустот в легком) возможен шум низкого тембра и невысокой громкости.
При острой эмфиземе отмечают уменьшение шумов. Хрипы влажные, дыхание ослабленное.
Бронхит характеризуется везикулярным дыханием с сухими хрипами и крепитацией.
При плеврите основной отличительной чертой является шум, возникающий при трении плевры. Если заболевание носит экссудативный характер, возможно наличие везикулярного дыхания.
Несмотря на то что с помощью аускультации можно определить патологию, поразившую дыхательные пути, окончательный диагноз ставится только после других, более информативных современных исследований.
Аускультация при бронхиальной астме имеет большое диагностическое значение. Любое другое исследование (рентгенография, бронхография и так далее) назначается только после прослушивания пациента.
Характерные хрипы и тип дыхания позволяют врачу поставить предварительный диагноз и начать своевременное лечение.
источник
Московская Медицинская Академия им. И.М. Сеченова
Кафедра пропедевтики внутренних болезней.
ИСТОРИЯ БОЛЕЗНИ
Семейное положение: замужем
Место работы: главный специалист
Время поступления в клинику: 22час. 50мин., СМП
2. Жалобы больного при поступлении в клинику:
Поступила в клинику с жалобами на удушье, кашель с трудноотделяемой мокротой.
Впервые приступы удушья появились около года назад, возникали редко, носили невыраженный характер, проходили через несколько минут без приема лекарственных препаратов. Обычно приступы провоцировались нервным стрессом. Лечения не проводилось. В течение 5 дней отмечала ухудшение состояния, общую слабость. Госпитализирована в 23 ГКБ с сильным приступом удушья.
Родилась в срок, мать при рождении ребенка была здорова. Второй ребенок в семье. Вскармливалась молоком матери. Росла и развивалась нормально, в физическом и умственном развитии не отставала от сверстников. В детский сад не ходила. В школе начала учиться в 7 лет. Трудностей с обучением не было. После школы обучалась в институте. Работает с 23 лет. Профессию не меняла. Социально-бытовые условия нормальные.
Менструации с 16 лет, длительные (около 7 дн.), болезненные, обильные, нерегулярные. Менопауза в 50 лет. Климактерический период без осложнений. Беременностей 4, протекали без осложнений, дети рождались в срок. Перенесла 2 медицинских аборта, выкидышей не было. В настоящее время имеет две дочери (здоровы).
Жила в коммунальной квартире, затем переехала в отдельную квартиру, где проживает в данный момент с мужем и младшей дочерью. Обстановка в семье и бытовые условия нормальные.
Питается нерегулярно, 2-3 раза в день, диету не соблюдает.
Рабочий день не нормирован, иногда работает в выходные. Работа связана с компьютером. Отмечает запыленность рабочего помещения. Многие сотрудники курят. Освещение на рабочем месте нормальное.
Выезжает отдыхать на дачу 3-4 раза в месяц.
В юности занималась спортом.
Не курит, алкоголем не злоупотребляет, наркотические средства не употребляет.
Чай, кофе употребляет редко.
Перелом латеральной лодыжки левой ноги, трещина шейки бедра
Отмечает аллергию на косметику, цитрусовые в виде крапивницы и заложенности носа.
Непереносимости медикаментов нет.
Эндокринных, психических, онкологических и других наследственных заболеваний в семье не было.
У матери сахарный диабет II типа.
ОБЬЕКТИВНОЕ ИССЛЕДОВАНИЕ БОЛЬНОГО
1. Настоящее состояние больного
Общее состояние удовлетворительное.
Положение больного активное.
Телосложение нормостеническое: переднезадний размер грудной клетки меньше бокового, надключичные ямки выражены незначительно, угол между телом грудины и рукояткой выражен хорошо, эпигастральный угол около 90 градусов, ребра в боковых отделах имеют умеренно косое направление, лопатки плотно прилегают к грудной клетке. В грудном отделе позвоночника небольшой правосторонний сколиоз.
Окраска кожных покровов желтоватая
Участков патологической пигментации и депигментации не выявлено.
Окраска слизистых нормальная.
Кожные покровы чистые, сыпи, кровоизлияний, расчесов, рубцов, сосудистых звездочек, шелушения нет.
Влажность кожных покровов нормальная. Потливость умеренная
Эластичность кожи понижена.
Волосяной покров развит нормально, выпадения волос не отмечается
Отмечается повышенная ломкость ногтей, их исчерченность.
Степень развития подкожной клетчатки умеренная, толщина кожной складки на животе в области пупка 2 см, развитие подкожно-жирового слоя равномерное.
Общих отеков, местных отеков (на лице, пояснице, на ногах), асцита не выявлено.
Пальпируются, незначительно увеличены, эластической консистенции, безболезненны, подвижны, с кожей не спаяны.
источник
Опросите больного бронхиальной астмой и выявите жалобы:экспираторная одышка, характеризующаяся резко затрудненным выдохом, при этом вдох делается коротким, а выдох удлиненным; приступы удушья, возникающие в любое время суток, особенно ночью или ранним утром, в морозную погоду, на сильном ветру, в период цветения некоторых растений и протекающие от нескольких часов до 2-х и более дней (астматическое состояние), приступообразный кашель с отхождением скудного количества вязкой, стекловидной мокроты, возникающий после физической нагрузки, при вдыхании аллергенов, усиливающийся ночью или при пробуждении; появление эпизодов хрипов или чувство сдавления в грудной клетке при вышеназванных условиях.
Соберите анамнез у больного инфекционно-аллергической формой бронхиальной астмы: указания на перенесенные заболевания верхних дыхательных путей (риниты, гаймориты, ларингиты и т. д.), бронхиты и пневмонии; возникновение первых приступов удушья после них; простуда, которая «опускается в грудь» или продолжается более 10 дней. В последующие годы частота появления приступов удушья, их связь с холодной, сырой погодой, перенесенными острыми респираторными заболеваниями (грипп, бронхиты, пневмонии). Длительность приступного и межприступного периодов заболевания. Эффективность лечения и его результаты в амбулаторных, стационарных условиях. Использование медикаментозных средств, кортикостероидных препаратов. Наличие осложнений — формирование пневмосклероза, эмфиземы легких, присоединение дыхательной и легочно-сердечной недостаточности.
Соберите анамнез у больного атопической формой бронхиальной астмы: обострения болезни имеют сезонный характер, сопровождаются ринитом, конъюнктивитом; у больных бывает крапивница, отек Квинке, выявляется непереносимость некоторых пищевых продуктов (яйца, шоколад, апельсины и др.), лекарственных средств, пахучих веществ, отмечается наследственная предрасположенность к аллергическим заболеваниям.
Проведите общий осмотр больного.Оцените состояние больного (которое может быть тяжелым), положение в постели: во время приступа бронхиальной астмы больной занимает вынужденное положение, обычно сидя в постели, руками опираясь о колени или спинку стула. Больной громко дышит, часто, со свистом и шумом, рот открыт, ноздри раздуваются. При выдохе появляется набухание шейных вен, которое уменьшается при вдохе. Отмечается разлитой диффузный цианоз.
Выявите симптомы бронхиальной астмы у больного при исследовании органов дыхания: при осмотре грудная клетка эмфизематозной формы, во время приступа расширяется и занимает инспираторное положение (в положении максимального вдоха). В дыхании активно участвует вспомогательная мускулатура, мышцы плечевого пояса, спины, брюшной стенки. При пальпации — определяется ригидная грудная клетка, ослабление голосового дрожания во всех отделах из-за повышенной воздушности легочной ткани. При сравнительной перкуссии отмечается появление коробочного звука над всей поверхностью легких, при топографической перкуссии: смещение границ вверх и вниз, увеличение ширины полей Кренига, ограничение подвижности нижнего легочного края. При аускультации легких на фоне ослабленного дыхания выслушивается большое количество сухих свистящих хрипов, нередко слышимых даже на расстоянии. Бронхофония ослаблена над всей поверхностью легких.
Выявите симптомы бронхиальной астмы при исследовании сердечно-сосудистой системы:при осмотре верхушечный толчок не определяется, отмечается набухание шейных вен. При пальпации верхушечный толчок ослаблен, ограничен или не определяется. Границы относительной тупости сердца при перкуссии определяются с трудом, а абсолютной — не определяются из-за острого вздутия легких. При аускультации тоны сердца ослаблены (из-за наличия эмфиземы легких), акцент II тона над легочной артерией, тахикардия.
При лабораторном исследовании у больного бронхиальной астмой в периферической крови характерно появление эозинофилии и умеренного лимфоцитоза. При исследовании мокроты — слизистая стекловидная, вязкая, при микроскопическом исследовании находят много эозинофилов, часто — спирали Куршмана и кристаллы Шарко-Лейдена.
Выявите симптомы бронхиальной астмы у больного при рентгенологическом исследовании грудной клетки: отмечается повышение прозрачности легочных полей и ограничение подвижности диафрагмы.
Оцените функцию внешнего дыхания: для бронхиальной астмы характерно, в первую очередь, снижение показателей бронхиальной проходимости (ОФВ1, теста Тиффно). Бронхиальная обструкция носит обратимый характер. Наблюдается увеличение ОО и ОЕЛ.
Отдифференцируйте приступ бронхиальной астмы от приступа сердечной астмы (см. табл. 6)и бронхиальную астму от хронического обструктивного бронхита (см. табл. 7).
источник
| Критерии | Бронхиальная астма | Сердечная астма |
| Анамнез | Пневмония, аллергия, ХНЗЛ | Заболевания ССС (ИБС, ГБ, пороки сердца) |
| Возраст начала болезни | Молодой или средний | Чаще пожилой |
| Одышка | Экспираторная | Инспираторная или смешанная |
| Аускультация | Легкие: сухие свистящие хрипы, выдох удлинен Сердце: тоны ритмичные, ясные | Легкие: звонкие влажные хрипы с обеих сторон Сердце: тоны ритмичные, ясные |
| Мокрота | Стекловидная, в мокроте эозинофилы, спирали Куршмана, кристаллы Шарко-Лейдена | Жидкая, (при отеке легких-пенистая), в мокроте могут быть клетки сердечных пороков (альвеолярный зпителий) |
| ЭКГ | Перегрузка правого предсердия «Р»-«pulmonale» | Отклонение электрической оси сердца влево, гипертрофия левого желудочка, ишемия миокарда, аритмия |
| Лечебный эффект | От симпатомиметиков и метилксантинов | От сердечных гликозидов, диуретиков |
Дифференциальная диагностика бронхиальной астмы и хронического обструктивного бронхита
| Критерии | Хронический обструктивный бронхит | Бронхиальная астма |
| Наличие сопутствующих аллергических заболеваний | Нет | Есть часто |
| Аллергологический анамнез | Нет связи одышки с аллергеном | Приступы удушья после контакта с аллергеном |
| Одышка и затруднение дыхания | Нет приступов, одышка постоянная | Приступы удушья, имеются периоды ремиссии |
| Кашель | Продуктивный | Непродуктивный |
| Мокрота | Слизисто-гнойная, нет эозинофилов, кристаллов Шарко-Лейдена, спирали Куршмана | Слизистая, есть эозинофилы, кристаллы Шарко-Лейдена, спирали Куршмана |
| Аускультация легких | Сухие и влажные хрипы | Сухие хрипы |
| Rg-признаки | Преобладают явления пневмосклероза | Преобладают признаки эмфиземы |
| Изменение функции внешнего дыхания | Проба с бронхолитиками отрицательная | Проба с бронхолитиками положительная |
| Кожные пробы с аллергеном | Отрицательные | Положительные |
Дифференциальная диагностика бронхиальной астмы и опухоли трахеобронхиального дерева
| Критерии | Опухоль трахеобронхиального дерева | Бронхиальная астма |
| Наличие сопутствующих аллергических заболеваний | Нет | Есть часто |
| Аллергологический анамнез | Нет связи одышки с аллергеном | Приступы удушья после контакта с аллергеном |
| Одышка и затруднение дыхания | Нет приступов, одышка постоянная | Приступы удушья, имеются периоды ремиссии |
| Признаки интоксикации | Есть | нет |
| Кашель | Надсадный кашель, кровохарканье, | Непродуктивный |
| Мокрота | кровохарканье, мокрота типа «малинового желе», раковая | Слизистая, есть эозинофилы, кристаллы Шарко-Лейдена, спирали Куршмана |
| Аускультация легких | Сухие и влажные хрипы | Сухие хрипы |
| Rg-признаки | Опухолевый процесс в трахеобронхиальном дереве | Преобладают признаки эмфиземы |
Отдифференцировать бронхиальную астму от инородного тела бронхиального дерева можно используя анамнез, клинические следующие диагностические критерии и дополнительные методы исследования.
| Инородное тело | Анамнез:попадание инородного тела ко входу в гортань во время глубокого вдоха либо при проглатывании куска плотной пищи — обтурация и ларингоспазм — острое ощущение удушья среди полного здоровья — при частичной обструкции – охриплость и потеря голоса, кашель, стридор — при полной обструкции пациент не может говорить и лишь знаками показывает на шею — быстрое нарастание гипоксии приводит к потере сознания и падению пациента | Рентгенологическое исследование, бронхоскопия |
5. Составьте план дополнительного обследования пациента, необходимого для подтверждения диагноза и предположите ожидаемый результат.
План дополнительного обследования:
| Дополнительное исследование | Ожидаемый результат |
| 1. Общий анализ крови | Во время приступа удушья отмечаются умеренный лимфоцитоз и эозинофилия. В межприступном периоде характерных изменений нет. |
| 2. определение аллергологического статуса | Наличие IgE |
| 3. Анализ мокроты общий | 3. Макроскопически – вязкая, прозрачная (стекловидная; микроскопически — находят много эозинофилов и часто – спирали Куршмана, кристаллы Шарко-Лейдена, нейтрофилы. |
| 4.ЭКГ | Перегрузка правого желудочка |
| 5. Рентгенография легких | 6.Во время обострения выявляются признаки эмфиземы легких, уплощение купола диафрагмы, ребра расположены горизонтально. Во время ремиссии рентгенологических изменений чаще нет. |
| 6.Спирометрия | Выявляет обструкцию бронхиального дерева разной степени выраженности. |
| 7.Пикфлуометрия | Снижение пиковой скорости выдоха |
| 8.Бронхоскопия проводится только для дифференциальной диагностики с инородным телом, онкологией, в трудных случаях. |
6. Интерпретируйте результаты анализа: общий белок сыворотки крови 65 – 85 г/л
Норма общего белка сыворотки крови – 65 – 85 г/л. У пациента нормальный показатель уровня общего белка в крови.
7. Выпишите направление на обследование пациенту: направление на общий анализ мокроты.
Направление в лабораторию Шиловской ЦРБ.
Адрес: Улица Речная, дом №35, квартира 40
Дата 20.05.2013г.________Подпись,__________печать ФАП___________
8.Назовите возможные осложнения данного заболевания.
8.1. легочные – эмфизема легких, ателектаз, пневмония, астматический статус, дыхательная недостаточность
8.2.внелегочные – острое и хроническое легочное сердце, дистрофия миокарда
Коды проверяемых профессиональных компетенций: ПК 1.1.; ПК 1.2.; ПК 1.3.; ПК 1.7.
— ПК 1.1. Планировать обследование пациентов различных возрастных групп.
— ПК 1.2. Проводить диагностические исследования.
— ПК 1.3. Проводить диагностику острых и хронических заболеваний.
— ПК 1.7. Оформлять медицинскую документацию.
Коды проверяемых общих компетенций: ОК 2.; ОК 3.
— ОК 2. Организовывать собственную деятельность, выбирать типовые методы и способы выполнения профессиональных задач, оценивать их эффективность и качество.
— ОК 3. Принимать решения в стандартных и нестандартных ситуациях и нести за них ответственность.
Больной М. 25 лет, вызвал фельдшера на дом. Жалобы на кашель с мокротой «ржавого цвета», боль в правой половине грудной клетки при дыхании, одышку при физической нагрузке, повышение температуры до 39 0 С, слабость. Болен 3 дня. Заболел остро. На следующий день после переохлаждения на работе у него появился озноб, головная боль, боль в правой половине грудной клетки, одышка, кашель со слизисто – гнойной мокротой, температура тела достигла 39 0 С. К врачу не обращался, лечился домашними средствами и аспирином. Самочувствие не улучшалось, и пациент вызвал фельдшера на дом.
Объективно: состояние тяжелое, температура тела 39,2 0 С. небольшой цианоз губ, герпетические высыпания на губах, крылья носа раздуваются при дыхании.
При осмотре грудной клетки отмечается отставание правой половины в акте дыхания.
При пальпации грудной клетки отмечается усиление голосового дрожания справа в подлопаточной области. При перкуссии легких там же определяется тупой перкуторный звук.
При аускультации легких дыхание в зоне тупого звука бронхиальное, там же выслушивается шум трения плевры. ЧДД 32 в мин. границы сердца не изменены. Тоны сердца громкие, пульс 100 уд в мин. АД 110/70 мм рт ст. Печень у края реберной дуги. Другой патологии не выявлено.
Эталон ответа:
1. Предположите основное заболевание, имеющееся у пациента из условия задачи.
У пациента из условия задачи пневмония.
2. Сформулируйте и грамотно запишите предварительный диагноз пациента из условия задачи, согласно структурным единицам диагноза и требованиям современных классификаций.
Основное заболевание — Долевая пневмония в нижней доле правого легкого, тяжелое течение.
Осложнение – Сухой плеврит. Дыхательная недостаточность II степени.
3. Обоснуйте наличие основного заболевания у пациента.
1. Диагноз — Долевая пневмония в нижней доле правого легкого, тяжелое течение
Жалоб больного –жалобы на кашель с мокротой «ржавого цвета», боль в правой половине грудной клетки при дыхании, одышку при физической нагрузке, повышение температуры до 39 0 С, слабость.
Анамнестических данных – Болен 3 дня. Заболел остро. На следующий день после переохлаждения на работе у него появился озноб, головная боль, боль в правой половине грудной клетки, одышка, кашель со слизисто – гнойной мокротой, температура тела достигла 39 0 С. К врачу не обращался, лечился домашними средствами и аспирином. Самочувствие не улучшалось, и пациент вызвал фельдшера на дом.
Физикальных данных – состояние тяжелое, температура тела 39,2 0 С. небольшой цианоз губ, герпетические высыпания на губах, крылья носа раздуваются при дыхании.
При осмотре грудной клетки отмечается отставание правой половины в акте дыхания.
При пальпации грудной клетки отмечается усиление голосового дрожания справа в подлопаточной области. При перкуссии легких там же определяется тупой перкуторный звук.
При аускультации легких дыхание в зоне тупого звука бронхиальное, там же выслушивается шум трения плевры. ЧДД 32 в мин.
Дополнительные методы исследования — нет
4. С какими заболеваниями необходимо проводить дифференциальную диагностику основного заболевания.Проведите дифференциальную диагностику с одним из них.
Пневмонию необходимо дифференцировать с:ТЭЛА, экссудативного плеврита, очагового туберкулеза.
Дифференциальная диагностика пневмонии с ТЭЛА: В пользу ТЭЛА говорит кровохарканье (свежая алая кровь), отсутствие гнойной мокроты, а также наличие у больного тромбофлебита. Рентгенологически нередко обнаруживают клиновидную тень.
Дифференциальная диагностика долевой пневмонии с экссудативным плевритом чаще не представляет больших трудностей. Для экссудативного плеврита характерны выраженная тупость перкуторного звука с косой верхней границей (линия Дамуазо). Дыхание над зоной тупости отсутствует. Рентгенологически выявляется наличие жидкости в плевральной полости.
Дифференциальная диагностика пневмонии с очаговым туберкулезом. Для очагового туберкулеза легких в отличии от пневмонии менее характерно острое начало заболевания, физикальные данные скудные, рентгенологичесое исследование чаще выявляет верхнедолевую локализацию очагов. В мокроте обнаруживаются микобактерии туберкулеза.
5. Составьте план дополнительного обследования пациента, необходимого для подтверждения диагноза и предположите ожидаемый результат.
План дополнительного обследования:
| Дополнительное исследование | Ожидаемый результат |
| 1. Общий анализ крови | Нейтрофильный лейкоцитоз, сдвиг лейкоцитарной формулы влево с увеличением числа палочкоядерных нейтрофилов, повышение СОЭ нередко до 50-70 мм/час |
| 2. БАК: 2.1.фебриноген, сиаловые кислоты, мукопротеины, сывороточные глобулины; 2.2.сывороточные альбумины 2.3.СРБ | 2.1.Повышение уровня 2.2.Снижение уровня 2.3.Реакция положительная |
| 3. 3.1.Анализ мокроты общий 3.2.Посев мокроты для выделения возбудителя | 3. 3.1. Характер мокроты «ржавый» или слизисто-гнойный, может оставаться слизистой. 3.2. Можно выявить различные виды инфекционных возбудителей |
| 4. Общий анализ мочи | .во время лихорадочного периода отмечается умеренная протеинурия, цилиндрурия, определяются единичные эритроциты |
| 5. Рентгенография легких | при крупозной пневмонии – интенсивное затемнение (инфильтрат) сегментов или целой доли легкого; затемнение гомогенное (однородное); при очаговой пневмонии: очаговые пятнистые затемнения средней и малой интенсивности, увеличение корня легкого (очаги воспалительный инфильтрации). |
6. Интерпретируйте результаты анализа: гемоглобин в общем анализе крови у мужчины равен 105 г/л
Норма гемоглобина в общем анализе крови у мужчины – 130 – 160 г/л. У пациента показатель ниже норма. Необходимо обследование пациента по поводу анемии.
7. Выпишите направление на обследование пациенту: направление на общий анализ крови.
Направление в лабораторию Шиловской ЦРБ.
Адрес: Улица Речная, дом №35, квартира 40
Дата 20.05.2013г.________Подпись,__________печать ФАП___________
8. Назовите возможные осложнения данного заболевания.
Основными осложнениями пневмонии являются:плеврит, эмпиема плевры. Абсцесс легкого, ОДН,острый респираторный дистресс – синдром.
Коды проверяемых профессиональных компетенций: ПК 1.1.; ПК 1.2.; ПК 1.3.; ПК 1.7.
— ПК 1.1. Планировать обследование пациентов различных возрастных групп.
— ПК 1.2. Проводить диагностические исследования.
— ПК 1.3. Проводить диагностику острых и хронических заболеваний.
— ПК 1.7. Оформлять медицинскую документацию.
Коды проверяемых общих компетенций: ОК 2.; ОК 3.
— ОК 2. Организовывать собственную деятельность, выбирать типовые методы и способы выполнения профессиональных задач, оценивать их эффективность и качество.
— ОК 3. Принимать решения в стандартных и нестандартных ситуациях и нести за них ответственность.
К фельдшеру обратился пациент М. 30 лет, шофер с жалобами на общую слабость, недомогание, головную боль, повышение температуры тела до 37, 5 0 С, сильный сухой кашель, чувство саднения за грудиной при кашле и боль в нижних отделах грудной клетки и брюшной стенки.
Заболел остро, 7 дней назад, когда после контакта с больным ОРВИ товарищем, появились насморк, чихание, слабость, повысилась температура тела до 37,5 0 С. Пациент продолжал работать, лечился домашними средствами. Вчера состояние ухудшилось, присоединились сильный сухой кашель, чувство саднения за грудиной при кашле и боль в нижних отделах грудной клетки и брюшной стенки.
Объективно: температуры тела 37, 3 0 С. Общее состояние удовлетворительное. Зев слегка гиперемирован, чистый. Кожа обычной окраски.
Осмотр грудной клетки без особенностей. Перкуторный звук над легкими ясный. При аускультации выслушиваются жесткое дыхание над всей поверхностью легких и рассеянные сухие жужжащие хрипы, единичные влажные крупнопузырчатые хрипы. ЧДД – 16 в 1 минуту. Тоны сердца ясные, ритмичные, ЧСС – 82 в 1 минуту, АД – 120/80т мм рт ст. Со стороны других органов патологии не выявлено.
Эталон ответа:
1. Предположите основное заболевание, имеющееся у пациента из условия задачи.
У пациента из условия задачи острый бронхит
2. Сформулируйте и грамотно запишите предварительный диагноз пациента из условия задачи, согласно структурным единицам диагноза и требованиям современных классификаций.
Основное заболевание – Острый бронхит.
3. Обоснуйте наличие основного заболевания у пациента.
Диагноз – Острого бронхита поставлен на основании:
Жалоб больного –жалобы на общую слабость, недомогание, головную боль, повышение температуры тела до 37, 5 0 С, сильный сухой кашель, чувство саднения за грудиной при кашле и боль в нижних отделах грудной клетки и брюшной стенки.
Анамнестических данных – Заболел остро, 7 дней назад, когда после контакта с больным ОРВИ товарищем, появились насморк, чихание, слабость, повысилась температура тела до 37,5 0 С. Пациент продолжал работать, лечился домашними средствами. Вчера состояние ухудшилось, присоединились сильный сухой кашель, чувство саднения за грудиной при кашле и боль в нижних отделах грудной клетки и брюшной стенки.
Физикальных данных – температуры тела 37, 3 0 С. Общее состояние удовлетворительное. Зев слегка гиперемирован, чистый. Кожа обычной окраски.
Осмотр грудной клетки без особенностей. Перкуторный звук над легкими ясный. При аускультации выслушиваются жесткое дыхание над всей поверхностью легких и рассеянные сухие жужжащие хрипы, единичные влажные крупнопузырчатые хрипы. ЧДД – 16 в 1 минуту.
Дополнительные методы исследования — нет
4. С какими заболеваниями необходимо проводить дифференциальную диагностику основного заболевания.Проведите дифференциальную диагностику с одним из них.
Острый бронхит необходимо дифференцировать с: пневмонией, коклюшную инфекцию. Кашлевым вариантом бронхиальной астмой
Папиллярные узоры пальцев рук — маркер спортивных способностей: дерматоглифические признаки формируются на 3-5 месяце беременности, не изменяются в течение жизни.
Опора деревянной одностоечной и способы укрепление угловых опор: Опоры ВЛ — конструкции, предназначенные для поддерживания проводов на необходимой высоте над землей, водой.
источник