Атопическая форма бронхиальной астмы диагностируется в 5–15% случаев от общего числа пациентов с этим заболеванием. По данным статистики, она регистрируется у 4–8% населения. Патология развивается вследствие воздействия на организм человека аллергенов неинфекционной природы. В последние годы заболеваемость атопической астмой увеличилась, что связывают с ростом аллергизации населения.
Атопическая бронхиальная астма является бронхообструктивным патологическим состоянием с хроническим течением. В роли аллергена может выступать пыльца растений, шерсть животных, корм для рыб, перья птиц, клещи, споры грибов, пыль (бытовая, древесная), а также пищевые аллергены, наиболее выраженный сенсибилизирующий потенциал из которых имеют клубника, цитрусовые, шоколад.
Клинические признаки атопической астмы нередко впервые проявляются у детей до 10 лет. У мальчиков заболевание возникает чаще, чем у девочек.
Среди основных причин возникновения атопической формы болезни выделяют генетическую предрасположенность. Так, по данным статистики, примерно в 40% случаев заболевание выявляется также у одного или обоих родителей и/или других близких родственников пациента. Склонность к астме в 5 раз чаще передается по материнской линии.
Заболевание развивается по причине повышенной чувствительности бронхов к внешним неинфекционным аллергенам, которые попадают в организм человека вместе с вдыхаемым воздухом и/или продуктами питания. Риск развития заболевания повышается при воздействии на организм неблагоприятных факторов внешней среды, продолжительном применении лекарственных средств, частых инфекционных болезнях, сниженном иммунитете.
В первые годы болезни периоды без приступов могут быть продолжительными, но с прогрессированием патологического процесса период ремиссии укорачивается.
Атопическая форма астмы классифицируется в зависимости от типа аллергена. Пылевая (бытовая) астма является наиболее распространенной. Проявляться болезнь может как круглогодично, так и в определенное время года (например, с началом отопительного сезона, с началом цветения определенных растений и т. д.). Сезонность грибковой формы атопической астмы зависит от времени спорообразования грибка, служащего аллергеном. Пыльцевая форма заболевания развивается в периоды года, когда в воздухе увеличивается количество пыльцы растений. Данный вид болезни также может проявляться круглогодично в случае употребления пациентом в пищу некоторых продуктов питания, родственных определенному виду пыльцы. Эпидермальную форму атопической астмы вызывают шерсть и частицы кожи животных. Чаще всего домашними животными, которые распространяют аллергены, являются коты, возможно по той простой причине, что они наиболее популярны в качестве домашних питомцев.
Примерно в половине случаев атопическая астма возникает на фоне респираторных заболеваний. Развитию астмы у детей раннего возраста способствуют наличие у матери токсикоза во время беременности, раннее введение в рацион искусственных смесей.
Обострениям атопической астмы способствуют курение, острые респираторные вирусные инфекции, вдыхание дыма, паров бытовой химии, отходов промышленных предприятий, резкий перепад температур. Провоцировать развитие приступа могут интенсивные физические нагрузки, эмоциональные потрясения.
На начальном этапе заболевания у пациента нередко развивается пищевая сенсибилизация, после этого кожная и дыхательная. У детей первые проявления заболевания (сезонный аллергический риноконъюнктивит) обычно возникают в возрасте 2-3 лет. Типичные для астмы симптомы в большинстве случаев манифестируют в 3-5-летнем возрасте.
Заболевание развивается по причине повышенной чувствительности бронхов к внешним неинфекционным аллергенам, которые попадают в организм человека вместе с вдыхаемым воздухом и/или продуктами питания.
Приступы удушья часто возникают спонтанно на фоне хорошего самочувствия пациента, нередко проявляются в ночное время. Удушье либо проходит самостоятельно, или же купируется при помощи лекарственных средств. Приступ может заканчиваться кашлем, при котором выделяется небольшое количество прозрачной мокроты. Удушью могут предшествовать чихание, заложенность носа, выделения из носовой полости, сухой кашель, дискомфорт в горле, крапивница. У детей может отмечаться свистящее дыхание. Между приступами заболевание обычно протекает малосимптомно. При бытовой форме атопической астмы, которая возникает с началом отопительного сезона, приступы обычно появляются в жилом помещении и прекращаются при выходе из дома. В некоторых случаях реакция возникает через 4–12 часов после контакта с аллергеном. Приступ может длиться до двух дней даже при использовании пациентом бронхолитических лекарственных средств.
В первые годы болезни периоды без приступов могут быть продолжительными, но с прогрессированием патологического процесса, частом контакте с аллергеном и/или в отсутствие правильно подобранного лечения период ремиссии укорачивается, приступы становятся чаще, возрастает риск развития осложнений.
В зависимости от частоты приступов и их интенсивности выделяют 4 стадии (степени тяжести) заболевания:
- Легкая интермиттирующая стадия – приступы развиваются 1 раз в 1-2 недели, ночное удушье – 1-2 раза в месяц.
- Легкая персистирующая стадия – удушье возникает не чаще 1 раза в день, ночные приступы отмечаются чаще 2 раз в месяц.
- Средняя стадия – приступы могут наблюдаться ежедневно, им сопутствуют нарушения сна, снижение физической активности.
- Тяжелая стадия – приступы возникают 3 раза в день и чаще.
Риск развития заболевания повышается при воздействии на организм неблагоприятных факторов внешней среды, продолжительном применении лекарственных средств, частых инфекционных болезнях, сниженном иммунитете.
Атопическая астма у женщин во время беременности может протекать по-разному. У некоторых пациенток состояние усугубляется, у части больных, напротив, улучшается самочувствие, а некоторые женщины не наблюдают никаких изменений в течении болезни. Наибольшую опасность для формирующегося плода представляет развитие гипоксии.
Если больной длительно контактирует с аллергеном, у него может развиться астматический статус, который может продолжаться несколько суток. Он характеризуется тяжелыми приступами удушья, возбужденным состоянием, цианозом кожных покровов. Человек принимает вынужденные позы, одышка усиливается при любых его движениях. При тяжелых приступах существует риск летального исхода.
Хронический воспалительный процесс в стенке бронхов поддерживается даже в период ремиссии. Атопическая форма бронхиальной астмы может осложняться возникновением бактериальных инфекций дыхательных путей, эмфиземы легких, пневмоторакса, легочного сердца, дыхательной и/или сердечной недостаточности.
Для постановки диагноза используются данные, полученные в ходе объективного осмотра, сбора жалоб и анамнеза. Особое внимание акцентируется на наличии в анамнезе дерматитов, пищевой и/или лекарственной аллергии, экземы, экссудативного диатеза. Прибегают к проведению аллергологических проб, иммунологического теста, бронхоальвеолярного лаважа. По результатам последнего у пациентов могут выявляться изменения в клеточном составе мокроты (наличие спиралей Куршмана, кристаллов Шарко – Лейдена, а также эозинофилии). Для определения потенциальных аллергенов проводятся кожные пробы. С целью диагностики пищевой сенсибилизации пациенту рекомендуется ведение пищевого дневника, дифференциально-диагностическое голодание, провокационные тесты с продуктами питания.
Если больной длительно контактирует с аллергеном, у него может развиться астматический статус, который может продолжаться несколько суток.
Дифференциальная диагностика атопической астмы проводится с другими формами заболевания, обструктивным бронхитом.
Главное, что требуется для эффективного лечения атопической бронхиальной астмы, это исключение или сведение к минимуму контактов с аллергеном. При необходимости пациенту рекомендуется смена места работы, устранение из жилого помещения домашних животных, которые могут распространять аллергены, антимикотическая обработка дома, устранение пуховых одеял и перьевых подушек, ежедневная влажная уборка помещений. Показана гипоаллергенная диета.
Лечением атопической формы астмы занимаются пульмонологи, аллергологи, иммунологи. Назначается медикаментозная терапия, которая подбирается в зависимости от стадии заболевания, которая включает противовоспалительные, бронхолитические, десенсибилизирующие лекарственные средства, иммуномодуляторы. Подбор антибиотиков при необходимости их использования осуществляется исключительно под контролем врача, так как данные препараты также могут служить аллергенами. Чтобы улучшить проходимость бронхов, назначаются отхаркивающие препараты.
При легкой форме болезни достаточно симптоматической терапии – применения бронхолитических средств короткого действия перорально или ингаляционно.
При развитии астматического статуса проводят регидратационную терапию, оксигенотерапию, искусственную вентиляцию легких. Могут понадобиться плазмаферез, гемосорбция.
Хороший терапевтический эффект оказывает физиотерапия, санаторно-курортное лечение, лечебная физкультура, посещение соляных шахт.
Прогноз заболевания во многом зависит от своевременности начала терапии, и в целом благоприятный. Хуже поддается лечению атопическая астма, вызванная несколькими аллергенами.
Атопическая форма бронхиальной астмы может осложняться возникновением бактериальных инфекций дыхательных путей, эмфиземы легких, пневмоторакса, легочного сердца, дыхательной и/или сердечной недостаточности.
Для предотвращения возникновения осложнений беременной женщине с данным заболеванием важно выполнять все предписания врача. Пациенткам с атопической формой бронхиальной астмы рекомендуется обратиться к квалифицированному специалисту еще на этапе планирования зачатия, что уменьшит риск развития осложнений во время беременности.
Предлагаем к просмотру видеоролик по теме статьи.
источник
Бронхиальная астма – хроническое заболевание респираторной системы. Этиология недуга включает в себя следующее факторы:
- наследственность;
- экология;
- профессия;
- аллергия;
- питание и избыточный вес.
Атопическая астма вызвана реакцией организма на аллергены, часто носит сезонный характер.
Методы диагностирования и терапии зависит от происхождения болезни. Обычно процесс диагностики включает анализы крови и исследование мокроты. Для лечения выписывают антигистаминные препараты и бронхолитики.
Атопия – это генетическая предрасположенность к аллергическим реакциям. Астма – воспаления дыхательных путей, которое носит хронический характер. Следовательно, атопическая форма астмы – это болезнь дыхательных путей, связанная с хронической или сезонной аллергией.
Симптоматика выражается во внезапной нехватке воздуха. Проявляется приступами, первыми признаками могут стать заложенность носа, ринит, кашель, чихание, зуд кожных покровов.
Для постановки точного диагноза необходимо сдать специальные пробы и анализы.
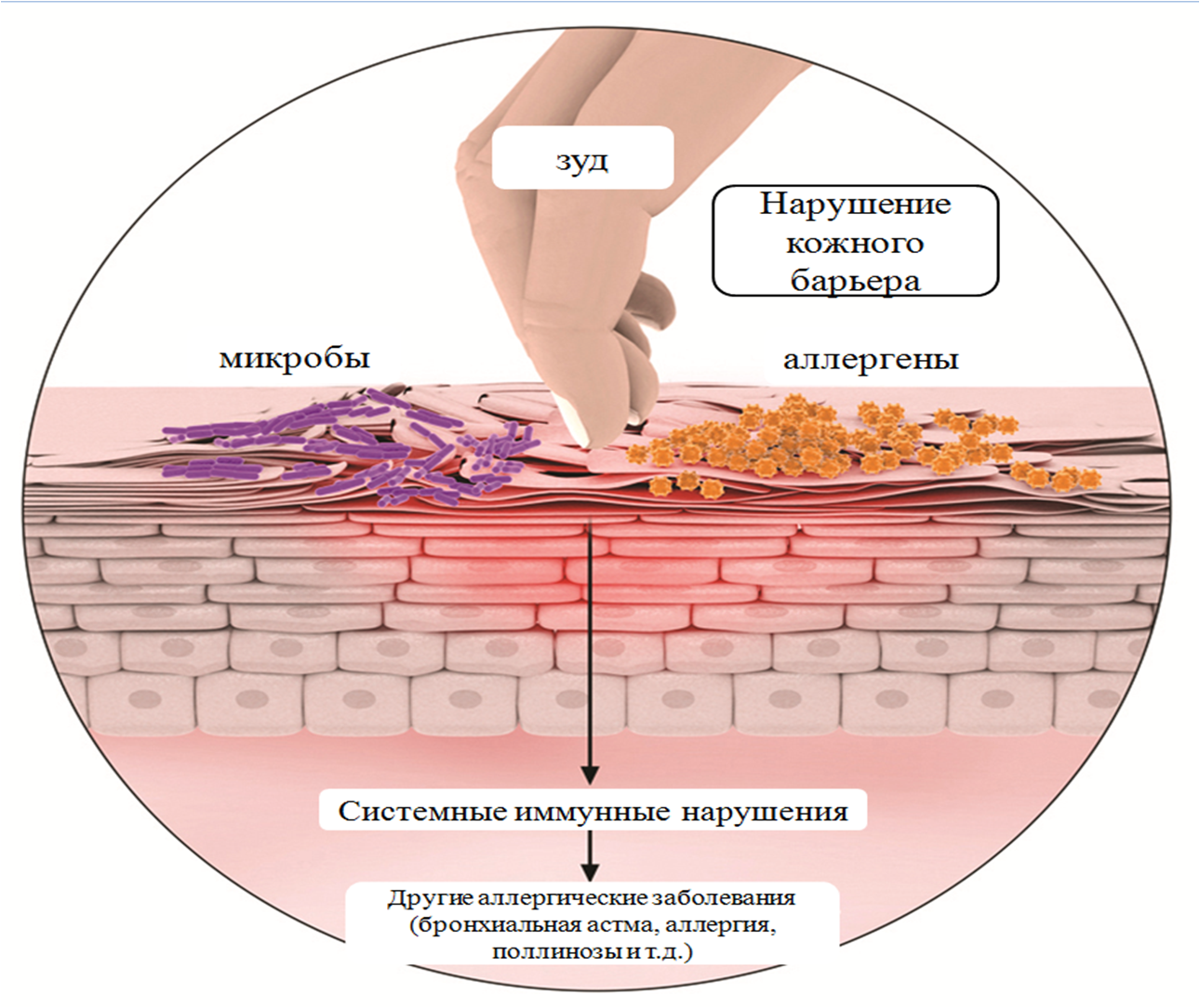
Развитие атопической астмы связано с иммунными процессами в организме человека. Иммунологическим механизмом атопической бронхиальной астмы является сенсибилизация, то есть развитие повышенной чувствительности к аллергенам.
Человек становится особенно восприимчив к некоторым веществам. При повторном попадании их в организм возникают аллергические реакции, вследствие которых развивается атопическая астма.
Это происходит из-за выброса в организме медиаторов воспаления – гистамина, цитокинов и лейкотриенов. Повышенная чувствительность бронхов к аллергену приводит к обструкции. При этом происходит их сужение, сокращение гладкомышечных волокон и выделение вязкого секрета. В связи с этим уменьшается вентиляция легких из-за ограниченного прохождения воздушного потока.
Таким образом, патогенез атопической бронхиальной астмы обусловлен:
- Проникновением в организм антигена.
- Синтезом иммуноглобулинов E и G4 и их закреплением на наружной поверхности клетки.
- Выделением медиаторов воспаления (цитокинов, лейкотриенов, хемокинов и др.)
- Развитием ранней и поздней астматической реакции.
Для неатопической бронхиальной астмы механизм развития немного другой. Сначала появляются нарушения в работе механизма защиты слизистой органов дыхания. После этого организм подвергается воздействию инфекции. В ответ он выделяет медиаторы воспаления.
Далее активируются ферменты и происходят изменения в работе нервных рецепторов. Заканчивается процесс нарушениями в работе вегетативной нервной системы. Таким образом, болезнь связана с функциональными нарушениями, а не действием аллергенов.
Так, бронхиальная астма имеет различные механизмы развития и патогенез. Но проявляет себя одинаково – приступами удушья.
В зависимости от вида аллергена, атопическую астму делят на несколько типов.
Грибковая – это астма, возбудителями которой являются различные виды грибков. Это могут быть грибы рода Candida, Aspergillums, Hormodendrum, Cladosporium, Alternaria и Penicilinum. В первых двух случаях болезнь обостряется с сентября по март, во вторых трех — с июля по сентябрь, а в последнем — круглогодично.
Количество грибков за счет размножения в дневное время суток увеличивается к вечеру. Именно в это время и ночью наблюдаются обострения. Ослабление болезни возможно в холодный период, но с наступлением тепла резко начинается обострение. Это также связано с увеличением численности колоний микроорганизмов.
Главное место развития грибка в доме – ванная комната. Необходимо обязательно следить за уровнем влажности в ней и сразу бороться с первыми признаками плесени.
Нутритивная астма является реакцией на различные пищевые продукты. Сопровождается обычно крапивницей, отеком слизистых, сухим кашлем, зудом в горле и ушах.
Чаще всего аллергия, приводящая к пищевой астме, возникает на следующие продукты:
Обычно приступ развивается в одно мгновение. Человек ощущает сильное затруднение дыхания. Но бывают ситуации, когда проходит более 4 часов до первых симптомов аллергии. Степень тяжести тоже разнится: от заложенности носа до удушья.
Особое внимание стоит уделить консервированной продукции. Дело в том, что консервы содержат большое количество салицилатов — химических веществ, которые в большом количестве могут вызвать аллергическую реакцию и стать причиной анафилактического шока. Салицилаты содержатся и в лекарствах. Они усугубляют пищевую аллергию, осложняя течение болезни лекарственной аллергией.
Астма пыльцевая – заболевание, вызванное пыльцой растений. Наиболее легкая форма астмы, которая предшествует слезотечение и ринит. Чаще всего бывает сезонной, но возможен и круглогодичный вариант болезни.
Приступы купируются с помощью антигистаминных лекарств быстрее, чем при других типах. Но это не значит, что при лечении болезни нужно ограничиться только этим. Обязательно необходимо посетить врача. Обычно в таких случаях применяются бронхорасширяющие препараты. Они, в свою очередь, действуют на специфические рецепторы дыхательных путей.
Болезнь обостряется с апреля по сентябрь, как раз в период цветения растений. Чувствительность организма повышена к пыльце березы, тополя, ольхи, амброзии и другой растительности. Круглогодично такая реакция может проявляться на орешник или подсолнух. В этом случае не рекомендуется употребление в пищу орехов и растительного масла.
Эпидермальная – астма, обостряющаяся при контакте с животными. В данном случае аллергическая реакция проявляется на их шерсть, частицы эпидермиса и слюну. Приступ начинается с чихания, заложенности носа, кашля и переходит в удушье. Может наблюдаться небольшое повышение температуры тела.
Такой тип болезни встречается реже других, примерно в 5-7 % случаев. Чаще ему подвержены люди, профессия которых связана с животными. Это могут быть животноводы, дрессировщики, работники приютов.
Дома такая аллергия встречается на котов, собак, хомяков, кроликов и попугаев. Примечательно, что птицы занимают второе место в этом списке после кошек. Астмой, спровоцированной птичьим пухом, страдают многие люди.
Главный фактор, способствующий развитию болезни, – наследственность. Если у человека в семье есть люди, страдающие атопической астмой, то, скорее всего, ему передастся аллергия на те же аллергены.
Особенно это касается пыльцевой, то есть сезонной, бронхиальной астмы. Аллергическая реакция на пыльцу, как правило, передается в каждом поколении. Но стоит заметить, что чаще по женской линии. В этом заключается главное отличие от эндогенной, то есть неатопической астмы.
Что касается, внешних причин, то такими могут стать экология, плесневый грибок в квартире, наличие аллергена в пище и в быту, прием лекарств без назначения врача. Приступы удушья могут спровоцировать:
- употребление сладкого, цитрусовых, орехов, молока и других аллергенных продуктов;
- лекарственные препараты;
- шерсть домашних любимцев;
- бытовая пыль;
- сигаретный дым;
- воздух, насыщенный газами промышленных производств;
- перепад температур и высокая влажность.
Поэтому у людей, проживающих в зоне холодного климата с высокой влажностью или в местности, застроенной заводами, риск возникновения атопической формы астмы в два раза выше, чем у других.
Легкое персистирующие течение – степень, при которой заболевание выражено слабо. Применение постоянной терапии не обязательно. Приступы удушья происходят около одного-двух раз в неделю. Они кратковременны, проходят самостоятельно, ухудшают качество жизни и требуют обращения к специалистам.
Средняя тяжесть – характерны ежедневные приступы и нарушение сна. Их необходимо купировать бронхолитиками – бронхорасширяющими препаратами, назначенными врачом.
Тяжелая форма заболевания характеризуется ежедневными приступами по несколько раз за день и ночь. Нормальная активная жизнь при такой форме становится невозможной. Течение болезни в таком случае должно быть под строгим контролем медиков.
Типичной особенностью атопической бронхиальной астмы является астматический статус — состояние, при котором происходит длительное удушье вплоть до потеря сознания. В таком случае при отсутствии быстрой и квалифицированной медицинской помощи возможен летальный исход.
Симптомы атопической бронхиальной астмы следующие:
- свист в груди;
- ощущение хрипов;
- чихание;
- зуд в горле;
- сухой кашель;
- одышка;
- боль и давящее чувство в груди;
- удушье;
- страх, возможна паническая атака.
Болезнь может проявляться в различных сочетаниях перечисленных симптомов.
Атопической астмой могут болеть и дети. Это связано с высокой вероятность передачи болезни от родителей. Часто заболевание у малышей путают с бронхитом.
Но опытные специалисты могут поставить правильный диагноз. Ребенку необходима консультация педиатра и врача-аллерголога. В начале болезни прослеживаются: затрудненное дыхание, кашель, шумы в грудной клетке.
Обычно атопическую бронхиальную астму диагностируют в возрасте 6-10 лет. Но есть случаи, когда заболеванию подвержены совсем маленькие дети. Тогда болезнь проявляется после года жизни. Если диагноз уже поставлен, то под рукой всегда должны быть препараты, купирующие приступы.
Комната ребенка регулярно должна проветриваться, как минимум несколько раз в день. В экстренных ситуациях, когда приступ не проходит с помощью бронхолитиков за 5 минут, обязательно вызывать скорую помощь.
Диагностикой бронхиальной астмы занимается терапевт. При подозрении на атопическую форму болезни следует незамедлительно записаться к аллергологу и пульмонологу. После этого врач, который занимается выявлением болезни, начинает выяснять, какой именно аллерген мог способствовать появлению атопической бронхиальной астмы.
Для этого он вводит инъекцию аллергена и наблюдает за развитием реакций организма, если симптомы астмы возникают, тогда подтверждается диагноз. Также для диагностирования болезни врачи используют такие виды лабораторных исследований:
- ингаляции с выявленными антигенами;
- кожные пробы;
- определение уровня иммуноглобулина.
Терапия при атопической астме зависит от степени ее тяжести. Легкая форма заболевания лечится бронхолитиками короткого действия непосредственно при приступах.
Способ применения может быть пероральным или ингаляционным. В случае тяжелого течения болезни на постоянной основе используются противовоспалительные препараты. Кроме того, проводится гормональное лечение кортикостероидами.
При астматическом статусе назначают оксигенотерапию, в крайних ситуациях применяется искусственная вентиляция легких, сильнодействующие анальгетики и введение в бронхи специального раствора для очистки от слизи.
Чтобы уменьшить в плазме количество иммунных клеток, чувствительных к воспалению, можно применять плазмаферез. Также для понижения уровня антигенов в крови применяют гемосорбцию. При заболевании показаны иммунокоррекция, лечебная физкультура и санитарно-курортное лечение.
Во время приступа экстренная помощь должна быть такой:
- попытаться убрать все возможные источники аллергической реакции;
- вызвать скорую помощь;
- обеспечить больному доступ к свежему воздуху;
- освободить верхнюю часть туловища от сдавливающей одежды;
- воспользоваться бронхорасширяющим препаратом, уточнив дозировку заранее.
Пациенту с таким недугом необходимо поддерживать здоровый образ жизни и заниматься спортом. Это поможет увеличить максимальный объем легких. В доме астматика должна постоянно проводиться влажная уборка, устраняющая бытовую пыль и шерсть животных.
В случае пищевой аллергии необходимо выбрать нужную диету и соблюдать ограничения в питании. Пациенту настоятельно рекомендуется отказаться от курения и выбирать экологически чистые места для жизни.
Четких инструкций по профилактике атопической бронхиальной астмы нет. В случае если болезнь никак не проявлялась, специалисты могут дать такие рекомендации: вести здоровый образ жизни, полностью отказаться от курения, регулярно убираться дома, своевременно лечить простудные заболевания и больше проводить времени на свежем воздухе.
Для больных астмой и для людей, находящихся в группе риска, меры профилактики будут гораздо строже:
- употреблять в пищу только гипоаллергенные продукты;
- отказаться от парфюмерии, освежителей воздуха и косметики;
- убрать все цветущие растения;
- осторожно относиться к резкой перемене климата;
- избегать чрезмерных физических нагрузок[М54] .
Все это поможет избежать атопической астмы.
источник
Атопическая бронхиальная астма — это хроническое неинфекционно-аллергическое поражение дыхательных путей, развивающееся под воздействием внешних аллергенов на фоне генетически обусловленной склонности к атопии. Проявляется эпизодами внезапного приступообразного удушья, кашлем со скудной вязкой мокротой. При диагностике атопической бронхиальной астмы оценивается анамнез, данные аллергопроб, клинического и иммунологического исследования крови и бронхоальвеолярного лаважа. При атопической бронхиальной астме назначается диета, противовоспалительная, десенсибилизирующая терапия, бронхолитические и отхаркивающие средства, специфическая гипосенсибилизация.
Атопическая бронхиальная астма – аллергическая бронхообструктивная патология с хроническим течением и наличием наследственной предрасположенности к сенсибилизации. В ее основе лежит повышенная чувствительность бронхов к различным неинфекционным экзоаллергенам, попадающим в организм с вдыхаемым воздухом и пищей. Атопическая бронхиальная астма относится к весьма тяжелым проявлениям аллергии, ее распространенность составляет 4-8% (5% среди взрослого населения и 10-15% среди детей). В последние годы в практической пульмонологии наблюдается прогрессирующий рост заболеваемости этим вариантом астмы. Атопическая бронхиальная астма более чем у половины больных манифестирует уже в детском возрасте (до 10 лет), еще в трети случаев в период до 40 лет. Астма у детей носит преимущественно атопический характер, чаще поражает мальчиков.
Атопическая бронхиальная астма является полиэтиологической патологией, развивающейся при стечении определенных внутренних и внешних причин. Большое значение отводится наследственной склонности к аллергическим проявлениям (повышенной выработке IgE) и гиперреактивности бронхов. Более чем в 40 % случаев заболевание фиксируется как семейное, причем склонность к атопии в 5 раз чаще передается по материнской линии. При атопической астме в 3-4 раза выше встречаемость других семейных форм аллергии. Присутствие у пациента гаплотипа А10 В27 и группы крови 0 (I) являются факторами риска развития атопической формы астмы.
Главными внешними факторами, ответственными за реализацию предрасположенности к атопической бронхиальной астме, выступают неинфекционные экзоаллергены (вещества растительного и животного происхождения, бытовые, пищевые аллергены). Наиболее выраженным сенсибилизирующим потенциалом обладают домашняя и библиотечная пыль; шерсть и продукты жизнедеятельности домашних животных; перо домашних птиц; корм для рыб; пыльца растений; пищевые продукты (цитрусы, клубника, шоколад). В зависимости от ведущей причины выделяют различные типы аллергической бронхиальной астмы: пылевая (бытовая), пыльцевая (сезонная), эпидермальная, грибковая, пищевая (нутритивная). В начальной стадии астмы имеет место один патогенетический вариант, но в последующем могут присоединиться и другие.
Обострению астмы способствуют:
- ОРВИ
- курение, дым, выбросы промышленных предприятий,
- резкие химические запахи
- значительный перепад температур
- прием медикаментов
Развитие ранней сенсибилизации у ребенка провоцируют:
Первой обычно возникает пищевая сенсибилизация, затем кожная и дыхательная.
В формировании астматических реакций задействованы иммунные и неиммунные механизмы, в которых участвуют различные клеточные элементы: эозинофильные лейкоциты, тучные клетки, базофилы, макрофаги, Т-лимфоциты, фибробласты, клетки эпителия и эндотелия и др. Атопической форме астмы свойственны аллергические реакции I типа (анафилактические).
В иммунологическую фазу происходит развитие сенсибилизации организма к впервые поступившему аллергену за счет синтеза IgE и IgG4 и их фиксации на наружной мембране клеток-мишеней. В патохимическую фазу повторный контакт аллергена с клетками-мишенями запускает резкий выброс различных медиаторов воспаления — гистамина, цитокинов, хемокинов, лейкотриенов, фактора активации тромбоцитов и др. Развивается ранняя астматическая реакция (в период от 1-2 мин. до 2 ч после воздействия аллергена) в виде бронхообструктивного синдрома с отеком слизистой бронхов, спазмом гладкой мускулатуры, повышенной секрецией вязкой слизи (патофизиологическая фаза). Бронхоспазм приводит к ограничению поступления воздушного потока в нижние отделы дыхательного тракта и временному ухудшению вентиляции легких.
Поздняя астматическая реакция сопровождается воспалительными изменениями бронхиальной стенки — эозинофильной инфильтрацией слизистой оболочки и подслизистого слоя, десквамацией клеток мерцательного эпителия, гиперплазией бокаловидных клеток, разрастанием и гиалинизацией базальной мембраны. Даже при стойкой ремиссии астмы в стенке бронхов поддерживается хроническое воспаление. При длительном течении атопической бронхиальной астмы формируется необратимость изменений со склерозированием бронхиальной стенки. Вне приступа и при неосложненном течении изменения в легких не отмечаются.
У детей первые респираторные проявления аллергии, относящиеся к предастме, могут наблюдаться уже на втором-третьем году жизни. Типичные астматические симптомы появляются позже, в возрасте 3-5 лет. Патогномоничными симптомами атопической бронхиальной астмы служат внезапные приступы обструктивного удушья, быстро развивающиеся на фоне хорошего самочувствия. Астматическому приступу может предшествовать заложенность и зуд в носу, чихание, жидкие назальные выделения, саднение в горле, сухой кашель. Приступ достаточно быстро обрывается спонтанно или после лекарственного воздействия, завершаясь отхождением скудной вязкой мокроты слизистого характера. В межприступный период клинические проявления заболевания обычно минимальные.
Наиболее распространенная — бытовая форма атопической бронхиальной астмы ярко проявляется в отопительный период в связи с повышением запыленности помещений и характеризуется эффектом элиминации – купированием приступов при уходе из дома и возобновлением при возвращении. Эпидермальная форма астмы проявляется при контакте с животными, начинаясь с аллергического риноконъюнктивального синдрома. Сезонная астма протекает с обострениями в период цветения трав, кустарников и деревьев (весна-лето), грибковая – в период спорообразования грибов (сезонно или круглогодично) с временным облегчением после выпадения снега и непереносимостью дрожжесодержащих продуктов.
Обострение аллергической бронхиальной астмы проявляется приступами различной интенсивности. При длительном контакте с большой концентрацией аллергена может развиться астматический статус с чередованием тяжелых приступов удушья на протяжении суток и более, с мучительной одышкой, усиливающейся при любых движениях. Больной возбужден, вынужден принимать положение сидя или полусидя. Дыхание происходит за счет всей вспомогательной мускулатуры, отмечаются цианоз слизистых оболочек, акроцианоз. Может отмечаться резистентность к противоастматическим средствам.
Развивающиеся во время тяжелых приступов функциональные изменения (гипоксемия, гиперкапния, гиповолемия, артериальная гипотония, декомпенсированный респираторный ацидоз и др.) несут угрозу жизни больного в связи с риском возникновения асфиксии, тяжелой аритмии, комы, остановки дыхания и кровообращения. Легочными осложнениями атопической бронхиальной астмы могут становиться бактериальные инфекции дыхательных путей, эмфизема и ателектаз легких, пневмоторакс, дыхательная недостаточность; внелегочными — сердечная недостаточность, легочное сердце.
Диагностика атопической формы астмы включает осмотр, оценку аллергологического анамнеза (сезонность заболевания, характер приступов), результатов диагностических аллергопроб (кожных скарификационных и ингаляционных провокационных), клинического и иммунологического исследований крови, анализа мокроты и промывных вод бронхов. У больных атопической бронхиальной астмой имеется наследственная отягощенность по атопии и/или внелегочные проявления аллергии (экссудативный диатез, экзема, аллергический ринит и др.).
Кожные пробы позволяют установить потенциальные аллергены; ингаляционные тесты с гистамином, метахолином, ацетилхолином — приступообразную гиперреактивность бронхов. Аллергический характер бронхиальной астмы подтверждают эозинофилия и высокий титр общего и специфических IgE в сыворотке крови. Данные бронхоальвеолярного лаважа определяют изменение клеточного состава мокроты (эозинофилию, присутствие специфичных элементов — спиралей Куршмана, кристаллов Шарко–Лейдена).
Диагностика пищевой сенсибилизации при атопической бронхиальной астме включает ведение пищевого дневника, проведение элиминационных диет и дифференциально-диагностического лечебного голодания; провокационных тестов с продуктами; кожных проб с пищевыми аллергенами; определение специфических Ig в сыворотке крови. Трудности в уточнении пылевой природы аллергии связаны со сложным антигенным составом пыли. Атопическую бронхиальную астму важно отличать от обструктивного бронхита, других вариантов астмы.
Ведение больных с атопической бронхиальной астмой осуществляется специалистом-пульмонологом и аллергологом-иммунологом. Необходимым условием лечения служит устранение или ограничение экзоаллергенов (отказ от ковров, мягкой мебели и пухо-перьевых постельных принадлежностей, содержания домашних питомцев, курения), частая влажная уборка, соблюдение гипоаллергенной диеты и т. д., а также самоконтроль со стороны пациента.
Медикаментозная терапия атопической астмы включает десенсибилизирующие и противовоспалительные препараты (кромолин-натрий, кортикостероиды). Для купирования острых приступов удушья применяются бронходилататоры. При бронхиальной астме предпочтение отдается ингаляционным формам стероидов, применяемым в виде дозированных аэрозольных ингаляторов или небулайзерной терапии. Для улучшения проходимости бронхов показаны отхаркивающие средства.
При легкой форме астмы достаточно симптоматического приема бронхолитиков короткого действия (перорально или ингаляционно), при тяжелом — показано ежедневное применение противовоспалительных средств или ингаляционных кортикостероидов; пролонгированных бронходилататоров. При астматическом статусе назначают регидратационную терапию, коррекцию микроциркуляторных сдвигов и ацидоза, оксигенотерапию, при необходимости – ИВЛ, бронхоальвеолярный лаваж, длительную эпидуральную аналгезию. При атопической бронхиальной астме могут использоваться плазмаферез, гемосорбция; вне обострения — проводиться специфическая гипосенсибилизация, иммунокоррекция, ЛФК, иглорефлексотерапия, физиопроцедуры, спелеотерапия, санаторно-курортное лечение.
Прогноз атопической астмы зависит от тяжести обструкции и развития осложнений; в тяжелых случаях возможен летальный исход от остановки дыхания и кровообращения. Профилактика данного варианта астмы заключается в устранении профвредностей, домашних источников аллергии, просушивании и фунгицидной обработке сырых помещений, соблюдении гипоаллергенной диеты, смене климатической зоны в период цветения растений.
источник
(asthma bronchiale; греч. asthma тяжелое дыхание, удушье)
заболевание, основным признаком которого являются приступы или периодические состояния экспираторного удушья, обусловленные патологической гиперреактивностью бронхов. Эта гиперреактивность проявляется при воздействии различных эндо- и экзогенных раздражителей, как вызывающих аллергическую реакцию, так и действующих без участия аллергических механизмов. Приведенное определение соответствует представлению о Б. а. как о неспецифическом синдроме и требует согласования с тенденцией к сохранению в лечебно-диагностической практике сложившегося в СССР в 60—70-е гг. выделения из этого синдромного понятия аллергической Б. а. в качестве самостоятельной нозологической формы.
Общепринятой классификации бронхиальной астмы не существует. В большинстве стран Европы и Америки с 1918 г. и до настоящего времени Б. а. разделяют на вызываемую внешними факторами (asthma extrinsic) и связанную с внутренними причинами (asthma intrinsic). По современным представлениям первая соответствует понятию неинфекционно-аллергической, или атопической, бронхиальной астмы, вторая включает случаи, связанные с острыми и хроническими инфекционными заболеваниями респираторного аппарата, эндокринными и психогенными факторами. В качестве отдельных вариантов выделяют так называемую аспириновую астму и астму физического усилия. В классификации А.Д. Адо и П.К. Булатова, принятой в СССР с 1968 г., выделены две основные формы Б. а.: атопическая и инфекционно-аллергическая. Каждая из форм разделяется по стадиям на предастму, стадию приступов и стадию астматических состояний, причем последовательность стадий не является обязательной. По тяжести течения выделяют легкую, средней тяжести и тяжелую Б. а. В последние годы в свете подхода к Б. а. как синдрому такая классификация, а также применяемая терминология вызывают возражения. В частности, предлагаются выделение неиммунологической формы Б. а.; введение термина «инфекционно-зависимая форма», который объединит все случаи Б. а., связанные с инфекцией, в т.ч. с неиммунологическими механизмами бронхоспазма; выделение дисгормонального и нервно-психического вариантов Б. а.
Атопическая Б. а. вызывается аллергенами животного и растительного происхождения, а также относящимися к простым химическим веществам, которые сенсибилизируют дыхательные пути обычно ингаляционным путем. Пищевые и паразитарные аллергены могут вызвать сенсибилизацию гематогенным путем. Наиболее часто при атопической Б. а. у взрослых выявляется аллергия к домашней пыли (около 90% случаев), в которой сенсибилизирующим агентом является в основном клещ Dermatophagoides pteronissimus. Реже атопическая Б. а. бывает проявлением Поллиноза — аллергии к пыльце ветроопыляемых растений. В части случаев атопической Б. а. значительная роль принадлежит сенсибилизации к спорам плесневых грибков. Встречается сенсибилизация к шерсти и перхоти домашних животных, перу птиц, сухому корму для аквариумных рыбок (дафнии), эманациям насекомых (пчел, тараканов, саранчи, бабочек), муке, различным пищевым продуктам, солям платины и некоторым другим химическим веществам, в т.ч. лекарствам (обычно при профессиональном контакте).
Этиология аспириновой Б. а. не ясна. У больных отмечается непереносимость ацетил-салициловой кислоты, всех производных пиразолона (амидопирина, анальгина, баралгина, бутадиона), а также индометацина, мефенамовой и флуфенамовой кислот, ибупрофена, вольтарена, т.е. большинства нестероидных противовоспалительных средств. Кроме того, некоторые больные (по разным данным, от 10 до 30%) не переносят также желтый пищевой краситель тартразин, применяемый в пищевой и фармацевтической промышленности, в частности для изготовления желтых оболочек драже и таблеток.
Инфекционно-зависимая Б. а. формируется и обостряется в связи с бактериальными и особенно часто вирусными инфекциями респираторного аппарата. Согласно работам школы А.Д. Адо, главная роль принадлежит бактериям Neisseria perflava и Staphylococcus aureus. Рядом исследователей большее значение придается вирусам гриппа, парагриппа, респираторно-синтициальным вирусам и риновирусам, микоплазме.
К предрасполагающим факторам развития Б. а., в первую очередь, относят наследственность, значение которой более выражено при атопической Б. а., наследуемой по рецессивному типу с 50% пенетрантностью. Предполагают, что способность к выработке аллергических lgE-антител (иммуноглобулинов Е) при атопической астме, как и при других проявлениях атопии, связана с уменьшением числа или снижением функции Т-лимфоцитов-супрессоров. Существует мнение, что развитию Б. а. способствуют некоторые эндокринные нарушения и дисфункция системы гипофиз — кора надпочечников; известны, например, обострения болезни в климактерический период у женщин. Вероятно, к предрасполагающим факторам следует отнести холодный сырой климат, а также загрязнения атмосферного воздуха.
Патогенез любой формы Б. а. состоит в формировании гиперреактивности бронхов, проявляющейся спазмом бронхиальных мышц, отеком слизистой оболочки бронхов (вследствие повышения сосудистой проницаемости) и гиперсекрецией слизи, что приводит к бронхиальной обструкции и развитию удушья. Бронхиальная обструкция может возникать как в результате аллергической реакции, так и в ответ на воздействие неспецифических раздражителей — физических (вдыхание холодного воздуха, инертной пыли и др.), химических (например, озона, сернистого газа), резких запахов, изменений погоды (особенно падение барометрического давления, дождь, ветер, снег), физической или психической нагрузки и т.д. Конкретные механизмы формирования гиперреактивности бронхов изучены недостаточно и, вероятно, неодинаковы для разных этиологических вариантов Б. а. с различным соотношением роли врожденных и приобретенных нарушений регуляции бронхиального тонуса. Важное значение придают дефекту β-адренергической регуляции тонуса бронхиальной стенки, не исключается и роль гиперреактивности α-адренорецепторов и холинорецепторов бронхов, а также так называемый неадренергической-нехолинергической системы. Острая бронхиальная обструкция в случае атонической Б. а. развивается при воздействии на бронхиальные стенки медиаторов аллергической реакции I типа (см. Аллергия). Обсуждается возможная патогенетическая роль в реакции иммуноглобулинов G (субкласса lgG4). С помощью ингаляционных провокационных тестов с атопическими аллергенами установлено, что они могут индуцировать как типичную немедленную реакцию (через 15—20 мин после контакта с аллергеном), так и позднюю, которая начинается через 3—4 ч и достигает максимума через 6—8 ч (примерно у 50% больных). Генез поздней реакции объясняют воспалением бронхиальной стенки с привлечением нейтрофилов и эозинофилов хемотаксическими факторами аллергической реакции I типа. Есть основания полагать, что именно поздняя реакция на аллерген значительно усиливает гиперреактивность бронхов на неспецифические раздражители. В ряде случаев она является основой развития астматического статуса, но последний может быть обусловлен и другими причинами, возникая, например, после приема нестероидных противовоспалительных средств у больных аспириновой Б. а., при передозировке адреномиметиков. после неправильной отмены глюкокортикоидов и т.д. В патогенезе астматического статуса наиболее значимыми считают блокаду β-адренорецепторов и механическую обструкцию бронхов (вязкой слизью, а также вследствие отека и клеточной инфильтрации их стенок).
Патогенез аспириновой Б. а. не вполне ясен. В большинстве случаев имеется Псевдоаллергия к ряду нестероидных противовоспалительных средств. Полагают, что ведущее значение имеет нарушение этими препаратами метаболизма арахидоновой кислоты.
Патогенез инфекционно-зависимой Б. а. не имеет общепринятого объяснения. Доказательство lgE-обусловленной аллергии на бактерии и вирусы не получено. Обсуждаются теории β—адреноблокирующего действия ряда вирусов и бактерий, а также вагусного бронхоконстрикторного рефлекса при поражении вирусом афферентных зон. Установлено, что лимфоциты больных Б. а. выделяют в повышенных количествах особое вещество, способное вызвать освобождение гистамина и, возможно, других медиаторов из базофилов и тучных клеток. Микробы, находящиеся в дыхательных путях больных, а также изготавливаемые для практического применения бактериальные аллергены стимулируют выделение этого вещества лимфоцитами больных инфекционно-зависимой Б. а. Из этого следует, что конечные патогенетические звенья формирования приступа удушья могут быть сходными при обеих основных формах бронхиальной астмы.
Патогенетические механизмы астмы физического усилия не установлены. Существует точка зрения, что ведущим в патогенезе является раздражение эффекторных окончаний блуждающего нерва. Рефлекс может быть вызван, в частности, потерей тепла легкими в связи с форсированным дыханием. Более вероятно влияние охлаждения через медиаторный механизм. Замечено, что астма физического усилия легче провоцируется вдыханием сухого воздуха, чем увлажненного.
У многих больных Б. а. отмечаются психогенные приступы удушья, возникающие, например, при эмоциях страха или гнева, при ложной информации больного об ингаляции ему якобы нарастающих доз аллергена (когда на самом деле больной ингалировал физиологический раствор) и т.п. Острые, тяжелые стрессовые ситуации скорее склонны вызывать временную ремиссию Б. а., тогда как хронические психотравмы обычно ухудшают ее течение. Механизмы воздействия психогенных влияний на течение Б. а. остаются неясными. Разного типа неврозы, встречающиеся у больных Б. а., чаще являются следствием, а не причиной болезни. В настоящее время нет достаточных оснований выделять психогенную астму в отдельную форму, но в комплексном лечении больных Б. а. значение психогении следует учитывать.
В стадии предастмы у многих больных выявляется аллергический или полипозный риносинусит. К проявлениям собственно предастмы относится приступообразный кашель (сухой или с выделением небольшого количества слизистой вязкой мокроты), который не облегчается обычными противокашлевыми препаратами и устраняется средствами лечения Б. а. Приступы кашля обычно возникают ночью или в ранние утренние часы. Чаще всего кашель остается после перенесенной респираторной вирусной инфекции или обострения хронического бронхита, пневмонии. Затруднений дыхания больной еще не испытывает. При аускультации легких иногда определяется жесткое дыхание, очень редко — сухие хрипы при форсированном выдохе. В крови и мокроте обнаруживается эозинофилия. При исследовании функций внешнего дыхания (ФВД) до и после ингаляции β-адреномиметика (изадрина, беротека и др.) может быть установлен существенный прирост мощности выдоха, свидетельствующий о так называемом скрытом бронхоспазме.
В последующих стадиях развития Б. а. основными ее проявлениями становятся приступы удушья, а при тяжелом течении также состояния прогрессирующего удушья, обозначаемые как астматический статус (status asthmaticus).
Приступ бронхиальной астмы развивается относительно внезапно, у некоторых больных вслед за определенными индивидуальными предвестниками (першение в горле, кожный зуд, заложенность носа, ринорея и др.). Появляются ощущение заложенности в груди, затрудненного дыхания, желание откашляться, хотя кашель в этот период, в основном, сухой и усугубляет одышку. Затруднение дыхания, которое больной испытывает вначале только на выдохе, нарастает, что вынуждает больного принять сидячее положение для включения в работу вспомогательных дыхательных мышц (см. Дыхательная система). Появляются хрипы в груди, которые вначале ощущает только сам больной (или выслушивающий его легкие врач), затем они становятся слышны на расстоянии (дистанционные хрипы) как сочетание разной высоты голосов играющей гармони (музыкальные хрипы). На высоте приступа больной испытывает выраженное удушье, затруднение не только выдоху, но и вдоху (из-за установки в дыхательной паузе грудной клетки и диафрагмы в положение глубокого вдоха).
Больной сидит, опираясь руками на край сидения. Грудная клетка расширена; выдох значительно удлинен и достигается видимым напряжением мышц грудной клетки и туловища (экспираторная одышка); межреберья на вдохе втягиваются; шейные вены на выдохе набухают, на вдохе спадаются, отражая значительные перепады внутригрудного давления в фазах вдоха и выдоха. При перкуссии грудной клетки определяются коробочный звук, опущение нижней границы легких и ограничение дыхательной подвижности диафрагмы, что подтверждается и при рентгенологическом исследовании, выявляющем также значительное повышение прозрачности легочных полей (острое вздутие легких). Аускультативно над легкими обнаруживают жесткое дыхание и обильные разного тона сухие хрипы с преобладанием жужжащих (в начале и в конце приступа) или свистящих (на высоте приступа). Сердцебиения учащены. Тоны сердца нередко плохо определяются из-за вздутия легких и заглушающей громкости слышимых сухих хрипов.
Приступ может продолжаться от нескольких минут до 2—4 ч (в зависимости от применяемого лечения). Разрешению приступа обычно предшествует кашель с отхождением небольшого количества мокроты. Затруднение дыхания уменьшается, а затем исчезает.
Астматический статус определяется как опасная для жизни нарастающая бронхиальная обструкция с прогрессирующими нарушениями вентиляции и газообмена в легких, которая не купируется обычно эффективными у данного больного бронхолитиками.
Возможны три варианта начала астматического статуса: быстрое развитие комы (наблюдается иногда у больных после отмены глюкокортикоидов), переход в астматический статус приступа астмы (часто на фоне передозировки адреномиметиков) и медленное развитие прогрессирующего удушья, чаще всего у больных с инфекционно-зависимой Б. а. По тяжести состояния больных и степени нарушений газообмена выделяют три стадии астматического статуса.
I стадия характеризуется появлением устойчивой экспираторной одышки, на фоне которой возникают частые приступы удушья, заставляющие больных прибегать к повторным ингаляциям адреномиметиков, но последние лишь кратковременно облегчают удушье (не устраняя полностью экспираторную одышку), а через несколько часов утрачивается и это их действие. Больные несколько возбуждены. Перкуссия и аускультация легких выявляют изменения, аналогичные таковым при приступе Б. а., но сухие хрипы обычно менее обильны и преобладают хрипы высокого тона. Как правило, определяется тахикардия, особенно резко выраженная при интоксикации адреномиметиками, когда обнаруживаются также тремор пальцев кистей, бледность, повышение систолического АД, иногда экстрасистолия, расширение зрачков. Напряжение кислорода (рО2) и углекислого газа (рСО2) в артериальной крови близко к нормальному, может быть тенденция к гипокапнии.
II стадия астматического статуса отличается тяжелой степенью экспираторного удушья, утомлением дыхательных мышц с постепенным уменьшением минутного объема дыхания, нарастающей гипоксемией. Больной либо сидит, опираясь на край кровати, либо полулежит. Возбуждение сменяется все более удлиняющимися периодами апатии. Язык, кожа лица и туловища цианотичны. Дыхание остается учащенным, но оно менее глубокое, чем в I стадии. Перкуторно определяется картина острого вздутия легких, аускультативно — ослабленное жесткое дыхание, которое над отдельными участками легких может совсем не прослушиваться (зоны «немого» легкого). Количество слышимых сухих хрипов значительно уменьшается (определяются необильные и негромкие свистящие хрипы). Отмечается тахикардия, иногда экстрасистолия; на ЭКГ — признаки легочной гипертензии (см. Гипертензия малого круга кровообращения), снижение зубца Т в большинстве отведений. Падает pO2 артериальной крови до 60—50 мм рт. ст., возможна умеренная гиперкапния.
Ill стадия астматического статуса характеризуется резко выраженной артериальной гипоксемией (рО2 в пределах 40—50 мм рт. ст.) и нарастающей гиперкапнией (рСО2 выше 80 мм рт. ст.) с развитием респираторно-ацидотической комы (Кома). Отмечается выраженный диффузный цианоз. Часто определяются сухость слизистых оболочек, снижение тургора тканей (признаки обезвоживания). Дыхание постепенно урежается и становится все менее глубоким, что при аускультации отражается исчезновением хрипов и значительным ослаблением дыхательных шумов с расширением зон «немого» легкого. Тахикардия нередко сочетается с различными аритмиями сердца. Смерть может наступить от остановки дыхания или острых расстройств сердечного ритма в связи с гипоксией миокарда.
Отдельные формы брохиальной астмы имеют особенности анамнеза, клинических проявлений и течения.
Атопическая Б. а. чаще начинается в детском или в юношеском возрасте. В семейном анамнезе более чем в 50% случаев выявляется астма или другие атонические заболевания, в анамнезе больного — аллергический ринит, атопический дерматит. Приступам удушья при атопической Б. а. нередко предшествуют продромальные симптомы: зуд в носу и носоглотке, заложенность носа, иногда зуд в области подбородка, шеи, межлопаточной области. Приступ часто начинается с сухого кашля, затем быстро развертывается типичная картина экспираторного удушья с дистанционными сухими хрипами. Обычно приступ быстро удается купировать применением β-адреномиметиков или эуфиллина; заканчивается приступ выделением небольшого количества светлой вязкой мокроты. После приступа аускультативные симптомы астмы ликвидируются полностью или остаются минимальными.
Для атопической Б. а. характерны относительно легкое течение, позднее развитие осложнений. Тяжелое течение, развитие астматического статуса встречаются редко. В первые годы заболевания типичны ремиссии при прекращении контакта с аллергенами. Нередки спонтанные ремиссии. Полное выздоровление при атопической Б. а. у взрослых бывает редко.
Инфекционно-зависимая Б. а. наблюдается у лиц разных возрастов, но чаще заболевают взрослые. В семейном анамнезе относительно часто отмечается астма, редко — атопические заболевания. Характерно сочетание Б. а. с полипозным риносинуситом. Начало заболевания обычно связано с острыми, чаще вирусными инфекциями или с обострениями хронических заболеваний респираторного аппарата (синусита, бронхита, пневмонии). Приступы удушья отличаются меньшей, чем при атопической Б. а., остротой развития, большей продолжительностью, менее четким и быстрым разрешением в ответ на применение адреномиметиков. После купирования приступа при аускультации легких сохраняются жесткое дыхание с удлиненным выдохом, сухие жужжащие хрипы, при наличии воспалительного экссудата в бронхах — влажные хрипы. При этой форме Б. а. чаще встречается тяжелое течение с повторными астматическими статусами, быстрее развиваются осложнения.
Аспириновая астма в типичных случаях характеризуется сочетанием Б. а. с рецидивирующим полипозом носа и его придаточных пазух и непереносимостью ацетилсалициловой кислоты (так называемая аспириновая триада, обозначаемая иногда как астматическая триада). Однако полипоз носа иногда отсутствует. Болеют чаще взрослые женщины, но заболевание встречается и у детей. Обычно оно начинается с полипозного риносинусита; полипы после их удаления быстро рецидивируют. На каком-то этапе болезни после очередной полипэктомии или приема аспирина, анальгина присоединяется Б. а., проявления которой сохраняются в последующем и без приема нестероидных противовоспалительных средств. Прием этих препаратов неизменно вызывает обострения болезни различной тяжести — от проявлений ринита до тяжелейшего астматического статуса с летальным исходом. Полипэктомии также нередко сопровождаются тяжелыми обострениями Б. а. Большинство клиницистов считают, что для аспириновой Б. а. характерно тяжелое течение. Атопия среди этих больных встречается редко.
Астма физического усилия, или постнагрузочный бронхоспазм, не представляет собой, по-видимому, самостоятельную форму Б. а. Установлено, что у 50—90% больных любой формой Б. а. физическое усилие способно вызвать приступ удушья через 2—10 мин после окончания нагрузки. Приступы редко бывают тяжелыми, продолжаются 5—10 мин, иногда до 1 ч; проходят без применения лекарств или после ингаляции β-адреномиметика. У детей астма физического усилия встречается чаще, чем у взрослых. Замечено, что некоторые виды физических усилий (бег, игра в футбол, баскетбол) особенно часто вызывают постнагрузочный бронхоспазм. Подъем тяжестей менее опасен; относительно хорошо переносятся плавание и гребля. Имеет значение также длительность физической нагрузки. В условиях провокационного теста обычно дают нагрузки в течение 6—8 мин; при более длительной нагрузке (12—16 мин) выраженность постнагрузочного бронхоспазма может быть меньшей — больной как бы перескакивает через бронхоспазм.
Длительно протекающая Б. а. осложняется эмфиземой легких, нередко хроническим неспецифическим бронхитом, пневмосклерозом, развитием легочного сердца, с формированием в последующем хронической легочно-сердечной недостаточности. Значительно быстрее эти осложнения возникают при инфекционно-зависимой, чем при атопической форме заболевания. На высоте приступа удушья или затяжного приступа кашля возможна Кратковременная потеря сознания (Беттолепсия). При тяжелых приступах иногда отмечаются разрывы легких в участках буллезной эмфиземы с развитием Пневмоторакса и пневмомедиастинума (см. Средостение). Нередко наблюдаются осложнения в связи с длительной терапией Б. а. глюкокортикоидами: ожирение, артериальная гипертензия, выраженный остеопороз, который может быть причиной возникновения во время приступов Б. а. спонтанных переломов ребер. При непрерывном применении глюкокортикоидов в относительно короткий срок (иногда за 3—5 недель) формируется гормонозависимое течение Б. а.; отмена глюкокортикоидов может стать причиной тяжелого астматического статуса, угрожающего смертельным исходом.
Анализ клинической картины и целенаправленное обследование больного позволяют решить три основные диагностические задачи: подтвердить (или отвергнуть) наличие Б. а., определить ее форму, установить спектр аллергенов (при аллергической Б. а.) или псевдоаллергенов (см. Псевдоаллергия), имеющих этиологическое значение для Б. а. у данного больного. Последняя задача решается с участием аллергологов.
Диагноз бронхиальной астмы основывается на следующих критериях: характерные приступы экспираторного удушья с дистанционными хрипами; значительные различия мощности выдоха при приступе (резкое снижение) и вне приступа: эффективность β-адреномиметиков в купировании прикупов удушья; эозинофилия крови и особенно мокроты; наличие сопутствующей аллергической или полипозной риносинусопатии. Подтверждают наличие Б. а. характерные изменения ФВД; менее специфичны данные рентгенологического исследования вне приступа астмы. Из последних в пользу возможного наличия Б. а. могут свидетельствовать признаки хронической эмфиземы легких (Эмфизема лёгких) и Пневмосклероза (чаще обнаруживаются при инфекционно-зависимой астме) и изменения придаточных пазух носа — признаки отека слизистой оболочки, полипозного, иногда гнойного процесса. При атопической Б. а. рентгенологические изменения в легких вне приступа удушья могут отсутствовать даже спустя годы от начала заболевания.
Из исследований ФВД основное значение для диагноза Б. а. имеет выявление бронхиальной обструкции (как ведущего типа вентиляционных нарушений при Б. а.) и, главное, характерной для Б. а. гиперреактивности бронхов, определяемой по динамике ФВД в провокационных пробах с ингаляцией физиологических активных веществ (ацетилхолин, гистамин и др.), гипервентиляцией, физической нагрузкой. Бронхиальная обструкция определяется по снижению форсированной жизненной емкости за первую секунду выдоха (ФЖЕЛ1) и мощности выдоха по данным пневмотахометрии. Последний метод весьма прост и может использоваться врачом на обычном амбулаторном приеме, в т.ч. для выявления так называемого скрытого бронхоспазма, часто обнаруживаемого у больных Б. а. Если мощность выдоха, измеряемая до и через 5, 10 и 20 мин после ингаляции больным одной дозы алупента (или другого β-адреномиметика в дозированном ручном ингаляторе), возрастает на 20% и более, то тест считается положительным, свидетельствующим об имевшемся бронхоспазме. В то же время отрицательный тест в фазе ремиссии при нормальной исходной мощности выдоха не дает оснований отвергнуть диагноз Б. а.
Степень неспецифической гиперреактивности бронхов оценивается в фазе ремиссии Б. а. с помощью провокационных ингаляционных тестов с ацетилхолином (карбохолином), иногда гистамином, PgF2α, β-адреноблокирующими препаратами. Эти исследования, иногда необходимые при сомнительном диагнозе Б. а., проводятся только в условиях стационара. Провокационный тест считается положительным, если после ингаляции раствора ацетилхолина ФЖЕЛ, и (или) мощность выдоха снижаются более чем на 20%; в ряде случаев провоцируется клинически развернутый приступ Б. а. Положительный ацетилхолиновый тест подтверждает диагноз Б. а., отрицательный позволяет отвергнуть его с большой степенью вероятности.
Диагноз отдельных форм Б. а. в существенной мере основывается на клинических данных, анализ которых при необходимости дополняется специальными тестами и аллергологическим обследованием.
Аспириновая астма предполагается с высокой вероятностью в случае четкой связи приступов с приемом аспирина или других нестероидных противовоспалительных средств, а также если астма является первым проявлением непереносимости этих препаратов, особенно у женщин старше 30 лет, не имеющих атопии в личном и семейном анамнезе и страдающих пансинуситом или полипозом носа, дополняющим аспириновую триаду. Диагноз более достоверен, если в период приступов Б. а. обнаруживается нормальный уровень lgE в крови при наличии эозинофилии крови. В сомнительных случаях в специализированных учреждениях иногда проводят провокационный пероральный тест с ацетилсалициловой кислотой (в минимальных дозах), но широкое применение этого теста нельзя рекомендовать из-за возможности тяжелых реакций.
Астму физического усилия устанавливают по данным анамнеза и результатам провокационного теста с дозированной (с помощью велоэргометра) физической нагрузкой, который обычно проводится в условиях стационара в фазе ремиссии болезни и при отсутствии противопоказаний (заболевания сердца, тромбофлебит нижних конечностей, высокая степень миопии и др.). Тест считается положительным, если в течение 20 мин после выполнения физического усилия ФЖЕЛ) и (или) мощность выдоха снижаются на 20% и более либо возникает клинически выраженный приступ удушья (обычно нетяжелый). Положительный тест является объективным показателем гиперреактивности бронхов и может быть использован для подтверждения диагноза Б. а. Отрицательный результат не исключает этого диагноза.
Атопическую Б. а. распознают по особенностям клинического течения, наличию сопутствующих проявлений атопии (поллиноза, атопического дерматита, пищевой аллергии и пр.), данным семейного и аллергологического анамнеза. Подтверждают диагноз выявлением у больного сенсибилизации реагинового типа (см. Аллергия) и положительными результатами элиминационных тестов (прекращение контакта с подозреваемыми аллергенами), а также провокационных проб с определенными аллергенами. Для атонической Б. а. характерно повышенное содержание общего lgE в сыворотке, а также наличие аллергенспецифических lgE. Относительно часто отмечается снижение количества Т-лимфоцитов, особенно Т-супрессоров.
Инфекционно-зависимая Б. а. предполагается прежде всего в случаях проявления приступов удушья на фоне уже сформировавшихся хронического бронхита, хронической пневмонии или при наличии хронических очагов инфекции в верхних дыхательных путях. Однако во всех случаях необходимо дифференцировать инфекционно-зависимую и атопическую формы Б. а. В пользу инфекционно-зависимой Б. а. свидетельствуют замедленное начало и большая продолжительность приступов удушья, нередкая связь их учащения с перенесенной острой или обострившейся хронической респираторной инфекцией, склонность к развитию астматического статуса, отсутствие у больных сенсибилизации реагинового типа, положительные кожные и провокационные ингаляционные тесты с бактериальными аллергенами. Основные различия атопической и инфекционно-зависимой форм Б. а. приведены в таблице.
Дифференциально-диагностические различия атопической инфекционно-зависимой форм бронхиальной астмы
| Признаки | При атопической бронхиальной астме | При инфекционно- зависимой бронхиальной астме |
|---|---|---|
| Начало заболевания | Чаще в детском и юношеском возрасте | Обычно после 30 лет |
| Риносинусит | Без признаков инфекции | Часто осложненные инфекцией |
| Полипоз носа | Редко | Часто |
| Хронический бронхит, пневмония | Обычно отсутствуют | Выявляются часто |
| Аллергические заболевания в семье | Часто | Редко (кроме астмы) |
| Сопутствующие проявления атопии (дерматит, поллиноз, пищевая аллергия и пр.) | Часто | Редко |
| Развитие астматического статуса | Очень редко | Сравнительно часто |
| Формирование осложнений | Медленное | Быстрое |
| Предупреждающее приступы действие интала | Частое | Редкое |
| Связь приступов удушья с определенным аллергеном | Частая | Отсутствует |
| Особенности приступа астмы | Острое начало, быстрое развитие, умеренная тяжесть | Постепенное начало, персистирующий характер, часто тяжелое течение |
| Эффективность купирования приступов β-адреномиметиками, эуфиллином | Высокая | Умеренная |
| Эозинофилия крови и мокроты | Обычно умеренная | Часто высокая |
| Тип аллергических реакций | Немедленный, lgE- зависимый | Замедленный (не во всех случаях) |
| Общий уровень в крови lgE | Повышен | Нормальный |
| Специфические lgE-антитела | Всегда присутствуют | Всегда отсутствуют |
| Кожные тесты с неинфекционными аллергенами | Положительные | Отрицательные |
| Элиминация аллергена | Возможна (часто эффективна) | Практически невозможна |
Дифференциальный диагноз проводится чаще всего между инфекционно-зависимой Б. а., хроническим обструктивным бронхитом, проявления которых, включая аускультативную картину, могут быть сходными. В пользу Б. а. свидетельствуют эозинофилия крови и мокроты, наличие аллергического или полипозного риносинусита, положительный тест на выявление скрытого бронхоспазма, терапевтическая эффективность антиастматических препаратов. Эти же критерии, а также результаты аллергологического обследования, используют для дифференциальной диагностики Б. а. с астмоподобным бронхоспазмом при карциноидном синдроме, системном мастоцитозе, при раздражении трахеи или бронхов инородным телом, сдавлении их опухолью, увеличенными лимфатическими узлами, аневризмой аорты. Трахеобронхиальная дискинезия (экспираторный стеноз трахеи и бронхов) в сочетании с хроническим бронхитом сопровождается экспираторными затруднениями дыхания, без других характерных признаков Б. а., диагноз устанавливают с помощью бронхоскопического исследования. При рентгенологическом выявлении в легких инфильтратов у больных с гиперэозинофилией крови и приступами удушья необходим дифференциальный диагноз Б. а. с летучими эозинофильными инфильтратами (см. Леффлера синдром), аллергическим бронхолегочным аспергиллезом (Аспергиллёз), а также с легочной формой узелкового периартериита (см. Периартериит узелковый). Он основывается на результатах целенаправленных диагностических исследований, подтверждающих или исключающих эти заболевания. Иногда приходится дифференцировать Б. а. с гипервентиляционным синдромом (при истерии, органических поражениях головного мозга), который проявляется тахипноэ и гипокапнией, но при этом нет типичных признаков бронхоспазма. В сомнительных случаях для исключения Б. а. применяют ингаляционный ацетилхолиновый тест.
В лечении больных Б. а. выделяют неотложные мероприятия по купированию приступа удушья и выведению больных из астматического статуса и комплексную терапию, направленную на само заболевание и вторичную профилактику приступов Б. а. Показания к госпитализации в начале заболевания определяются необходимостью уточнения диагноза, тяжестью состояния больных при выраженных обострениях (в предстатусе и астматическом статусе); госпитализация в аллергологические отделения желательна в фазе ремиссии болезни, когда можно проводить специфическую диагностику и иммунотерапию.
Неотложная терапия приступа бронхиальной астмы при легком течении и в ранней стадии его развития обычно осуществляется самим больным по ранее полученным рекомендациям врача. Часто она ограничивается ингаляцией из дозированного ручного ингалятора 1—2 доз β—адреномиметика (алупент, салбутамол, беротек и др.) или атропиноподобного бронхолитика (атровент), либо комбинированного препарата беродуал (беротек и атровент). Выбор препарата, его разовой и максимальной суточной дозы осуществляет врач, основываясь на результатах сравнительной оценки влияния разных доз этих бронхорасширяющих средств (Бронхорасширяющие средства) у данного больного как на бронхиальную проходимость (по динамике ФЖЕЛ1, мощности выдоха), так и на частоту сердечных сокращений и АД. При назначении β-адреномиметиков больного предупреждают об опасности их передозировки (из-за возможности усугубления бронхоспазма по так называемому механизму рикошета и кардиотоксического действия) и разрешают без непосредственного контроля врача ингалировать не более 8 доз в сутки; если возникает потребность в большем числе ингаляций, больной должен обратиться к врачу.
При среднетяжелом и тяжелом приступе Б. а., особенно при недостаточном эффекте дозированных ингаляций бронхолитиков из ручного ингалятора, неотложную помощь оказывает врач, используя не только медикаментозные, но и нелекарственные воздействия на больного, в т. ч. психотерапию. Начинают с введения 5—10 мл 2,4% раствора эуфиллина в вену, а при отсутствии такой возможности (и в относительно ранней стадии приступа) взрослому больному следует принять внутрь эуфиллин, вылитый из ампулы в рюмку и смешанный с 1 десертной ложкой водки, либо 1—2 столовых ложки спиртового раствора в микстуре, содержащей 3 г эуфиллина, 40 мл простого сиропа и 360 мл 12% раствора винного спирта. Одновременно для быстрого получения отхаркивающего и усиления бронхолитического эффекта больному дают пить (2—3 стакана) горячее молоко с добавлением боржоми (1:1) или гидрокарбоната натрия ( 1 /2 чайной ложки на стакан), чай из грудных сборов (исключая при атопической Б. а. травы, к которым у больного есть аллергия) либо обычный горячий чай или кофе (учитывая желание больного и его опыт в купировании таких приступов ранее).
Большое внимание следует уделять психическому состоянию больного, ликвидации нередко возникающей «дыхательной паники» — нерационального учащения и дизритмии дыхания, усугубляющих нарушения вентиляции легких. Больного необходимо успокоить, вселить уверенность в скором разрешении приступа, помочь больному выбрать оптимальные для условий приступа ритм дыхания (соотношение времени выдоха и вдоха, глубины и частоты дыхания), позу, а также место нахождения больного в помещении (расстояние от нагревательных приборов, открытой форточки, источников запахов и т.д.). Нередко облегчение больному приносит дыхание с сопротивлением выдоху на уровне губной щели (выдох при почти сомкнутых губах); при этом уменьшается экспираторное спадение стенок трахеи и бронхов. В некоторых случаях разрешению приступа способствуют простые средства рефлекторной терапии: помещение рук или ног в горячую воду, растирание кожи конечностей и грудной клетки, применение горчичников и т.п.
При отсутствии положительной динамики в состоянии больного через 15—25 минут после введения эуфиллина следует продолжить медикаментозную терапию. Если признаков передозировки адреномиметиков (тремор пальцев, выраженная тахикардия, повышение систолического АД) нет, целесообразно повторить их ингаляцию (2 дозы) с контролем правильности ее выполнения (иногда препарат не вдыхается больным, задерживается в ротовой полости) или ввести больному подкожно адреналин (0,3 мл 0,1% раствора) либо эфедрин (0,5—1 мл 5% раствора). Если в течение 1 ч приступ купировать не удалось, вводят внутривенно 60 мг преднизолона или 8 мг дексаметазона. и больного госпитализируют с подозрением на развитие астматического статуса.
Интенсивная терапия астматического статуса, а при необходимости также и реанимационные мероприятия могут быть полноценно осуществлены только в условиях стационара. Поэтому все больные с астматическим статусом (как и при подозрении на его развитие) подлежат срочной госпитализации, по возможности в отделение или палату интенсивной терапии и реанимации. Основные направления лечебного воздействий включают восстановление чувствительности (разблокирование) бронхиальных β-адренорецепторов, устранение механической обструкции бронхов, коррекцию гипоксемии, гиперкапнии и нарушений кислотно-щелочного равновесия, а также введение жидкостей, обязательное не только при общем обезвоживании, но и как средство гидратации бронхов, необходимой для снижения вязкости секрета бронхиальных желез и мокроты.
На догоспитальном этапе больному внутривенно вводят преднизолон (60—90 мг). Если имеются признаки передозировки адреномиметиков, дополнительное введение последних противопоказано: немедленно прекращают использование ручных ингаляторов. При отсутствии передозировки больному подкожно можно ввести 0,3 мл 0,1% раствора адреналина или 0,5 мл 0,05% раствора алупента (орципреналина сульфата), но предпочтительно медленное внутривенное введение 10 мл 2,4% раствора эуфиллина. Из-за опасности фибрилляции желудочков сердца категорически противопоказано одновременное с эуфиллином введение коргликона, строфантина или других сердечных гликозидов. Показания к применению последних у больных без декомпенсации легочного сердца вообще отсутствуют (при астматическом статусе патогенез тахикардии исключает возможность ее купирования сердечными гликозидами, а возникновение экстрасистолии создает прямые противопоказания к их использованию). Дальнейшее лечение проводится в стационаре.
В I стадии астматического статуса преднизолон в дозе 60 мг (или метилпреднизолон, дексаметазон в эквивалентных дозах) вводят внутривенно каждые 4—6 ч до выведения больного из астматического статуса. Одновременно назначают глюкокортикоиды внутрь (30—60 мг в сутки преднизолона или эквивалентные дозы других препаратов). При необходимости, особенно у больных с гормонозависимым течением Б. а., дозы преднизолона могут быть значительно увеличены — до 1000 мг в течение первых 12 ч. По достижении эффекта суточную дозу глюкокортикоидов снижают быстро и через 7—8 дней переходят на поддерживающие дозы (у больных с гормонозависимым течением Б. а.) либо отменяют эти препараты. С момента поступления больного начинают инфузионную терапию. Внутривенно капельно в изотоническом растворе хлорида натрия вводят эуфиллин — 1,5—2 г в сутки: при плохой переносимости (тошнота, рвота, нарушение ритма сердца) дозу препарата снижают вдвое, а при отсутствии бронхолитического действия его введение прекращают. Объем вводимой внутривенно жидкости должен составлять не менее 2 л за сутки. Кроме изотонического раствора хлорида натрия вводят 5% раствор глюкозы, полиглюкин, реополиглюкин. Применяют постоянную ингаляцию увлажненного кислорода через носовой катетер. С целью улучшения бронхиального дренажа в этой стадии астматического статуса назначают 3% раствор йодистого калия (при отсутствии противопоказаний к йоду) по 20 мл каждые 3—4 ч до снижения вязкости мокроты или появления признаков йодизма (ринореи, слезотечения), после чего препарат отменяют или урежают частоту его приема в той же дозе до 2—3 раз в сутки; одновременно назначают бисольвон (его отхаркивающее действие проявляется позже), проводят вибрационный массаж грудной клетки.
Во II стадии астматического статуса кроме описанной выше терапии проводятся дополнительные мероприятия по устранению гипоксемии, интенсифицируется терапия, направленная на улучшение бронхиальной проходимости и дренажа бронхов. Применяют вдыхание гелий-кислородной смеси. Объем вводимых внутривенно жидкостей увеличивают до 3 л в сутки, а при выраженной дегидратации — до 4 л. С целью получения отхаркивающего эффекта внутривенно вводят 5% раствор гидрокарбоната натрия — 100 мл (при необходимости коррекции дыхательного ацидоза — 200 мл и более). Если обструкция бронхов все-таки нарастает, иногда применяют бронхоскопический лаваж, т.е. промывание бронхиального дерева (под наркозом предионом или оксибутиратом натрия в сочетании с седуксеном или дроперидолом) теплым физиологическим раствором хлорида натрия через инжекционный фибробронхоскоп.
Трансформация астматического статуса в III стадию, о чем свидетельствуют выраженная гиперкапния, декомпенсация дыхательного ацидоза, является показанием для искусственной вентиляции легких (ИВЛ), которая проводится со следующими особенностями: необходимо создать высокое давление в дыхательной системе (80—100 см водного столба), дыхательные объемы не должны быть меньше 0,8—1,2 л, минутный объем вентиляции в начале ИВЛ должен быть значительно увеличен (до 30—35 л). Активный выдох применять не рекомендуется. На фоне искусственной вентиляции легких осуществляют промывание и очищение бронхиального дерева через интубационную трубку в сочетании с активным ударным массажем грудной клетки.
Комплексное лечение больных бронхиальной астмой направлено на достижение ремиссий болезни и вторичную профилактику ее обострений и приступов удушья. Все методы лечения Б. а. условно можно разделить на специфические, применяемые при аллергической Б. а. (ограничение или прекращение контакта с выявленными аллергенами, и гипосенсибилизация путем специфической иммунотерапии), и неспецифические, применяемые при всех формах Б. а. и включающие медикаментозную терапию, физиотерапию, курортное лечение, лечебную физкультуру, психотерапию, иглорефлексотерапию.
Специфические методы лечения применяют аллергологи, исходя из результатов аллергологического обследования больного. Участковый терапевт может заподозрить «виновный» аллерген (например, шерсть домашних животных или корм для аквариумных рыбок) и обязан еще до консультации больною аллергологом дать совет о прекращении контакта с предполагаемым аллергеном. Специфическая иммунотерапия проводится путем подкожного введения экстрактов аллергенов в постепенно нарастающих дозах. Она общепринята для лечения атопической астмы. Этот вид лечения особенно эффективен на ранней стадии болезни, когда удается достигнуть длительных ремиссий у 60—70% больных. Инфекционные аллергены с лечебной целью применяются реже В отдельных случаях применяются иммуносорбция, плазмаферез, лимфоцитаферез, дающих временный эффект.
Лечение иммуноглобулинами противоаллергического действия имеет вспомогательное значение при атопической Б. а. Иммуномодуляторы (левамизол, Т-активин, нуклеинат натрия и др.) показаны скорее для лечения сопутствующих воспалительных процессов респираторного аппарата, чем собственно астмы.
Медикаментозная неспецифическая терапия больных Б. а. ограничивается минимальным числом лекарств, т.к. полипрагмазия при Б. а. чревата серьезными осложнениями. Больным Б. а. абсолютно противопоказаны холиномиметики, например пилокарпин (даже глазные капли), или ингибиторы холинэстеразы (физостигмин), а также β-адреноблокаторы (обзидан и др.). Спровоцировать приступ удушья, а также вазомоторный ринит могут препараты раувольфии. Нежелательно применение опиатов, обладающих гистаминлиберирующей активностью. При показаниях к антибактериальной терапии следует избегать использования пенициллинов, к которым у больных Б. а. часто выявляется аллергия. При аспириновой Б. а. категорически запрещают прием ацетилсалициловой кислоты, производных пиразолона и всех других анальгетиков и нестероидных противовоспалительных средств, обладающих антипростагландиновым эффектом (в качестве анальгетика можно использовать парацетамол). Этим больным нельзя назначать таблетки в желтой оболочке.
Существует ограниченное число лекарств, действительно эффективных при астме. К ним относятся бронхолитические средства, в частности β-адреномиметики и производные ксантина (эуфиллин, кофеин), а также интал и глюкокортикоиды. Базисное течение больных Б. а. обычно включает применение препаратов одной или двух из этих групп. Из бронхолитических средств β-адреномиметики (алупент, беротек и др.), а также атровент, беродуал, содержащиеся в ручных дозированных ингаляторах, наиболее удобны для купирования легких приступов удушья (тяжелые приступы обычно требуют внутривенного введения эуфиллина) и их предупреждения. Так, при возникновении приступов преимущественно в ночное время они могут быть предупреждены единственной за сутки ингаляцией бронхолитика непосредственно перед сном. При относительно легких, но частых приступах можно рекомендовать ингаляции этих препаратов по 1—2 дозы до 3—4 раз в сутки (без контроля врача не более 8 доз в сутки) в течение длительного времени (несколько недель), но следует стремиться к снижению суточной дозы или временной отмене β-адреномиметиков при каждом облегчении состояния больного и тем более в период ремиссии Б. а. У ряда больных эффективно применение неингаляционных форм адреномиметиков и других бронхолитических средств, назначаемых внутрь или ректально (в клизмах или в свечах), что позволяет удлинить время предупреждающего приступ действия лекарства на 2—3 ч (в сравнении с ингаляционным путем введения). Успешно используются эфедрин, теофедрин, антастман, эуфиллин (в таблетках, микстурах, растворах для микроклизм), пролонгированные препараты теофиллина, в т.ч. отечественные теолонг и канофиллин. Для предупреждения астмы физического усилия рекомендуют также фенигидин (адалат, коринфар). Назначение этих средств позволяет временно отменить или значительно уредить ингаляции бронхолитиков и уменьшить тем самым на какое-то время непосредственное, в т.ч. раздражающее, их воздействие на бронхиальную стенку.
Одной из целей применения бронхолитических средств является повышение эффективности бронхиального дренажа, играющего важную роль в периоды обострений болезни, особенно у больных инфекционно-зависимой Б. а. Ингаляция бронхолитика проводится за 10 мин до начала процедуры дренажа (позиционного и с помощью специальных дыхательных упражнений), осуществляемой так же, как у больных хроническим Бронхитом. С этой же целью применяются отхаркивающие средства — бромгексин, лазольван, мукосольвин; наиболее эффективны препараты йода (йодистый калий или натрий), но иногда их использованию препятствуют вазомоторный ринит (возможно его обострение) и наличие к нему идиосинкразии. Следует избегать применения ингаляционных протео- и муколитиков (N-ацетилцистеин, трипсин и др.) из-за возможности спровоцировать тяжелый приступ удушья.
Интал, стабилизирующий тучные клетки, назначают с целью достижения ремиссии в течении Б. а. (способностью купировать возникший приступ интал не обладает). Он чаще эффективен при атонической форме Б. а., но попытка его применения оправдана при любой форме. С той же целью назначают обладающий более широким спектром действия кетотифен (задитен). Заранее предсказать эффективность или неэффективность этих средств как и сравнительную эффективность бронхолитиков у данного больного в большинстве случаев трудно из-за выраженных индивидуальных различий в реакциях на лекарства у больных Б. а. Поэтому большее значение в лечении больных Б. а. имеют эмпирические критерии и гибкость врачебной тактики в выборе средств терапии, основанная на своевременной оценке их эффективности у данного больного. Для объективизации эффекта следует шире использовать исследования ФЖЕЛ1, мощности выдоха (особенно при подборе бронхолитического средства) и других показателей функций внешнего дыхания; однако в ряде случаев их динамика под влиянием лекарственного средства менее выразительна, чем динамика клинических проявлений приступа удушья и отмечаемое больным облегчение дыхания,
Глюкокортикоиды как средства базисной терапии применяются только при тяжелом течении Б. а. и явно недостаточной эффективности всех других возможных методов лечения. При впервые возникшей необходимости применения глюкокортикоидов, например в связи с астматическим статусом, следует стремиться к их отмене в ближайшие 3—5 дней независимо от величины начальной суточной дозы, т.к. формирование гормонозависимого течения Б. а. и вероятность известных побочных действий определяются не столько суточной и курсовой дозами, сколько длительностью применения глюкокортикоидов (даже в малых дозах). Имеет значение и лекарственная форма применяющихся препаратов. Самым безопасным из них является беклометазон дипропионат (бекотид, бекломет) в ручных дозированных ингаляторах. Средняя суточная доза соответствует 8 вдохам (2 вдоха 4 раза в день), но можно назначать до 16 вдохов в сутки. При выраженном бронхоспазме для лучшего проникновения препарата в дыхательные пути целесообразна предварительная ингаляция β-адреномиметика. При отсутствии эффекта показан метилпреднизолон или другие глюкокортикоиды короткими курсами парентерально или внутрь с последующим переводом на бекотид или интал, а если отмена не удается — переводом на интермиттирующий прием препарата: через день в индивидуальной для каждого больного дозе.
Хирургическое лечение (гломэктомия) мало эффективно и считается недостаточно обоснованным.
Диета больных Б. а. должна быть достаточно калорийной, но не способствующей избыточному весу; жидкость не ограничивается. Из рациона питания должны быть исключены продукты, которые, по данным анамнеза, вызывали у больного аллергические реакции, и продукты, содержащие экзогенные гистамино-либераторы (рыба, сырая капуста, редис, цитрусовые); при аспириновой астме противопоказаны кулинарные и кондитерские изделия — драже, кремы и др., окрашенные желтой краской (возможно присутствие тартразина).
Физиотерапия применяется для лечения хронических воспалительных процессов в легких и придаточных пазухах носа, а также для стимуляции функции надпочечников (индуктотермия). Особое место занимает иглорефлексотерапия. которая в отдельных случаях приводит к длительной устойчивой ремиссии Б. а., а при обострениях болезни помогает у многих больных добиться улучшения состояния при меньшем объеме фармакотерапии.
Климатотерапия нередко способствует ремиссии Б. а., особенно у молодых больных. Известны случаи полного прекращения умеренно тяжелых проявлений Б. а. в день прибытия больного в благоприятную для него климатическую зону. Иногда этот эффект смены климата сохраняется многие месяцы и даже годы, что побуждает больного к перемене постоянного места жительства. Однако у большинства больных эффект климатотерапии носит временный характер, причем у разных больных реакция на особенности климата не одинакова. Чаще для больных Б. а. благоприятны климатические зоны среднегорья с теплым сухим климатом (Кисловодск), а также Южный берег Крыма. Поездки в эти зоны рекомендуют в фазе ремиссии или легких клинических проявлений болезни.
Лечебная физкультура имеет значение и как средство вторичной профилактики, и как вспомогательный элемент терапии приступов Б. а. Систематические физические упражнения и специальная дыхательная гимнастика «дисциплинируют» дыхание, помогают больному уменьшить утомляемость дыхательных мышц при бронхиальной обструкции за счет более совершенного распределения на них нагрузки, более эффективного использования движений диафрагмы при рациональном соотношении частоты и глубины дыхания, а также длительности вдоха и выдоха. В периоды ремиссий и при нетяжелом течении Б. а. без признаков постнагрузочного бронхоспазма интенсивная мышечная работа вызывает расширение просвета бронхов, приводит в процессе тренировок к перестройке регуляции дыхания, делает его экономным и способствует урежению и облегчению приступов удушья.
При частых приступах и длительном состоянии затрудненного дыхания целесобразны специальные дыхательные упражнения, способствующие полному выдоху. К ним относятся так называемая звуковая гимнастика (длинный выдох с произнесением свистящих или шипящих звуков) и выдох с сопротивлением (через соломинку под воду, в различного рода приспособления и устройства).
В условиях амбулаторного лечения больных Б. а. может быть применен метод волевого ограничения легочной вентиляции и задержек дыхания на выдохе, но он противопоказан в случаях астматического статуса, при недостаточности кровообращения, а также при психических заболеваниях, препятствующих необходимому контакту с врачом. Метод основан на возможности перестройки регуляции дыхания (при соответствующих тренировках в условиях покоя) без дополнительного кислородного запроса на работу мышц. С больным проводят успокаивающую беседу, объясняют цель занятий, затем учат расслаблению мышц плечевого пояса, спины, живота в наиболее удобном положении — сидя у стола, положив руки на колени или опираясь на стол. На первых занятиях врач (или инструктор ЛФК) внушает больному целесообразность дышать поверхностно, сдерживая кашель. Помогают короткие дыхательные паузы в 2—3 с. Больной обучается волевым задержкам дыхания на спокойном выдохе. В дальнейшем такие тренировки задержек дыхания до 30—40 раз в сутки, но с перерывами не менее 5—7 мин больные проводят самостоятельно при периодическом врачебном контроле. При этом постепенно увеличивается длительность произвольного апноэ. По мере улучшения состояния больного следует уменьшать частоту применения бронхолитических средств вплоть до полной их отмены. Эти рекомендации не могут быть распространены на другие лекарственные средства, особенно гормональные препараты. После достижения ремиссии в неосложненных случаях назначают общеразвивающие упражнения — ходьбу, бег трусцой, плаванье, езду на велосипеде. Максимальные и субмаксимальные нагрузки больным Б. а. не показаны.
При инфекционно-зависимой Б. а. на фоне хронических неспецифических заболеваний легких (пневмосклеро-, эмфизема, хронический бронхит, хроническая пневмония) рекомендуются целенаправленные дыхательные упражнения, способствующие бронхиальному дренажу, и короткие задержки дыхания после выдоха и откашливания; обязательна постоянная тренировка длительных волевых задержек дыхания.
У заболевших Б. а. взрослых выздоровление наблюдается редко. В отношении трудоспособности и жизни больных прогноз зависит от формы и тяжесги Б. а. При атопической форме Б. а. возможны длительные ремиссии — спонтанные (при прекращении контакта с аллергеном) или после специфической иммунотерапии. При легком течении заболевания трудоспособность обычно сохранена, при среднетяжелом нарушается в фазах обострения, при тяжелом течении нередко бывает стойкое нарушение трудоспособности (инвалидность III или II группы). Развитие повторных астматических состояний ухудшает витальный прогноз; при астматическом статусе III стадии даже в условиях применения ИВЛ нередко наступает летальный исход.
Общее снижение заболеваемости Б. а. считается возможным при сочетанном применении социально-гигиенических и медицинских мероприятий. Улучшение условий труда и быта населения, снижение загрязненности атмосферного воздуха в городах и на промышленных предприятиях, борьба с курением, развитие физкультуры и спорта имеют прямое отношение к профилактике Б. а. Медицинские аспекты проблемы профилактики Б. а. включают рациональное ограничение прививок, борьбу с самолечением, полипрагмазией (особенно для лиц с атопической конституцией). Очень важно правильное и своевременное лечение так называемых предастматических заболеваний — острого и хронического бронхита, пневмоний, воспалительных заболеваний верхних дыхательных путей, поллиноза, круглогодичного аллергического ринита. У лиц, страдающих такими заболеваниями, для индивидуальной профилактики Б. а. большое значение имеют закаливание организма, занятия физкультурой, трудоустройство на предприятия с чистым и нормальным по режиму температур и влажности воздухом. Особенно дифференцированно следует подходить к выбору профессии и организации бытовой обстановки лицам с признаками атопической конституции и наличием астмы в семейном анамнезе, чтобы избежать их массивного контакта с высокоантигенными веществами.
Особенности бронхиальной астмы у детей
С 60-х гг. отмечено возрастание заболеваемости детей бронхиальной астмой; удельный вес Б. а. в структуре бронхолегочной патологии в детском возрасте составляет, по разным данным, от 27,6 до 60%. Начинается заболевание чаще в дошкольном возрасте; выявилась тенденция к все более частому заболеванию детей первого года жизни. Увеличилось число больных детей с тяжелым течением Б. а.
Этиология и патогенез Б. а. у детей, как и у взрослых, в большинстве случаев связаны с сенсибилизацией организма экзогенными и эндогенными аллергенами. Для детей характерно быстрое развитие полиаллергии (за 3—12 мес. от начала заболевания); моноаллергия встречается редко. Наиболее часто наблюдается аллергия к домашней пыли, пыльце растений и пищевым продуктам. При аллергии к пыльце обострения Б. а. носят сезонный характер в зависимости от времени цветения растений. Из пищевых продуктов причиной сенсибилизации и развития Б. а. чаще всего являются цитрусовые, малина, клубника, дыня, ананас, шоколад, кофе, какао, рыба, икра, яйца, мед, орехи, реже — молоко (белок молока), куриное мясо (бройлерных кур), красные яблоки, морковь. При инфекционной аллергии чаще выявляется гиперчувствительность к гемолитическому стафилококку, стрептококку, кишечной палочке, к плесневым грибкам. Нередко у детей сенсибилизация к неинфекционным аллергенам предшествует появлению инфекционной аллергии; со временем у одного и того же ребенка могут наблюдаться аллергические реакции как немедленного, так и замедленного типа. Возможны также реакции отсроченного типа.
Более раннему возникновению Б. а. у детей и более тяжелому ее течению способствуют наследственная предрасположенность к аллергическим реакциям (полигенное наследование), перинатальная гипоксия ребенка, аномалии конституции (лимфатико-гипопластический и экссудативный диатез). Определенную роль в развитии Б. а. играют частые респираторные вирусные инфекции, нарушающие защитную роль слизистой оболочки дыхательных путей по отношению к аллергенам. Имеют значение условнорефлекторные связи (возникновение приступа при ситуации, в которой прежде он вызывался воздействием аллергена), а также снижение порога возбудимости рецепторов бронхов как причина приступа Б. а. при воздействии неспецифических факторов (раздражающие частицы в воздухе, физическая или эмоциональная нагрузка, изменение метеорологических условий и др.).
Классификация. В педиатрической практике получила распространение классификация С.Ю. Каганова (1980), в которой выделены три формы заболевания: атопическая, инфекционно-аллергическая и смешанная — с типичными (выраженные приступы Б. а. или астматический бронхит) и атипичными (в виде приступов острого вздутия легких) проявлениями, с подразделением по тяжести на три степени (легкую, среднетяжелую и тяжелую). Показателями тяжести Б. а. являются частота, характер и продолжительность приступов удушья, а также наличие и выраженность в межприступный период патологических отклонений в системах дыхания, кровообращения, в нервной системе, обмене веществ, физическом развитии. Классификация предполагает также характеристику особенностей течения Б. а.: 1. Отдельные приступы, астматическое состояние, асфиктический синдром; 2. Наличие бронхолегочной инфекции, микробно-воспалительных изменений в носоглотке; 3. Сопутствующие аллергические заболевания: аллергические дерматозы (экзема, крапивница, отек Квинке), респираторные аллергозы (аллергические ринит, синуситы, трахеит, трахеобронхит, бронхит, пневмонии, эозинофильный легочный инфильтрат); 4. Осложнения: хроническая эмфизема легких; легочное сердце; ателектаз легких; пневмоторакс; медиастинальная и подкожная эмфизема; неврологические расстройства.
Изложенная классификация используется для дифференцированной оценки проявлений и течения Б. а. у ребенка и для формулирования диагноза болезни, в котором указывается также период заболевания (приступный, межприступный).
Клинические проявления Б. а. у детей в форме приступов удушья и астматического статуса те же. что и у взрослых. Различают предприступный, приступный, послеприступный и межприступный периоды. Предприступный период длится от нескольких минут до 2—3 сут. Отмечается ухудшение состояния ребенка: вялость или раздражительность, плаксивость, эмоциональная неустойчивость, утомляемость, снижение аппетита. При атопической Б. а. перед приступом нередко появляются зуд в носу, чиханье, обильные водянистые выделения из носа (или заложенность носа), першение в горле, сухой кашель, конъюнктивит. При пищевой и лекарственной аллергии до развития приступа могут быть сыпь, диспептические расстройства, иногда отек Квинке. При инфекционно-аллергической Б. а. приступы чаще возникают на 3—5-е сутки от начала острой респираторной инфекции. Приступный период у детей продолжается от нескольких минут до нескольких часов и даже дней. У детей раннего возраста кашель с самого начала приступа влажный и при аускультации легких выслушивается кроме сухих много средне- и мелкопузырчатых хрипов за счет выраженного экссудативного компонента (преобладают отек и гиперсекреция).
Диагноз астматического статуса у детей принято устанавливать, если приступ Б. а. не купируется в течение 6 и более часов, протекает с выраженной гипоксией и гипоксемией, с развитием резистентности к бронхолитическим средствам из группы адреномиметиков. К астматическому статусу могут привести массивный или длительный контакт с аллергенами, развитие надпочечниковой недостаточности, отмена гормонов при гормонозависимом течении Б. а., позднее начало лечения приступа, блокада бронхиальных β-адренорецепторов при длительном использовании адреномиметиков. Различают 3 стадии астматического статуса у детей. I стадия (относительной компенсации) — затрудненное, шумное дыхание, кашель, вздутие легких, большое количество сухих и нередко влажных хрипов в легких, тахикардия, повышение АД, бледность кожных покровов, цианоз; респираторный и метаболический ацидоз, гипоксемия, нередко — гиперкапния, общая дегидратация. II стадия — нарастающая дыхательная недостаточность с выявлением при аускультации участков «немого» легкого: дыхание по всем полям ослаблено, а в отдельных участках совсем не прослушивается из-за обтурации мелких бронхов и бронхиол вязким секретом; нарастают одышка, цианоз, тахикардия, респираторный и метаболический ацидоз, гиперкапния, падает АД III стадия (гипоксемическая кома, или асфиктический синдром) — дыхательные шумы не прослушиваются по всем полям легких, выраженный диффузный цианоз, адинамия, потеря сознания, гипоксические судороги, падение АД. Чаще асфиктический синдром наблюдается у больных Б. а. детей в пубертатном возрасте.
Послеприступный период у детей более длительный, чем у взрослых, и продолжается от 2—5 дней до 2—3 недель. Состояние и самочувствие улучшаются, определяются рассеянные сухие, иногда и влажные хрипы (больше при глубоком дыхании), редкий влажный кашель, уменьшается эмфизема: при функциональных исследованиях выявляют бронхоспазм.
Затрудненное дыхание у ребенка без выраженных приступов удушья может своевременно не привлечь внимания взрослых даже при явной одышке, усиливающейся при физической нагрузке, наличии кашля (особенно ночью), сухих свистящих, иногда влажных хрипов в легких. Дети нередко приспосабливаются к дыхательной недостаточности и не предъявляют жалоб, посещают детские дошкольные учреждения и школу. Такой вариант обострения Б. а. может длиться несколько недель; затяжное течение часто обусловлено воспалительным процессом в дыхательных путях или в легких, о чем могут свидетельствовать субфебрильная температура, лейкоцитоз, нейтрофилез со сдвигом влево, повышение СОЭ, появление влажных хрипов в легких. Если приступы удушья у ребенка вообще не было, то такой тип проявлений Б. а. определяется как астматический бронхит. Он часто наблюдается при инфекционно-зависимой форме Б. а. однако может быть и при атопической астме, особенно в случаях длительного контакта ребенка с аллергеном.
Межприступный период, или ремиссия Б. а., характеризуется полным восстановлением функции дыхания, длительность его различна.
Течение Б. а. у детей может быть с частыми или редкими обострениями, с сопутствующими другими аллергическими заболеваниями, с осложнениями или без них. При легком течении приступы редкие и непродолжительные, легко купируются. При среднетяжелом течении приступы удушья отмечаются почти ежемесячно, снимаются комплексным лечением спазмолитическими и антигистаминными препаратами. Тяжелое течение характеризуется частыми обострениями, на фоне которых нередко развивается астматическое состояние, наличием осложнений, отставанием в физическом развитии. Тяжелое течение Б а. чаще наблюдается у детей с отягощенной наследственностью, с сочетанными аллергическими дерматитами, с нарушением обмена триптофана. Обострения Б. а. зависят от контактов с аллергенами. Так, при сенсибилизации к пыльце растений приступы возникают в период цветения соответствующих растений. При аллергии к домашней пыли, шерсти домашних животных, перу птиц, корму аквариумных рыб приступы чаще и тяжелее в ночное время осенью и зимой, когда ребенок больше времен, проводит в квартире. У детей с инфекционно-зависимой Б. а. отмечаются более продолжительные обострения, нередко сопровождающиеся бронхолегочной инфекцией.
Осложнениями Б. а. у детей во время тяжелого приступа удушья могут быть ателектаз легкого, подкожная или медиастинальная эмфизема, спонтанный пневмоторакс, острое легочное сердце, гипоксические судороги. Типичными осложнениями длительно протекающей Б. а. являются хроническая эмфизема легких (сохраняющаяся после приступа более 3 мес.), пневмосклероз, хроническое легочное сердце, нарушения физического развития ребенка. При тяжелой Б. а. у детей, получающих глюкокортикоиды, нередко наблюдается недостаточность функции надпочечников.
Диагноз Б. а. у детей обосновывается так же, как у взрослых. Б. а. дифференцируют с Ларингоспазмом, а также с бронхитом, бронхиолитом, инородным телом трахеи и бронхов, сдавлением дыхательных путей опухолью или бронхопульмональными лимфоузлами, у детей раннего возраста — с бронхопневмонией.
Лечение основывается на тех же принципах, что и у взрослых. С целью предупреждения приступов удушья при атопической Б. а. следует прервать контакт больного с аллергеном (удалить аллерген из квартиры, исключить пищевые аллергены, госпитализировать ребенка и т.п.), назначить Антигистаминные средства.
Для купирования и предупреждения приступов Б. а. используют бронхорасширяющие препараты внутрь или в виде ингаляций. Применяют орципреналина сульфат (алупент, астмопент) в виде ингаляций (1—2 вдоха) или внутрь 1 /4— 1 /2 таблетки, фенотерол (беротек), салбутамол (вентолин), а также эуфиллин, антастман, теофедрин, солутан, иногда адреналин. Салбутамол и вентолин в дозированных ручных ингаляторах назначают детям до 7 лет в разовой дозе не более 1 вдоха, старше 7 лет — до 2 вдохов. Антастман и теофедрин детям от 2 до 5 лет дают по 1 /4— 1 /3 таблетки на прием, от 6 до 12 лет — по 1 /2 таблетки. Разовая доза солутана — 1 капля на 1 год жизни. При необходимости купировать среднетяжелый приступ Б. а. адреналином последний вводят в виде 0,1% раствора подкожно из расчета 0,01 мг на 1 кг массы ребенка в сочетании с 5% раствором эфедрина (из расчета 0,5—0,75 мг на 1 кг массы). При отсутствии эффекта повторять введение адреналина не следует, т.к. обычно речь идет о блокаде бронхиальных β-адренорецепторов, к которой нередко приводит частое употребление ингаляционных β-адреномиметиков.
Эуфиллин при среднетяжелом приступе вводят внутримышечно (24% раствор) или разводят 2,4% раствор в 50 мл изотонического раствора хлорида натрия для введения внутривенно капельно из расчета 4—5 мг на 1 кг массы ребенка (не более 5—7 мг на 1 кг массы в сутки). При тяжелых приступах Б. а. кроме эуфиллина внутривенно вводят преднизолон из расчета 2 мг на 1 кг массы. При астматическом статусе эуфиллин вводят внутривенно капельно до 15—20 мг на 1 кг массы в сутки; внутривенное введение преднизолона повторяют каждые 3—4 ч (до 7—10 мг на 1 кг массы в сутки). Применяют также ингибиторы протеаз и гепарин. При асфиктическом синдроме больного переводят на ИВЛ, проводят вымывание мокроты из бронхов через бронхоскоп. Иногда применяют гемосорбцию. Димедрол и пипольфен могут повысить вязкость мокроты, поэтому их назначают только детям раннего возраста, у которых при Б. а. выражена экссудация и гиперсекреция в бронхах и мокрота редко бывает вязкой.
В межприступный период проводятся санация очагов хронической инфекции, лечение ингаляциями интала или кетотифеном (задитеном) внутрь в течение 3—6 мес., а также специфическая гипосенсибилизация, а при полиаллергии или не установленном аллергене — лечение гистаглобулином. Важную роль играют закаливание, лечебная гимнастика. Нередко эффективна иглорефлексотерапия. Показано санаторное лечение в местных специализированных санаториях.
Дети, больные Б. а., находятся на диспансерном, наблюдении у участкового педиатра и аллерголога.
Основное отличие прогноза у детей состоит в том, что при легком и среднетяжелом течении Б. а. значительно чаще, чем у взрослых, наступает выздоровление (обычно в препубертатном периоде). Профилактика по своим принципам не отличается от таковой у взрослых.
Библиогр.: Балаболкин И.И. Бронхиальная астма у детей, М., 1985, библиогр.; Болезни органов дыхания у детей, под ред. С.В. Рачинского и В.К. Таточенко, с. 381, М., 1987; Бронхиальная астма, под ред. М.Э. Гершвина, пер. с англ., М., 1984, библиогр.; Кокосов А.Н. и Стрельцова Э.В. Лечебная физическая культура в реабилитации больных заболеваниями легких и сердца, Л., 1987; Лечебная физическая культура, под ред. В.А. Епифанова, с. 135, М., 1987; Пыцкий В.И., Адрианова Н.В. и Артомасова А.В. Аллергические заболевания, с. 114, М., 1984; Респираторные аллергозы у детей, под ред. С.Ю. Каганова, с. 79, Л., 1980; Чучалин А.Г. Бронхиальная астма, М., 1985, библиогр.; Шаталюк Б.П., Бориско А.С. и Картыш А.П. Лечебная физкультура при бронхиальной астме, Киев, 1985, библиогр.
источник