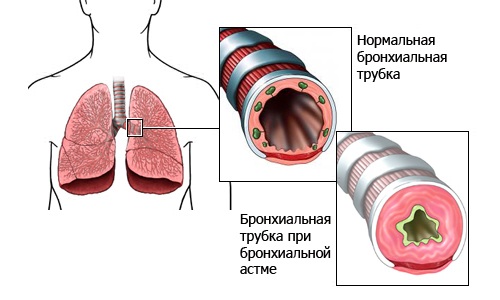
Бронхиальная астма у ребенка – болезнь хронического характера, при протекании которой воспаляются дыхательные пути и изменяются особенности бронхов. Наиболее часто они встречаются у детей, которые в значительной степени подвержены аллергическим реакциям.
Этот диагноз у детей до 5 лет в основном ставится мальчикам. Родителям сложно самостоятельно распознать первые признаки бронхиальной астмы у ребенка, именно поэтому нет возможности провести своевременную терапию. В некоторых случаях сразу же оформляется инвалидность.
Единственной причины бронхиальной астмы у детей пока еще не обнаружено, однако существует целый ряд факторов, способствующих возникновению болезни. Большое значение имеет генетическая предрасположенность, в особенности у близнецов.
Кроме того, особое влияние оказывают острые вирусные инфекции органов дыхания, связанных с иммунной системой малыша. Родителям нужно очень внимательно относиться к здоровью ребенка с первых дней его рождения. К факторам риска можно отнести такие как:
- генетическая предрасположенность;
- тяжелые инфекции органов дыхания;
- аллергии;
- возникновение затруднений при выдохе;
- небольшой вес при рождении;
- табакокурение в доме.
Принято выделять два типа астмы у детей, основываясь на том, с чем именно связаны ее симптомы. Важно своевременно распознать протекание болезни и провести комплексное лечение.
Раздражение бронхов может быть спровоцировано множеством различных факторов. Одним из самых распространенных видов является аллергическая астма, спровоцированная проникновением в организм различных аллергенов. Они могут попадать не только с воздухом, но также и с пищей или через кожные покровы. Если на фоне этого развивается бронхиальная астма у детей, рекомендации для родителей заключаются в исключении аллергенов из жизни малыша или хотя бы сведению к минимуму его количества.
Эта болезнь может быть и не аллергенного характера, так как существует множество различных раздражителей. Многие бронхи могут реагировать на физические усилия, например, вдыхание горячего или холодного воздуха, пробежку, физиологического напряжения. Еще одним фактором считается прием некоторых медикаментозных препаратов. Такая астма считается одной из самых тяжелых.
Зачастую бронхи реагируют на несколько раздражителей или сразу на все. Такая болезнь называется смешанной. Дети очень остро реагируют на перенапряжение, запах и различные стрессы.
Признаки бронхиальной астмы у ребенка могут сильно различаться. Однако во всех случаях наблюдается затрудненное дыхание, которое может возникать после физических нагрузок или эмоциональных потрясений. Дети очень часто жалуются на затруднение выдоха. Воздух выдыхается долго, тяжело и с характерным хрипом или свистом.
Если родители заметили такой дыхание у малыша, то стоит сразу же записаться на консультацию к врачу, так как это считается основным симптомом бронхиальной астмы у детей. Стоит отметить, что такое проявление может возникнуть и при других распространенных болезнях, в частности, таких как грипп, простуда, бронхит. Однако в таком случае возникает и другая симптоматика.
Приступ бронхиальной астмы у детей может начаться внезапно и протекает он с хрипом, кашлем, одышкой. В некоторых случаях он может развиваться очень медленно, с постепенным нарастанием симптоматики. Подобное состояние может продолжаться несколько минут или затянуться на пару часов или даже дней. За несколько суток до возникновения основных признаков болезни у ребенка могут возникнуть первые симптомы астмы. В этот период дети капризничают, сильно раздражены и плохо спят. Среди основных проявлений бронхиальной астмы у ребенка можно отметить такие, как:
- выделение жидкой слизи после пробуждения малыша;
- сухой кашель;
- удушье после сна.
Стоит отметить, что симптомы могут различаться в зависимости от возраста малыша. У грудничка приступообразный кашель может возникать перед сном или после него. Стоит отметить, что приступ становится намного меньше, если малыш находится в вертикальном положении. Незадолго до этого ребенок начинает капризничать и сильно плакать. Родители могут заметить несильную одышку, а во время дыхания появляются хрипы и свисты. Дыхание становится прерывистым.
Если все эти признаки не проходят на протяжении нескольких дней и дополнительно сопровождаются приступами удушья, то обязательно нужно вызвать скорую помощь.
Чтобы поставить диагноз «бронхиальная астма» у детей, обязательно нужно обратиться к доктору и выполнить все требуемые исследования. Изначально доктор составляет анамнез протекания заболевания, в частности, опросить родителей ребенка, а также провести осмотр малыша. Обнаружить болезнь на первоначальных стадиях достаточно сложно, поэтому от родителей требуется особая внимательность, чтобы рассказать врачу обо всех особенностях протекания астмы. Обязательно должна быть изучена история болезни. Бронхиальная астма у ребенка может иметь самые различные проявления, поэтому врач должен точно понимать, в чем заключается особенность и степень тяжести патологии.
При проведении первичного осмотра доктор выполняет аускультацию, то есть прослушивает легкие ребенка, подсчитывает количество вдохов и их глубину. Еще одним способом диагностики является простукивание бронхов. Кроме того, диагностика бронхиальной астмы у детей подразумевает под собой:
- анализ крови;
- рентген грудной клетки;
- анализ мокроты;
- кардиограмма.
Если диагноз подтвердился, то требуется проведение исследования на аллергопробы, чтобы определить причину, спровоцировавшую болезнь. После этого назначается комплексная терапия, которая поможет избавиться от имеющейся проблемы и нормализовать самочувствие.
Обострение болезни у ребенка могут спровоцировать различные факторы, которые провоцируют приступ астмы. Наиболее часто подобное состояние провоцируется:
- домашней и книжной пылью;
- инфекционными заболеваниями;
- перепадом температуры;
- нервно-психическими травмами.
Так как в основном провоцирует нарушение пыль, то нужно ежедневно проводить уборку помещения, чтобы свести к минимуму воздействие этого фактора. Не стоит захламлять детскую лишними вещами, ставить мягкую мебель, а также свести к минимуму мягкие игрушки. Не рекомендуется в качестве напольного покрытия использовать ковры, а также располагать много книг.
Приступ бронхиальной астмы у ребенка может спровоцировать пыльца растений, частички кожи животных, а также некоторые компоненты пищи. Для снижения количества приступов нужно ограничить прогулки в период активного цветения растений, уменьшить контакты малыша с домашними животными, а также избегать перьевых перин и подушек.
Наиболее часто аллергенами выступают некоторые компоненты пищи, именно поэтому нужно придерживаться строгой гипоаллергенной диеты с исключением тех продуктов, которые могут спровоцировать обострение. Для каждого этот набор продуктов индивидуален, поэтому нужно прослеживать реакцию организма, чтобы точно знать, от чего именно нужно отказаться.
Бронхиальную астму у ребенка могут спровоцировать инфекционные болезни, именно поэтому нужно своевременно проводить прививки, проводить закаливание организма, а также осуществлять другие профилактические мероприятия. Важно окружить малыша заботой и вниманием, а также оградить от нежелательных стрессов. Дети очень чутко реагируют на изменение настроения родителей, поэтому нужно стараться все время быть в хорошем настроении.
В холодное время года нужно сократить количество прогулок на улице, так как холодный воздух, чрезмерная сухость и повышенная влажность могут спровоцировать спазм бронхов, что провоцирует приступ кашля.
В зависимости от истории болезни, бронхиальная астма у ребенка может протекать достаточно остро. Во время приступа малыш начинает сразу же испытывать сильную слабость, становится чрезмерно беспокойным, перевозбужденным, его очень часто мучает прерывистый сухой кашель. При этом усиливается потоотделение, учащается сердцебиение и пульс.
Если у малыша наблюдается приступ астмы, то не стоит паниковать, нужно оставаться спокойным и постараться успокоить ребенка, снять с него стесняющую одежду, открыть окно для доступа свежего воздуха. Укладывать малыша нежелательно, так как это еще больше затруднит дыхание.
Нужно дать ребенку выпить теплой воды, так как она поможет очистить легкие от мокроты и это позволит уменьшить приступ. Может помочь ингалятор или небулайзер, который можно дополнить препаратом «Эуфиллин». Желательно сделать теплую ванночку для ног и рук. Если все эти меры не купируют приступ на протяжении 30 минут, то нужно вызвать скорую помощь, так как последующее ожидание может привести к остановке дыхания.
Терапия бронхиальной астмы у детей подбирается в зависимости от оценки результатов проведения диагностики. Посещать доктора нужно не реже 1 раза в 3-4 недели. Качество проведенного лечения во многом зависит от частоты приступов днем и в ночное время, а также от степени их тяжести и состояния больного ребенка.
Лечение бронхиальной астмы у детей осуществляется в основном немедикаментозным путем. Для этого нужно постараться устранить факторы, способствующие прогрессированию болезни, в частности, аллергены и табачный дым. Именно с этого времени нужно начинать комплексное лечение.
Во время приступа очень хорошо помогают специальные стимуляторы рецепторов бронхов, которые принимаются только тогда, когда наблюдаются выраженные признаки болезни. Помимо этого, вместе с астмой нужно проводить терапию еще и сопутствующих болезней, особенно если они связаны с поражением органов дыхания. Симптомы и лечение бронхиальной астмы у детей во многом зависят от особенностей протекания патологии. Если ее течение тяжелое, то детям назначается базисная терапия, призванная предупредить приступ.
Обычно для этого применяются ингаляции с препаратами, местно воздействующими на слизистую бронхов. В частности, применяются глюкокортикостероиды, например, «Беклометазон».
Важно быстро и комплексно оказать помощь ребенку при бронхиальной астме, так как эта болезнь может привести к удушью и даже смерти. Существует множество различных препаратов для проведения лечения детей астматиков. Все они подразделяются на средства для быстрого купирования приступа и профилактические. Действие лекарств, предназначенных для быстрого купирования приступа, основано на расширении бронхов.
В частности, можно применять ингаляторы с такими препаратами как «Беротек», «Сальбутамол», «Венталин». Они всегда должны быть с собой у больного ребенка, поэтому важно, чтобы он всегда его брал, даже если выходит из дома ненадолго.
К профилактическим средствам можно отнести бронхорасширяющие препараты длительного воздействия, антилейкотриеновые лекарства, а также кортикостероиды. Применяются они для проведения лечения тяжелых форм болезни. В особых случаях могут использоваться биологические средства.
В некоторых случаях дополнительно могут быть назначены теофиллины, однако принимать их нужно очень осторожно, так как существует большой риск возникновения побочных эффектов. Негормональные препараты назначаются редко, так как они недостаточно результативны.
Кортикостероиды помогают результативно уменьшить воспаление, протекающее в организме. Бронхорасширяющие средства быстро устраняют имеющую симптоматику, расширяют дыхательные пути, но при этом не лечат воспаление. Их можно принимать только вместе с противовоспалительными препаратами.
Некоторые доктора во время обострения назначают антибиотики, однако стоит помнить, что эта группа препаратов не может быть использована для качественного лечения астмы. Даже если при кашле выделяется желтоватая мокрота, то это нисколько не означает наличия гноя в организме у ребенка.
Вместе с медикаментозными препаратами иногда назначаются средства нетрадиционной терапии. Они помогают увеличить промежуток времени между приступами, сократить возникновение побочных проявлений от лекарств и облегчить состояние ребенка. Зачастую, при наличии одышки и кашля, рекомендуется применение целебного сбора, приготовленного на основе:
Эти средства способствуют разжижению мокроты и обладают отхаркивающим воздействием. Уменьшить признаки аллергии поможет зверобой, отвар или настой которого имеет нейтральный привкус, именно поэтому дети пьют его с большим удовольствием. Известны также случаи излечения болезни у детей при помощи имбиря. Его настойку нужно принимать через каждые 2 дня, а перед сном рекомендуется делать ножные ванны. Во время проведения терапии нельзя допускать переохлаждения ребенка. Хороший эффект оказывает ароматерапия, которая проводится при помощи масла тимьяна, лаванды или чайного дерева.
Иногда под влиянием стресса наблюдается проявление бронхиальной астмы у детей. Клинические рекомендации в таком случае касаются проведения йоги, дыхательных упражнений. Важно держать дыхание под контролем, так как это позволит избавиться от негативных переживаний. Йога хорошо подходит для детей любого возраста.
Для проведения лечения иногда применяется иглорефлексотерапия, дыхательная гимнастика, санитарно-курортное лечение. Все эти средства терапии подбираются сугубо индивидуально и очень осторожно.
Обострение астмы у детей зачастую возникает при протекании простудных болезней. В результате этого наблюдается усиление воспаления в дыхательных путях. В этот период требуется повышение дозировки медикаментозных препаратов. Основной мерой профилактики обострения является проведение вакцинации. Тяжелые случаи протекания болезни требуют оформления инвалидности и получения льгот.
Осложнения бронхиальной астмы возникают очень редко и зачастую они являются последствием несвоевременного или неправильного лечения. В результате застоя воздуха в легких может возникнуть пневматоракс, который подразумевает под собой разрыв легкого и проникновение воздуха в плевральную полость. Помимо этого, возможно развитие эмфиземы и острой дыхательной недостаточности.
Важно не только правильно проводить лечение, но и сделать все нужное, чтобы приступы болезни возникали как можно реже. Очень важна грамотная профилактика бронхиальной астмы у детей, и ее нужно проводить не только, чтобы уменьшить количество приступов, но и когда имеется генетическая предрасположенность к возникновению болезни.
Доктора рекомендуют проводить грудное вскармливание малыша с первых дней его жизни и до 1 года. Если по каким-то причинам это невозможно, то нужно особо тщательно подбирать молочную смесь и проконсультироваться по этому поводу со специалистом. Прикорм нужно вводить только при рекомендации с педиатром, и продукты даются малышу постепенно. Нужно избегать потребления продуктов, содержащих аллергены.
Профилактика развития бронхиальной астмы подразумевает под собой применение постельных принадлежностей, содержащие гипоаллергенные наполнители. Нужно соблюдать тщательную гигиену в комнате, где находится ребенок. Нужно все время проводить влажную уборку. Важно поддерживать иммунитет, а также предотвратить развитие аллергии. Рацион ребенка должен быть разнообразным. С едой он должен получать все требуемые витамины и другие полезные вещества.
При бронхиальной астме у детей рекомендации доктора нужно тщательно соблюдать. Обязательно требуется реабилитация болезни, включающая в себя:
- закаливание;
- лечебная физкультура;
- санаторное лечение;
- массаж.
Проведение реабилитации требуется только после того, как будут устранены клинические проявления болезни. Это позволит нормализовать самочувствие ребенка и предупредить развитие осложнений. Хорошим методом профилактики является санаторное лечение, так как целебное воздействие на организм оказывает минеральная вода, чистый воздух, хорошие климатические условия, оздоровительные процедуры. Детям с инвалидностью показано получение путевки. Перед посещением санатория рекомендуется провести лечение острых болезней и профилактику хронических патологий.
Рекомендуется посещение санаториев, расположенных в области проживания малыша. Это позволит предотвратить приступ астмы, так как ему не придется адаптироваться к климатическим условиям. Период пребывания в санатории составляет не менее месяца.
Дыхательная гимнастика направлена на повышение эластичности тканей легких. Такая профилактика очень действенна во время приступа, так как помогает предотвратить возникновение осложнений. Самым простым методом считается надувание воздушных шаров.
Бронхиальная астма достаточно распространена, так как существует множество факторов, провоцирующих ее развитие. Именно поэтому, требуется комплексная профилактика, а при надобности, проведение лечения.
источник
Такой диагноз ставится, когда под влиянием самых разных причин сужается просвет бронхов. По данным последних исследований, от этого недуга сейчас страдают около 5% детей. У детей приступы обычно возникают из-за избыточной реакции организма на вирусную инфекцию и аллергены.
При ОРВИ у грудных детей слизистая бронхов воспаляется и утолщается, из-за обилия слизи и без того тонкие бронхи сужаются, и малыш испытывает трудности при дыхании. Воздух из легких начинает выходить с хрипом и свистом. Подобное может повторяться один-два раза, но, когда ребенок повзрослеет и диаметр бронхов увеличится, он эту обструкцию перерастет. Подобные эпизоды останутся в прошлом.
У ребенка-аллергика астма развивается по такому же пути, только по мере взросления приступы бронхоспазма не уходят, а, наоборот, начинаются на фоне любой инфекции и в ответ на контакт с аллергеном.
Если у грудничка из-за пищевой аллергии, обычно на коровье молоко, на коже появляются красные пятна, речь идет об атопическом дерматите. Через один-два года пищевая аллергия проходит, но появляется реакция на пыль и пыльцу – аллергический ринит. Такой поворот событий может привести к приступам бронхоспазма, не связанным с ОРВИ. Иногда картина настолько типичная, что диагноз «бронхиальная астма» ставится даже грудничку.
Здесь большое значение имеет наследственность. Если оба родителя – аллергики, вероятность того, что ребенок унаследует аллергию и она может развиться в бронхиальную астму, возрастает. Важно также, как протекала беременность, был ли после рождения младенец на искусственной вентиляции легких, на каком сроке беременности он родился, была ли у малыша внутриутробная пневмония.
Родителям следует насторожиться, если ребенок часто болеет и у него без симптомов ОРВИ несколько раз повторяются эпизоды частого, шумного дыхания. В этом случае надо обратиться к педиатру, который при необходимости направит малыша на консультацию к аллергологу. Бывает, что с возрастом астма уходит, но ждать, что малыш ее перерастет, нельзя. Недуг должен находиться под медицинским контролем.
Доктор подробно расспросит родителей о наследственных заболеваниях, узнает, есть ли в семье аллергики и астматики, когда и как часто бывают приступы затрудненного дыхания у ребенка. Обязательно послушает легкие малыша при помощи фонендоскопа. Но спазм мелких бронхов таким образом зафиксировать не удастся. Потому детям старше 5 лет исследуют функцию внешнего дыхания. Ребенок трижды изо всех сил дышит в специальный аппарат. Затем ему дают вдохнуть бронхорасширяющее средство. Если показатели значительно улучшились, значит, есть скрытый бронхоспазм и можно подозревать астму. Чтобы определить виновника приступов, назначается исследование крови на аллергены или делаются кожные пробы. Обычно рекомендуется показать малыша лор-врачу. Осмотр у этого специалиста также поможет определить, что виновато – аллергены или вирусы.
Приступ астмы начинается с навязчивого сухого кашля. Ребенок жалуется на ощущение сдавленности в груди, его дыхание становится частым и шумным, часто сопровождается свистом. Появляется одышка. Малыш не может лежать и принимает вынужденную позу: садится, опираясь ладонями о край стула или кровати. Благодаря этому межреберные промежутки расширяются, объем легких увеличивается и астматику становится немного легче, но ненадолго.
Справиться с этими симптомами поможет препарат первой помощи, расширяющий бронхи. Его вдыхают в течение 5–7 минут через ингалятор-небулайзер. Прибор переводит лекарство из жидкого состояния в туман, и оно доходит до самых нижних отделов дыхательных путей – мелких бронхов.
Когда даже гормоны оказываются бессильными, ингаляции приходится делать чаще трех раз в день, надо вызывать скорую помощь. Врач введет лекарство уже внутривенно. В очень тяжелых случаях может потребоваться госпитализация.
Часто кажется, что приступ начинается неожиданно. Ничего подобного! У него всегда есть предвестники. Обзаведитесь пикфлуометром – прибором, с помощью которого можно определить объем выдоха. В течение трех месяцев утром и вечером трижды выдыхая в трубочку и выбирая лучший показатель, можно понять, какие значения характерны для вашего случая. Если они уменьшаются, обратитесь к врачу, чтобы понять причину. Поводом для визита к аллергологу является и большой разрыв между утренними и вечерними показателями. Чтобы исправить ситуацию, доктор назначит терапию – бронхорасширяющие препараты и при необходимости гормоны. Есть и комбинированные лекарства «2 в 1». Эффект длится 12 часов. Обычно приступ удается предупредить и заблокировать на дальних подступах. Дозы и периодичность приема постепенно могут уменьшаться. Сегодня очень часто ремиссия длится годами, и к помощи лекарств можно прибегать достаточно редко.
Более того, сегодняшний уровень развития аллергологии позволяет контролировать даже очень тяжелые формы бронхиальной астмы.
Снижается и частота обострений. Препараты имеют минимум побочных эффектов. Доза зависит от веса и возраста ребенка. Вводят такие лекарства всего лишь один-два раза в месяц. Гормональную терапию это не отменяет, но дозы гормонов постепенно уменьшаются.
Виновниками приступов астмы могут стать самые разные аллергены: домашняя пыль, пыльца растений, шерсть и эпителиальные клетки, которые находятся в моче или слюне животных, сухой корм для рыб, загрязняющие воздух вещества. Потому чем аскетичнее домашняя обстановка, тем лучше для астматика. Избавьтесь от ковров и тяжелых портьер, держите книги на закрытых полках, регулярно делайте влажную уборку. Обзаведитесь увлажнителями и очистителями воздуха в квартире.
Если среди аллергенов числится пыльца растений, примерно за две недели до начала цветения назначаются противоастматические препараты. Они бывают антигистаминными или антилейкотриеновыми (гистамины и лейкотриены участвуют в аллергической реакции). Таким образом можно предотвратить спазм бронхов. Современные лекарства пьют раз в день. Они не вызывают сонливости. Предупредить аллергический насморк помогают антигистаминные спреи, а конъюнктивит – глазные капли. Рекомендовать их должен только доктор, он же должен их и отменять. Обычно курс продолжается до тех пор, пока не закончится цветение.
источник
Бронхиальная астма — одно из самых распространённых хронических заболеваний: в мире, по данным ВОЗ, от него страдают не менее 300 млн человек. Астма собирает вокруг себя множество мифов и суждений, и наиболее частые из них прокомментировал Сергей Бабак, профессор, д.м.н., врач-пульмонолог Центра респираторной медицины.
- Астма — детское заболевание и ее часто «перерастают».
Примерно в 90% случаев астма начинается с детского возраста. В период созревания организма она может никак себя не проявлять, но это не означает, что болезнь отступила. В более старшем возрасте астма может снова дать о себе знать при тяжёлой пневмонии, выраженном стрессе, после родов или в период угасания фертильной функции у женщин. Внезапные проявления астмы в 45–50 лет чаще всего означают, что человек был астматиком с детства.
Редко, примерно в 10% случаев, астма развивается в зрелом и пожилом возрасте — после 65–70 лет. У пациентов накапливаются изменения ответа бронхов на внешнюю среду, которые со временем могут привести к развитию заболевания.
- Без аллергии астмы не бывает.
Такой стереотип возник не случайно: чаще всего астма действительно возникает на фоне аллергии. Однако врачи выделяют пять клинических фенотипов бронхиальной астмы, и только один из них аллергический. Например, астма, которая развивается в зрелом возрасте — это не аллергическая астма.
- Астма — психосоматическое заболевание.
Астма — гетерогенное заболевание, она может вызываться разными воздействиями. Речь идет о значительном сужении дыхательных путей, которое устраняется спонтанно или под влиянием лечения. Психосоматическими заболеваниями занимаются психологи, неврологи, психиатры. Астму эти врачи не лечат, с ней работают аллергологи и пульмонологи.
- Астма — последствие частых простуд и недолеченных бронхитов.
При частых простудах развивается другое заболевание — хроническая обструктивная болезнь лёгких (ХОБЛ). А астма чаще возникает на фоне аллергии, которая переключилась на бронхи.
В редких случаях частые и недолеченные простуды запускают сложный рецепторный механизм, и возникает так называемая астма физического усилия. В этом случае пациент сталкивается с затруднённым дыханием и кашлем при физических нагрузках.
- Астма — наследственная болезнь.
Астма наследуется от ближайших родственников — то есть напрямую от родителей, не через поколения. Если родители астматики, то вероятность, что у ребёнка будет такой же диагноз, превышает 90%. Интересно, что эта статистика касается в основном первого ребёнка. У второго и последующих детей астмы может не быть. Однозначного объяснения этому явлению пока нет.
- Препараты, которые необходимо принимать пациентам с астмой, вызывают привыкание, так что лучше обходиться без них.
Без лекарства лечение астмы невозможно. Во-первых, препарат, который купирует приступ удушья, даёт астматикам ощущение безопасности. Когда такая уверенность есть, спазм скорее всего не случится, а если и случится, то пациент сможет с ним справиться. Во-вторых, лекарство от астмы необходимо, чтобы контролировать заболевание и не давать ему усиливаться в ответ на внешние факторы.
Препараты от астмы не вызывают привыкания. Они безопасны для пациента, не попадают в кровь и не влияют на внутренние органы, потому что действуют локально в дыхательных путях, куда доставляются с помощью специальных устройств. Это очень важный технологический момент: правильно подобранное лекарство в неправильном ингаляторе не окажет никакого эффекта. Ингаляторы выпускают и крупные глобальные медицинские компании, такие, как Philips Respironics, и более мелкие локальные производители. Такие приборы позволяют быстрее вводить лекарство и сокращают время процедуры.
- Если пациент пользуется ингалятором, значит, лечение астмы под контролем
Как показывает практика лечения астмы, недостаточно разработать действующее вещество и поместить его в ингалятор: врач должен подобрать подходящее для пациента устройство и обучить им пользоваться.
Ингаляторы бывают несколько типов – наиболее распространенными являются порошковые и небулайзеры. Порошковый подходит только пациентам, которые самостоятельно могут сделать сильный вдох, иначе лекарство осядет во рту и не попадёт в дыхательные пути. Поэтому тем, кто не может контролировать силу вдоха (ослабленные, пожилые люди, дети и т.д.) необходима другая технология — небулайзер. В нём используются жидкие лекарства, которые превращаются в облачко мелкодисперсных частиц. Для многих категорий пациентов небулайзер становится приоритетным, а иногда и единственным способом приёма лекарства.
- Вылечить астму нельзя.
Есть бытовое значение слова «вылечить», а есть медицинское. В бытовом смысле вылечить — значит избавить от болезни навсегда. Обычно это касается острых заболеваний: простуд, пневмонии и т.д. — они приходят и уходят. Но для хронических заболеваний такое понимание некорректно.
Вопрос лечения хронических заболеваний с медицинской точки зрения сводится к созданию условий, в которых пациент по своим возможностям, продолжительности жизни, ощущениям от жизни не уступает человеку без такого же диагноза.
В бытовом смысле астму вылечить нельзя — она никуда не уйдёт. Но с медицинской точки зрения можно — подобрать лекарство для регулярного приёма, которое будет блокировать воспаление и предупреждать приступы удушья. Тогда пациент сможет находиться в любой среде, заниматься любой физической активностью наравне со здоровыми людьми.
источник
Не у всех детей симптомы астмы одинаковы, они разнообразны и могут меняться от приступа к приступу.
К возможным признакам и симптомам астмы у ребенка относятся:
- Частый кашель, возникающий во время игр, ночью, во время смеха или плача
- Хронический кашель (может быть единственным симптомом)
- Пониженная активность во время игр
- Частое прерывистое дыхание
- Жалобы на боль или стеснение в груди
- Свист во время вдоха или выдоха – свистящее дыхание
- Колебательные движения грудной клетки из-за затрудненного дыхания
- Удушье, нехватка дыхания
- Напряжение мышц шеи и груди
- Ощущение слабости, усталость
При обнаружении симптомов астмы у ребенка, педиатр обязан также оценить другие состояния или заболевания, способные усложнить процесс дыхания. Почти половина младенцев и детей дошкольного возраста с повторяющимися эпизодами свистящего дыхания, удушьем или кашлем (даже если симптомы купируются препаратами от астмы) не считаются больными астмой в возрасте до 6 лет. По этой причине многие педиатры используют термин «реактивное заболевание дыхательных путей» или бронхиолит, описывая состояние у детей этого возраста (вместо того, чтобы записывать их в астматики).
Насколько распространена астма у детей?
Астма – одно из наиболее распространённых хронических заболеваний у детей, и тенденция не радует – заболеваемость прогрессирует. Астма может начаться в любом возрасте (даже в пожилом), но у многих первые симптомы появляются в возрасте до 5 лет.
Существует много предпосылок развития астмы у детей. К ним относятся:
- Сенная лихорадка (поллиноз) или экзема (аллергическая кожная сыпь)
- Наследственный анамнез по астме или аллергии
- Частые респираторные инфекции
- Низкая масса тела при рождении
- Контакт с табачным дымом до или после рождения
- Темный цвет кожи или пуэрториканская этническая принадлежность
- Неблагоприятные условия окружающей среды
Почему показатель заболеваемости астмой у детей растет?
Никто достоверно не знает истинную причину такого роста. Некоторые специалисты полагают, это связано с тем, что современные дети больше времени проводят дома или в закрытых помещениях и, следовательно, более подвержены воздействию вредных факторов – бытовая пыль, загрязненный воздух, пассивное курение. Другие считают, что современные дети не в достаточной мере болеют «детскими болезнями», чтобы сосредоточить внимание иммунной системы на бактериях и вирусах.
Как ставится диагноз «астма» у детей?
Диагноз ставят на основании данных истории болезни, симптомов и результатов физического обследования. Направляясь к доктору с грудным или ребенком старшего возраста во время астматического приступа, имейте в виду, что симптомы могут пройти, пока вы дойдете до кабинета врача. И это не повод остановиться и повернуть назад. Помните: родители играют ключевую вспомогательную роль для врача в постановке правильного диагноза.
История болезни и описание симптомов астмы: педиатра должны заинтересовать любые эпизоды нарушения дыхания у вас или вашего ребенка, в том числе семейный анамнез по астме, аллергии, кожного заболевания – экземы, или других заболеваний легких. Важно подробно описать все симптомы, замеченные у ребенка – кашель, свистящее дыхание, удушье, боль или стеснение в груди – подробно, включая то, когда и как часто эти симптомы возникают.
Физическое обследование: врач прослушает сердце и легкие ребенка, а также постарается выявить признаки аллергических реакций носа или глаз.
Тесты: многим для точной постановки диагноза потребуется проведение рентгенографии органов грудной клетки, а детям от 6 лет и старше проведут тест на функцию легких – спирометрию. Спирометрия измеряет количество воздуха в легких и скорость его выдыхания. Результаты помогут врачу определить тяжесть течения заболевания. Другие тесты могут быть также проведены с целью частичного выявления «пусковых факторов» астмы у ребенка. К таким тестам относятся: кожная аллергическая проба, анализ крови на IgE или рентгенография для выявления синусита или гастроэзофагального рефлюкса, отягощающих астму. Возможно, вам будет предложен также современный метод диагностики, измеряющий уровень оксида азота во время дыхания.
Избегание контакта с «пусковыми факторами», применение предписанных препаратов и ежедневная бдительность в отношении симптомов заболевания – способ эффективного контроля астмы у детей любого возраста. Дети, больные астмой, ни в коем случае не должны быть подвержены действию табачного дыма. Правильный прием лекарств – основа хорошего контроля заболевания.
На основании данных об истории болезни ребенка и наблюдений за течением астмы педиатр составит план действий по контролю заболевания. Позаботьтесь о том, чтобы получить его письменную копию. В плане должно быть описано, когда и как ребенок должен принимать препараты от астмы, что делать, если симптомы нарастают и состояние ухудшается и когда следует вызывать «Скорую помощь». Убедитесь, что план написан доступным для вас языком и вам все в нем понятно. Если после прочтения у вас остались вопросы, задайте их доктору.
План действий при астме – очень важная часть успешного контроля астмы у ребенка. Также позаботьтесь о том, чтобы у воспитателя или школьного учителя обязательно имелась копия такого плана (чтобы они имели представление, как вести себя и быстро купировать приступ, если он возник у малыша вне дома).
Как давать препараты от астмы ребенку дошкольного возраста?
Дети дошкольного возраста пользуются для лечения астмы теми же группами препаратов, что и старшие. Стероиды в виде аэрозолей – эффективные препараты для лечения астмы. Однако, в любом случае, препараты даются в иной форме детям до 4-х лет (ингалятор или маска), а суточная доза меньше.
Последние руководства по контролю астмы рекомендуют постепенное приближение способов лечения и доз для детей старше 4-х лет. В том числе, использование препаратов быстрого действия (например, сальбутамола) для периодически возникающих симптомов астмы. Применение низких доз стероидных аэрозолей – следующий шаг. Далее лечение должно быть сосредоточено на контроле астмы. Если астма ребенка контролируется в течение минимум трех месяцев, врач может снизить дозу препаратов или перевести лечение на уровень ниже. Консультируйтесь с врачом о приеме конкретных препаратов и правильной дозировке.
В зависимости от возраста ребенка, используются ингаляторы или препараты в форме растворов (применяются в виде распылителей – небулайзеры). Небулайзер доставляет препарат, переводя его из жидкой формы в пар. В виде пара ребенок будет вдыхать препарат через маску. Такая прцедура (вдыхание через маску) длится 10-15 минут и может повторяться до четырех раз в день. Доктор подскажет вам, как часто необходимо давать ребенку подышать с использованием небулайзера.
В зависимости от возраста, ребенок может использовать дозирующий ингалятор со спейсером. Спейсер – отсек, прикрепленный к ингалятору и препятствующий распылению всего препарата. Это позволяет ребенку вдыхать препарат с индивидуально подходящей ему скоростью. Обсудите с врачом возможности использования дозирующего ингалятора со спейсером.
Каковы цели и задачи лечения астмы у ребенка?
Астму невозможно излечить, но ее можно контролировать. Ваша цель и ответственность как родителей сделать все возможное, чтобы:
- Ребенок мог жить активной нормальной жизнью
- Не допустить хронизацию и ухудшение симптомов
- Ребенок мог посещать школу каждый день
- Ребенок был активным во время игр, спортивных занятий без всяких усилий
- Избегать частых визитов скорой помощи или поездок в больницу
- Использовать корректирующие астму препараты с минимальным количеством или с отсутствием побочных эффектов
Работайте в тесном контакте с врачами и постарайтесь узнать об этом заболевании как можно больше (как избежать контакта с факторами, провоцирующими астму, как действуют препараты от астмы и как правильно использовать эти препараты).
Избавится ли ребенок от астмы с возрастом?
По сей день остается много неизученного об астме и функционировании легких у детей. В настоящее время специалисты считают, что если у младенца или ребенка дошкольного возраста возникает три или более эпизода свистящего дыхания (обычно во время заболевания вирусными инфекциями), вероятность развития астмы у него в течение жизни составляет 50/50%. Если у ребенка неблагоприятный наследственный анамнез по астме, в окружении есть курильщики или он сталкивается с другими вредными факторами, провоцирующими астму – риск возрастает. Терапия астмы не уменьшит этих рисков.
К тому же, если однажды чувствительность дыхательных путей человека повышается, они сохраняют эту особенность до конца жизни. Как бы то ни было, примерно у половины детей, больных астмой, симптомы с возрастом уменьшаются, поэтому иногда говорят, что они «перерастают» свою астму. У другой половины симптомы сохраняются и во взрослом возрасте. К сожалению, невозможно прогнозировать, уменьшатся или сохранятся симптомы у конкретного человека с возрастом.
источник
Загрязнение окружающей среды и постоянный рост респираторных инфекций оказывают пагубное влияние на иммунитет детей. Как следствие дети страдают различными аллергиями и бронхиальной астмой.
Астма – это болезнь, вызванная воспалительными процессами дыхательных путей, вследствие чего появляются спазмы бронхов с обильным выделением слизи. Данное заболевание носит хронический характер, а сама слизь препятствует нормальному прохождению воздуха в легкие. Бронхиальная астма бывает 2-х типов: аллергенная и неаллергенная.
Аллергенная астма проявляется при длительном присутствии определенного аллергена. Самые распространенные из них это пыль, пыльца, пищевые продукты, шерсть домашних питомцев и парфюмерная продукция. 90% детей страдают именно первым типом астмы. Второй тип астмы встречается намного реже и ее проявление связанно с большой чувствительностью малыша к различным инфекциям.
Краткое содержание статьи
Протекание заболевания можно подразделить на легкую, среднюю и тяжелую степень. Зависимо от степени врачи назначают определенные медицинские препараты. Зачастую бронхиальная астма передается генетически. Кроме наследственности на гены ребенка пагубно влияет окружающая среда.
К первым признакам бронхиальной астмы у детей относят:
- Выделение водянистой слизи, частое чихание после ночного или дневного сна.
- Через несколько часов проявляется слабый сухой кашель.
- Во второй половине дня кашель усиливается и становится слегка влажным.
Первые признаки бронхиальной астмы у детей до года проявляются на 2-й день, когда кашель характеризуется приступами. К основным из них можно отнести:
- сильный приступообразный сухой кашель до или после сна;
- капризное состояние из-за заложенности носа до приступа;
- одышка;
- прерывистое свистящее дыхание с частыми и неполными вдохами.
Если ребенку больше чем год, то к вышеперечисленным признакам присоединяются другие:
- Давление на грудную клетку, что не дает полноценно вдохнуть.
- Сильный сухой кашель без мокроты.
- Зуд, видимые высыпания связанные с аллергией.
- Приступы вызваны определенными условиями: мама использовала парфюм, дома появился букет цветов и т.д.
ВАЖНО! Родители должны сразу обращать внимание и фиксировать такие признаки, а также периодически измерять температуру тела малыша. Это поможет определиться, связан ли кашель с банальной простудой или нет. Если малыш страдает тяжелой степенью астмы, то приступы могут случаться не только после сна, но и в любое время суток.
Основным фактором возникновения приступов астмы у детей является гиперреактивность бронхов, которые очень резко реагируют на появление аллергена.
Все причины можно разделить на такие группы:
1) Влияние генов и состояние иммунитета:
- пол ребенка. Из-за узости просветов бронхиального дерева астмой в основном болеют мальчики;
- ожирение. Полные дети больше подвержены астме, потому что диафрагма располагается выше, и дыхание ограничивается;
- наследственность.
- пищевые привычки. Приступами страдают дети, часто употребляющие орехи, цитрусовые, шоколад и другие аллергенные продукты;
- присутствие в доме животных, цветов с пыльцой, плесени;
- редкая уборка в доме и наличие пыли;
- прием лекарственных препаратов, способствующих развитию аллергии.
3) Факторы, вызывающие спазм бронхов:
- наличие в воздухе выхлопных газов или парфюма;
- физическая нагрузка, приводящая к одышке;
- холодный или сухой воздух;
- использование в быту различных химических средств;
- частые простуды и вирусные инфекции.
ВАЖНО! Родители должны внимательно относиться к малышу, чтобы вовремя определить начало приступа и быстро его ликвидировать. Для этого достаточно самостоятельно послушать и проанализировать дыхание ребенка, ведь дети зачастую пугаются, замыкаются и скрывают необъяснимые для себя новые болезненные ощущения. Также важно обратить внимание на внешний вид ребенка – если область губного треугольника стала синеть, то ребенок нуждается в срочной госпитализации, потому что идет резкая нехватка кислорода.
К сожалению, никакие современные медицинские препараты не способны вылечить ребенка с хронической бронхиальной астмой. Существуют препараты, ликвидирующие приступы и выводящие аллерген из организма. Причем прописываются они в зависимости от степени тяжести приступов и с поэтапным увеличением доз. Дозировку постоянно должен контролировать врач, а родители безукоризненно придерживаться ее. √ Полезно знать ⇒ Бесплатные лекарства при БА
- Симптоматические – помогают снять спазм и облегчают прохождение воздуха к легким. Принимают их при приступах в качестве мгновенной помощи, для профилактики их запрещено применять.
- Базисные – снимают воспаление и выводят аллергены. Используются для постоянного лечения и профилактики, но мгновенным действием не характеризуются. Назначаются для уменьшения и устранения воспалительных процессов в бронхах, а также для полной ликвидации приступов.
Базисные препараты необходимо принимать длительный срок, потому что результаты лечения проявляются не ранее чем через 2-3 недели. К данным препаратам относятся глюкокортикоидные гормоны, которые имеют ряд побочных эффектов: ухудшение иммунитета и гормонального фона, набор веса, заболевания ЖКТ и другие. Но современная медицина разработала эффективные глюкокортикоидные препараты с минимальными побочными действиями, которые выпускаются в форме распылителей и отлично переносятся большинством детей.
Кроме ингаляторов есть ряд других методов лечения астмы. К ним можно отнести физические тренировки, различные рефлексотерапии, а также дыхательные гимнастики, которые очень результативны именно у детей.
ВАЖНО! Сейчас организовывают специализированные школы для детей, лечащих астму. При прохождении курса лечения дети посещают эти школы, где им рассказывают о профилактических мероприятиях и медикаментах, обучают правильному дыханию, а также подбирают индивидуальную диету и препараты для лечения.
Для устранения приступов астмы, кроме применения лечебных препаратов обязательно необходимо уделять внимание профилактике. А именно, повышать иммунитет и улучшать здоровье малыша. Если астма имеет генетический характер, то профилактика должна стать обязательной мерой.
Что же должны делать родители с целью профилактики данного заболевания у детей раннего возраста?
Очень важным является грудное вскармливание. Желательно продлить его как можно дольше, минимум – давать грудь первый год. Если же молока нет или мама вынуждена прекратить вскармливание, то смесь должна очень тщательно подбираться и даваться малышу только после согласования с педиатром.
Введение прикорма возможно только после одобрения врача и в строгой последовательности. Новые продукты необходимо вводить постепенно, избегая аллергенную пищу.
Очень важно устранить в доме предметы, которые собирают пыль – ковры, гобелены, плотные тюли и шторы. Важно также чаще проветривать помещение и проводить без чистящих средств влажную уборку. Лучше не заводить дома животных, потому что их шерсть это самый распространенный аллерген. Стоит отказаться даже от аквариума, ведь корм для рыб содержит массу негативных веществ.
В доме должны быть только гипоаллергенные бытовые средства, подушки и одеяла. Также эффективным методом профилактики является закаливание ребенка – оно отлично повышает и укрепляет иммунитет.
Кроме того ребенок должен чувствовать заботу, любовь и поддержку семьи и родителей. Для этого создайте счастливую атмосферу в семье и тогда недуги будут намного реже появляться в вашем доме.
Столкнулась с такой же проблемой. Моему ребенку 5 лет. Врачи поставили диагноз – астма под вопросом. Благодаря вашей статье узнала все тонкости этой болезни. Главное для родителей – не паниковать, а все правильно предпринять. По вашим советам убрала все предметы – аллергены. Стала уделять больше времени сыну по укреплению организма (дыхательная гимнастика). Автору спасибо за статью – полезная и нужная информация. Подскажите, а существуют ли народные методы по лечению астмы?
Конечно же существуют методики народной медицины по врачеванию данного недуга. На нашем сайте есть вот этот раздел “Лечение народными средствами”. Прочтите его, но помните, что чисто травами БА не вылечить. Нужно сочетать ее с традиционной медициной…
У моего сына 5-6 лет долго держался сухой кашель. Он почти не мог говорить и есть. Вызывали терапевта несколько раз и она нам прописывала множество таблеток от бронхита.
Ничего не помогало. Единственное она правильно сказала, что нужно делать ремонт в комнате. У нас стариннй дом и вместо камина была заштукатурена стена, штукатурка постоянно осыпалась.
Летом я отправила ребенка к бабушке в деревню и принялась за ремонт.
Осенью ребенка привезла и первый день он не кашлял. Но потом снова началось. Кашель стал с мокротой и ночью мы боялись спать. Затем я догадалась и выкинула ковровое покрытие.
И только после этого кашель прекратился и ребенок стал здоров без лекарств.
Вот такая история.
С 11 лет страдаю Бронхиальной астмой. В статье нашла для себя много нового. Не смотря на то, что я болею астмой уже давно. Я не знала, что корм для рыбок содержит аллергены. Скажите, передается ли приобретенная астма от матери к ребенку при рождении?
Анастасия, риск унаследования БА ребёнком составляет 30%
У нас у бабушки ставили диагноз бронхиальная астма. Не знала, что она передается по наследству, теперь будем более внимательными. Слышала одну историю, что и женщина вылечила своему сыну астму БАДами одной известной фирмы, выпускающей товары для здоровья. Какие препараты она давала, сказать не могу, но то что эти препараты на травах – это точно. Этому мальчику ставили астму с детства, после лечения приступы полностью исчезли, сейчас этому мальчику уже более 18 лет. А врачи говорили им, что вылечить эту болезнь нельзя. Люди не теряйте надежду, лечите своего ребенка, обращайтесь к народной медицине тоже.
Я сам с детства болею бронхиальной астмой и теперь переживаю насчет того, что она может передаться по наследственности. Очень бы не хотелось, чтобы мой ребенок страдал данным недугом. Читая данный материал наконец понял некоторые факторы, влияющие на ухудшение моего состояния. Большое спасибо автору за полезный материал!
Моему старшему сыну диагноз бронхиальная астма поставили в 8 лет. До этого мы болели с рождения очень часто, это были риниты с высокой температурой и кашлем, плавно переходящие в бронхиты. После пяти лет мы сделали аллергопробы на бытовые аллергены. Выявили аллергию на влагу, плесень, шерсть, пыль, клещей, перо. В квартире убрали ковры, перьевые подушки, частая влажная уборка. Ничего не помогало. Позже обнаружили плесень и грибок на торцевых стенах, сделали ремонт и утеплили внутри. Ничего не помогало. Бедный ребёнок, сколько он намучился. К бабушке в деревню не могли ездить. В доме, в первую же ночь начиналось чихание, зуд глаз, потом одышка и кашель. Перестали возить сынулю к бабушке. И так мы промучились до 12 лет. Подростковый период, гормональная перестройка и болезнь ушла. Педиатры говорят переросли. С ужасом вспоминаю тот период и боюсь что бы болезнь не вернулась.
Даже никогда не думала, что астма может передаваться по наследству, всегда считала, что мол астма такая болезнь, которая приобретается человеком при жизни, и тут прочла? что это далеко не так. И теперь с ужасом думаю, что мой ребенок вполне может заболеть астмой, мой свекор ею очень много лет болел. И что теперь делать? Чтобы обезопасить себя и ребенка, в первую очередь. Ведь дочка порой болеет со множеством симптомов бронхиальной астмы и педиатр вполне может и не отличить астму от простуды.
А есть ли статистика по заболеваемости бронхиальной астмой детей, находящихся на естественном и искусственном вскармливании? Как могут повлиять пищевые добавки в прикорме на аллергизацию ребенка? Многие переходят на искусственное вскармливание, считая его безопасным. Хотелось бы знать мнение автора статьи по этому поводу.
Людмила, возможно такая статистика есть. Лично мое мнение – только естественное вскармливание – залог полноценного здоровья. А вот искусственное как раз приводит к возникновению таких болезней, как бронхиальная астма.
Я столкнулась с тем, что у моего ребенка постоянные приступы кашля. Все начинается как обычная простуда, но по ночам кашель просто душит. Без остановок малыш кашлял по 2-3 часа. Очень сложно это переносить. Обращались к нескольким врачам – все лечили бронхиты, но все скоро повторялось. Один доктор поставил диагноз бронхиальная астма. Я в ужасе, но он сказал, что при правильном подходе ребенок может перерасти. Очень надеюсь. Благодаря выше прочитанному сделала много выводов.
Для нас эта проблема очень актуальна. Моему мальчика с раннего детства ставили подозрение на бронхиальную астму. Причиной оказалась сильная пищевая аллергия, которую ребенок перенес еще в младенчестве. После этого любая простуда и ОРВИ для нас была катастрофа. Ребенок очень тяжело болел, возникали частые приступы кашля и удушья, свистящие хрипы, мы практически не могли спать ночью. Из-за этого процесс выздоровления всегда затягивался. Даже сейчас при активной физической нагрузке ребенок начинает кашлять и хрипеть. Мы все делали как написано в статье, чтобы максимально оградить ребенка от аллергенов, вызывающих приступы. Статья очень информативно и грамотно написана и будет полезной для родителей детей, страдающих этим недугом.
источник
Заболевания дыхательной системы широко распространены среди населения.
Одно из них – приобретенная астма. Ей подвержены люди различного возраста, пола и социального положения. Она бывает различной формы и тяжести течения, но в любом случае астма способна причинить вред жизни и здоровью пациента.
Как распознать болезнь, почему она возникает и какие методы борьбы с ней существуют, рассмотрим подробнее.
Приобретенная астма – неинфекционное хроническое воспаление дыхательных путей с поэтапным развитием и периодами обострений и ремиссий.
Заболевание характеризуется сверхчувствительностью бронхов, что под влиянием определенных условий приводит к спазмам гладкой мускулатуры и сужению их просвета. В результате происходит сокращение объема воздуха, поступающего в легкие, и отмечается скопление слизи на стенках бронхов, это провоцирует приступы удушья, одышки и кашля.
Врожденная форма астмы встречается у маленьких детей и проявляется с момента рождения. Болезнь развивается на фоне нарушения формирования органов дыхания, генетической предрасположенности или аллергии. Даже воздействие сигаретного дыма на женщину во время беременности является провокатором возникновения астмы у новорожденных.
Обе разновидности болезни имеют одинаковые клинические признаки и, соответственно, нуждаются в идентичном лечении.
Патогенез (механизм развития и формирования) астмы до конца не изучен, но считается, что факторы, вызывающие приобретенную астму, могут быть внешними и внутренними.
В первом случае провокаторами заболевания являются аллергические реакции (повышенная чувствительность иммунной системы к различным раздражителям).
Аллергенами могут выступать:
- пыльца и пух растений;
- шерсть домашних питомцев;
- плесень и пыль;
- бытовая и строительная химия;
- лекарственные препараты;
- продукты питания.
Реакция организма может быть мгновенной или проявиться через некоторое время после воздействия.
Если у человека отмечается предрасположенность к аллергии, следует исключить влияние этих веществ, чтобы избежать осложнений.
Также причинами развития астмы являются:
- наследственная предрасположенность;
- пониженная температура окружающей среды;
- дисфункция вегетативной и центральной нервной системы;
- патология эндокринной системы;
- чрезмерная физическая активность.
Бронхиальная астма, сформировавшаяся под воздействием различных раздражителей, имеет сходные признаки и проявления.
В группу риска возникновения заболевания входят люди:
- связанные с химическими веществами в силу профессиональной деятельности;
- заядлые курильщики;
- перенесшие инфекционные заболевания дыхательных путей;
- живущие в местах с плохой экологической обстановкой;
- имеющие гормональные нарушения и слабый иммунитет.
- не обладающие устойчивостью к стрессам.
Негативную реакцию организма может вызвать один или сочетание нескольких факторов, которые необходимо выявить, чтобы предотвратить их последующее влияние.
Бронхиальная астма по своим симптомам напоминает другие болезни, поэтому люди обращаются к врачу, когда болезнь перешла в стадию, на которой справиться с ней полностью практически невозможно.
На начальном этапе развития приобретенная астма протекает незаметно и выявляется только на микроскопическом уровне. Следующий этап расценивается как предастматическое состояние и требует принятия срочных мер. В этот период у больного появляется внезапный кашель, насморк, возникают проблемы с дыханием.
Основными клиническими симптомами болезни являются:
- периодические приступы удушья:
- возникновение одышки:
- ощущение тяжести в грудной клетке;
- появление хрипов;
- затрудненное или учащенное дыхание;
- отхождение обильной мокроты;
- появление утреннего и ночного кашля.
Астма характеризуется отсутствием температуры, ухудшением общего самочувствия, головной болью.
По своей симптоматике она напоминает другие болезни, поэтому при возникновении одного или нескольких из перечисленных клинических признаков стоит обратиться за консультацией к врачу.
Для выявления болезни и правильной постановки диагноза необходимо проведение диагностических мероприятий, которые включают:
- опрос пациента;
- прослушивание дыхательных путей;
- проведение рентгенографии;
- лабораторные анализы крови;
- провокационные пробы на выявление аллергена;
- проведение теста с помощью спирографа – для функциональной оценки возможности легких (измерение объема вдыхаемого и выдыхаемого воздуха).
Проведенная диагностика покажет наличие или отсутствие астмы и степень ее тяжести, а также позволит назначить эффективное лечение, которое облегчит состояние больного.
Бронхиальная астма — очень серьезное заболевание, поэтому все лекарственные препараты применяются строго по предписанию врача. Самолечение недопустимо, так как неправильное использование медикаментов может вызвать обострение болезни, усилить астматические приступы или привести к летальному исходу.
Полностью избавиться от заболевания невозможно, но можно контролировать течение бронхиальной астмы.
Для эффективности лечения необходимо устранить провоцирующие факторы, что поможет уменьшить частоту и интенсивность проявлений болезни.
Для лечения астмы используют:
- Бета-адреномиметики в форме аэрозолей двух видов: быстрого действия (применяют во время приступов, не чаще 4 раз в сутки) и длительного действия (для исключения спазма бронхов).
- В начальной фазе болезни приступы носят легкий характер (стремительно начинаются и так же быстро прекращаются). В этот период используют бронхорасширяющие препараты (3-4 раза в день, через равные промежутки времени). Они помогают уменьшить отек, снять спазм бронхов, исключить приступы удушья, нормализовать процесс выработки слизи.
- Ингаляционные глюкокортикостероиды принимают ежедневно продолжительное время. Они снимают воспаление, оказывают противоаллергическое и иммунодепрессивное воздействие. По статистике, люди, регулярно принимающие данные препараты, не страдают от астматического статуса.
- В период обострения, когда ингаляторы не способны облегчить состояние астматика, назначают курс гормональных препаратов в таблетированной форме.
- Комбинированные препараты оказывают одновременное противовоспалительное и бронхорасширяющее воздействие.
- Антихолинергические средства расширяют бронхи, способствуют уменьшению количества отделяемой слизи, кашля и одышки. Применяются в отдельных случаях для облегчения состояния. Не используются для снятия удушья ввиду того, что эффект проявляется с задержкой.
Наиболее важным при лечении астмы является применение средств с наименее выраженным побочным действием.
Каждый человек с астмой должен иметь при себе прибор (пикфлоуметр) для самоконтроля скорости выдоха в литрах, что позволит принять срочные меры для предотвращения астматического приступа.
При наличии астмы рекомендуется придерживаться основных профилактических мероприятий:
- ведение здорового образа жизни (отказ от курения, физическая активность, прогулки на свежем воздухе);
- укрепление иммунитета (закаливание, прием витаминных препаратов);
- исключение контакта с веществами, способными вызывать аллергию;
- своевременное лечение вирусных и респираторных заболеваний:
- контроль эмоционального состояния;
- соблюдение режима питания, отдыха и сна;
- исключение переохлаждения;
- носовое дыхание.
Чтобы астматические приступы не вызывали чувство паники и страха, необходимо научиться расслабляться (заниматься аутотренингом).
Выполнение правил и соблюдение рекомендаций врача позволит снизить риск возникновения астматических приступов и позволит человеку вести полноценный образ жизни, без существенных ограничений.
источник