СОВРЕМЕННЫЕ ПОДХОДЫ К ЛЕЧЕНИЮ ПРИСТУПОВ БРОНХИАЛЬНОЙ АСТМЫ У ДЕТЕЙ.
Вопросы терапии при обострении бронхиальной астмы являются чрезвычайно важными. В наше время случаи смерти детей в момент астматических приступов не являются исключительной редкостью. Развитие катастрофических ситуаций при бронхиальной астме обычно связано с недооценкой тяжести состояния и неправильным лечением больного при развитии тяжелого обострения заболевания.
Обострение бронхиальной астмы может выражаться в быстром прогрессивном нарастании одышки, кашля, свистящих хрипов — это астматическая атака, приступ. Однако у некоторых детей острые приступы удушья, продолжающиеся минуты или часы переходят в хроническое затруднение дыхание, длящееся при отсутствии адекватного лечения дни, недели и даже месяцы. Столь продолжительное, разной степени выраженности затруднение дыхания, упорный кашель, сухие хрипы на фоне ослабленного дыхания, являются проявлением тяжелого обострения бронхиальной астмы и характеризуют астматическое состояние. Педиатр нередко испытывает чрезвычайно серьезные трудности при лечении больного ребенка во время тяжелой астматической атаки, или находящегося в астматическом состоянии, угрожающих его жизни, когда традиционная терапия оказывается малоэффективной.
Само по себе наличие тяжелого обострения свидетельствует о значительной тяжести бронхиальной астмы. Кроме этого, его развитие, как правило, говорит о недостаточности основной (базисной) терапии у этих больных, либо недостаточно активной тактике при лечении обострения бронхиальной астмы на начальном этапе его развития.
Тяжелое обострение бронхиальной астмы представляет реальную угрозу жизни больного ребенка. Оно таит в себе возможность возникновения в любое время клинической катастрофы, развития асфиксического синдрома, являющегося основной причиной драматических исходов при бронхиальной астме у детей. Поэтому терапия тяжелого обострения бронхиальной астмы у детей должна быть интенсивной с учетом того, что в основе его развития лежит аллергическое воспаление, сопровождающееся бронхиальной обструкцией, гиперсекрецией слизи, отеком слизистой бронхов.
Решающим фактором успешного лечения ребенка с тяжелым обострением бронхиальной астмы является тщательное мониторирование состояния больного и его реакции на терапию с периодическим исследованием (по возможности) функциональных параметров внешнего дыхания. Показатели тяжести состояния — особенно показателей пиковой скорости выдоха, частоты дыхания должны постоянно оцениваться в процессе лечения. Объективная регистрация резкого снижения функциональных возможностей легких (пиковой скорости выдоха, объема форсированного выдоха за 1 сек) являются достоверными индикаторами тяжести обструкции дыхательных путей (в случае возможности их измерения). У детей дошкольного возраста оценка этих показателей невозможна. Определение тяжести обострения у детей младшего возраста основывается в основном на оценке клинической картины.
Абсолютно необходимым при лечении больного в тяжелом обострении бронхиальной астмы является использование кортикостероидных препаратов.
Кортикостероидные средства при обострении бронхиальной астмы оказывают мощный противовоспалительный эффект, восстанавливают чувствительность бета-2-адренорецепторов; они необходимы для коррекции имеющейся при тяжелом обострении эндогенной кортикостероидной недостаточности.
Как показывает многолетний опыт, использование кортикостероидных средств при тяжелом обострении бронхиальной астмы надежно купирует это обострение, предотвращает его прогрессирование. Игнорирование назначения кортикостероидных препаратов, в адекватных тяжести состояния больного дозах, весьма опасно. Приступ бронхиальной астмы является мощным стрессирующим моментом. Частые повторные приступы, астматические состояния приводят к угнетению, а не к усилению функции коры надпочечников. В этих клинических ситуациях возникает настоятельная необходимость применения кортикостероидных гормонов.
Кортикостероидные препараты должны назначаться при лечении тяжелого обострения возможно раньше. Системные Кортикостероидные препараты должны быть применены у большинства больных с обострением бронхиальной астмы. Дозы, пути введения этих средств выбираются индивидуально с учетом тяжести состояния больного, а также предшествующего обострению анамнеза заболевания.
В практической деятельности предпочтение, как правило, отдается преднизолону— кортикостероидному препарату средней продолжительности действия.
При выведении детей из тяжелого обострения бронхиальной астмы обычно дозы внутривенно вводимого преднизолона составляют 3-7 мг на 1 кг веса на одно введение.
Добиться полной ликвидации обострения без применения глюкокортикос-тероидных препаратов внутрь удается не всегда. Кортикостероиды назначаемые внутрь оказывают, по сравнению с вводимыми парентерально, более продолжительный и выраженный терапевтический эффект. Глюкокортикостерои-ды, назначаемые внутрь, хорошо адсорбируются из желудочно-кишечного тракта, и этому пути введения при тяжелом обострении бронхиальной астмы отдается предпочтение. Начало эффекта от применения кортикостероидов можно ожидать минимум через 4-8 часов после их назначения. Это связано с особенностями механизма действия кортикостероидных препаратов на клеточном уровне.
Безусловно необходимо назначение преднизолона внутрь при развитии тяжелого обострения у больных, имеющих драматический анамнез с указанием на ситуации, реально угрожавшие жизни больного ребенка (развитие асфиксического синдрома, клинической смерти, госпитализации в отделения реанимации, проведения искусственной вентиляции легких). Назначение пред-низолона внутрь необходимо также больным, ранее неоднократно принимавшим кортикостероиды внутрь, особенно в предшествующий обострению период. Эти больные составляют группу риска по катастрофическому исходу бронхиальной астмы. Больные, которые находятся в группе повышенного риска смерти от астмы, требуют особенно тщательного мониторинга и оказания быстрой помощи при развитии обострения заболевания.
Как правило, доза назначаемого внутрь преднизолона составляет 1-1.5 мг на 1 кг веса в сутки. При лечении детей с тяжелым обострением бронхиальной астмы могут использоваться и другие кортикостероидные препараты (метилп-реднизолон внутривенно, преднизон внутрь). Доза метилпреднизолона составляет внутривенно от 60 до 125 мг каждые 6-8 часов, преднизона от 30 до 60 мг внутрь каждые 6 часов .
При лечении обострения бронхиальной астмы, наряду с кортикостероида-ми, обязательным является использование препаратов, обладающих бронхо-литическим действием. В настоящее время для использования с этой целью предпочтение отдается препаратам относящимся к группе короткодействующих селективных бета-2-адреномиметиков.
При легких и среднетяжелых приступах бронхиальной астмы повторное назначение бета-2-агонистов короткого действия обычно служит лучшим методом их купирования, средством быстрого достижения обратимости бронхиальной обструкции.
Существует мнение, что использование бета-2-агонистов, при их широком внедрении, в свое время явилось причиной учащения смертельных исходов при бронхиальной астме. Накопившийся клинический опыт позволяет реабилитировать эти препараты. Их использование для купирования обострения бронхиальной астмы в сочетании со средствами, подавляющими аллергическое воспаление, а именно кортикостероидными препаратами, оказывается весьма эффективным.
Бета-2-агонисты при обострении астмы могут применяться в виде: дозированного ингалятора с применением спейсера, прерывистого назначения через небулайзер, пролонгированного их применения через небулайзер. В настоящее время широкое распространение получило использование при острых состояниях бета-2 агонистов через распылители (небулайзеры). Считается, что такое их применение способствует быстрому купированию затяжных- приступов, астматических состояний. К преимуществам небулайзерной терапии относятся: отсутствие необходимости в координации дыхания с поступлением аэрозоля, возможность использования достаточных доз препарата, непрерывная подача лекарства с помощью компрессора, отсутствие газа фреона, который может усиливать бронхиальную реактивность, а также быстрая доставка лекарственного препарата в дыхательные пути. Небулайзерной терапии уделяется важное место в Национальной программе «Бронхиальная астма у детей. Стратегия лечения и профилактика».
Кроме этого используют парентеральное (внутривенное или внутримы-
щечное) введение бета-2-агонистов, однако при этих путях введения отмечается значительное увеличение побочных эффектов. Поэтому в последние годы отмечается отказ от парентерального назначения бета-2 агонистов. У детей несомненное предпочтение отдается ингаляционному пути назначения этих препаратов. Ингаляционные системы представляют оптимальную возможность для доставки фарамакологических препаратов при терапии бронхиальной астмы непосредственно в легкие больного. Ингаляционный путь введения бронходилататоров имеет важные преимущества, а именно:
— быстрое начало действия;
— более выраженный, по сравнению с другими путями введения, бронхо-расширяющий эффект.
Больной с тяжелым обострением, выраженной степенью бронхиальной обструкции нуждается в более высоких дозах ингалируемых бета-2-а гон истов, чем пациенты с менее тяжелой степенью обструкции. Больным с резко выраженной степенью бронхиальной обструкции, рефрактерной к прерывистой терапии бета-2-агонистами посредством небулайзера, может понадобиться непрерывное назначение бронходилататоров через небулайзер. Состояние больных, получающих терапию высокими дозами бета-2 адреномимети-ков при их длительном применении через небулайзер, должно тщательно мониторироваться во избежание осложнений вследствие возможности побочных действий высоких доз этих препаратов.
Начальное лечение при обострении бронхиальной астмы состоит из подачи 1 дозы бета-2-а гон и ста каждые 20 минут в течение первого часа. В последующем назначение бета-2-агонистов каждый час или их продленное распыление ускоряет бронходидатацию.
Для использования через небулайзер предназначены специальные формы препаратов в виде растворов. Для этой цели используется Сальбутамола сульфат (Вентолин-небулы).
Другим препаратом, предназначенным для использования через небулайзер, является Беротек (фенотерол) в виде раствора для ингаляций. В 1мл раствора содержится 1мг фенотерола гидробромида. Назначается в дозировке 50 мкг/кг веса на ингаляцию до 3 раз в день.
Комбинация бета-2 агонистов с антихолинергическими препаратами оказывает более выраженный бронходилатирующий эффект, чем изолированное применение бета-2-агонистов. Для небулайзерной терапии эффективно используется комбинированный препарат Беродуал (содержит бета-2-агонист фенотерол и антихолинергическое средство — ипратропиума бромид).
Вместе с тем, как показывает наш опыт, использование эуфиллина, основным действующим началом которого является препарат метилксантинового ряда — теофиллин, при лечении тяжелых обострений бронхиальной астмы является весьма эффективным.
Теофиллин обладает менее выраженным бронходилатирующим эффектом по сравнению с бета-2-агонистами. Однако, наряду с бронхолитическим эффектом теофиллин улучшает мукоцилиарный клиренс, снижает выраженность воспалительных реакций.
При астматическом состоянии используется внутривенное капельное введение эуфиллина, в физиологическом растворе из расчета 4-6 мг на кг веса на одно введение. Вводится эуфиллин одновременно с преднизолоном. Время внутривенной инфузии составляет 1,5-2 часа.
Суточная доза эуфиллина не должна превышать 20 мг/кг веса в сутки. В это количество входит и эуфиллин назначаемый внутрь. Тщательный учет количества принимаемого эуфиллина, медленное, капельное его внутривенное введение, распределение дозы в течение суток позволяют избежать нежелательных эффектов от его применения.
При тяжелом обострении бронхиальной астмы может развиться асфикси-ческий синдром. Одной из основных причин развития асфиксического синдрома является неадекватная терапия при развитии обострения бронхиальной астмы с недостаточным использованием кортикостероидных препаратов или игнорирование их назначения вообще.
Асфиксический синдром характеризуется тяжелейшей дыхательной недостаточностью. При этом дыхание становится учащенным, поверхностным, утрачивается экспираторный компонент одышки, исчезает кашель, перестают выслушиваться хрипы. Возникает, так называемое, «немое легкое» Асфиксический синдром характеризуется также резко выраженным декомпенсирован-ным ацидозом, выраженной гипоксемией и гиперкапнией, глубоким угнетением глюкокортикоидной функции коры надпочечников.
Доза преднизолона, назначаемого внутрь, достигает при асфиксическом синдроме 2-3 мг на кг веса в сутки. Одновременно проводится внутривенная инфузия преднизолона сэуфиллином. Количество вводимого внутривенно преднизолона, необходимого при лечении детей в асфиксическом состоянии, а также при угрозе его возникновения, может достигать 10-15 мг на кг веса в сутки и даже превышать эти значения.
Для уменьшения гипоксемии с самого начала терапии обострения проводится дыхание увлажненным кислородом.
При наличии признаков, свидетельствующих о микробно-воспалительных наслоениях (гипертермия, гнойная мокрота, воспалительные изменения в крови) решается вопрос о назначении антибиотиков.
Таким образом, основами терапии при тяжелом обострении бронхиально астмы могут считаться:
— кортикостероиды (внутривенно, внутрь),
— бронхолитики (бета-2-агонисты, эуфиллин),
— антибиотики (по показаниям).
Лечение, основанное на этих принципах, как правило, приводит к положительному клиническому эффекту, ликвидации тяжелого обострения бронхиальной астмы, выведению ребенка из астматического состояния, ликвидации асфиксического синдрома.
Необходимо подчеркнуть, что выбор методов лечения, назначение тех или иных медикаментов конкретному больному должен оставаться за лечащим врачом. Не может быть схематичности, формального соблюдения плана использования лекарственных средств.
Постоянное наблюдение за детьми, больными бронхиальной астмой, назначение адекватного профилактического лечения дает возможность контролировать течение заболевания. Противовоспалительные препараты и, в первую очередь, ингаляционные глюкокортикостероиды в настоящее время являются наиболее эффективными средствами, с помощью которых можно контролировать течение тяжелой бронхиальной астмы. Эти медикаменты оказывают мощное противовоспалительное действие и практически не вызывают значимых побочных явлений. К препаратам этой группы относятся беклометазон, будесонид, флунисолид, флутиказон, три-амцинолона ацетонид. Их назначают после ликвидации тяжелого обострения бронхиальной астмы, восстановления бронхиальной проходимости. Длительное применение ингаляционных глюкокортикостероидов с мониторингом показателей функции внешнего дыхания (пикфлоуметрия) при планомерном врачебном наблюдении позволяет предупредить обострение бронхиальной астмы, обеспечить высокое качество жизни больного ребенка.
- Печать
источник
Клиническая картина. Типичный приступ бронхиальной астмы у детей может возникнуть впервые после острой инфекции, алиментарных погрешностей,
профилактических прививок, психических и физических травм. Чаще всего его появлению предшествуют повторные ринофарингиты, трахеиты, бронхиты и пневмонии, значительная часть которых имеет аллергический генез. Респираторные аллергозы верхних дыхательных путей можно рассматривать как предастму. Период предастмы может продолжаться от нескольких месяцев до нескольких лет. Во время очередного респираторного заболевания присоединяется так называемый астматический синдром в виде приступообразного кашля и затрудненного дыхания, при аускультации выявляется небольшое количество сухих хрипов. Указанные симптомы вначале быстро исчезают, затем вновь появляются и удерживаются более длительное время и в конце концов приводят к типичному приступу удушья.
При аллергической форме бронхиальной астмы типичные приступы удушья развиваются быстро, нередко в ответ на воздействие аллергенов небактериального характера. При этом у детей выявляется отягощенный семейный анамнез, отмечаются признаки экссудативного диатеза, имеются указания на пищевой и другие виды аллергии.
Инфекционно-аллергическая форма бронхиальной астмы формируется постепенно. В анамнезе больных прослеживается большое количество различных воспалительных заболеваний, преимущественно респираторных, которые часто являются и провоцирующим моментом приступа удушья. У таких детей почти всегда выявляются очаги хронической инфекции в ЛОР-органах обнаруживаются положительные аллергические пробы с бактериальными аллергенами.
Выделяют период обострения и межприступный период. Обострение заболевания может протекать у детей в виде острого приступа удушья, астматического состояния или астматического бронхита.
Приступ бронхиальной астмы включает: а) период предвестников (предприступный); б) приступ удушья; в) послеприступный период. Период предвестников длится несколько часов и даже дней и сопровождается появлением симптомов, указывающих на приближение приступа удушья. Изменяется поведение ребенка, отмечаются общая слабость, раздражительность или апатия, головная боль, кожный зуд, насморк, покашливание, субфебрильная температура, обострение признаков экссудативного диатеза, нейродермита. Этот период более выражен при инфекционно-аллергической форме бронхиальной астмы.
Приступ удушья, развивающийся остро, приводит к резкому ухудшению состояния ребенка. Он становится беспокойным, жалуется на затрудненное дыхание, головную боль, мучительный кашель. Развиваются симптомы легочно-сердечной недостаточности, кожные покровы бледны и цианотичны, отмечается экспираторная одышка с участием вспомогательной мускулатуры, вздутие грудной клетки. Над легкими определяется коробочный звук, свидетельствующий об эмфиземе. Дыхание ослабленное, над всеми участками легких выслушиваются рассеянные сухие свистящие и влажные хрипы. Границы сердца сужены или вовсе не определяются из-за значительной эмфиземы легких, тоны глухие, нередко выслушивается акцент II тона легочной артерии, свидетельствующий о гипертензии в малом круге кровообращения. Приступ может длиться от 30 — 40 мин до нескольких часов и даже дней (status asthmaticus). У детей младшего возраста приступ удушья имеет ряд особенностей.
Основной особенностью является преобладание вазосекреторных нарушений в бронхах над бронхоспазмом. Это обусловлено как слабым развитием мышечной ткани бронхов, так и хорошей васкуляризацией их слизистой оболочки, что определяет значительно большие, чем у старших детей, обструктивные изменения в бронхах, приводит к выраженной дыхательной недостаточности и более затяжному и тяжелому течению приступного периода. Гиперсекреция определяет начало приступа с кашлем, когда в легких наряду с сухими выслушиваются и влажные разнокалиберные хрипы, в то время как у взрослых влажный кашель с выделением густой, вязкой мокроты свидетельствует об окончании приступа. Кроме того, у детей раннего возраста приступ бронхиальной астмы иногда может протекать по типу ложного крупа.
Послеприступный период продолжается от нескольких дней до нескольких недель и месяцев в зависимости от тяжести заболевания. В этот период постепенно нормализуются функции органов дыхания, сердечнососудистой и других систем организма. Самочувствие больных удовлетворительное, они ни на что не жалуются, кашля, одышки и хрипов в легких нет. Однако перкуторно сохраняется коробочный оттенок звука, свидетельствующий об эмфиземе легких, а при исследовании функции внешнего дыхания определяется различная степень дыхательной недостаточности. Необходимо помнить, что в послеприступном периоде сохраняются вагосимпатическая дистония, значительные нарушения функционального состояния надпочечников, услов-норефлекторных связей и другие изменения, могущие способствовать при неблагоприятных условиях возникновению новых приступов удушья. Поэтому в этом периоде заболевания продолжается активная противоастматическая терапия.
Астматическое состояние характеризуется перманентностью нерезко выраженного затруднения дыхания, наблюдается при тяжелом течении бронхиальной астмы. На протяжении нескольких недель и даже месяцев при относительно удовлетворительном самочувствии у детей сохраняются умеренная одышка, кашель, эмфизематозное вздутие грудной клетки, ослабленное дыхание и сухие рассеянные хрипы в легких. На этом фоне могут наблюдаться и острые, с трудом купирующиеся приступы удушья. Несмотря на то что дети остаются активными, у них наблюдаются явления гипоксемии и легочно-сердечной недостаточности. Необходимо подчеркнуть, что при астматическом состоянии отмечаются функциональная недостаточность коры надпочечников, высокая степень вагосимпатической дистонии и блокада бета2-адренорецепторов. Именно этот период характеризуется наибольшей беззащитностью организма, неэффективностью симпатомиметических средств и угрозой возникновения асфиксии.
Асфиксический синдром, по данным последних лет, возникает у 6 -8% детей с бронхиальной астмой. Развитие его обусловлено значительной обструкцией мелких бронхов и бронхиол вязким секретом, а также надпо-чечниковой недостаточностью. При этом состояние детей резко ухудшается, усиливается тахипное, кашель исчезает, нарастает эмфизема, экскурсия легких становится едва уловимой, дыхание поверхностным, резко ослабленным, хрипы не прослушиваются, определяются участки «немого» легкого. Пульс частый, слабого наполнения. Артериальное давление снижается, нарастает глухость сердечных тонов, увеличиваются размеры печени. На фоне декомпенсированного ацидоза, гипоксемии, гиперкапнии и надпочечниковой недостаточности возможно затемнение сознания, появление судорог, коллаптоидного состояния. Астматический бронхит чаще наблюдается у детей младшего возраста и в первые месяцы заболевания. В отличие от острого приступа астмы еще более отчетливо преобладают вазосекреторные изменения в бронхах, а спазматические явления выражены гораздо меньше. Как правило, заболевание развивается медленно, имеются симптомы-предвестники (ринит, фарингит и др.). Отмечаются субфебрильная температура, упорный кашель с выделением вязкой мокроты, небольшая одышка смешанного характера. Над легочными полями определяются коробочный перкуторный звук и несколько ослабленное дыхание, выслушивается большое количество сухих и рассеянных мелко- и среднепузырчатых влажных хрипов. Обострение заболевания иногда длится несколько недель.
Межприступный период наступает через несколько недель после купирования приступа или ликвидации астматического состояния, характеризуется отсутствием субъективных и объективных симптомов болезни.
Течение. Различают легкое, среднетяжелое и тяжелое течение бронхиальной астмы. При легком течении приступы возникают редко, протекают легко, иногда купируются самостоятельно. Общее самочувствие страдает мало. Обострения могут протекать по типу астматического бронхита. Межприступные периоды продолжаются несколько месяцев, и в это время дети практически здоровы. При среднетяжелом течении приступы повторяются более часто (иногда наблюдаются ежемесячно); протекают тяжело и длятся по нескольку дней, купируются только с применением противоастматических лекарственных средств. Длительно сохраняются функциональные изменения в органах и системах, нарушается физическое развитие детей. При тяжелом течении приступы удушья частые, длительные, трудно купируются, переходят в астматическое состояние и асфиксический синдром. Значительно нарушено общее состояние, имеются изменения внутренних органов, развивается легочно-сердечная недостаточность, формируется легочное сердце. Нередко возникают осложнения. Лечение малоэффективно.
Поперечные профили набережных и береговой полосы: На городских территориях берегоукрепление проектируют с учетом технических и экономических требований, но особое значение придают эстетическим.
Организация стока поверхностных вод: Наибольшее количество влаги на земном шаре испаряется с поверхности морей и океанов (88‰).
Общие условия выбора системы дренажа: Система дренажа выбирается в зависимости от характера защищаемого.
источник
Астма — это заболевание, при котором дыхательные пути сужаются и воспаляются, производя дополнительное количество слизи. При астме дыхание затрудняется, возникает кашель, хрипы и одышка. У некоторых пациентов астма связана лишь с незначительным дискомфортом, тогда как у других может вызвать нарушение привычного образа жизни. Интенсивность приступов нередко ставит под угрозу жизнь человека.
От астмы нельзя излечить, но её симптомы можно контролировать. Поскольку симптоматика заболевания может меняться в течение определенного периода времени, необходимо постоянно контролировать состояние больного. Астматики должны регулярно посещать лечащего врача для контроля состояния и корректировки схемы лечения.
Астма является распространенным хроническим заболеванием во всем мире, только в США астмой больны порядка 26 миллионов человек. Астма — это наиболее распространенное хроническое заболевание детского возраста, от него страдает около 7 миллионов детей. Патофизиология астмы сложна и заключается в воспалении дыхательных путей, периодической обструкции дыхательных путей и бронхов.
Патофизиология астмы
Дыхательная система состоит из бронхов, хрящевой и мембранозной ткани, альвеол, альвеолярных ходов, а также тканей, производящих газовый обмен. Хрящевая и мембранозная ткань способствует устойчивости дыхательных путей. Эти ткани не являются подвижными, анатомически это пространство не принимает участия в газообмене. Наименьшим ионообменом обладают терминальные бронхиолы, составляющие примерно 0,5 мм в диаметре. Составляющие дыхательных путей считаются малыми, если их диаметр равен менее 2 мм.
Структура дыхательных путей следующая:
- слизистая оболочка, которая состоит из эпителиальных клеток, способных к выработке слизи и транспортировке веществ;
- базальная мембрана;
- гладкомышечная матрица расширения альвеолярных ходов;
- волокнистая хрящевая ткань, сформированная фиброзной и эластичной соединительной тканью.
При бронхиальной астме сокращение гладкой мускулатуры в дыхательных путях происходит в большей степени, чем необходимо, то есть, человек начинает задыхаться под воздействием определенных раздражителей дыхательной системы.
Существует три основных вида астмы:
- аллергическая;
- неаллергическая;
- смешанная (аллергическая + неаллергическая; зависит от источника раздражения дыхательных путей).
Для многих пациентов, страдающих астмой, частота приступов тесно связана с физической активностью. То есть, у некоторых людей астматические приступы происходят только в период выполнения физических упражнений. Такой процесс называется бронхоспазм.
Однако прекращение физической нагрузки не является эффективным способом устранения астматических симптомов. При правильном подходе лечащий врач может разработать систему занятий, согласно которой пациент сможет выполнять упражнения и поддерживать привычный режим активности.
Кто чаще болеет астмой?
Существует определенная группа людей, более подверженная риску развития астмы. В эту группу входят:
- люди с семейной историей астмы;
- аллергики;
- те, кто не раз болел воспалением легких;
- курильщики;
- люди, подвергающиеся хроническому стрессу;
- спортсмены;
- дети младшего возраста и подростки;
- работники вредных производств.
Наиболее опасный детский возраст для развития астмы – до 5 лет. Консультация иммунолога и аллерголога может быть полезна тем, кто находится в группе риска.
1. Аспирин-индуцированная.
Возраст появления: 30-40 лет.
Основная причина: прием больших доз аспирина, нестероидных противовоспалительных препаратов.
Клиническая картина: увеличение эозинофилов и цистеиновых лейкотриенов вследствие внешних причин.
Первичная мера — ограничение или прекращение приема препаратов, вызывающих астматические симптомы.
2. Астма, вызванная гастроэзофагеальной рефлюксной болезнью
Основная причина: присутствие кислоты в дистальном отделе пищевода.
Клиническая картина: увеличение сопротивления дыхательных путей и реактивности дыхательных путей.
3. Астма, связанная с работой (видом деятельности).
Возраст появления: 30 лет и старше.
Основная причина: более 300 определенных веществ.
Кто страдает: работники сельского хозяйства, художники, рабочие на производстве пластмассы, уборщики.
Клиническая картина: нарушение иммунитета, функции легких. Симптомы ярче проявляются в рабочие дни, а в выходные могут отсутствовать полностью. Существует два вида астмы, связанной с профессиональной деятельностью:
- иммуноопосредованная (наступает с задержкой в несколько месяцев после воздействия основного триггера);
- неиммуноопосредованная (наступает в течение 24 часов после воздействия раздражителя).
4. Астма, вызванная вирусным агентом.
Основная причина: человеческий риновирус (HRVC), другие инфекции дыхательных путей, например, вирусная пневмония, синцитиальный вирус, микоплазматическая пневмония.
Лечение проводят с применением антибиотиков, а также препаратов, снимающих астматические симптомы.
5. Астма, связанная с синуситом.
Основная причина: хроническое или инфекционное воспаление гайморовых пазух.
Клиническая картина: воспаление пазух с гнойными выделениями, кашель, приступы удушья, одышка, головные боли.
Основной способ лечения: антибиотикотерапия в течение минимум 10 дней, очистка (дренаж) пазух, антиастматические препараты.
6. Астма, связанная с генетической предрасположенностью.
Основная причина: мутации органов дыхательной системы, нарушение функции тромбоцитов, частое применение антибиотиков в период беременности (до рождения ребенка), дисбаланс цитокинов.
Клиническая картина: астма аллергической или неаллергической этиологии. Возможна смешанная астма.
7. Астма, вызванная ожирением
Основная причина: нарушение метаболизма глюкозы, ожирение, нарушение обмена веществ, высокий ИМТ.
Клинические проявления: по мере спада веса симптомы заболевания уменьшаются и могут исчезнуть совсем при нормализации веса и рациона питания.
Факторы, которые могут способствовать астме или гиперреактивности дыхательных путей многочисленны. К ним относятся:
- экологические аллергены (например, клещи, домашняя пыль, аллергены животных, особенно кошек и собак, аллергены насекомых, например, тараканов, а также грибные аллергены);
- вирусные инфекции дыхательных путей;
- физические упражнения;
- гипервентиляция легких;
- гастроэзофагеальная рефлюксная болезнь;
- хронический синусит или ринит;
- прием аспирина;
- прием нестероидных противовоспалительных препаратов;
- гиперчувствительность к другим лекарствам;
- чувствительность к сульфитам;
- употребление бета-блокаторов адренергических рецепторов (в том числе офтальмологические препараты);
- ожирение;
- табачный дым;
- профессиональные раздражители (клеи, лаки, краски, шерсть, химические вещества, механические предметы — пыль от минеральной ваты, стекло, смола, зола и т.д.);
- бытовые раздражители (аэрозоли, освежители воздуха);
- эмоциональные факторы;
- хронический стресс;
- пыльца растений;
- выделения насекомых;
- смолы промышленные и растительные;
- аллергия на латекс;
- перинатальные факторы (например, недоношенность, старший возраст матери);
- курение;
- внутриутробное воздействие табачного дыма (пассивное курение беременной);
- отказ от грудного вскармливания.
Симптомы астмы зависят как от причины происхождения, так и от стадии и тяжести самого приступа.
Симптоматика при приступе легкой тяжести:
- одышка как после физической нагрузки;
- желание принять горизонтальное положение;
- ЧСС меньше 100 ударов в минуту;
- умеренные хрипы;
- падение систолического давления во время вдоха;
- увеличение количества вдохов.
Симптоматика при приступе умеренной тяжести:
- увеличение количества вдохов;
- задействование вспомогательных дыхательных мышц;
- брюшное дыхание;
- ЧСС на уровне 100-120 ударов в минуту;
- громкие хрипы на выдохе;
- повышение давления;
- возможна одышка во время разговора;
- слабая асфиксия;
- у детей возникают затруднения с приемом пищи;
- груднички кричат сдавленно и недолго;
- желание принять сидячее положение.
Симптоматика при приступах тяжелой степени:
- больной задыхается даже в состоянии покоя;
- речь затруднена;
- сильная одышка;
- отсутствие аппетита;
- облегчение в положении сидя с прямой спиной;
- частота вдохов превышает 30 в минуту;
- ЧСС более 120 ударов в минуту;
- сутулая спина и инстинктивное желание выпрямиться, нешироко раскинув руки в стороны (положение штатива).
Остановка дыхания
Если во время приступа происходит остановка дыхания, наблюдаются следующие симптомы:
- пациент сильно потеет;
- появляются признаки «борьбы за жизнь» (хватание себя за горло, хаотичные движения, желание за что-либо зацепиться руками);
- дыхательная мускулатура спазмирована;
- признаки гипоксии (синюшность губ, невозможность сделать хотя бы малый вдох).
Дополнительные симптомы, на которые стоит обратить внимание:
- ощущение «сдавленной груди»;
- сбивчивое дыхание;
- кашель по ночам;
- чувство боли в груди;
- выделение слизи из бронхов.
- проблемы со сном;
- чувство сильной усталости или слабости при физических нагрузках;
- уменьшение легкой функции;
- признаки простуды, аллергии;
- периодическая боль в горле;
- мигрени.
Астматические симптомы могут проявляться по-разному у каждого пациента даже в равных условиях окружающей среды. Длительное время симптомы могут отсутствовать, и проявляться только во время тренировки/воздействия аллергена, раздражителя.
Легкие приступы астмы, как правило, более распространенны, чем тяжелые. Обычно дыхательные пути полностью раскрываются в течение нескольких минут, но случаются приступы и протяженностью до нескольких часов. Тяжелые приступы требуют немедленной медицинской помощи. Важно распознавать и начать лечить даже легкие приступы астмы, чтобы помочь предотвратить тяжелые приступы и контролировать заболевание.
Лекарственные препараты, необходимые для лечения астмы, это:
1. Ингаляционные кортикостероиды.
Противовоспалительные препараты: флутиказон (Flonase, Flovent HFA), будесонид (Pulmicort Flexhaler, Rhinocort), Flunisolide (Aerospan HFA), Ciclesonide (Alvesco, Omnaris, Zetonna), беклометазон (Qnasl, Qvar), мометазон (Asmanex) и флутиказона фуроат (Arnuity Ellipta).
Возможно, эти препараты придется использовать течение нескольких дней или нескольких недель, прежде чем они окажут максимальный эффект. В отличие от оральных кортикостероидов, эти средства имеют относительно низкий риск побочных эффектов и, как правило, безопасны для долгосрочного использования.
2. Лейкотриеновые модификаторы.
К ним относится монтелукаст (Singulair), Zafirlukast (Accolate) и зилейтон (Zyflo) – облегчают симптомы астмы на период до 24 часов.
3. Бета-антагонисты длительного действия.
Ингаляционные препараты, такие как сальметерол (Серевент) и формотерол (Foradil, Perforomist). Открывают дыхательные пути. Рекомендован прием в сочетании с ингаляционными кортикостероидами.
4. Комбинированные ингаляторы.
Флутиказон-сальметерол (Advair Diskus), будесонид-формотерол (Симбикорт) и формотерол-мометазон (Dulera) — содержат бета-агонисты длительного действия в сочетании с кортикостероидами.
5. Теофиллин.
Теофиллин (Тео-24, Elixophyllin, другие) — ежедневный препарат, помогающий сохранять дыхательные пути открытыми путем расслабления мышц дыхательных путей. Применяется относительно редко.
По материалам:
© 1998-2016 Mayo Foundation for Medical Education and Research.
555 East Wells Street Suite 1100, Milwaukee, WI 53202-3823
©2005-2016 WebMD, LLC.
American College of Allergy, Asthma & Immunology © 2014
Michael J Morris, MD, FACP, FCCP; Chief Editor: Zab Mosenifar, MD, FACP, FCCP
MediLexicon International Ltd, Bexhill-on-Sea, UK, © 2004-2016
Опасные пищевые добавки, которые присутствуют в самых обычных продуктах
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Удушье – это крайне мучительное состояние, характеризующееся недостатком воздуха и страхом смерти. В медицине для определения состояния удушья используется термин «асфиксия». Развивается данное состояние при острых стадиях различных заболеваний, как правило, затрагивающих дыхательные пути, сердечную систему, лёгкие.
При легочных заболеваниях асфиксия обусловлена нарушением проникновения кислорода в кровь и обструкцией дыхательных путей.
Астма проявляется резко возникающим ощущением нехватки воздуха. Больной человек начинает задыхаться. Поскольку дыхание – это базовая потребность человека, то при её нарушении организм сигнализирует о смертельной опасности, этим и объясняется чувство страха и боязнь смерти. Что характерно, удушье вне приступов астмы, как правило, не беспокоит больного человека.
Если после физических нагрузок появляется одышка, то это свидетельствует о серьёзной кислородной недостаточности органов кровообращения и дыхания. В зависимости от факторов, которые являются причиной астматического приступа, выделяют сердечную астму, возникающую из-за нарушения кровообращения малого круга; бронхиальную астму, связанную с острыми нарушениями проходимости в бронхах; смешанную астму, развивающуюся из-за патологий бронхиального дерева или из-за болезни миокарда.
- Бронхиальная астма.
- ХОБЛ (хроническая обструктивная болезнь лёгких).
- Пневмоторакс.
- Инфаркт миокарда и его осложнение – перикардит.
- Анафилактический шок.
- Попадание в дыхательные пути инородных тел.
- Опухоли трахеи, гортани, бронхов.
- Дифтерия гортани, зева.
- Отёк гортани.
- Отёк лёгкого.
- Рак лёгкого.
- Пневмония.
- Паническая атака.
- Карциноидный синдром.
- Гипоксия плода, асфиксия у новорождённого ребёнка.
- Травматическая асфиксия.
- Гипервентиляционный синдром.
Бронхиальная астма является хроническим воспалительным заболеванием, которое характеризуется непроходимостью респираторного тракта, гиперактивностью бронхов.
Воспалительная природа данного заболевания, при продолжительном течении, приводит к морфофункциональным нарушениям, которые являются необратимыми. При повышенной возбудимости, дыхательные пути реагируют временной непроходимостью и как следствие этого, затруднением дыхания.
Причиной астмы и удушья, возникающего во время астматических приступов, является аллерген, попавший в организм. Именно в качестве ответного воздействия организма возникает спазм мелких и крупных бронхов, который приводит к удушью. Также бывают астматические приступы и неаллергической природы, но гораздо реже. Причиной приступа и асфиксии в таком случае является эндокринное нарушение или травма головного мозга.
При инфекционно-аллергической астме приступы возникают на фоне протекания дыхательных заболеваний (ангины, пневмонии, фарингита, бронхита). Неинфекционно-аллергическая форма заболевания возникает от других аллергенов: шерсти, пыли, перхоти, пуха, продуктов питания, лекарств, химических средств.
Типичная симптоматика бронхиальной астмы:
- Свистящее тяжёлое дыхание, иногда слышимое на расстоянии.
- Одышка разной выраженности.
- Непродуктивный кашель.
- Приступы удушья в ночное время и ощущение нехватки воздуха.
Лечение астмы осуществляется с учётом трёх главных факторов:
- Купирование приступа и удушья.
- Выявление и лечение причин болезни.
- Устранение воспалительных процессов.
Основные препараты, применяемые в терапии астмы, это ингаляционные глюкокортикостероиды.
Это заболевание является следствием негативного воздействия курения на лёгкие или же последствием работы на тяжёлом производстве (цементном, угольном, целлюлозно-бумажном). Особо вредными и тяжёлыми профессиональными факторами риска, которые провоцируют обструкцию, являются кремниевые и кадмиевые пыли.
Также в возникновении ХОБЛ имеет немаловажное значение уровень питания; социально-экономический уровень, пассивное курение в детстве; недоношенность; генетический фактор.
Патологические нарушения и изменения при обструктивном синдроме:
- Повышенное отделение слизи.
- Нарушение функции мерцательного эпителия, выстилающего дыхательные пути.
- «Легочное» сердце (при заболевании бронхов и лёгких нарушается малый круг кровообращения, что ведёт к увеличению правых сердечных отделов).
- Бронхиальная непроходимость.
- Гипервентиляция лёгких.
- Нарушения легочного газообмена.
- Эмфизема лёгких (при этом заболевании бронхиолы патологично расширяются, что приводит к изменению анатомии грудной клетки и к одышке).
- Легочная гипертензия.
- Деструкция паренхимы.
Симптоматика обструктивного синдрома: усиливающийся кашель, затем появление мокроты (в зависимости от острой или хронической стадии болезни, мокрота отделяется слизистая или гнойная), одышка, удушье (в хронической стадии). Во время обострения все симптомы ухудшаются, одышка усиливается, выделяется больше мокроты.
Методы лечения обструктивного синдрома направлены на:
- Облегчение симптоматики (лечение кашля, купирование одышки).
- Увеличение переносимости физических нагрузок.
- Улучшение качества жизни.
- Уменьшение длительности периода обострения.
Основным методом профилактики является отказ от сигарет.
Пневмотораксом называют состояние, при котором некоторое количество воздуха из-за нарушения герметичности лёгких или из-за повреждений грудной стенки скапливается в плевральной полости. Если воздух вскоре перестаёт попадать в плевральную полость (благодаря закрытию дефекта в грудной стенке или в легочной паренхиме), то такой пневмоторакс называется закрытым. В том случае, когда воздух в плевре беспрепятственно сообщается с воздухом снаружи организма, то это открытый пневмоторакс.
Если при вдохе происходит засасывание воздуха в плевральную полость, то время выдоха он может не выйти из полости, так как произойдёт спадение (закрытие) дефекта. Такой пневмоторакс имеет название вентильного или напряженного.
Из-за разницы внутриплеврального давления с атмосферным происходит сдавление лёгкого и нарушение кровообращения. Это приводит к сильному затруднению дыхания. Пневмоторакс – это очень опасное состояние, без оказания немедленной помощи человек может умереть, причём не только от затруднения дыхания, но и от травматического шока (из-за нарушения целостности грудной клетки, так как обычно это случается при травме или ранении).
Первая врачебная помощь пострадавшему лицу заключается в герметизации грудной стенки, в ингаляционном ведении кислорода, в ведении обезболивающих средств. Если спавшуюся часть лёгкого невозможно восстановить, проводят резекцию повреждённого участка.
Омертвение сердечной мышцы происходит из-за попадания оторвавшегося тромба в коронарные артерии, вследствие чего кровь из этой артерии перестаёт поступать в сердце. Без кислорода, растворённого в крови, данный участок сердца, который должен «обслуживаться» этой артерией, может прожить не более 30 минут. Затем начинается гибель клеток миокарда. Впоследствии на месте омертвения образуются неэластичные рубцы, которые мешают сердцу правильно функционировать, ведь функция этого органа заключается как раз в эластичном растяжении и сжимании, что позволяет «качать» кровь подобно насосу.
Пострадать от инфаркта больше вероятность у тех людей, которые мало двигаются, имеют лишний вес, курят, страдают гипертонией. Немаловажен также и возрастной фактор. Если у человека сердце абсолютно здорово, и при этом у него случился инфаркт миокарда, то, скорее всего, это произошло из-за поражения коронарной артерии.
Предвестником инфаркта могут являться приступы стенокардии, характеризующиеся одышкой и болью в сердце. Иногда инфаркт возникает остро, без продромальной симптоматики.
Осложнением этого тяжелейшего состояния является постинфарктный перикардит. Эта сердечная патология достаточно сложно диагностируется, из-за чего случаются ошибки в постановке вторичного диагноза.
Анафилактическим шоком называют остро возникающее тяжёлое состояние, при котором развивается дыхательная недостаточность и недостаточность кровообращения. Возникает такая реакция из-за попадания в организм аллергена в значительном количестве. Организм в ответ на это специфически реагирует. Анафилактический шок угрожает жизни, так как быстро развивающийся сосудистый коллапс приводит к прекращению кровоснабжения сердца и угнетению других важных функций организма.
Анафилактический шок сопровождается следующей симптоматикой: покраснение кожи, высыпания, отекание мягких тканей, появление бронхоспазма. Также это явление характеризуется удушьем, стеснением за грудиной, невозможностью или затруднением выдоха и вдоха. Если отёк заденет слизистые поверхности гортани и глотки, то дыхание станет не просто затрудненным, а невозможным. Центральная нервная система реагирует на это состояние возбуждением, головокружением, страхом, и угнетением сознания. В конце концов, пострадавший человек впадает в кому и умирает, если ему не была оказана неотложная помощь.
Даже менее тяжёлая аллергическая реакция способна привести к нарушению дыхания и сердечного ритма, к появлению одышки, кашля, сиплости голоса (из-за отекания гортани).
Для купирования анафилактической реакции применяют десенсибилизирующую терапию, противоотёчную, противовоспалительную, гемодинамическую. Первая помощь заключается в ведении гормонов – преднизолона или дексаметазона.
Причиной анафилактического шока могут быть: укусы насекомых, введение инъекционным способом лекарственных средств (антибиотиков и др.), химические вещества, введение препаратов крови, пыльца, пыль, некоторые пищевые продукты.
У людей, склонных к аллергии, это состояние может повторяться. Поэтому следует страховать себя от анафилаксии: предупреждать врачей о лекарственной аллергии; не есть аллергенную пищу; тщательно убирать квартиру от пыли; отправляясь на пикник на свежем воздухе, взять с собой антигистаминные препараты.
Инородные тела, попадающие в гортань, трахею, бронхи – это зачастую детская проблема. Дети возрастом до 5 — 6 лет иногда засовывают в рот мелкие монетки, маленькие игрушки, горошинки. При резком вдохе мелкие предметы попадают в гортань. Резкий вдох может быть инициирован смехом, плачем, испугом.
Также могут поспособствовать попаданию инородных предметов в дыхательные пути те заболевания, которые сопровождаются кашлевыми приступами (коклюш или бронхиальная астма).
Очень часто инородные предметы попадают в дыхательный тракт во время разговора или во время поедания пищи. Они закрывают просвет трахеи, и тем самым перекрывают лёгким доступ воздуха. Если инородный предмет попадает в гортань, у человека возникает рефлекторный кашель. Благодаря кашлю, предмет может выскочить через ротовую полость. Если же просвет гортани или трахеи полностью перекрывается, то наступает состояние удушья, затем – потеря сознания и остановка сердечной деятельности. Без оказания немедленной помощи человек умрёт в течение нескольких минут.
Если закупорились только бронхи, то последствием этого будет тяжёлое воспаление лёгких.
Симптоматика состояния при неполной закупорке дыхательных путей выражается в рефлекторном приступообразном кашле, шумном дыхании, осиплости голоса (если инородный предмет застрял между голосовыми связками), беспокойстве, страхе. Появляются симптомы дыхательной недостаточности: посинение видимых слизистых оболочек и кожи, расширение крыльев носа, втягивание межрёберных промежутков. При полной закупорке человек абсолютно не может вдохнуть, у него пропадает голос, и очень быстро происходит потеря сознания из-за кислородного голодания.
Оказание экстренной помощи при попадании инородных предметов:
- Если потерпевший находится в сознании, надо его попросить встать вертикально и немного наклонить голову и грудь. Необходимо резко, но не слишком сильно ударить его по спине между лопаток. Несколько таких ударов способны вытолкнуть инородный предмет наружу.
- Если первый способ оказался неэффективным, следует подойти сзади к человеку, обхватить его руками на уровне между животом и грудью, и резко сдавить. Под сдавливание попадают нижние рёбра, благодаря чему создаётся мощное обратное движение газа из дыхательного тракта наружу. Нужно помнить, что сразу после выталкивания инородного предмета из гортани, человек рефлекторно и глубоко вдохнёт воздух. Если инородный предмет ещё не покинул ротовую полость, то он может опять попасть в респираторный тракт.
- Если пострадавший человек находится в лежачем положении, то чтобы извлечь инородное тело, его нужно перевернуть на спину и кулаками сильно надавить на верхнюю часть живота.
- Если человек потерял сознание, его нужно уложить животом на своё согнутое колено, и опустить его голову вниз. Удар ладонью по лопаточной области производится не больше 5 раз.
- После того как дыхание восстановилось, человеку всё равно нужна медицинская помощь, потому что методы оказания первой помощи могут привести к повреждению рёбер и внутренних органов.
Эффективность вышеописанных мероприятий зависит от фактора времени и от грамотных действий спасателя.
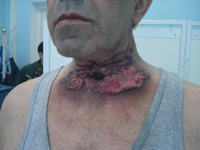
Симптоматика при возникновении опухоли на голосовых связках: быстрая утомляемость связок при разговоре, охриплость. Диагноз подтверждается на основании данных ларингоскопии и клинической картины.
Если на преддверии гортани начала развиваться раковая опухоль, то это проявляется чувством инородного тела, затруднением глотания, острой стреляющей болью в ухе. Если опухоль изъязвляется, то изо рта ощущается гнилостный запах и в слюне наблюдается сукровица.
Опухоль желудочка гортани протекает почти бессимптомно на ранних стадиях, а потом вызывает охриплость и затруднение дыхания.
Опухоли, возникающие на трахее, характеризуются выделением крови в мокроте при кашле.
Иногда опухоли, разрастаясь, могут блокировать дыхательные пути и тем самым затруднять дыхание и даже вызывать удушье. Чтобы открыть просвет дыхательных путей, нужно выжечь опухоль с помощью лазеротерапии. Правда, это средство не является радикальным, поскольку рано или поздно опухоль опять вырастает.
Лазерную терапию проводят после внутривенного введения препаратов общего наркоза. Пациенту вводят бронхоскоп, направляя его в опухоль. Проходящий через бронхоскоп луч выжигает опухоль. Операция достаточно лёгкая в проведении. После наркоза пациент обычно быстро приходит в сознание. При повторном нарастании опухоль вновь блокирует дыхательные пути, тогда лазерное лечение можно повторить. Иногда лазер комбинируют с лучевой терапией, это позволяет продлить лечебный эффект.
Другое решение данной проблемы заключается в использовании стента – специального механизма, выглядящего как небольшая сетчатая трубка. Стент помогает устранить явления удушья и затруднения дыхания. Он вводится в сложенном виде в организм через бронхоскоп, потом раскрывается, словно зонт. Стент держит стенки дыхательных путей открытыми и позволяет воздуху проникнуть сюда. Этот прибор вводят внутрь под общим наркозом.
Другое название дифтерии – круп. Разновидностей этого заболевания в зависимости от локализации насчитывается немало: дифтерия глаза, носа, зева, гортани и т.д. Развивается как самостоятельное заболевание. Возбудитель болезни – дифтерийные микробы, которые токсически поражают организм, в частности сердечно-сосудистую и нервную системы.
Удушье является симптомом дифтерии зева и гортани.
Характеризуются данные состояния нижеперечисленными признаками:
- Повышением температуры.
- Охриплостью голоса.
- Кашлем грубого, лающего характера.
- Шумным тяжёлым дыханием.
- Участием вспомогательной мускулатуры в акте дыхания и втяжением при дыхании межреберных промежутков.
При сильном удушье вследствие сужения гортани появляются следующие признаки:
- Синюшность носогубного треугольника и ногтей.
- Выраженное беспокойство, переходящее в сонливость.
- Поверхностное частое дыхание.
- Холодный пот на лбу.
- Падение давления.
- Судороги.
При неоказании экстренной помощи возможна смерть от удушья.
Состояние отёка гортани является симптомом некоторых патологических процессов, и не считается самостоятельной болезнью. Отёки могут возникать из-за воспалений или механических травм. К механическим травмам относятся ожог гортани растворами едких щелочей и кислот, и ожог горячей едой (бытовой фактор). Иногда отёки возникают после радио- или рентгенотерапии органов шеи. Если в глотке, окологлоточном пространстве, в нёбных миндалинах, корне языка возникает нагноение, то из-за него также может развиться отёк гортани.
Иногда его появление связано с некоторыми острыми (скарлатина, корь, грипп, тиф) и хроническими (сифилис, туберкулез) инфекционными заболеваниями.
Невоспалительные отёки появляются при заболеваниях почек, сердечной системы, при циррозе печени, общей кахексии, при сдавливании вен и лимфатических шейных сосудов вследствие нарушения кровообращения. Изредка отёки гортани возникают как аллергические проявления на некоторые пищевые продукты (клубника, цитрусовые, креветки и т. д.) или на лекарственные препараты. Такие отёки называются ангионевротическими, и они затрагивают чаще всего не только гортань, но и лицо и шею.
Отёки зачастую возникают в тех участках гортани, которые содержат в подслизистом слое множество рыхлой соединительной ткани (надгортанник, задняя гортанная стенка, язычная поверхность надгортанника, черпало-надгортанные складки). Намного реже отёки возникают в области голосовых складок.
Симптоматика воспалительного отёка: ощущение внутри инородного тела, поперхивание, трудность глотания, ощущение сжимания гортани, нарушение голоса. Впрочем, голос не всегда меняется. Из-за стеноза гортани, по ночам человека может мучить ощущение нехватки воздуха.
Невоспалительный отёк характеризуется неприятными ощущениями при глотании.
Если отёк развивается медленно (это, как правило, невоспалительный отёк), то явления нехватки воздуха и удушья не наблюдается. А в случае острого развития отёчности (воспалительной природы), явление удушья – обязательный симптом.
Это состояние характеризуется обильным патологическим выделением в ткань лёгких жидкой части крови.
Синдром отёка лёгких является жизнеугрожающим. Он встречается при таких заболеваниях и состояниях как: острая недостаточность при инфаркте миокарда, миокардит, аллергия, гипертензия, диффузный пневмосклероз, кардиосклероз, хронический бронхит, поражение нервной системы, интоксикация, утопление.
Также отёк лёгких может возникнуть, как реакция организма на: введение лекарственных препаратов; трансфузию излишне большого объёма жидкости; извлечение асцитической жидкости, извлечение плеврального транссудата. В развитии отёка любой природы имеет большое значение повышение давления в малом круге кровообращения и как следствие этого, повышение проницаемости стенок капилляров. Это создаёт условия для выпота жидкой части крови в альвеолы и интерстициальную легочную ткань. Транссудат, скапливающийся в альвеолах, содержит много белка. Он образует пену, которая снижает площадь дыхательной поверхности лёгких. Из-за этого развивается тяжелейшая дыхательная недостаточность.
Симптоматика развития отёка лёгких может возникнуть у совсем здорового человека, если он подвергся значительной физической нагрузке и вследствие этой нагрузки у него произошёл разрыв сухожильных хорд в митральном клапане, приводящий к острому состоянию митральной недостаточности.
Внешним симптомом отёка лёгких является появление во рту и на губах розовой пены. Правда, иногда возникает путаница, поскольку такой симптом может давать обычный прикус щеки или языка до крови, вследствие чего выделяемая кровь смешивается со слюной и при обследовании ротовой полости видна розовая пена.
Если злокачественные новообразования поражают стенки лёгких или бронхов, быстро растут и обширно метастазируют – значит, данная патология является раком лёгких. Диагностическую картину рака лёгких трудно спутать с картиной другого заболевания. На сегодняшний день это одно из часто встречаемых онкологических заболеваний.
В группу риска входят мужчины старшего возраста. Женщины реже болеют раком лёгких.
Способствует возникновению злокачественной опухоли вдыхание канцерогенов, в частности, табачного дыма, в котором они содержатся. Чем больше человек курит, тем выше вероятность развития опухоли. Наибольшую опасность представляют сигареты без фильтра. Вероятность заболеть раком лёгких выше у тех людей, которые сами не курят, но живут в семье, где хотя бы один из членов семьи курит. Это называется «пассивным курением».
Другие факторы, способствующие возникновению опухоли в лёгких: застарелые бронхит, туберкулёз и пневмония; загрязнённость воздуха; контакт с мышьяком, никелем, кадмием, асбестом, хромом. Опухоли могут затруднять дыхание и вызывать удушье. Для лечения применяют ту же методику, что и при опухоли верхних путей – лазерную терапию.
Если инфекция затронула лёгкие, то в них возникают воспалительные процессы. Воспаление поражает тонкостенные пузырьки – альвеолы, которые необходимы для процесса насыщения крови кислородом. Инфекционным агентом, вызвавшим пневмонию, могут являться грибки, вирусы, бактерии, внутриклеточные паразиты. Каждая форма пневмонии обладает индивидуальными особенностями протекания. Болезнь может развиться и как осложнение после ранее перенесённых заболеваний: гриппа, простуды, бронхита.
Как правило, наиболее часто определяемыми факторами развития пневмонии являются пневмококк и гемофильная палочка, реже – микоплазма, хламидия и легионелла. В современной пульмонологии уже разработаны вакцины против гемофильной палочки и пневмококка, которые в качестве профилактического средства могут предотвратить развитие болезни, или же, если она уже развилась, то облегчить её симптомы.
У здорового человека в норме наблюдается некоторое количество бактерий в лёгких. Попадание новых, чужеродных микроорганизмов в лёгкие блокируется действием иммунной системы. А если иммунная система не срабатывает по каким-то причинам, то развивается инфекционное воспаление. Именно поэтому болезнь чаще всего поражает людей со слабым иммунитетом, а также детей и пожилых.
Возбудитель проникает в лёгкие через респираторный тракт. Например, из ротовой полости в лёгкие, во время сна, проникает слизь, в которой содержатся бактерии или вирусы. А некоторых из возможных возбудителей могут постоянно обитать в носоглотке даже у здоровых людей.
Симптоматика заболевания проявляется высокой температурой, кашлем с гнойным отделяемым, одышкой, затруднённостью дыхания, слабостью, сильным ночным потоотделением. При менее выраженных симптомах заболевания, у больного могут наблюдаться: сухой кашель без отделения мокроты, сильная головная боль, вялость.
В зависимости от площади, которая поражёна возбудителем, выделяют:
- Очаговую пневмонию (занимает небольшую часть лёгкого).
- Долевую пневмонию (занимает целую долю лёгкого).
- Сегментарную (занимает один или несколько легочных сегментов).
- Сливную (при которой мелкие очаги воспаления соединяются и образуют более крупные).
- Тотальную (тяжелейший вариант пневмонии, при которой воспалительный очаг занимает всю площадь лёгкого).
Это состояние относится к группе тревожных расстройств. Другие его названия: вегето-сосудистая дистония, нейроциркуляторная дистония. Согласно статистическим данным, примерно 40% всех людей хотя бы один раз в жизни страдали от панической атаки. У женщин они возникают намного чаще, чем у мужчин, потому что причиной, способствующей развитию состояния, является эмоциональное перенапряжение. А, как известно, у женщин эмоциональная система более слабая, чем у мужчин, хотя и благодаря некоторым физиологическим механизмам – более гибкая.
Хроническое перенапряжение нервной системы характерно для тех людей, кто обладает тревожно-мнительным характером. Именно эти люди входят в группу риска. Приступы панических атак возникают из-за конфликта бессознательного и сознательного в человеке. Прорыв бессознательного, как более сильного и древнего психического формирования, возникает тогда, когда тонкий слой сознательного в психике человека ломается под действием внешних психотравмирующих факторов.
Симптомы панической атаки: частое сердцебиение, частый пульс, головокружение, дрожь в конечностях, онемение конечностей (в частности, левой руки), боль в левой части грудины, затруднение дыхания, сильный страх. Панический приступ возникает резко и длится до получаса.
Лечение панических атак в тяжёлых случаях предполагает использование антидепрессантов и транквилизаторов. В менее тяжких случаях лечение проводится с помощью психотерапии.
Карциноидом называют обычно доброкачественную, медленно растущую опухоль. В менее чем 10% карциноидов опухоль является злокачественной. Если опухоль небольшого размера, и не сдавливает близлежащие ткани, то симптоматика практически не проявляется. Карциноиды способны метастазировать. Чаще они встречаются у лиц пожилого возраста, чем у молодых людей. Среди мужчин и женщин частота встречаемости карциноидного синдрома почти одинакова. Карциноидные опухоли могут возникать в самых разных местах.
По их локализации выделяют:
- Верхние опухоли, затрагивающие дыхательные пути, пищеварительный тракт, двенадцатиперстную кишку, желудок, поджелудочную железу.
- Средние опухоли, располагающиеся в тонкой кишке, аппендиксе, слепой кишке, восходящем отделе ободочной кишки.
- Нижние опухоли, возникающие в сигмовидной и прямой кишке, в поперечно-ободочной и в нисходящей ободочной кишке.
Карциноидные симптомы, составляющие целый клинический синдром: возникновение ощущения жара после приёма пищи, падение артериального давления, чихание, удушье, дисфункция кишечной системы.

Термином «перинатальный» обозначают промежуток времени, отсчитываемый с 28-й недели беременности и до 7-го дня после родов.
Гипоксия опасна нехваткой кислорода у плода во время внутриутробного нахождения и во время родовой деятельности. Это состояние обусловлено прекращением или уменьшением доступа в организм кислорода и кумуляцией в крови недоокисленных токсичных продуктов метаболизма. Из-за гипоксии в организме плода нарушаются окислительно-восстановительные реакции.
Гипоксия приводит к раздражению дыхательного центра вследствие накопления углекислоты. Плоду приходится дышать через открытую голосовую щель и все, что находится вокруг него (слизь, околоплодные воды, кровь), аспирируется внутрь.
Причинами такой патологии являются нарушения функции плаценты, экстрагенитальные болезни, заболевания матери, интоксикация, патология пуповины и патология самого плода, внутриутробные инфекции и травмы, генетические отклонения.
Симптоматика гипоксии плода: скачки частоты сердечных сокращений, аритмия, глухие сердечные тоны. На ранних стадиях патологии наблюдается активное шевеление плода, на дальнейших стадиях – урежение и замедление движений.
Удушье плода, а затем – ребёнка, приводит к сильнейшим внутриутробным и родовым патологиям. Для устранения асфиксии применяют гипербарическую оксигенацию и кислородотерапию. Цель обоих методов терапии – насыщение плода кислородом.
Асфиксия у новорождённого (депрессия новорождённых) – это патология, при которой дети рождаются с наличием сердечной деятельности, но с отсутствием дыхания или с непродуктивными дыхательными движениями. Асфиксию грудничка лечат с помощью таких мероприятий как искусственная вентиляция лёгких, коррекция нарушений метаболизма, коррекция энергетического баланса.
Асфиксия травматического характера может возникнуть вследствие длительного и сильного сдавления верхних отделов живота или же грудной клетки.
Вследствие того, что венозный отток от верхней половины тела резко нарушается, происходит повышение давление в венозной сети с образованием мелких множественных кровоизлияний (или петехий) в слизистых оболочках, в коже, во внутренних органах, в головном мозге. Кожа приобретает синюшный оттенок. Эта травма часто сопряжена с ушибами сердца и лёгких, с повреждением печени.
Симптоматика травматической асфиксии: точечные кровоизлияния; одутловатость лица; возбуждение, затем заторможенность; дыхательная недостаточность; нарушение зрения; иногда – потеря ориентации в пространстве, частое и поверхностное дыхание. Без оказания экстренной помощи и быстрого начала эффективной вентиляции лёгких происходит окончательная остановка дыхания. В стационарных условиях помимо вентиляции, пациенту вводят глюкозу и сердечные препараты для поддержания деятельности сердца. Чтобы предупредить явление отёка лёгких и отёка мозга – вводят мочегонное средство – лазикс. В тяжёлых случаях осуществляют экстренную интубацию трахеи.
Это состояние было описано еще в 19-ом веке, на основании наблюдения за солдатами, участвующими в военных действиях. В то время это состояние назвалось «солдатским сердцем».
Суть синдрома гипервентиляции состоит в том, что человек под влиянием стрессовых факторов и тревоги начинает часто и усиленно дышать. Это приводит к отклонению от нормы показателя кислотности крови и изменению концентрации в крови таких минералов как кальций и магний. В свою очередь, эти явления способствуют появлению симптомов головокружения, скованности мышц, судорог, дрожи, кома в горле, першения, затруднённости дыхания, боли в грудной клетке. У впечатлительных и тревожно-мнительных личностей происходит запоминание этих симптомов при стрессе, бессознательное закрепление их в психике, и воспроизведение в следующих стрессовых ситуациях.
источник