Бронхиальная астма (от греч. asthma – тяжелое дыхание, удушье) – это хроническое заболевание дыхательной системы человека. Заболеваемость бронхиальной астмой составляет примерно 5% от всего населения планеты. В США ежегодно регистрируются около 470 000 госпитализаций и более 5000 смертей связанных с бронхиальной астмой. Заболеваемость среди женщин и мужчин примерно одинакова.
Механизм возникновения заболевания заключается в установлении гиперчувствительности бронхов на фоне хронического воспалительного процесса локализованного на уровне дыхательных путей. Развитие бронхиальной астмы может быть вызвано различными факторами: персистирующей инфекцией дыхательных путей, вдыханием аллергенов, генетической предрасположенностью. Длительное воспаление дыхательных путей (например при хроническом бронхите) приводит к структурным и функциональным изменениям в бронхах – утолщение мышечной оболочки, повышение активности желез выделяющих слизь и др. Из аллергенов наиболее часто вызывающих бронхиальную астму, можно назвать домашнюю пыль накапливающуюся в коврах и подушках, частицы хитиновой оболочки микроклещей и тараканов, шерсть домашних животных (кошек), пыльца растений. Генетическая предрасположенность обуславливает повышенную чувствительность бронхов к описанным выше факторам. Приступы бронхиальной астмы могут быть спровоцированы вдыханием холодного или горячего воздуха, физическими усилиями, стрессовыми ситуациями, вдыханием аллергенов.
С точки зрения патогенеза различаем два основных вида бронхиальной астмы: инфекционно-аллергическая астма и атопическая астма. Также, описываются некоторые редкие формы астмы: астма вызванная физическими нагрузками, «аспириновая» астма, вызванная хроническим употреблением аспирина.
При аллергической астме, различаем два типа ответа на вдыхание аллергена: немедленный ответ (клиническая картина бронхиальной астмы развивается спустя несколько минут с момента проникновения аллергена в бронхи) и поздний ответ, при котором симптомы астмы развиваются спустя 4-6 часов с момента вдыхания аллергена.
Диагностика бронхиальной астмы это сложный и многоэтапный процесс. Начальным этапом диагностики является сбор анамнестических данных (опрос больного) и клинический осмотр пациента, позволяющие в большинстве случаев поставить предварительный диагноз бронхиальной астмы. Сбор анамнеза подразумевает уточнение жалоб больного и выявление эволюции заболевания на протяжении времени. Симптомы бронхиальной астмы весьма разнообразны и варьируют в зависимости от стадии болезни и индивидуальных особенностей каждого больного.
На начальных стадиях развития (предастма), бронхиальная астма проявляется приступами кашля, который может быть сухим или с небольшим количеством мокроты. Кашель возникает в основном в ночные или утренние часы, что связано с физиологическим повышением тонуса мускулатуры бронхов в утренние часы (3 – 4 часа ночи). Кашель может появиться после перенесенной инфекции дыхательных путей. Приступы кашля на начальных стадиях заболевания не сопровождаются затруднением дыхания. При аускультации (прослушивании больного) могут быть выявлены рассеянные сухие хрипы. Латентный (скрытый) бронхоспазм выявляется при помощи специальных методов исследования: при введении бета-адреномиметиков (лекарства которые вызывают расслабление мускулатуры бронхов) наблюдается увеличение фракции выдыхаемого воздуха (сирометрия).
На более поздних стадиях развития основным симптомом бронхиальной астмы становятся приступы удушья.
Развитию приступа удушья предшествует воздействие одного из провоцирующих факторов (см. выше), либо же приступы развиваются спонтанно. В начале больные могут отмечать некоторые индивидуальные симптомы наступающего приступа: насморк, першение в горле, зуд кожи и пр. Далее наступает прогрессивное затруднение дыхание. Сначала больной отмечает лишь затруднение на выдохе. Появляется сухой кашель и ощущение напряженности в груди. Нарушения дыхания заставляют больного сесть опершись руками, для того чтобы облегчить дыхание работой вспомогательных мышц плечевого пояса. Нарастание удушья сопровождается появлением хрипов, которые вначале могут быть выявлены только при аускультации больного, но потом становятся слышны на расстоянии от больного. Для приступа удушья при бронхиальной астме характерны так называемые «музыкальные хрипы» – состоящие из звуков различной высоты. Дальнейшее развитие приступа характеризуется затруднением вдоха из-за установки дыхательных мышц в положении глубокого вдоха (бронхоспазм препятствует выведению воздуха из легких во время выдоха и приводит к накоплению в легких большого количества воздуха).
Осмотр больного для диагностики на стадии предастмы не выявляет никаких характерных особенностей. У больных аллергической астмой могут быть обнаружены носовые полипы, экзема, атопический дерматит.
Наиболее характерные признаки выявляются при осмотре больного с приступом удушья. Как правило, больной стремится занять сидячее положение и опирается руками на стул. Дыхание удлиненное, напряженное, заметно участие в акте дыхания вспомогательных мышц. Яремные вены на шее вздуваются на выдохе и спадаются на вдохе.
При перкуссии (простукивании) грудной клетки выявляется высокий (коробочный) звук, свидетельствующий о накоплении в легких большого количества воздуха — играет важную роль в диагностике. Нижние границы легких опущены и малоподвижны. При прослушивании легких выявляется большое количество хрипов различной интенсивности и высоты.
Продолжительность приступа может быть различной – от нескольких минут до нескольких часов. Разрешение приступа сопровождается напряженным кашлем с выделением небольшого количества прозрачной мокроты.
Особенно тяжелым состоянием является астматический статус – при котором прогрессирующее удушье подвергает опасности жизнь больного. При астматическом статусе, все клинические симптомы более выражены чем при обычном приступе астмы. В добавок к ним развиваются симптомы прогрессивного удушья: цианоз (синюшность) кожных покровов, тахикардия (учащение сердцебиения), нарушения ритма работы сердца (экстрасистолы) апатия и сонливость (торможение функции центральной нервной системы). При астматическом статусе больной может умереть от остановки дыхания или нарушений сердечного ритма.
Проведение предварительной диагностики бронхиальной астмы возможно на основе клинических данных собранных при помощи методов описанных выше. Определение конкретной формы бронхиальной астмы, а также установление патогенетических аспектов заболевания требует применения дополнительных методов исследования.
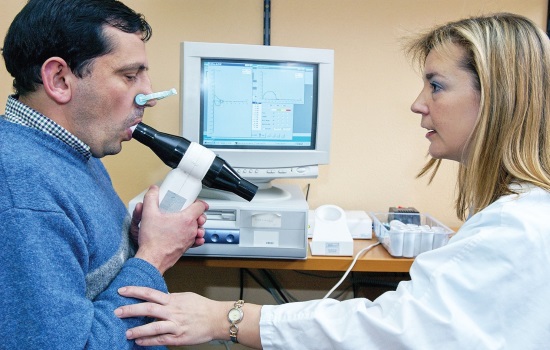
Исследование и диагностика функции внешнего дыхания (ФВД, спирометрия) при бронхиальной астме помогают определить степень обструкции бронхов и их реакцию на провоцирование гистамином, ацетилхолином (вещества вызывающие бронхоспазм), физической нагрузкой.
В частности, проводят определение объема форсированного выдоха за одну секунду (ОФВ1) и жизненной емкости легких (ЖЕЛ). Соотношение этих величин (индекс Тиффно) позволяет судить о степени проходимости бронхов.
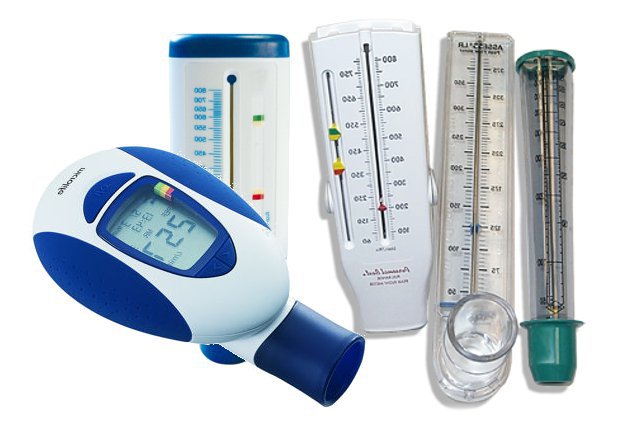
Существуют специальные аппараты позволяющие больным на дому самим определять объем форсированного выдоха. Контроль этого показателя важен для проведения адекватного лечения бронхиальной астмы, а также для предупреждения развития приступов (развитию приступа предшествует прогрессивное уменьшение ОФВ). Определение ОФВ проводят утром до принятия бронходилататора и после обеда после принятия лекарства. Разница более 20% между двумя величинами говорит о наличии бронхоспазма и о необходимости модифицировать лечение. Снижение ОФВ ниже 200 мл. выявляет выраженный бронхоспазм.
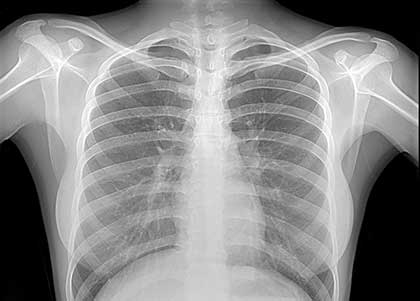
Радиография грудной клетки – дополнительный метод диагностики позволяет выявить признаки эмфиземы легких (повышение прозрачности легких) или пневмосклероза (разрастание в легких соединительной ткани). Наличие пневмосклероза более характерно для инфекционно-зависимой астмы. При аллергической астме радиологические изменения в легких (вне приступов удушья) могут отсутствовать длительное время.
Диагностика аллергической астмы – заключается в определении повышенной чувствительности организма по отношению к некоторым аллергенам. Выявление соответствующего аллергена и исключение его из окружения больного, в некоторых случаях, позволяет полностью излечить аллергическую астму. Для определения аллергического статуса проводят определение антител типа IgE в крови. Антитела этого типа определяют развитие немедленных симптомов при аллергической астме. Повышение уровня этих антител в крови свидетельствует о повышенной реактивности организма. Также, для астмы характерно увеличение количества эозинофилов крови и в мокроте в особенности.
Диагностика сопутствующих заболеваний дыхательной системы (риниты, синуситы, бронхиты) помогает составить общее представление о состоянии больного и назначить адекватное лечение.
- Eds.L.Allegra et al. Methods in asthmology, Berlin etc. : Springer, 1993
- Федосеев Г.Б Бронхиальная астма, СПб. : Мед.информ.агенство, 1996
- Петров В.И. Бронхиальная астма у детей : Современные подходы к диагностике и лечению, Волгоград, 1998
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
источник
Определения бронхиальной астмы и ключевые положения, эпидемиология.
Бронхиальная астма — это хроническое воспалительное заболевание дыхательных путей, в которых принимают участие многие клетки. Хроническое воспаление обусловливает развитие бронхиальной гиперреактивности, которая приводит к повторяющимся эпизодам свистящих хрипов, одышки, чувства заложенности в груди и кашля.
Диагноз бронхиальная астма можно предположить на основании: эпизоды одышки, кашель, свистящие хрипы, ощущение заложенности груди.
Проведение аллергологического исследования (проб) помогает выявить факторы риска провоцирующие приступы у конкретного больного
Бронхиальной астмой страдает 8-10% взрослого населения в мире. В Российской Федерации распространенность бронхиальной астмы составляет 3,8 на 1000 человек взрослого населения.
Причины развития бронхиальной астмы и факторы риска
Большую роль в развитии астмы играет наследственность и ее генетическая обусловленность. Другими словами астмой нельзя заразиться и она не может появиться из ниоткуда. Астма «заложена» в хромосомном наборе пациента и поэтому избавиться от нее полностью невозможно. У многих пациентов можно проследить семейный анамнез астмы, хотя это не на 100% обязательно.
Суть болезни заключается в патологической реакции бронхиального дерева человека на контакт с аллергеном. В частности при попадании в организм человека аллергена запускается повышенная выработка иммуноглобулина Е, который стимулирует образование биологически активных веществ в приводящих к сужению бронхов, отеку их слизистой оболочки и появлению таких симптомов как кашель, одышка, шумное дыхание, свистящие хрипы и т.д. Астма – это «легочная форма аллергии» на различные вещества (аллергены), в качестве которых могут выступать бытовые аллергены (шерсть животных, пыль, плесень), продукты питания (злаки, орехи), сезонные цветения трав и т.д.
Классификация и симптомы бронхиальной астмы по клиническим признакам (до начала лечения).
Степень тяжести бронхиальной астмы (БА)
Степень 1: интермиттирующая БА
Симптомы реже 1 раза в неделю
Ночные симптомы не чаще 2 раз в месяц
ОФВ1* или ПСВ** ≥80% от должных величин
Степень2: легкая персистирующая БА
Симптомы чаще 1 раза в неделю, но реже 1 раза в день
Обострения могут влиять на физическую активность и сон
Ночные симптомы чаще 2 раз в месяц
ОФВ1 или ПСВ ≥80% от должных величин
Степень 3: персистирующая БА средней тяжести
Обострения могут влиять на физическую активность и сон
Ночные симптомы чаще 1 раза в неделю
ОФВ1 или ПСВ 60-80% от должных величин
Степень 4 : тяжелая персиститирующая БА
Ограничение физической активности
ОФВ1 или ПСВ Диагностика бронхиальной астмы
Несмотря на четкое определение, достаточно яркие симптомы (одышка, свистящие хрипы, кашель) и большие возможности функциональных методов исследования, бронхиальной астмы диагностируют как различные формы бронхита и неадекватно лечат курсами антибиотиков и противокашлевых препаратов. У 3 из 5 больных БА диагноз устанавливается через много лет после дебюта заболевания.
Распространенный тезис о том, что «все, что сопровождается свистящими хрипами, еще не является бронхиальной астмой», необходимо изменить, так как более подходящей точкой зрения является следующая – «все, что сопровождается свистящими хрипами, следует считать астмой до тех пор, пока не будет доказано обратное»
Для диагностики бронхиальной астмы обычно применяют функциональные исследования и аллергологические исследования.
Цель функциональных исследований определить «ответ» бронхиального дерева человека на введение специальных препаратов. Например можно моделировать приступ удушья при бронхиальной астме, путем ингаляции разных доз метахолина. Для проведения этого теста используется специальное оборудование и обученный медперсонал. У здорового человека при ингаляции метахолина –«ответа» бронхиального дерева не будет, и функция внешнего дыхания не изменится.
Противоположным тестом является т.н. тест с бронхолитиком, который показывает обратимость обструкции при ингаляции простейшего бронхорасширяющего препарата Сальбутамола в дозе 400 мкг. Если прирост ОФВ1 (определяется во время спирометрии) более 12% от исходного — результат трактуется как обратимая обструкция, которая весьма характерна для бронхиальной астмы.
Аллергологические пробы используются для определения чувствительности организма к тем или иным аллергенам. Аллергологические исследования обязательны к выполнению и должно проводиться только в специализированных центрах или кабинетах. Основными видами являются скарификационные пробы и исследование «титра аллергенов» в крови больного.
Лечение бронхиальной астмы
Длительный стаж болезни приводит к хроническому дефициту кислорода в организме и формированию вторичных осложнений (энцефалопатия, легочное сердце и т.д.). Чем своевременней будет поставлен диагноз, тем быстрее можно будет начать лечение.
Лечение должно начинаться с ограничения и устранения факторов риска. В жизнь больного астмой должно войти понятие «гипоаллергенный быт». Необходимо избегать контакта с домашними животными (включая птиц и рыб), избавиться от пыльных открытых стеллажей с книгами (предпочтительно закрытые шкафы), избавиться от пуховых подушек и одеял, плесени в доме, цветов, мягких игрушек. Для пациентов имеющих «профессиональную астму» можно посоветовать либо избегать контакта с аллергеном либо сменить род деятельности.
В настоящее время основным методом лечения бронхиальной астмы является лекарственная терапия. Медикаментозные средства при лечении БА могут применяться с целью предотвращения развития симптомов бронхоспазма, контролирующие (противовоспалительные, базисные) препараты и препараты неотложной помощи для устранения развившегося бронхоспазма (симптоматические препараты).
Противовоспалительные препараты призваны контролировать течение заболевания при ежедневном длительном приеме. Симптоматические препараты направлены на быстрое устранение бронхоспазма, приступообразного кашля, свистящих хрипов, чувства стеснения в грудной клетке. Они назначаются «по потребности». К основным средствам для лечения бронхиальной астмы относят ингаляторы содержащие глюкокортикоидные гормоны, антилейкотриеновые препараты и препараты снижающие уровень иммуноглобулина Е. Хорошо себя зарекомендовала аллерген-специфическая иммунотерапия. Однако самым частым методом лечения бронхиальной астмы является – использование ингалятора .
У пациентов с тяжелой астмой, сопровождающееся дыхательной недостаточностью и гипоксией используют кислородную терапию (син. оксигенотреапия, длительная кислородная терапия). Обычно для этих целей применяют кислородный аппарат получивший название — кислородный концентратор , позволяющие устранять симптомы дыхательной недостаточности. Более эффективно использовать длительную кислородную терапию (дышать медицинским кислородом высокой концентрацией не менее 15 часов в сутки, на протяжении месяцев лечения), благодаря которой повышается качество жизни пациентов, а насыщение крови кислородом носит характер плато. Кислородотерапия показана при обострении заболевания, при частых приступах удушья, при нарушении оксигенации крови.
После достижения контроля над бронхиальной астмой необходимо постоянное мониторирование состояния больного с целью минимизации медикаментозной нагрузки, материальных затрат и оптимизации лечения. С этой целью может применяться пикфлоуметрический мониторинг, астма-контрол тест и т.д. Важно убедить и научить пациента самоконтролю и обеспечить врачебное наблюдение за пациентом.
При достижении улучшения состояния и даже достижении контроля важно продолжить терапию в первоначальном объеме до 3 месяцев, а при тяжелом течении заболевания и более и только после этого начинать снижение доз противовоспалительных препаратов до минимальных поддерживающих.
При отсутствии контроля над бронхиальной астмой в ходе мониторирования ее течения может потребоваться увеличение объема терапии.
Какой кислородный концентратор выбрать для кислородной терапии при бронхиальной астме?
Абсолютными лидерами по классу надежности и доверия опытных врачей-специалистов являются кислородные концентраторы, произведенные в Германии.
Основными достоинствами этих аппаратов являются: высокая надежность, стабильность работы, продолжительный срок службы, самый низкий уровень шума, высококачественная система фильтрации, наличие самых последних разработок в системе сигнального оповещения.
Условно, на второе место можно поставить кислородные аппараты, производимые в США. Они мало чем уступают по основным характеристикам немецким аппаратам, но, пожалуй, самый главный их минус – это цена покупки. Хотя нельзя не отметить вес американских приборов, они самые легкие в классе стационарных кислородных концентраторов (вес некоторых моделей аппаратов достигает всего лишь 13,6 кг.).
Из числа бюджетных моделей кислородных концентраторов, рекомендуем обратить внимание на надежные приборы, разработанные и произведенные в Китае торговой марки Армед (Armed).
Главный плюс этих аппаратов – это их низкая цена по сравнению с западными кислородными аппаратами.
Для ценителей дополнительного комфорта перемещения и желания к максимально мобильному образу жизни, рекомендуем обратить внимание на приобретение самых удобных и компактных портативных кислородных концентраторов.
Пациенты, которые используют эти портативные кислородные концентраторы, имеют полную свободу передвижений. Аппарат можно повесить на плечо, либо перевозить при помощи удобной тележки. Портативные кислородные концентраторы так же используются как автономный источник подачи кислорода пациенту на дому, который нуждается в непрерывной кислородной терапии, но по каким то причинам у него дома возникают перебои с электроэнергией. На западе многие пациенты уже постепенно отказываются от стационарных кислородных концентраторов, предпочтя им данные аппараты:
Статью подготовил Гершевич Вадим Михайлович
(врач торакальный хирург, кандидат медицинских наук).
Просто позвоните нам сейчас по телефону бесплатной линии 8 800 100 75 76 и мы с радостью поможем Вам в выборе аппарата, квалифицированно проконсультируем и ответим на все интересующие Вас вопросы.
источник
До 30 сентября действует скидка 20% на курс лечения бронхиальной астмы
Обострение астмы полностью «выбивает» человека из нормального ритма жизни. Постоянные ночные симптомы нехватки воздуха, удушливый кашель, плохой сон, невозможность работать и заниматься привычным делом. Для оказания быстрой и эффективной помощи мы применяем сочетанное, комплексное воздействие нескольких методик.
В клинике применяется интенсивный курс лечения обострения бронхиальной астмы под контролем врачей пульмонологов с 20-летним опытом работы в НИИ пульмонологии. Программа подходит для взрослых и детей.
- Быстро облегчить состояние пациента и восстановить дыхание.
- Купировать обострение бронхиальной астмы в течение 5-7 дней.
- Снизить риск прогрессирования бронхиальной астмы.
- Обеспечить продолжительную ремиссию.
- Применение индивидуально подобранных ингаляционных препаратов: бронхорасширяющие, противовоспалительные и отхаркивающие средства.
- Лекарственные средства подаются в бронхи через профессиональный небулайзер PARI (Германия). Высокое качество небулайзера, различные насадки и приспособления, позволяет доставлять препараты в центральные и нижние отделы дыхательных путей.
- Совместно с небулайзерной терапией используются внутривенные инъекции(капельницы) с противовоспалительными препаратами.
- В конце процедур пациентам проводится массаж грудной клетки и применяется тренажер PARI O-PEP (Германия). Этот тренажер эффективно мобилизует и удаляет бронхиальную слизь и помогает очистить дыхательные пути.
Весь комплекс терапии проходит под контролем врача. Поэтому в ходе сеансов можно сделать акценты на особенности заболевания и самочувствия, уменьшить или усилить нагрузку, поменять или добавить препараты для ингаляций.
Длительность сеанса 45 минут. Курс лечения включает 5 сеансов. Стоимость 1 сеанса – 5000 руб.*
* До 30 сентября действует скидка 20% при оплате всего курса.
- Программа купирования БА построена на научно обоснованной базе и проверена 20 годами практики в стационаре НИИ пульмонологии.
- В диагностике и лечении БА мы руководствуемся Международными клиническими рекомендациями Global Initiative for Asthma.
- Наши врачи действительные члены Европейского Респираторного общества (ERS), ученики академика РАМН А.Г. Чучалина и последователи его научной школы.
Врач-пульмонолог, сомнолог, кандидат медицинских наук, Главный врач медицинского центра «ИнтеграМедсервис»
Кандидат медицинских наук, врач-пульмонолог высшей категории, врач функциональной диагностики,заведующая отделением пульмонологии ИнтеграМедСервис, экс-сотрудник ФГУ НИИ пульмонологии ФМБА России.
Бронхиальная астма противоречивое, неоднозначное и «капризное» хроническое заболевания легких. Эта болезнь рекордсмен по легендам, заблуждениям, мифам, альтернативным подходам к лечению и шарлатанству. В этой статье постараемся понятно рассказать об этом заболевании.
Бронхиальная астма подробно описана и известна давно. Но, несмотря на это по сей день остается загадочным заболеванием. До конца не ясна природа этой болезни. Термин астма дословно означает удушье. Удушье считалось главным, обязательным признаком болезни. Лабораторным доказательством болезни считалась эозинофилия крови и мокроты и аллергия. Но с развитием молекулярной биологии и генетики стало очевидным, что это не так.
Современное определение бронхиальной астмы — хроническое воспалительное заболевание нижних дыхательных путей, в развитии которого играют роль большое количество клеток и клеточных элементов. Принято считать, что это воспаление приводит к развитию гиперреактивности бронхов, а следствие этой гиперреактивности — удушье, кашель и одышка. Распространенность бронхиальной астмы увеличивается ежегодно.
По информации ВОЗ астмой страдает около 300 млн. человек, затрагивая все возрастные и гендерные группы. За два последних десятилетия в мире произошло двух-кратное увеличение больных бронхиальной астмой. В России с 1998 по 2002 распространенность заболевания увеличилась на 28,2 %. Распространенность болезни в нашей стране составляет 6,9% среди взрослых и 10% среди детей. В РФ бронхиальной астмой болеет 7 миллионов человек.
Заболел бронхиальной астмой- я скоро умру?
Что касается смертности, то бронхиальная астма редко является причиной смерти. В Канаде, Австралия, некоторых Европейских странах отмечен рост смертности от астмы. А в Англии отмечено снижение этого показателя . Бронхиальная астма не прогрессирующая болезнь, в отличие от ХОБЛ. Болезнь ни во что не перерождается.
«О самом главном». Бронхиальная астма: почему она обостряется весной? Послушать выступление Кулешова А.В. на радио Россия.
Бронхиальная астма это мульти-факториальное заболевание. Установлено, что фактором развития болезни является семейный анамнез аллергии (атопии). Наличие аллергии в семье увеличивает в 5 раз риск развития аллергического ринита и бронхиальной астмы! Аллергены домашнего клеща, эпидермиса животных, пыльцы растений, таракана, грибов Alternaria считаются наиболее распространенными факторами риска.
Снижение концентрации домашнего клеща в доме снижает риск развития БА у ребенка до 8 лет. Но при этом контакт ребенка первого года жизни снижает реакцию на большинство аллергенов и развитие БА в будущем. По данным международных исследований, более десятка обстоятельств регулируют вероятность возникновения БА у детей и взрослых.
Инфекция так же играет спорную роль в развитии болезни. Описаны случаи, указывающие на прямую связь между рецидивирующей в детстве респираторной инфекцией и снижением риска развития бронхиальной астмы. Но при этом известно, что вирусная инфекция часто провоцирует обострение БА. Вероятно, и те и другие наблюдения верны. Инфекция играет роль пускового агента, проявляется на разных этапах жизни человека и влияет на стадии заболевания.
Ухудшающаяся экологическая обстановка – бронхиальная астма экологозавиимое заболевание. Уровень промышленного загрязнения и распространенность болезни тесно и напрямую взаимосвязаны. К примеру, распространенность БА среди городских жителей (дети, взрослые) в 1,6-1,8 раза выше, чем в сельской местности.
Прочие факторы – это малый или избыточный вес при рождении, курение матери во время беременности, наличие животных в доме, ожирение, избыточное потребление соли.
Симптомы бронхиальной астмы различны и индивидуальны. Нет характерного симптома, который однозначно указывал на то, что человек болеет астмой. Для большинства людней заболевший астмой – задыхающийся человек, постоянно кашляющий и свистящий на все лады. Однако это не обязательно так. На приеме некоторые пациенты жалуются на затрудненный выдох, кто то на сложности с вдохом. Некоторые предъявляют жалобы на кашель ночью, утром, при физической нагрузке,а некоторых удушье не беспокоит.
Такой диапазон степени выраженности жалоб и размытости симптомов, характерен для бронхиальной астмы. Астма в период между обострениями может никак себя не проявлять. В этот «спокойный» промежуток времени пациенты совершают ошибку — прекращают лечение. В результате у пациента случается обострение астмы.
Для бронхиальной астмы не обязательны:
- 1. Общие симптомы в виде слабости, плохого самочувствия. Эти жалобы характерны при затяжном приступе астмы и отсутствии эффекта от ее лечения. Причем степень тяжести заболевания может столь же быстро уменьшиться при правильном назначенном лечении, как и возник приступ.
- 2. Приписываемая бронхиальной астме синюшность рук (акроцианоз) и кожных покровов, губ – возникают при тяжелом, затяжном приступе и не характерны для заболевания. Это больше свидетельствует в пользу неправильной терапии или диагноза.
- 3. Учащенное сердцебиение – частый спутник при обострении астмы. Оно следствие чрезмерного использования при приступе астмы сальбутамола, и учащенного дыхания при приступе. Тахикардия ухудшает самочувствие при приступе,усиливая панику.
- 4. Часто бронхиальной астме приписывают симптомы ХОБЛ — «часовые стекла», «барабанные палочки», проявления эмфиземы. Это связано с неадекватным пониманием некоторыми врачами сути этих заболеваний. От этого и путаница.
- 5. Сердечно сосудистая система от наличия бронхиальной астмы не страдает. Скорее можно говорить о медикаментозном влиянии лекарств на сердечно сосудистую систему.
Я не задыхаюсь, а только кашляю. А доктор говорит, что у меня астма! Разве это возможно?
При кашлевом варианте бронхиальной астмы (а встречается и такой) у пациента нет удушья. Мало того показатели ФВД фиксируют нормальные или слегка сниженные показатели вентиляции. Кашель у пациентов с кашлевым вариантом астмы беспокоит ночью и утром, возникает при быстрой ходьбе или при занятиях спортом. Такой вопрос часто звучит на приеме в клинике. Даже имея специальную подготовку в тонкостях диагностики бронхиальной астмы, врачи сталкиваются с диагностической дилеммой — астма или нет? При тщательном опросе пациента, анализа детства и родственных связей, характере жалоб диагноз астмы становиться вероятным. Но это не вся диагностика астмы!
Главным функциональным тестом для диагностики бронхо — обструктивного синдрома принято считать спирометрию, или функцию внешнего дыхания, или ФВД. Спирометрия показывает, как функционируют легкие, сужены или нет дыхательные пути (бронхиальная обструкция), изменены ли дыхательные объемы. Тест безболезненный и бескровный. Проводиться в 2 этапа. На первом этапе из трех попыток дыхательного маневра (форсированного выдоха), выбирается больший показатель. Затем врач предлагает вдохнуть бронхо — расширяющий препарат (Сальбутамол) и через 15-20 минут, повторяется этап номер один. Продолжительность процедуры 20-25 мину. Полученный результат расшифровывает сам лечащий врач.
Задача теста
1. Выявить обструкцию
2. Выяснить обратимость обструкции.
Иными словами смогли ли бронхи расшириться при действии бронхо — расширяющего препарата. Наличие обратимой обструкции – диагностический критерий астмы.
Несмотря на простоту теста, выполнение дыхательного маневра требует четкости. Как показывает опыт из 10 сделанных ФВД в других поликлиниках и медицинских центрах, только два будут соответствовать критериям качества. Чтобы избежать ошибок при диагностике астмы, в нашей в клинике лечения астмы и аллергии, врачи пульмонологи сами исполняют этот тест. Сложнее становится задача, если спирометрия нормальная, а положительной реакции на препарат нет. В этом случае рекомендуем провести бронхопровакационный тест. Это ФВД наоборот. Это экспертное исследование подтверждает или опровергает диагноз астмы. Бронхопровакационный тест незаменим при диагностике кашлевого варианта бронхиальной астмы и астмы физического усилия.
Мы предлагаем прием врачей, специализирующихся на лечении астмы, экспертного уровня в Москве
Если Вы подозреваете у себя или близких астму, запишитесь на прием:
Тек же у Вас есть возможность обойтись без телефона и записаться онлайн через сайт. Позже, наш диспетчер свяжется с Вами для уточнения деталей приема.
Учитывая вариабельность симптомов, функциональных показателей, разнообразие причин развития бронхиальной астмы для контроля требуется классификация.
Классификация бронхиальная астма ( по рекомендациям GINA 2016) по степени тяжести:
Ступень 1: Интермиттирующая бронхиальная астма
- Проявления заболевания реже 1 раза в неделю – пациент жалобы не предъявляет. Обострения не продолжительные или отсутствуют. Ночью астма или не беспокоит, либо ночные симптомы возникают не более 2 раз в месяц.
- Показатели ОФВ1 или ПСВ ≥ 80% от должного. Пациенты с таким вариантом течения редко посещают пульмонолога. Заболевание не влияет на качество жизни.
Ступень 2: Легкая персистирующая бронхиальная астма
- Пациент ощущает проявления заболевания более 1 раза в неделю, но реже 1 раза в день – в этом случае снижена физическая активность, изредка нарушен сон. Пациент отмечает затрудненное дыхание ночью, чаще двух раз в месяц Пациент обеспокоен появившимися регулярными симптомами.
- ОФВ1 или ПСВ ≥ 80% от должного. Астма мешает полноценно жить.
Ступень 3: Бронхиальная астма средней тяжести, персистирующая. Удушье, кашель беспокоят ежедневно. Нарушен сон, обычная физическая активность дается с трудом.
- Ночь становится трудным временем суток, несколько раз в неделю ночные проявления болезни сильно беспокоят. Потребность в бронхорасширяющих препаратах Сальбутамол, Беродуал ежедневная.
- ОФВ1 или ПСВ 60—80% от должного. Такого пациента «слышно» везде – он хрипит, свисты в грудной клетке. Взгляд обеспокоенный, постоянно не хватает воздуха. Пациенты сильно раздражительны в этом состоянии. Качество жизни их не устраивает.
Ступень 4: Тяжелая персистирующая бронхиальная астма. Тяжелое состояние — дыхательные нарушения и симптомы носят выраженный, ежедневный характер. Обострения сменяют друг друга. Ночные симптомы ежедневные. Значительное снижение физической активности
ОФВ1 или ПСВ ≤ 60% от должного. Это опасное состояние. Требуются действия со стороны медицинского персонала, для купирования симптомов и принятия решения о госпитализации в стационар.
По этой классификации степень тяжести избирается из самого тяжелого проявления симптома или показателя ФВД. Причем достаточно одного симптома или показателя. Но из-за переменчивости проявлений астмы степень тяжести так же становиться величиной непостоянной. Тяжесть БА – не статичная характеристика.
Аллергическая БА: «классика» для нее характерно начало в раннем детстве, как правило, присутствует ряд аллергических сопутствующих заболеваний. Характерен наследственный фактор аллергии. В основе патогенеза лежит эозинофильное воспаление. Ответ на терапию ИГКС хороший.
Неаллергическая БА: аллергия не причина развития этого варианта астмы. Воспаление реализуется за счет смешанного, нейтрофильного, эозинофильного звеньев. Ответ на терапию ИГКС иногда отсутствует либо неполный.
БА с поздним дебютом: такой вариант чаще встречается у женщин, развивается во взрослом состоянии. При этом типе астмы — аллергия так же не характерна. ИГКС применяют в дозах более 1000 мкг .
БА с фиксированной обструкцией дыхательных путей: пациенты, страдающие этим типом астмы, болеют астмой давно. И под воздействием длительного воспаления стенка бронхов видоизменяется на столько, что обструкция становиться постоянной..
БА у больных с ожирением: пациенты с ожирением и БА страдают от выраженных респираторных симптомов, не связанных с эозинофильным воспалением. Определение фенотипов болезни позволяет подойти к лечению персонифицировано и индивидуально.
ГЭРБ индуцированная – гастроэзофагеальный рефлюкс актуальная проблема затяжного кашля у пациентов и ГЭРБ способен спровоцировать развитие бронхиальной астмы. Причиной тому вдыхание аэрозоля кислотного содержимого из пищевода.
Аспирин зависимая астма — причиной воспаления в бронхах в этой ситуации является аспирин или иные НПВС. Обычно аспириновая форма характеризуется т.н. аспириновой триадой – астма, полипы полости носа и реакция на салицилаты. Кашлевой вариант бронхиальной астмы- с введением в диагностику бронхопровакационного теста стало возможным выявить этот тип болезни. Вместо приступов удушья присутствует спастический кашель с акцентом в ночные или утренние часы.
Астма физического усилия – приступы затрудненного дыхания возникают исключительно при физических нагрузках. При ней же отмечается вариабельность показателей вентиляции. Иногда слышны свисты и хрипы.
Профессиональная астма – исключительно факторы производственной среды провоцируют эту форму астмы. Иные факторы, вне рабочего места, недолжны при этой форме быть, причиной заболевания.
Ночная астма – спорный вариант. Но описаны исключительно ночные приступы нехватки воздуха. Очень часто коррелирует с СОАС.
Мульти факториальному заболеванию – многоуровневое лечение! Успешный контроль над бронхиальной астмой возможен в комплексе мероприятий:
- Медикаментозное лечение — правильно назначенная базисная (основная) терапия и терапия обострений
- Профилактика внешних и внутренних факторов обострений — антиаллергический режим, диета, контроль над хроническими заболеваниями
- Реабилитация — Обучение пациентов, специальные тренинги для пациентов
Задачи терапии бронхиальной астмы:
- 1. Обеспечение и сохранение контроля над симптомами бронхиальной астмы, продолжительное время
- 2. Снижение рисков и профилактика будущих обострений заболевания.
Для решения задач применяется ступенчатая терапия.
Главный принцип ступенчатой терапии – это увеличение объема терапии при отсутствии должного контроля над астмой (при ее обострении) и соответственное уменьшение этого объема при достижении стабилизации состояния, стихания симптомов болезни. Ступени содержат информацию о вариантах лечения, отличающихся по своей эффективности. Ступень и объем терапии выбираются лечащим врачом и зависят от степени выраженности симптомов астмы у пациента. Применение ступенчатой терапии позволяет, при ее правильном применении, оценить эффективность выбранной схемы лечения. Например, если не удается стабилизовать обострение астмы, необходимо проверить технику использования ингаляторов. Проверить выполняет ли пациент назначения и рекомендации. Возможно, внимания не было уделено сопутствующим болезням? И оценив эти факторы, принимается решение об изменении объема лечения.
Снижение объема терапии, например кратности или дозировки ингаляторов, так же требует осторожности. Тяжесть заболевания обязательно учитывается при изменении терапии. Пациенты часто ошибаются отменяя прием препаратов на ранних этапах стабилизации астмы.
Лекарства для лечения разделены на две группы:
Симптоматические
1. Скоропомощные, быстродействующие лекарства (Вентолин, Сальбутамол). Беродуал). Эти препараты быстро за 5 — 15 минут облегчают состояние пациента, снимают приступ удушья. Эти лекарства выпускаются в форме карманных ингаляторов или суспензий для ингаляций через небулайзер. Почти у каждого пациента с астматической болезнью в кармане лежит ингалятор, для быстрой помощи при приступе. Большинство пациентов нуждается в этих ингаляторах 1 или 2 раза в неделю — или намного реже. Но когда симптомы бронхиальной астмы носят выраженный и тяжелый характер, потребность применения ингаляторов быстрого действия увеличивается. При этом возможна их передозировка и ухудшение общего самочувствия. Препараты базисной терапии
2. Для базисной терапии астмы используют комбинации противовоспалительных лекарств — ИГКС ( ингаляционные глюкокортикостероиды – Будесонид, Мометазон, Беклазон ) и бронхорасширяющих средств длительного действия (Форадил, Формотерол, Сальметерол). Цель этой группы лекарств — предотвратить обострение симптомов астмы и контроль над заболеванием. Противовоспалительный эффект достигается действием кортикостероидных гормонов на медиаторы воспаления — эозинофилы, цитокины и прочие клетки воспаления.
Карманные дозированные ингаляторы — средства доставки лекарственных средств в бронхи. Они специально разработаны для вдыхания лекарственного препарата в виде аэрозоля или пудры.
Небулайзеры — это ингаляторы, но стационарные — они средство доставки препаратов в виде суспензий или растворов в бронхи. Применяется при обострении бронхиальной астмы, особенно тяжелом течение.
Для успешного лечения важно, принимать все лекарства, которые доктор предписывает. Пациенты должны научиться правильному использованию ингаляторов. Вам, возможно, придется принимать лекарства несколько раз день и при этом отсутствие симптомов не повод самостоятельно вводить коррекции в схему терапии. Наши специалисты уделяют особое внимание правильности использования ингаляторов. Ведь модификаций препаратов для ингаляционной терапии очень много, а мы знаем особенности использования всех препаратов. Пациенту может показаться, что рекомендованный препарат не работает, но это не означает, что он не помогает. При возникновении таких сомнений обратитесь к пульмонологу. Важно знать, что неправильное лечение БА, приводит к изменениям в легких. Некорректный прием лекарств может привести Вас на больничную койку.
(анти-лейкотриеновые средства- Монтелукаст и Зафирлукаст). Эти препараты менее эффективны, чем ИГКС, для контроля астмы. Препарат эффективен при атопической форме бронхиальной астмы, а так же пациентов с аспириновой формой астмы и астмой физического усилия. Эти препараты подавляют сужение бронхов в ответ на ингаляцию лейкотриенов, уменьшают астматическую реакцию на холод и физические усилия.
Кромоны — кромогликат натрия («Интал») и недокромил («Тайлед»). Эффективность и безопасность современных ингаляционных стероидов, производство новых антилейкотриеновых препаратов привели к вытеснению кромогликата и недокромила из арсенала пульмонологов.
Терапия гуманизированными антителами к IgE — Омализумаб. Это моноклональное антитело, которое может связать циркулирующий в крови пациента IgE, оказав выраженное опосредованное влияние на аллергены, снижая воспаление в бронхах. Этот препарат наиболее полезен при тяжелых формах астмы, с эозинофильным воспалением, с неэффективным ответом на терапию ИГКС. Эффективность применения около 30%.
Метотрексат и препараты золота – оказывают кортикостероид щадящий эффект при лечении астмы. Однако применение ограничено побочными реакциями.
Теофиллины – применяются с середины прошлого века для лечения астмы. Их большое преимущество – это их дешевизна. Поэтому препарат охотно применяется в странах с низким экономическим уровнем. Однако у теофиллина выявлены новые свойства, которые изучаются. И мы увидим возрождение этой группы лекарств.
Специфическая иммунотерапия (СИТ или АСИТ). Применяется при доказанной связи между астмой и аллергеном (аллергенами). Одномоментно и опасный способ лечения астмы, но и единственный способ терапии астмы способный дать многолетнюю ремиссию в 70% случаев, при полном трехгодичном цикле лечения. Эффект достигается за счет снижение иммунного ответа на постепенно и периодически повышающиеся дозы вводимого аллергена в организм человека. Получается нечто похожее на прививку от аллергии. У метода много противопоказаний и ограничений.
Реабилитация пациентов с бронхиальной астмой
Складывается из чёткого соблюдения плана медикаментозного лечения пациентом, обучение контролю над своим состоянием, симптомами астмы. В разработанный индивидуальный план вписывается рекомендации по правильному поведению при обострении болезни. Физические упражнения и тренажеры помогаю сохранить дыхательную мускулатуру в тренированном состоянии, обеспечивая толерантность к физическим нагрузкам, улучшают сердечно-легочную функцию. Регулярные занятия физкультурой сократят тяжесть обострений.
Профилактика пациентов с бронхиальной астмой
У пациентов астматиков существует представление о том, что если избегать факторов провоцирующих приступы, то медикаментозное лечение не нужно или хотя бы сократить объем лекарственной поддержки. Доказательств на сей счет недостаточно. Но, тем не менее, можно с уверенностью предложить в качестве профилактических мер следующее:
- не отменять самостоятельно, назначенную терапию
- элиминация факторов риска развития бронхиальной астмы. Это тот случай, когда сказать проще, чем сделать. Например — экологическое состояние окружающей среды не подвластно пациенту. Сожалению иногда факторы вызывающие обострение астмы, встречаются только на работе. Тогда перед пациентом встает сложный вопрос выбора между астмой и зарабатыванием денег.
- очистители воздуха в квартире, правильный антиаллергенный режим в период цветения растений
- исключение курения табака.
- климат в квартире и на работе — наличие и отсутствие в помещения превышающих доз формальдегида, фенолов и т.п.
- санация очагов хронической инфекции у пациента. Например хронические инфекции носа, гортани, глотки или органов ЖКТ.
Соляные пещеры или галотерапия безопасный метод профилактики заболеваний верхних и нижних дыхательных путей и психоэмоциональной разгрузки организма. Рассматривать эту методику как лечение астмы не стоит. При прохождении курортного лечения , соляные пещеры полезны.
Пациент, болеющий астмой должен регулярно кушать! Нет рекомендаций, подтвержденных клиническими исследованиями о необходимости диеты. Международные исследования доказали, что инициировать астму может избыток потребления соли и фактором риска является ожирение. Если употреблять в пищу меньше соли и следить за калориями, проблем не возникнет. Диета при астме применяется при наличии аллергии на продукты питания. Тут рекомендация одна — исключите эти продукты из рациона и аллергической реакции на них не будет. Так же при наличии ГЭРБ и астмы необходимо соблюдать режим питания, прописанный врачом для профилактики ГЭРБ.
Прогноз течения бронхиальной астмы благоприятный. По нашим наблюдениям 70% пациентов» боится «астму, но игнорирует обструктивный бронхит. И это заблуждение т.к. прогноз ХОБЛ трагичней и опасней. Если соблюдать рекомендации врачей астма не будет менять ваш привычный ритм жизни. Бронхиальная астма ожирения, бронхиальная астма с фиксированной нагрузкой, атопическая астма или астма курильщика трудные варианты для лечения. Назначенная терапия не приносит облегчения дыхания и самочувствия. В 10% случаев не обойтись без стационарное лечение , вплоть до отделения реанимации.
В чем отличие отделения пульмонологии «ИтеграМедсервис» от других клиник и отделений в лечении бронхиальной астмы?
Это мульти дисциплинарный подход к проблеме бронхиальной астмы у каждого конкретного пациента. Ведь астма мульти-факториальная болезнь. К болезни нельзя подходить, просто назначив аэрозольный ингалятор. Владеем всеми способами терапии бронхиальной астмы. Астма школа и реабилитация Н.Н Мещеряковой, популярна в Москве. При выборе схемы лечения врачи оценивают возможные нежелательные эффекты применяемых лекарств и честно обговаривают это с пациентами.
Ежегодно обновляем информацию о новых препаратах на конгрессе по проблемам органов дыхания и на Европейском конгрессе по респираторным заболеваниям.
Позвоните нам и запишитесь на прием:
Тек же у Вас есть возможность обойтись без телефона и записаться онлайн через сайт. Позже, наш диспетчер свяжется с Вами для уточнения деталей приема.
Нажимая на кнопку «ЗАПИСАТЬСЯ НА ПРИЕМ», Вы даете свое согласие на обработку ваших персональных данных!
Политика конфиденциальности
источник
Диагностика бронхиальной астмы выполняется, ориентируясь на полное комплексное обследование организма пациента. От правильно проведенной диагностики зависит получение положительных результатов лечения.
Протоколы (стандарты) определения заболеваемости, а также дальнейшего лечения взрослого населения и детей учитывают различные методики: клинический осмотр, сбор анамнеза, выявление симптоматики, лабораторная диагностика.
После проведения необходимых мероприятий для каждого больного подбирается индивидуальная схема лечения, которая способствует снижению заболеваемости и облегчению состояния больного. Дифференциальная диагностика бронхиальной астмы учитывает все аспекты (анализы, симптоматику, анамнез, аллергологическое исследование и дыхательную функциональность.).
Современная диагностика при развитии бронхиальной астмы является важной задачей для врача, так как адекватное лечение способно обеспечить полный контроль над заболеванием при полной нейтрализации симптоматики у детей и взрослых. Для этого оцениваются все критерии астмы с исключением ХОБЛ и постановкой предварительного диагноза.
Протоколы диагностики проводятся в несколько этапов:
Бронхиальная астма, в зависимости от степени заболеваемости, определяется наиболее часто в детском и подростковом возрасте. Как правило, наблюдается генетическая предрасположенность к развитию астматических заболеваний. Кроме того, ее развитие возможно на фоне ХОБЛ.
Бронхиальный приступ нередко связан с воздействием определенных факторов, провоцируя характерную симптоматику (одышку, кашель, свистящее дыхание, слабость и т.д.). Приступ способен появиться внезапно. Его можно купировать при помощи ингаляционных бронхолитиков. Если после использования ингалятора приступ не снимается, необходимы дальнейшие протоколы диагностики, а также исключение ХОБЛ.
В начальной стадии заболевания профессиональная диагностика не способна определить какие-то определенные протоколы в определении бронхиальной астмы, кроме исключения ХОБЛ. Во время затяжного приступа может возникнуть симптом «бочкообразной грудной клетки», что связано с затрудненным выдохом. В результате этого возможно постепенное развитие эмфиземы, критерии и протоколы которой зависят от выраженности симптоматики и стадии заболеваемости. От результатов визуального осмотра может зависеть дальнейшее лечение.
Немаловажным способом профессиональной диагностики является перкуссия (выстукивание) и аускультация (выслушивание) легких. По мере развития приступа можно услышать свистящее дыхание и хрипы в легких. Перкуссия эффективна при длительном течении заболевания и эмфиземе.
Лабораторная диагностика предполагает назначение проведения различного вида анализов, среди которых:
- биохимический анализ крови — определяет количество эозинофилов, являющихся маркерами аллергического процесса. Кроме того, этот анализ в совокупности с аллергологической пробой, позволяет выявить конкретный аллерген, на который острее всего реагирует организм;
- общий анализ крови — позволяет выявить воспалительные процессы, ХОБЛ и интоксикацию в организме больного. Забор крови выполняется натощак;
- общий анализ мокроты — выявляет характерные астматические маркеры с характерными спиралями Куршмана и кристаллами Шарко – Лейдена. При этом определяется вязкая и густая мокрота, которая может расслаиваться двумя слоями. При микроскопическом исследовании определяются эозинофилы;
- анализ кала — способствует выявлению паразитарных инвазий, которые нередко провоцируют развитие бронхиальной астмы. Например, аскариды при своей цикличности развития способны проникнуть через легочную систему, вызывая общую интоксикацию организма, ослабление иммунной системы, повышенную аллергизацию пациента;
- аллергопроба (включая скарификационную) — критерии проведения аллергопробы позволяют уточнить наличие триггера в крови, который вызывает ответную цепь реакций в крови, приводя к бронхоспазму. При положительном ответе могут наблюдаться местные признаки воспаления (зуд, гиперемия, отек и т.д.).
Наиболее сложно диагностировать астму при наличии обструктивного бронхита (ХОБ). Этот процесс проявляется, как хроническая обструктивная болезнь легких (ХОБЛ).
Протоколы выполнения этого вида диагностики служат показателями для постановки итогового диагноза.
Профессиональная рентгенография способна выявить повышенную воздушность легочной ткани (эмфизему) и усиленный легочный рисунок за счет активного притока крови к легочной ткани. Тем не менее, следует учитывать, что иногда даже рентгенограмма не может выявить изменения. Поэтому принято считать, что методы рентгенографии глубоко неспецифичны.
Этот метод служит для определения ФВД (функций внешней дыхательной деятельности) и является достаточно эффективным. Профессиональная спирометрия способна определить ряд главных показателей дыхательной деятельности.
Диагностика спирометрии выглядит следующим образом:
- пациенту предлагается дышать через специальный прибор (спирометр), который обладает чувствительностью и фиксирует все изменения дыхания;
- анализ проведенного обследования сравнивается (врачом или пациентом) с рекомендуемыми показателями ФВД;
- на основании профессиональной сравнительной характеристики внешнего дыхания врач устанавливает предварительный диагноз (для 100% уверенности в диагнозе одной спирометрии недостаточно);
- если у больного наблюдается бронхообструктивные нарушения (исключая ХОБЛ) это может говорить о проявлении бронхиальной астмы.
Помимо этого, спирометрические данные позволяют определить тяжесть астматического приступа и эффективность проводимого лечения в том случае, когда оно использовалось.
Этот метод диагностирования относится к нововведениям для контроля и определения развития бронхиальной астмы у взрослого пациента. Мониторинговый протокол с участием пикфлоуметра обладает следующими преимуществами:
- позволяет определить обратимость бронхиальной обструкции;
- возможность оценки тяжести течения болезни;
- протоколы пикфлоуметрии позволяют спрогнозировать период, когда возникает астматический приступ, в зависимости от степени заболеваемости;
- возможность выявления профессиональной астмы;
- мониторинг эффективности проводимого лечения.
Пикфлоуметрию следует выполнять ежедневно. Это позволяет получить более точные результаты диагностики.
При помощи этого способа профессиональной диагностики определяется пиковая объемность и максимальная объемная скорость на различных уровнях, учитывая процентное соотношение ФЖЕЛ (форсированную жизненную емкость легких). Измеряют максимальную скорость на уровне в 75%, 50% и 25%.
Наиболее затруднительны протоколы определения профессиональной астмы, так как приступ могут вызвать некоторые химические соединение, присутствующие в воздухе. Для подтверждения
СТАТЬЯ НАХОДИТСЯ В РУБРИКЕ — заболевания, астма.
Copyright © 2015-2019 Аллергия. Материалы данного сайта являются интеллектуальной собственностью владельца интернет площадки. Копирование информации с данного ресурса, разрешено только при указании полной активной ссылки на источник. Перед применением материалов сайта, обязательна консультация с врачем.
источник
Для того чтобы выбрать правильный курс лечения, необходима постановка точного диагноза. Существуют заболевания, которые имеют специфические признаки, и определить болезнь в таком случае не составляет труда.
Бронхиальная астма не относится к их числу, поэтому, когда возникает подозрение на патологию дыхательных путей, требуется тщательное обследование пациента.
Современная диагностика астмы включает не только визуальный осмотр больного, но и некоторые инструментальные методы, позволяющие выявить природу болезни и определить стадию ее развития.
Если человек осведомлен о том, как распознают астму, и знает, к какому врачу обратиться за помощью при возникновении проблем с дыханием, часто удается избежать перехода болезни в тяжелую форму. Астмой называют хроническое заболевание дыхательной системы, в развитии которого принимают участие различные клеточные элементы.
Болезнь характеризуется обструктивным процессом в бронхах, в результате чего нарушается их проходимость. Человек начинает замечать, что дыхание становится хриплым и свистящим, появляется одышка, ощущение распирания в груди и удушающий кашель.
Симптомы астму у взрослого или ребенка нельзя оставлять без внимания. Наиболее тяжелым проявлением болезни считается астматический статус — состояние, которое может закончиться летальным исходом. Угроза жизни в этом случае обусловлена гипоксией и удушьем, возникшими на фоне отека и спазма бронхов.
Вовремя поставить диагноз при бронхиальной астме важно и потому, что качество жизни заболевшего человека ухудшается из-за приступов кашля и нехватки воздуха, и ему необходимо срочное лечение. Первым пунктом избавления от приступов кашля является посещение врача.
На сегодняшний день выделены многочисленные диагностические критерии бронхиальной астмы. Распознать бронхиальную астму на фоне иных заболеваний дыхательной системы не всегда просто, т. к. болезнь не отличается специфическими признаками, поэтому нельзя заниматься самолечением.
От постановки верного диагноза зависит, насколько эффективным будет подобранное лечение, как скоро заболевание перейдет в стадию ремиссии, и насколько затянется этот период.
Врачу, который осматривает пациента с бронхиальной астмой, диагностика, основанная на сборе анамнеза, необходима, чтобы выбрать правильный курс борьбы с заболеванием.
Пациент должен рассказать терапевту:
- какими были первые симптомы патологии дыхания, и после какой болезни они обнаружились (коклюш, корь или др.);
- с какого возраста начался удушающий кашель;
- были ли в семье случаи бронхиальной астмы или аллергии;
- с чем связано возникновение приступа (стресс, физическая нагрузка, контакт с какими-либо веществами, с животными или холодным воздухом и т. д.);
- каким образом легче справиться с удушьем (удобно ли опираться обо что-то, расслабляя в это время плечевой пояс);
- какими звуками сопровождается дыхание[М14] (при астматическом приступе хрипы дополняются свистящим дыханием);
- насколько спонтанно начинается удушье (есть ли перед этим першение в горле, насморк или кожный зуд);
- в какое время суток чаще наблюдается нехватка воздуха;
- способствует ли снятию приступа прием бронхолитических лекарств.
Опрос больного и сбор анамнеза является не самым достоверным, однако очень важным методом дифференциальной диагностики болезни.
В совокупности с результатами лабораторных исследований он дает врачу практически полную картину заболевания.
Приступ бронхиальной астмы может быть похож на бронхит — острое воспаление выстилающей бронхи слизистой оболочки. Одышка и кашель, на которые жалуется больной, могут появляться при разных заболеваниях, поэтому требуется тщательное обследование.
Если у пациента с нарушениями дыхания подозревается бронхиальная астма, диагностика должна включать врачебный осмотр. В ходе визуального осмотра больного нередко отмечается изменение формы грудной клетки.
Такое состояние обычно свидетельствует о развитии эмфиземы легких. В результате сильного расширения парного дыхательного органа грудь приобретает бочкообразную форму.
Обследование, как правило, не заканчивается на одном лишь осмотре. Опытный доктор может судить о наличии сужения бронхиального просвета, проведя простукивание и прослушивание груди пациента.
В процессе функционирования внутренние органы человека издают различные звуки, которые могут свидетельствовать о наличии той или иной патологии. Врач, знающий, как определить астму, в качестве диагностического метода использует аускультацию.
Суть ее состоит в том, что при помощи стетоскопа или фонендоскопа терапевт прослушивает грудную клетку больного, делая вывод о наличии патологии на основе звуков, сопровождающих работу легких и бронхов пациента.
Другим эффективным способом подтвердить наличие астмы является перкуссия. Эта методика представляет собой простукивание изучаемого участка тела (при подозрении на астму простукивают грудную клетку).
Оба метода имеют свои особенности, например:
- на раннем этапе прогрессирования недуга перкуссия малоэффективна, чего нельзя сказать о ситуации, когда болезнь приобрела тяжелую форму. При затяжном течении патологии бронхов может развиться эмфиземное изменение легких, и врач при перкуссии слышит звук, напоминающий удары по коробке из картона;
- в процессе аускультации опытный доктор способен определить, перешла ли болезнь в стадию ремиссии. При астме в стадии обострения по всей поверхности легких прослушиваются свистящие звуки и хрипы. В период ослабления астматических симптомов хрипы и свист выявляются лишь в области нижней границы лопаток (пациент при этом должен усиленно вдохнуть).
Для того чтобы определить природу дыхательной патологии, проводят также различные тесты на астму. К таким видам диагностики относят выявление провокатора аллергической реакции (триггера).
Проба на аллергию осуществляется посредством скарификации кожного покрова. На поврежденную кожу наносят различные аллергены и наблюдают за местной реакцией.
Диагностика бронхиальной астмы у взрослых не обходится без анализов крови. Если у астматика заболевание неосложненное, показатели обычно вписываются в границы нормы. Если заболевание быстро прогрессирует, в крови человека наблюдается резкий скачок уровня гемоглобина, отвечающего за перенос кислорода.
О недостаточности внешнего дыхания также свидетельствует увеличение количества эритроцитов. Скорость их оседания обычно не изменяется (при условии, что в организме не протекает инфекционный процесс).
При наличии симптомов, свидетельствующих о бронхиальной астме, требуется не только общий анализ крови, но и ее биохимическое исследование. Забор венозной крови осуществляется натощак, в противном случае результаты будут искажены.
Перед проведением анализа рекомендуется ограничить физическую активность, а также избегать стрессов. У заболевшего астмой в результате биохимического анализа обнаруживается большое количество веществ, образовавшихся в ответ на воздействие провоцирующих факторов.
В крови пациентов, страдающих атопической формой заболевания, увеличивается содержание E-иммуноглобулина, в то время как у астматиков со смешанной формой болезни возрастает количество белковых соединений G.
Количество иммуноглобулинов в организме человека, страдающего астматическими приступами, также может вписываться в границы нормы. Такая ситуация наблюдается, если чувствительность повышена лишь к одному аллергену.
При подозрении на нарушение проходимости бронхов может быть проведено изучение газового состава крови. Этот показатель отражает, насколько тяжело протекает болезнь.
Рост объема углекислого газа указывает на то, что болезнь находится в запущенной стадии и пациент нуждается в кислородных ингаляциях.
Анализы по бронхиальной астме предполагают не только исследование крови, но и выявление специфических включений в мокроте заболевшего. Рассматривая полученный из бронхов биоматериал, лаборант, как правило, обнаруживает слепки Куршмана (в виде спиралей), некоторое количество эозинофилов, а также кристаллические вкрапления Шарко-Лейдена.
Также в бронхиальном секрете может содержаться большое количество микробов и включения крови. Мокрота у астматика отличается от обычной не только при микроскопическом исследовании. Она имеет следующие признаки:
- двухслойную структуру;
- чрезмерную вязкость;
- густую консистенцию;
- прозрачный цвет.
Среди лабораторных методов выявления астмы присутствует и анализ кала. Процедура необходима для исключения гельминтоза, при котором увеличивается частота астматических приступов из-за отравления организма токсинами.
Инструментальные методы диагностики при бронхиальной астме незаменимы, когда требуется поставить диагноз как взрослым, так и совсем юным пациентам.
Современные диагностические методы позволяют:
- выяснить, есть ли шанс избавиться от бронхиальной обструкции;
- изучить вентиляционную способность легких и определить, насколько хорошо орган справляется с обогащением крови кислородом;
- узнать, обусловлено ли сужение просвета в бронхах контактом больного с триггерами (раздражителями).
План обследования взрослого или ребенка может включать такой способ выявления бронхиальной астмы, как провокационные тесты. К информативным пробам относят:
- проведение ингаляции с добавлением гистамина;
- тесты с физической нагрузкой;
- ингаляции сухим холодным воздухом.
Существуют пробы, которые могут быть проведены только под строгим контролем врача и в период, когда у человека отсутствуют приступы. Например, к таким исследованиям относится тест с применением метахолина — М-холиностимулятора, провоцирующего бронхоспазм у астматиков.
Еще одним методом, при помощи которого выявляют астму, является рентгенография. Исследование при помощи рентгеновских лучей требуется не в каждой ситуации.
Например, оно не будет лишним, если в ходе визуального осмотра врач подтвердил развитие эмфиземы. Посещение рентгенкабинета показано и в том случае, если приступы удушающего кашля продолжаются у человека длительное время, а подобранное лечение не приносит облегчения.
Врачу необходимо исключить наличие других патологий дыхательной системы, которые можно обнаружить, применив рентгенологические методы обследования.
На ранних этапах прогрессирования астмы рентгенография неинформативна, т. к. легкие выглядят практически так же, как и у здорового человека, поэтому врач должен назначить и другие виды исследований.
Выявить астму помогает оценка внешней функции дыхательной деятельности. На сегодняшний день спирометрия — ведущий метод определения скорости, с которой в легких перемещаются воздушные потоки. Кроме того, использование спирографа информативно и в отношении измерения общего дыхательного объема легких.
Главным критерием исследования считается ОФВ1 (секундный объем фиксированного выдоха). Полученный в ходе спирометрического исследования результат позволяет судить о степени проходимости бронхов. Здоровый человек делает более быстрый выдох в течение 1-й секунды, поэтому его показатель ОФВ1 будет выше.
Течение астмы считается легким, если в процессе спирометрии критерий ОФВ1 составляет хотя бы 80% от идеального показателя. Результат, который варьируется в пределах 60 — 80%, характерен для среднетяжелого течения недуга. Показатель, не достигающий 60%, указывает на то, что патология несет угрозу для жизни.
Еще одним методом дифференцирования астмы от иных дыхательных патологий считается пикфлоуметрия. Прибор, необходимый для исследования, называется пикфлоуметром и представляет собой небольшой аппарат, имеющий вид трубочки, на которую нанесены деления.
Каждая зона соответствует определенной стадии развития болезни. Так, если показатели астматика вписываются в границы зеленой зоны, считается, что дыхательная патология хорошо контролируется.
Результат, находящийся между красным и желтым делением, сигнализирует о наличии обострения. Заметив, что показатель находится в районе красной зоны, человек должен немедленно обратиться за медицинской помощью.
Шкала прибора не унифицирована, а критерии норм индивидуальны для каждого пациента. Для того чтобы определить свои нормальные показатели, больной должен повторить форсированный выдох несколько раз, добиваясь наилучшего результата.
Пикфлоуметр достаточно прост в обращении, что позволяет делать тест по контролю над астмой в домашних условиях. Больной может самостоятельно измерять пиковую скорость выдоха, используя аппарат в утренние и вечерние часы.
Рекомендуется записывать результаты проведенных тестов в дневник, с которым впоследствии ознакомится лечащий врач.
Для того чтобы определить общий объем дыхания на пике и максимальную объемную скорость, необходим пневмотахограф. В процессе исследования используют три тестовых процентных уровня (25, 50 и 75), опираясь на которые, специалист измеряет форсированную жизненную емкость легких.
Данная инструментальная диагностика имеет минус, который заключается в том, пневмотахография не подходит для выявления астмы, вызванной вдыханием аллергена.
Этот тип заболевания называется экзогенным и возникает у пациентов, которые вдыхают вызывающие приступ химические соединения, лишь находясь в определенных условиях (например, на работе).
Для того чтобы с точностью диагностировать бронхиальную астму, пробы необходимы как инъекционные, так и скарификационные. Зачастую результаты, полученные при проведении общего анализа крови, могут оказаться неинформативными, поэтому многие врачи рекомендуют обязательно сделать биохимический анализ.
Исследование сыворотки крови необходимо и в том случае, если требуется выявление соответствующего аллергена. Под влиянием аллергической реакции в организме меняется уровень IgE (одного из видов иммуноглобулина), о чем сообщат результаты пробы.
Для выявления специфических антител существуют специальные наборы аллергенов, на которые реагирует организм заболевшего человека. По итогу тестирования врач может точно определить первопричину астматических приступов.
При подозрении на астму аллергического происхождения делаются также кожные пробы. Такое исследование менее информативно, чем определение IgE в крови, однако является незаменимым, если врач опасается возникновения анафилактической реакции у пациента.
Заболевшему следует знать, что тест нельзя проводить при наличии таких кожных заболеваний, как экзема или атопический дерматит. Кроме того, результаты проб будут недостоверными, если заболевший принимает антигистаминные препараты.
Появление частых приступов кашля характерно для детей, т. к. именно в этом возрасте организм наиболее подвержен респираторным заболеваниям. В первую очередь врачом должна быть назначена проба, дифференцирующая астму аллергической природы.
Заметив, что у малыша стали появляться приступы кашля, родителям стоит обратить внимание, покашливает ли ребенок в ночное время.
Развитие обычного бронхита сопровождается утренним отхаркиванием накопившейся за ночь мокроты, в то время как астматические приступы сходны с коклюшем, и ребенок начинает откашливать слизь во сне. Эта информация будет полезна педиатру, который осматривает маленького пациента.
Задумываясь о том, как распознать бронхиальную астму у ребенка, родители должны понимать, что применение некоторых методов необходимо для постановки правильного диагноза.
Назначенные после этого лекарства предотвратят прогрессирование болезни. Для подтверждения или исключения астмы в детском возрасте потребуется:
- сдать кровь на анализ;
- сделать аллергологический тест (по ситуации);
- пройти обследование с использованием бронходилятаторов.
Практически в ста процентах случаев заболевание у ребенка поддается полному контролю, если сразу же был поставлен верный диагноз.
Современными препаратами и общим укреплением организма можно добиться обратимости сужения просвета в бронхах и обеспечить длительную ремиссию.
Человек с хроническим заболеванием бронхов нуждается не только в лекарственных средствах, но и в изменении образа жизни. Например, потребуется избегать контакта с аллергенами.
Следуя врачебным предписаниям, заболевший может уменьшить появление удушающих приступов до минимума.
Зная, что представляет собой астма и как определить причину ее возникновения, можно подобрать правильное лечение и добиться длительных периодов ремиссии и улучшения общего качества жизни.
источник