Сама по себе бронхиальная астма не является инфекционным заболеванием. Однако, дыхательный аппарат взрослых людей, страдающих этой болезнью, является более уязвимым для микроорганизмов-возбудителей инфекций, чем у здоровых взрослых людей.
В том, чтобы назначить пациенту антибиотики при бронхиальной астме, есть смысл только тогда, когда к бронхиальной астме временно присоединяется настоящее инфекционное заболевание. Чаще всего это бывают следующие заболевания:
Сверху изображен нормальный бронх, снизу – во время бронхита.
При бронхите микроорганизм-возбудитель поражает слизистую оболочку дыхательного дерева. Обычно в процесс вовлекаются бронхи крупного и среднего калибра.
Собственно воспалительный процесс при бронхиолите также затрагивает слизистую оболочку дыхательного тракта, но основной поражаемой областью являются уже бронхи мелкого калибра, которые называются бронхиолы. Для взрослых бронхиолит менее характерен, чем для детей.
При пневмониях в воспалительный процесс вовлекается собственно ткань легкого, нередко вместе с оболочкой органа – плеврой, в случае так называемой крупозной пневмонии, поражающей целую долю легкого.
При бронхиальной астме слизистая оболочка легких больного постоянно претерпевает хроническое воспаление, а бронхиты и бронхиолиты значительно усугубляют это воспаление, чем ещё более суживают просвет дыхательного тракта. Кроме того, повышенная активность слизистой оболочки бронхов при астме, конечно, дает о себе знать при контакте с микроорганизмом-возбудителем. То есть сам по себе ее контакт с микробом может несколько усиливать симптомы астмы или даже провоцировать приступ удушья.
Механизмы пневмонии таковы, что в развитии этого заболевания имеет место не только воспалительный компонент, но и аллергический. А аллергические реакции в большинстве случаев бронхиальной астмы являются сильными триггерами, то есть пусковыми механизмами для приступа болезни.
В связи с вышесказанным, если при бронхиальной астме у пациента случается какой бы то ни было дыхательный инфекционный процесс, ему необходимо незамедлительно начать лечиться антибиотиками. В противном случае, два тяжелых заболевания, например, астма и пневмония, лишь усугубят течение друг друга, что может вести к серьезным последствиям, таким, как тяжелая дыхательная недостаточность вплоть до летальных исходов.
Лечение антибиотиками при астме имеет четкие показания и противопоказания. Чтобы не ошибиться в выборе препарата, необходимо понимать, какие свойства препарата благотворно повлияют на больного, а какие могут явиться пагубными. Желательно, чтобы курс антибактериальной терапии для астматика не превышал 7-10 дней.
Во-первых, антибиотики астматику назначаются только в том случае, когда наличие инфекционного процесса не вызывает никаких сомнений. Подтверждение предположения об инфекции практически всегда производится при помощи лабораторных и инструментальных методов исследования, как то рентгенография или анализы мокроты, крови и посевы на микрофлору в стационаре. Пациенту крайне важно не заниматься самолечением дома, а сразу обратиться в лечебное учреждение, если появляются симптомы воспалительного процесса.
Из наиболее достоверных, к последним относятся повышение температуры, мокрота желтого или желто-зеленого цвета по утрам, потеря аппетита, слабость, вялость и головные боли, боли в грудной клетке. Иногда больные могут даже слышать хрипы в собственной грудной клетке.
Во-вторых, астматику не следует назначать антибиотики из группы пенициллина. Лечение этими препаратами чревато усугублением симптомов астмы. Это обусловлено высокой степенью аллергической активности препаратов пенициллинового ряда. Лучше заменять их другими антибиотиками.
Лечение астматика антибиотиками лучше проводить в стационаре. Это позволит врачу избежать непредвиденных влияний антибактериальных препаратов на организм больного и своевременно вмешаться, если того потребуют обстоятельства.
Обычно при астме, в зависимости от конкретного инфекционного заболевания, можно и даже нужно назначать антибиотики следующих групп:
- Цефалоспорины.
Примерами этой группы препаратов являются цефуроксим, цефотаксим, цефепим — представители II, III и IV классов соответственно.
Несмотря на то, что в строении цефалоспоринов, также как и в строении пенициллинов, имеет место так называемое β-лактамное кольцо, их аллергизирующее действие встречается реже. Кроме того, лечение цефалоспоринами реже заканчивается устойчивостью бактерий к антибиотику, чем лечение пенициллинами. - Линкомицин и клиндамицин.
Однако, у некоторых людей бывает гиперчувствительность к ним. Это значит, что иногда возникает аллергия. Это следует учесть и перед применением проверить, нет ли у астматика этой аллергии. - Макролиды.
Лечение макролидами не только уничтожающе действует на микрооргнизм-возбудитель, но и благотворно влияет на слизистую оболочку бронхов, несколько снижая ее повышенную реактивность. Кроме того, макролиды обладают серьезным постантибиотическим эффектом. Это означает, что даже когда собственно лечение, то есть прием препарата завершен, его действие еще продолжается в течение некоторого времени.
Выбор антибактериального препарата для астматика должен осуществляться специалистом. Нельзя делать этот выбор самостоятельно, так как последствия подобного легкомыслия могут быть весьма плачевными для пациента.
источник
Бронхиальная астма представляет собой хроническое заболевание воспалительного характера, которое невозможно излечить полностью. В его течении выделяют стадии обострения и ремиссии. Недуг следует лечить даже в период отсутствия симптомов.
В большинстве случаев астма обостряется при попадании в организм различных инфекционных агентов. При этом развивается бронхит со всеми сопровождающими его симптомами.
При обострении болезни на фоне простудных недугов в большинстве случаев врачи советуют лечение антибиотиками. Многих интересует, когда можно, а когда нельзя применять эти лекарства и какой антибиотик при бронхиальной астме наиболее эффективный? Разберемся в этом вопросе более подробно.
При обострении астмы следует как можно точнее определить тип инфекционного агента, вызвавшего воспаление. В некоторых случаях это является непосильной задачей, так как не существует анализов, которые могут со стопроцентной гарантией подтвердить наличие в организме того или иного микроорганизма.
Есть данные о том, что почти всегда воспалительная реакция возникает в результате попадания в дыхательные пути респираторных вирусов, гемофильной палочки или пневмококков. Не редкостью является комбинирование инфекции, например вируса с микоплазмой.
Лечение антибактериальными средствами актуально только при наличии инфекционных агентов на слизистой оболочке дыхательных путей. Во всех других случаях использование подобных лекарств может только усугубить ситуацию и ухудшить состояние пациента. Чтобы подтвердить инфекционное поражение проводятся некоторые исследования. К ним принадлежит:
- общий анализ крови;
- исследование состава мокроты;
- мазка слизистой оболочки горла.
- повышение температуры;
- кашель;
- удушье;
- отхождение мокроты желтоватого или зеленоватого цвета;
- общая слабость;
- дискомфорт или болезненные ощущения в груди.
При появлении подобных симптомов астматик должен сразу же обратиться к врачу, поскольку самостоятельное лечение может привести к развитию осложнений.
Антибиотики, назначаемые астматику, не должны принадлежать к группе пенициллинов. Так называется целая группа противомикробных средств, созданных для уничтожения различных типов инфекции.
Однако у астматиков подобные препараты могут только усугубить симптомы. Это связано с большой вероятностью возникновения аллергических реакций. Поэтому пенициллины лучше заменить другими противомикробными лекарствами.
Для терапии астмы применяют следующие группы антибиотиков:

Самым популярным цефалоспорином является Цефалексин. Он может применяться в любом возрасте. Единственное относительное противопоказание – беременность и лактация. В эти периоды, прежде чем принимать препарат, нужно проконсультироваться с врачом, который оценит все риски для ребенка. Астматикам зачастую назначают по 1 таблетке препарата 3 раза в день в течение 7 дней. Переносится лекарство достаточно хорошо. Иногда после его приема может возникнуть тошнота, рвота, головокружения. В редчайших случаях на коже появляется сыпь.
Кроме того, к популярным цефалоспоринам принадлежат Цефепим и Цефотаксим. Они применяются для лечения бактериальной инфекции в любом возрасте. Однако их использование предпочтительнее у взрослых, поскольку подобные препараты выпускаются в порошках, из которых делается раствор для внутривенного или внутримышечного введения. Длительность лечения не должна превышать 7 дней.
К фторхинолонам принадлежат:
Пефлоксацин является синтетическим противомикробным лекарством. Действует на ДНК и РНК бактериальной клетки. Уничтожает грамотрицательные микроорганизмы, находящиеся в стадии роста. Не влияет на бактерии, способные существовать в среде без кислорода, а также на грамположительные микробы. Препарат не назначают в период вынашивания плода и при кормлении грудью.
Ломефлоксацин – еще одно лекарство, уничтожающее бактериальную инфекцию путем влияния на ее ДНК. Особенностью средства является его бесполезность при наличии в организме микоплазмы. Длительность терапии 5-7 дней. К побочным эффектам принадлежат:
Макролиды – название еще одной группы антибиотиков, применяемых у астматиков. Одним из самых популярных макролидных антибактериальных средств является Азитромицин.
Препарат убивает и грамположительные, и грамотрицательные бактерии. Лекарство нельзя принимать при повышенной чувствительности к макролидам, а также при тяжелых хронических заболеваниях печени и почек.

Антибактериальные средства при бронхиальной астме являются незаменимыми лекарствами в случае присоединения бактериальной инфекции. Для лечения недуга применяются различные группы антибиотиков. Однако прежде чем принимать одно из этих средств, необходимо проконсультироваться с врачом.
источник
Бронхиальная астма — заболевание дыхательной системы, характеризующееся сужением воздуховыводящих путей. Сама по себе патология не является инфекционной, носит хронический характер. Однако при недуге у человека ослабевает иммунитет, организм становится уязвим для болезнетворных микробов. Поэтому при бронхиальной астме назначаются антибиотики.
Антибиотикотерапия необходима, когда к астме присоединяются сопутствующие инфекционные заболевания:

- Бронхит: патоген проникает в слизистую оболочку дыхательного древа. Воспалительный процесс затрагивает бронхи крупного и среднего калибра.
- Бронхиолит: воспаление в бронхиолах. Чаще наблюдается в детском возрасте.
- Пневмония: в воспалительный процесс подключаются легкие.
Перечисленные патологические состояния присоединяются к бронхиальной астме в стадии обострения. На это указывает следующая клиническая картина:
- гипертермия;
- сильный кашель, одышка, затрудненность дыхания;
- мокрота желтовато-зеленого оттенка;
- вялость, потеря интереса к происходящему, сильная слабость;
- болевой синдром и дискомфорт в грудине.
При возникновении перечисленной симптоматики необходимо обратиться в поликлинику.
Заниматься самолечением запрещено. Это приведет к тяжелым осложнениям. Только врач может подобрать эффективную схему терапии.
Бронхиальная астма возникает по следующим причинам:
- неправильное применение медикаментозных средств;
- стрессовые ситуации;
- проникновение инфекционных агентов в дыхательную систему (возникновение респираторных болезней, простуды).

В первых двух случаях использование антибактериальных препаратов не только не принесет терапевтического результата, но и будет во вред.
Астматику противопоказаны антибиотики из группы пенициллинов. Они могут ухудшить протекание патологического состояния, так как обладают высоким показателем аллергической активности.
Лечение антибактериальными препаратами должно производиться под контролем высококвалифицированного специалиста. Любой вид медикаментов обладает индивидуальными противопоказаниями и побочными реакциями.
Принимают антибиотики при бронхиальной астме из следующего списка групп:
Цефалоспорины оказывают бактерицидное действие. Они повреждают клеточную стенку патогенов (подавляют синтез пептидогликанового слоя), пребывающих в фазе размножения. Цефалоспорины высвобождают аутолитические ферменты, что приводит к гибели болезнетворных микроорганизмов.
Название и описание эффективных антибиотиков при бронхиальной астме:

- Цефаклор: принадлежит к группе цефалоспоринов второго поколения. Производится в форме суспензий, капсул, таблеток в оболочке. Обладает широким спектром воздействия. Активен в отношении многих грамотрицательных и грамположительных микроорганизмов. Не уничтожает анаэробные бактерии. Можно использовать в отношении детей с одного месяца жизни. С осторожностью выписывается в период вынашивания плода и грудного кормления.
- Абактал: относится к фторхинолонам. Выпускается в форме таблеток, раствора для внутривенных инъекций. Активный компонент — пефлоксацина мезилата дигидрат. Является синтетическим препаратом с бактерицидным воздействием. Ингибирует репликацию болезнетворных организмов на уровне ДНК-гиразы. Медикамент не назначается при беременности и лактации, в отношении несовершеннолетних пациентов, при аллергии на хинолоны. С осторожностью применяется при почечной недостаточности, печеночной недостаточности тяжелого течения, нарушениях ЦНС.
- Сумамед: принадлежит к макролидам. Активный действующий элемент — азитромицина дигидрат. Производится в форме таблеток. Имеет широкий спектр антимикробного действия. Подавляет синтез белка патогенной клетки, замедляя размножение и распространение болезнетворных микроорганизмов. Противопоказания: непереносимость составляющих компонентов, тяжелые патологии печени, фенилкетонурия, возраст до 3 лет. Не применяется совместно с эрготамином, дигидроэрготамином.
- Цеклор: относится к группе цефалоспоринов. Активное вещество — цефаклор. Антибиотик второго поколения обладает широким спектром действия. Разрушает патогенные микроорганизмы на клеточном уровне. Не выписывается при гиперчувствительности к составляющим компонентам. С осторожностью используется в возрасте до одного месяца, при лейкопении, геморрагическом синдроме, беременности, кормлении грудью, хронической почечной недостаточности.

Перед применением любого медикамента нужно посоветоваться с врачом.

Препараты в виде инъекций начинают действовать быстрее. Они не проникают в ЖКТ, а сразу всасываются в кровеносную систему. Уколы должен ставить только квалифицированный медицинский работник.
Продолжительность терапии составляет пять-десять суток. Дозировка определяется лечащим врачом. Самостоятельно прерывать терапию (если даже состояние улучшилось) и менять дозировку препарата запрещено. Этим можно спровоцировать нежелательные последствия.
При бесконтрольном приеме антибактериальных средств состояние больного может ухудшиться. Могут возникнуть следующие побочные реакции:

- тошнотворное чувство, рвотные позывы, проблемы со стулом;
- нарушение микрофлоры (дисбактериоз);
- боли в животе;
- изжога и вздутие живота;
- мигрени;
- чрезмерная раздражительность, депрессия;
- бессонница, ночные кошмары.
При возникновении побочных явлений прием антибактериальных препаратов необходимо прекратить, следует сразу обратиться к доктору. Он снизит дозировку или назначит другие медикаментозные препараты при бронхиальной астме.
источник

Кашель при бронхиальной астме в большинстве случаев возникает вследствие аллергической реакции. Среди потенциально опасных аллергенов и их носителей:
- Цветочная пыльца. Для пациента с астмой особенно неблагоприятен весенний сезон. Если у Вас или Ваших близких наблюдается аллергия на пыльцу определенных растений, Вам следует воздержаться от весенних поездок в новые места, т.к. без помощи лечащего врача распознать «новый» аллерген практически невозможно.
- Пыль. Люди с высокой чувствительностью слизистых оболочек не переносят пыльных помещений, поэтому влажную уборку необходимо делать от 2-х до 4-5 раз в неделю. Еще внимательнее к домашней пыли следует отнестись, если у кого-то из домочадцев обнаружена аллергия на пылевых клещей.
- Шерсть домашних питомцев. Симптомы астматического кашля могут проявиться даже у взрослых при увеличении тактильного контакта с животными. Чем гуще шерстяной покров у кошки или собаки, тем больше вероятность развития хронического кашля «на пустом месте». Допустимое решение – регулярная стрижка питомца.
Также астматический кашель может развиваться по причинам, не имеющим отношения к аллергии:
- Интенсивная физическая активность провоцирует сухой, болезненный, душащий откашливающий процесс, по проявлениям аналогичный астматическому. Неравномерное дыхание, вдыхаемый через рот холодный воздух, непосильные нагрузки – тревожные факторы, предупреждающие о необходимости остановиться и пересмотреть план занятий.
- Слабые откашливания, вызванные астмой, могут усиливаться при лечении «простудными» препаратами. Отмена лекарства останавливает развитие заболевания.
Вероятность мучительного кашля при астме у детей легко определяется, если есть точные данные о здоровье членов семьи. Наличие родственников с аналогичными заболеваниями существенно увеличивает степень риска. Если Вы знаете о том, что у кого-то из Ваших родных есть астма, наиболее разумным решением будет принять меры предосторожности до первого проявления болезни у ребенка – и немедленно отреагировать на душащие приступы, если такие проявятся.
Астматический кашель у ребенка часто сопровождается вирусной инфекцией или обострением хронических заболеваний, из-за чего и остается незамеченным. Завершение приступов удушья может совпадать с купированием инфекции, из-за чего самостоятельно опознать болезнь становится еще сложнее. Следующие признаки астматического кашля помогут Вам вовремя определить истинную причину приступов:
- Сохраняется сухость в горле вне зависимости от стадии болезни. Мокрота практически отсутствует, при этом из носа постоянно «течет».
- Болезни сопутствует постоянное ощущение дискомфорта, першения в горле, которое не смягчается от лечебных бальзамов или теплых напитков. Прием препаратов или пищи может спровоцировать рвоту.
- Кашель при астме находит приступами, которые продолжаются от нескольких минут до полутора часов.
- Больной с трудом делает вдох, старается сделать его короче, продлить выдох – поскольку именно на вдохе бронхиальный просвет уменьшается, и человек начинает задыхаться.
- При прослушивании стетоскопом слышны хрипы в бронхах.
- Интенсивные приступы могут переходить в удушье. В запущенных случаях проявляется цианоз – кожа возле рта синеет.
- Состояние усугубляется при контакте с аллергенами или неравномерном дыхании.
Уникальные симптомы астматического кашля позволяют не перепутать его с легкой простудой, и вовремя начать лечение. Если же угрозу проигнорировать, состояние не только станет хроническим, но и спровоцирует развитие вредных дыхательных привычек, с трудом поддающихся корректировке – особенно у детей дошкольного возраста.
Прежде, чем решать, чем лечить кашель, необходимо установить его причину – раздражитель, вызывающий воспалительный процесс. Цель обследования – установить все возможные внешние аллергены, из-за чего пациентам с астмой приходится многократно посещать лабораторию. Если исследования определяют источник аллергии, производится максимальная изоляция больного от аллергена. Это сокращает количество приступов, но не успокаивает раздражение слизистых тканей, поэтому следующий шаг – назначение вспомогательных препаратов.
Комплексное лечение астматического кашля фокусируется на ингаляционных бронхолитических препаратах. Ингаляции предпочтительны, поскольку они не только нейтрализуют аллергическую реакцию, вызывающую удушье, но и позволяют применять меньшее количество лекарственного средства. Кроме того, такая форма ускоряет процесс заживления поврежденных тканей, сокращая срок восстановления на несколько недель.
Для детей существует альтернатива ингаляциям в форме специальных «детских» смягчающих сиропов и откашливающих таблеток. Дозировка определяется врачом и строго соблюдается, поскольку чрезмерное употребление лекарственных препаратов способно спровоцировать новые приступы удушья. Взрослые также нередко пьют таблетки, предпочитая их ингаляциям, что допустимо, если помнить, что решать, какие таблетки можно пить от кашля при астме, может только лечащий врач.
Кашель при бронхиальной астме лечится следующими препаратами:
- Бета-2-агонисты – первый выбор (при условии, что пациент не страдает от аллергии на действующие компоненты). Составляющие, расширяющие и успокаивающие бронхи – Беротек, Сальбутамол и Вентолин. Такие лекарственные средства, как Астмопент или Новодрин, содержат оптимальную концентрацию активных веществ и влияют исключительно на нужные рецепторы, поэтому их прописывают наиболее часто. Эффективны при купировании острых, продолжительных приступов.
- Холинолитики. Рассчитаны на пролонгированное действие (в сравнении с бета-2-агонистами, дающими моментальный эффект). Обеспечивают комплексное лечение астматического кашля. При невозможности приема таких препаратов, как Астмопент, становятся основой курса. Наиболее типичный «представитель» – Атровент.
- Гормональные препараты. Назначаются индивидуально, способны сократить общее количество приступов и их тяжесть. Назначаются преимущественно взрослым. Предпочтительна ингаляционная форма – для снижения неблагоприятных побочных эффектов от полного курса.
Астматический кашель в острой форме может угрожать жизни пациента. При оказании неотложной помощи применяются ингибиторы фосфодиэстеразы, преимущественно – Эуфиллин. Препарат нейтрализует бронхиальный спазм и снижает давление в легочной артерии, благодаря чему пациент выходит из удушья и восстанавливает нормальное дыхание.
Полноценное лечение кашля при бронхиальной астме включает в себя как устранение симптоматики, так и профилактические меры. Народная медицина достигла определенных высот в последнем направлении: представленные ниже народные средства способны не только смягчить приступы, но и полностью предотвратить их возвращение.
- Мёд и алоэ. Если кашель при астме чаще всего приходит к Вам или Вашим близким в переходные сезоны (весна, осень), разотрите или измельчите в блендере 500 граммов мякоти алоэ и смешайте полученную массу с аналогичным количеством мёда (свежего, без «засахаренности»). Затем добавьте 500 граммов кагора, как следует размешайте и поставьте настаиваться в сухом, прохладном месте в течение 7-10 дней. Полученную смесь процедите, употребляйте по трети стакана (около 30 мл) перед каждым основным приемом пищи ежедневно. Сыворотка укрепляет бронхи, активирует иммунитет, устраняет сухой кашель.
- Отвар из березовых почек. Если кашель проявляется преимущественно ночными приступами, залейте 3-4 столовые ложки свежих почек двумя стаканами кипятка. Добавьте по 10 ложек сухих трав: болотного багульника и ромашки. Для усиления эффекта можно также использовать эфедру хвощовую (до 2 ст. ложек). Настаивайте отвар 5-7 часов, затем процедите. Данное средство от кашля рассчитано на единоразовый прием: 0,5 л жидкости делится на три равные порции и выпивается перед основными приемами пищи в течение дня.
- Пчелиный подмор. Средство смягчает сухой кашель при астме и способствует ускорению выздоровления. Отваривается 2 столовые ложки подмора в течение 15 минут, без добавок. Накрывается плотным одеялом, оставляется на 4-5 часов. Отвар принимают перед сном, взрослые – по столовой ложке, дети – по чайной ложке, вплоть до полного устранения симптомов.
В народной медицине существует множество мнений относительно того, как лечить удушливый кашель, поэтому смело пробуйте понравившиеся рецепты. Главное – убедитесь, что методика не требует задействования Ваших аллергенов, и не прерывайте основное лечение.
Астматический кашель – наиболее опасное проявление бронхиальной астмы. Комплексное лечение необходимо не только для избавления от мучений, но и для предотвращения развития обструктивных изменений в бронхах. Не стоит терпеть возобновляющиеся проблемы с дыханием: если приступы происходят слишком часто, их следует останавливать лекарственными средствами.
Приходилось ли Вам сталкиваться с проявлениями астматического кашля? Удалось ли Вам своевременно получить лечение? Или, может, Вы ожидаете диагностирования прямо сейчас? Поделитесь своей историей в комментариях.
источник
Бронхиальная астма – хронический недуг, который не подлежит полному излечению. Течение ее разделяют на две стадии: обострение и ремиссия. Больные должны не забывать про лечение болезни даже на стадии «затишья».
Зачастую обострение бронхиальной астмы связано с присоединением вторичной инфекции, ведь каждый год население страны сталкивается с эпидемией респираторных заболеваний. Если обострение болезни произошло на фоне ОРВИ или приходится на период эпидемий, то большинство врачей склоняются к использованию антибиотиков.
Краткое содержание статьи
Можно ли вылечить бронхиальную астму антибиотиками и стоит ли их применять вообще, вопрос довольно щепетильный. И пока теоретики спорят, практикующие врачи давно назначают астматикам антибактериальные лекарства. Ведь в силу бронхиальной астмы, вирусные или бактериальные болезни переносятся больными намного сложней.
Очень важно выяснить первопричину возникновения в дыхательном тракте инфекции, но иногда сделать это довольно тяжело. Зачастую первопричиной служат респираторные вирусы, а также гемофильная палочка или бактерии пневмококки. В клинической практике также не редки случаи, когда вирусная инфекция взаимодействует с инфекцией, которую пробудила микоплазмовая пневмония.
Патогены, проникая в дыхательный тракт, вызывают усугубление бронхиальной астмы, которое может обуславливаться тремя причинами:
- Нарушением в использовании базисных медикаментов.
- Различными стрессовыми ситуациями.
- Непосредственным попаданием инфекции в дыхательную систему.
Лечение антибактериальными лекарствами может быть актуальным исключительно в третьем случае, а использование подобных препаратов в первом и втором случае может значительно ухудшить состояние пациента.
К первым признакам инфекционного инфицирования можно отнести:
- резкое повышение температурных показателей тела;
- увеличение количества выделяемой мокроты;
- скачек численности свистящих хрипов в большую сторону.
Обнаружив подобные симптомы, в первую очередь необходимо увеличить прием глюкокортикостероидных препаратов и бронходилятаторов.
ВАЖНО! Такие лекарства как «Рибаверин» и «Интерферон» являются сильными аллергенами-провокаторами и способны ухудшить течение заболевания. Следовательно, их лучше не применять.
Симптоматика больного должна постоянно находиться под контролем. Если по истечению трехдневного срока его самочувствие не улучшилось, а симптоматика интоксикации не стала меньше, то речь может идти о бактериальном инфицировании.
Даже у опытного врача назначение антибактериальных средств при бронхиальной астме должно вызвать к пациенту особое внимание, ведь многократный прием и большие дозы пенициллина могут привести к летальному исходу.
Исходя из этого, практикующие врачи отдают предпочтение трем группам антибиотиков: цефалоспоринам, фторхинолонам и макролидам. Дополнительным плюсом всех медикаментов этих групп является возможность перорального применения. Именно такой прием антибиотиков при бронхиальной астме у детей вызывает меньше протестов, нежели использование инъекций. Однако стоит отметить, что большинство подобных препаратов стоят довольно не дешево.
К группе цефалоспоринов относят такие препараты как «Цефалексин», «Цефуроксим», «Цефотаксим» и «Цефепим». Эти препараты, как и пенициллиновые, основываются на бета-лактамном кольце, но аллергию и привыкание вызывают гораздо реже, чем лечение пенициллинами.
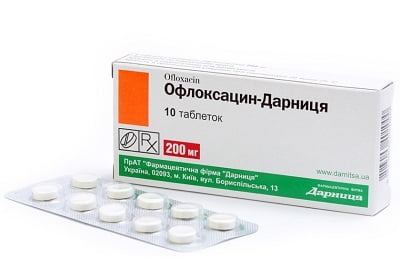
К группе фторхинолонов относят препараты «Офлоксацин», «Пефлоксацин», «Ципрофлоксацин» и «Ломефлоксацин». Эта группа медикаментов также может вызвать аллергию, поэтому перед их применением необходимо дополнительно выяснить имеет ли место аллергия на эти средства.
В последние годы все большим спросом пользуются макролиды последнего поколения, которые обладают бактерицидными свойствами. Лечение этими препаратами является наиболее результативным в отношении «специфической» флоры, которая воздействовала на больного астмой.
Макролиды – это медицинские средства, базис строения которых основывается на 14-16-членном лактомном кольце. Эти медикаменты довольно результативно искореняют грамположительные кокки и внутриклеточные возбудители, а также практически не токсичны.
Они бывают двух типов: природные и полусинтетические. К первому типу относят: «Эритромицин», «Мидекамицин», «Сумамед», «Спирамицин» и «Джозамицин». А ко второму «Кларитромицин», «Мидекамицина ацетат», «Макропен», «Азитромицин» и «Рокситромицин».
ВАЖНО! Выбирать антибактериальное лекарственное средство должен только специалист. Самостоятельное лечение и легкомыслие может привести к печальным последствиям для самого больного.
Такой вид антибиотиков для лечения БА в настоящее время пульмонологами практически не используется. Один из таких препаратов – «Биопарокс» применяется для лечения инфекционно-воспалительных заболеваний верхних дыхательных путей, таких как:
- Ринит (слизистая носа).
- Фарингит (глотка).
- Ларингит (гортань).
- Тонзилит (миндалины).
- Синусит (пазухи носа).
P.S. Компания «Лаборатории Сервье» в соответствии с позицией CMDh прекратила выпуск на рынке России лекарственного препарата «Биопарокс».
Для врачевания бронхиальной астмы зачастую результативно используют глюкокортикостероиды, которые выпускаются фармацевтическими компаниями в виде аэрозольных ингаляторов. Большие плюсы этих аппаратов – это возможность самостоятельного использования, а также постоянное наличие «под рукой».
При тяжелом течении астмы прибегают к использованию системных глюкокортикостероидов. Однако при длительном использовании они приводят к ряду побочных эффектов. Чтобы использовать аэрозольный ингалятор было удобней, дополнительно используют спейсер.
Кроме того, при врачевании астмы применяют кромоны, которые являются для организма менее вредоносными, но и эффективность их тоже не велика. Результат их применения виден лишь через 2,5-3 месяца, а в отдельных случаях и позже. В большей степени эти средства назначают маленьким детям и подросткам.
Относительно новой группой медикаментов для терапии болезни являются антилейкотриены. Эти средства купируют воздействие лейкотриенов, которые являются основой обструкции бронхов. Ингибиторы лейкотриенов успешно применяются педиатрами и при аспириновой/персистирующей типах астмы.
Исследования XX века отмечали связь между приемом антибиотиков беременными женщинами / детьми до 3 – х лет и риском возникновения астмы . Но последние наблюдения ученых Каролинского института в Швеции говорят иное .
В исследовании участвовали дети , выросшие в одной семье , где беременные мамы / маленькие дети принимали подобные препараты . Риск развития болезни не превышает 28 %. А учитывая наследственность , экологию и стиль жизни и вовсе исчезает .
Профессора института считают , что антибиотики должны назначаться с осторожностью . Весомей – поставить ребенку правильный диагноз .
Борьба с астмой у многих людей перерастает в постоянный образ жизни. Однако при неуклонном соблюдении назначений опытного специалиста недуг все же намного реже будет давать о себе знать. Поэтому выполняйте рекомендации врача и не забывайте об основах врачевания в домашних условиях: чистота, отсутствие аллергенов и стрессов.
источник
Одним из симптоматических признаков бронхиальной астмы является кашель. При обострении заболевания кашлевой рефлекс может сопровождаться выделением мокроты (незначительным), а может и нет. Чаще всего этот мучительный симптом беспокоит больного в ночное время.
В большинстве случаев астматический кашель сопровождается распространением очагов воспаления на верхние дыхательные пути. Организм естественным образом реагирует на раздражители, которые проникают в дыхательные пути, что и провоцирует кашлевой симптом.
Астматический кашель протекает достаточно специфично. При этом больной делает резкие быстрые вдохи, сменяющиеся длительными и тяжелыми выдохами. В этом случае может наблюдаться значительное расширение легких, которое сопровождается слабыми дыхательными шумами. Иногда присутствуют хрипы и свисты.
Астматический кашель может иметь следующие провоцирующие факторы:
- наследственная предрасположенность, которая связана с нарушением образования вещества, несущее ответственность за выработку антител к аллергенам;
- лишний вес;
- пол человека – мальчики до 15 лет страдают от астмы чаще, чем девочки;
- аллергены – плесень, пыль, пыльца и т. д.;
- вирусы;
- вредные токсические вещества;
- некоторые пищевые продукты;
- лекарственные препараты;
- дым (в том числе и табачный).
ВАЖНО! Надо понимать, что астматический кашель может указывать не только на астму, но и на ряд других заболеваний – астматический бронхит, туберкулез, онкологические процессы в легких.
Как уже было сказано, при бронхиальной астме кашель может быть двух видов:
- Сухой. Никаких выделений и мокроты при этом не происходит. Опасность такого кашля в том, что без лечения он может вызывать удушье. Сухой кашель практически всегда сопровождается болевыми ощущениями в области грудной клетки, проблемами со сном, сильным потоотделением и слабостью;
- Влажный. Если астма возникла на фоне респираторных заболеваний, спровоцированных инфекционными агентами, возможно повышение температуры, развитие признаков интоксикации, появление насморка, а в некоторых случаях удушья. Чаще все влажных астматический кашель диагностируется при холинергической форме заболевания. Лечение такого кашля проводится с учетом лабораторного исследования мокроты.

- Рентгенография. Это исследование помогает выяснить сопутствующие недуги, но если рентген делается не в момент приступа, возможно он не покажет наличие астмы. А вот при удушье на снимке можно будет увидеть значительное уменьшение или полное отсутствие подвижности диафрагмы, усиление прозрачности легочных полей, купола диафрагмы становятся более плотными, подвижность ребер ограничена, сердечные контуры просматриваются нечетко. Кроме того, легочный рисунок может быть деформирован, а пневматизация легких повышена;
- Клинические анализы крови и мочи;
- Аллергическое пробы;
- Ингаляционные тесты;
- Анализ микрофлоры мокроты;
- Определение объема легких – спирография. Это исследование помогает выяснить сколько воздуха в течение минуты попадает в легкие, объем легких, максимальную вместимость органов (то есть резервы легких), определить каков просвет бронхов, и нет ли в них воспалительного процесса.
В принципе все препараты, которые применяются для лечения кашля при бронхиальной астме можно разделить на две категории:
- препараты, купирующие приступ;
- средства для систематического использования.
Форма лекарственных средств может быть разной:
СПРАВКА! Выписанные врачом лекарства для систематического приема должны приниматься больным ежедневно, вне зависимости от самочувствия.
Чаще всего препараты для лечения заболевания используются в виде:
- Таблеток – для систематического лечения.
- Аэрозолей – быстрый и эффективный способ снять приступ удушья. Аэрозольное средство моментально проникает в бронхи и трахею, и в считанные секунды улучшить состояние больного. Побочные эффекты при этом минимальные, поскольку медикаментозные средства оказывают местное влияние.
Для купирования приступа астмы используются бронхолитики. Эта группа препаратов способна не только оказать терапевтическое воздействие, но и оказать неотложную помощь при приступе.
- Бронхорасширители – таблетированные или в форме аэрозолей.При частом использовании эти лекарства могут переставать оказывать нужное воздействие на организм, поэтому ихнадо периодически менять после консультации с врачом.
- Противовоспалительные препараты. Так как обсуждаемый недуг практически всегда сопровождается воспалением,эти средства позволяют снизить частоту приступов.
- При возникновении аллергических реакций в процессе активно принимают участие тучные клетки, поэтому для снятия аллергических астматических проявлений назначаются стабилизаторы клеточных мембран (тучных клеток). Эти вещества останавливают их выброс в кровь, тем самым предотвращая приступы.
- Гормональные бронхолитические препараты. Эти медикаменты обладают очень сильным противовоспалительным эффектом, снижают выделение мокроты, и уменьшают чувствительность организма к аллергенам. Но быстро снять приступ удушья эти средства не могут.
- Препараты нового поколения, которые очень эффективно снижают воспалительный процесс. Они известны как антилейкотриеновые препараты.
- Отхаркивающие медикаментозные средства. Муколитические препараты назначаются для вывода мокроты из бронхов. Это может быть Мукодин, АЦЦ и прочие.
- Антигистаминные препараты выписываются редко.
- Средства, в состав которых входят кромоновые вещества уменьшают просвет бронхов. Их не используют в острый период, а назначают для базового лечения недуга. Это Кромолин, Недокромил, Кетотифен.
- Существуют комбинированные средства для лечения астмы – это комплексы бронхорасширителей и противовоспалительных средств. Их возможно использовать для купирования приступов – Зенхейл, Тевакомб.

ВАЖНО! Антибактериальная терапия показана только в тех случаях, когда отход мокроты очень затруднителен по причине инфекционных процессов.
После того, как пациент обращается к специалисту за консультацией по поводу бронхиальной астмы, врач обязательно детально объяснит как нужно купировать возможный приступ. Однако знать, как помочь человеку в этом случае должен каждый сознательный человек.

- Больного необходимо усадить перед открытым окном или форточкой, чтобы обеспечить ему приток свежего воздуха.
- Расстегнуть или снять стесняющую грудную клетку одежду.
- Если вдох затруднен или присутствует большое количество вязкой мокроты, рекомендуется дать больному молоко с содой или щелочную минеральную воду.
- Если приступы кашля очень сильные можно поставить горчичники или банки.
- В случае кровавой мокроты необходимо срочно вызвать скорую помощь, а до приезда врачей следить, чтобы кровь не попала в легкие и больной не захлебнулся. Для этого человека укладывают на живот и поддерживают руками его голову.
- При повышении температуры можно приложить к голове лед.
- Если приступ возник у ребенка, и он паникует, для расслабления можно сделать легкий массаж грудной клетки и спины.
- Если приступ случился впервые и больной еще не знает какой ингалятор ему надо использовать, для снятия приступа подойдет вода с добавлением соды и йода. На стакан воды достаточно 2 ложек соды и нескольких капель йода. Это смесь для дыхания. При отсутствии эффекта в дальнейшем это средство применять не целесообразно.
- При отсутствии ингалятора можно ввести Эуфиллин внутривенно.
Для купирования приступов используются:
Средства, которые применяются для улучшения отхождения мокроты, могут быть медикаментозными или нетрадиционными. Такие средства раздражающее влияют на слизистую желудка, что в свою очередь стимулирует центр продолговатого мозга, отвечающий за рвотный рефлекс. При этом активность бронхиальных желез повышается, а перистальтика бронхов усиливается. Таким образом выработка мокроты происходит сильнее, кроме того, секрет разжижается, и поэтому легче выводится.

Их применяют в виде экстрактов, отваров, порошков, настоев.
Некоторые эфирные масла тоже могут увеличивать секрецию бронхиальных желез. Это:
- тимиановоемасло;
- анисовое;
- фенхелевое;
- эвкалиптовое.
Ароматические углеводы, которые присутствуют в составе этих масел,напрямую воздействуют на железистые структуры бронхов. Помимо этого, вещества, содержащиеся в эфирных маслах, оказывают противовоспалительное и антимикробное воздействие.
Муколитические медикаментозные средства делятся на следующие виды:
- тиолы – лекарственные препараты на основе мукомиста, ацетилуистеина, мукосольвиа и прочих веществ.
- ферменты претеолитического вида – трипсин, альфахимотрипсин, стрептокиназа и другие.
- другие действующие вещества – аскорбиновая кислота, йодиды калия, гидрокарбонат натрия.
- средства, которые уменьшают вырабатываемую слизь;
- средства с антиадгезивным действием – бикорбанат натрия, Амброксол, Бромгексин.
Наиболее действенные препараты для снижения вязкости и более эффективного вывода мокроты:
- Каделак;
- АЦЦ;
- Лазолван;
- Бромгексин;
- Термопсис;
- Стоптуссин;
- Пектуссин;
- Амброксол;
- Флюдитек;
- Бронхобос.

Важно! Лечение травами должно начинаться только после консультации с врачом и с его одобрения. Нельзя забывать, что бронхиальную астму может провоцировать пыльца растений.
Борьба с болезнью при помощи трав происходит как за счет лекарственных средств того или иного растения, так и за счет наличия полезных веществ, витаминов и антиоксидантов, которые укрепляют иммунную систему организма.
СПРАВКА! Лечение травами вполне может совмещаться с традиционными способами лечения, а также применяется в качестве поддерживающей и профилактической терапии.
Для профилактики заболевания показания для использования траволечения могут быть следующими:
- генетическая предрасположенность к данному недугу;
- физиологические особенности организма;
- инфекционные процессы в дыхательных путях хронического течения;
- астма, возникающая на фоне приема медикаментозных средств, стрессов и эмоциональны перегрузок;
- заболевание, которое обостряется при сильных нагрузках на организм или в результате воздействия холода.
Травы для лечения астмы использовать запрещено в следующих случаях:
- кашель сухой и удушливый;
- затяжной вдох и одышка;
- нехватка воздуха;
- ощущение давления в грудине;
- свист при дыхании;
- удушье.
ВАЖНО! При наличии перечисленных симптомов необходима консультация с врачом и медикаментозное лечение.
Травы, редко провоцирующие аллергические реакции,которые можно использовать при астматических проявлениях:
- куркума – антисептический, противомикробный и противовоспалительный эффект;
- ромашка – противовоспалительный и антигистаминный эффект;
- иссоп – противовоспалительный и обезболивающий эффект;
- солодка – противовоспалительный эффект и нормализация дыхательного процесса;
- мать-и-мачеха – восстанавливает организм после приступов астмы и улучшает пропускаемую способность дыхательных путей;
- гинкобилоба – противоаллергенный и противовоспалительный эффект;
- гринделия – подавляет астматические приступы и улучшает отхождение слизи из дыхательных путей;
- белокопытник – противовоспалительный и антигистаминный эффект.

Кроме того, народная медицина использует для лечения бронхиальной астмы:
Прокрутить через мясорубку 400 гамм репчатого лука, добавить в полученную кашицу литр воды, столовую ложку меда и половину стакана сахарного песка. Затем средство должно кипятиться на медленном огне в течение 3 часов. За это время лук полностью растворяется, но процедить полезное варево все-таки придется.
Принимать по столовой ложке несколько раз в день без привязки к приему пищи. Лук обладает противовоспалительными свойствами, но при наличии приступа может сужать просветы дыхательных путей, поэтому сырой лук при астме использовать не рекомендуется. Что касается варенного лука, он оказывает положительное воздействие и способствует освобождению дыхания.

Калина вообще очень распространенное средство для лечения астмы, аллергиками и людям, склонным к повышению артериального давления рекомендуется принимать калиновый сок.
А вот гипотоникам и беременным женщинам увлекаться калиной не стоит. Несмотря на то, что она приносит организму неоспоримую пользу, являясь противовоспалительным и жаропонижающим средством, она снижает давление и может вызывать различные патологии у плода.
Это растение чем-то напоминает крапиву, только ее листья не снабжены стрекательными клетками, которые оставляют ожоги. Для лечения нужны венчики цветков, поэтому если вы собираетесь запасать сырье самостоятельно, готовьтесь к долгому и кропотливому труду. Для приготовления лекарственного средства на один прием потребуется столовая ложка цветков, вот и представьте сколько потребуется цветков для трехнедельного курса.
Это растение содержит слизь и сапонины, которые оказывают положительное воздействие на бронхолегочную систему, а корме того, очищает кровь от токсинов, предотвращает развитие аллергических реакций и успокаивает нервы. Для приготовления средства нужно залить столовую ложку цветков крутым кипятком в количестве 1 стакан. Настаивать пару часов и пить. В день необходимо выпить три стакана средства.
Зонтичное растение под названием камнеломковый бедренец упоминается в рецептах для лечения астмы нечасто, а зря, поскольку корень этого растения довольно эффективен для лечения этого недуга. Из корня готовят отвар (литр кипятка на две ложки измельченного корня). Настаивать лучше в термосе часов 5-6. Принимать по 100 грамм несколько раз в сутки.
Также можно готовить спиртовую настойку. Для этого необходимо смешать 70% спирт (2 части) и измельченные корни (1 часть). Настаивать корни на спирту нужно в течение недели, а если использовать водку, то потребуется около 3 недель. Для снятия бронхиального спазма достаточно развести 20 капель настойки в столовой ложке воды.
ВАЖНО! Следует отметить, что при лечении травами, имеются противопоказания. Необходимо проконсультироваться у лечащего врача.

- девясил;
- багульник;
- чистотел;
- солодку;
- паслен;
- фиалку;
- веронику;
- эфедру;
- первоцвет;
- бузину и другие.
В некоторых случаях врачи сами настаивают на лечении бронхиальной астмой именно травами и народными средствами, но, если специалист говорит о необходимости медикаментозного лечения, пренебрегать его рекомендациями не следует, особенно, если речь идет о ребенке. В этом случае лечение травами может использоваться в качестве дополнительной терапии к традиционной форме лечение.
Профилактика кашля при бронхиальной астме заключается в следующем:
- систематические прогулки на свежем воздухе;
- избегание контактирования с аллергенами;
- укрепление иммунитета;
- отказ от вредных привычек;
- соблюдение правил здорового образа жизни;
- организация сбалансированного режима питания и сна.
Астма – это достаточно опасное заболевание, которое требует своевременного и грамотного лечения. В противном случае недуг приводит к осложнениям опасным для жизни. Кроме того, само течение астмы напрямую зависит от того насколько быстро будет начато лечения. Поэтому при первых симптомах заболевания необходимо обращаться к врачу, и в точности выполнять все его рекомендации.
Ознакомьтесь визуально о лечении кашля при бронхиальной астме на видео ниже:
источник
Бронхиальная астма — распространенная многофакторная патология, которая характеризуется хронической формой воспаления дыхательных путей с сужением просвета бронхов. Заболевание представляет собой не только медицинскую, но и социальную проблему. Фармацевтический рынок предлагает огромный перечень таблеток от кашля, применяемых при бронхиальной астме у взрослых. Выбор правильной схемы медикаментозной терапии должен проводиться с учетом провоцирующих факторов, клинической картины болезни и индивидуальных особенностей человека.
Наиболее серьезными факторами, провоцирующими развитие патологии, выступают внешние аллергены:
- домашняя пыль и перхоть животных;
- корм для аквариумных рыбок, растения;
- пища и лекарственные препараты;
- вредное производство и парфюмерные магазины;
- продукты жизнедеятельности патогенных микроорганизмов.
Немалое значение в возникновении болезни играет наследственность, частые переохлаждения и стрессовые состояния, табакокурение.
В связи с тем, что астма относится к патологии органов дыхания, ведущим симптомом заболевания является кашель, который сопровождается одышкой и приступами удушья. Такое сочетание признаков обусловлено сужением просвета бронхов и нарушением их проходимости.
Специфика кашля при астме разнообразна: бывает сухой и влажный со скудной мокротой. Характер симптома зависит от ряда причин и в первую очередь от сопутствующего заболевания. Свойственны свистящие хрипы, першение в горле с выделением большого количества слизи из носа. Наблюдается усиление ночных приступов кашля на фоне затрудненного выдоха, что угрожает удушьем из-за нарушения вентиляции легких.
Подбор таблеток от кашля для астматиков осуществляется исключительно лечащим врачом в конкретной клинической ситуации.
Классификация лекарственных средств, применяемых при астме:
- Таблетки базисной противовоспалительной терапии. Они не расширяют суженые бронхи и бессильны при начинающемся приступе удушливого кашля, а показаны исключительно с профилактической целью. Лечебный эффект от назначения наступает лишь спустя 2 недели или даже месяц. К данной группе относятся стабилизаторы мембраны тучных клеток, антилейкотриеновые лекарства, а также гормональные средства.
- Бронходилататоры. Предназначены для купирования приступа удушающего кашля и относятся к лекарствам симптоматической терапии, не оказывают влияния на воспалительный процесс.
- Вспомогательные средства. Необходимы для дополнительного купирования механизмов удушливого кашля.
Важно соблюдать принцип «ступенчатости», то есть применять таблетки в зависимости от тяжести заболевания и обязательно под контролем функций внешнего дыхания. Базисная терапия назначается на длительный срок и отменяется при стойком отсутствии клинических признаков патологии.
Использование таблеток данной группы при астматическом кашле позволяет снизить частоту приступов и уменьшить дозировку бронходилататоров и глюкокортикоидов.
Профилактическое применение лекарства по сравнению с гормонами надпочечников показывает более слабый эффект, но вызывает меньше осложнений. Препарат не работает при тяжелых формах обострения удушающего кашля, а также в отношении астмы физического напряжения. Но малые дозы могут использовать за полчаса до предстоящей нагрузки для профилактики приступов.
Кратность приема зависит от результативности проводимой терапии и составляет 3–4 раза в сутки. Отменяют средство постепенно.
Особенностью препарата является двойная направленность действия: блокирует гистаминовые рецепторы и дегранулирует тучные клетки. Поэтому таблетки Кетотифена целесообразно применять с профилактической целью при приступах удушающего кашля аллергической природы.
Медикамент часто назначают в случаях, когда астма сочетается с внелегочными симптомами анафилаксии — сыпью, насморком, отеком век и иными. Фармакологический эффект после приема таблеток слабовыраженный и наступает постепенно, в течение 1–2 месяцев, потому препарат назначается в схеме комплексной терапии кашля.
Таблетки Кетотифена обладают побочным действием — седативным, которое несколько ограничивает использование лекарства. Повышенная сонливость, легкое головокружение и замедленная реакция сопровождают человека около шести суток, затем симптомы уходят.
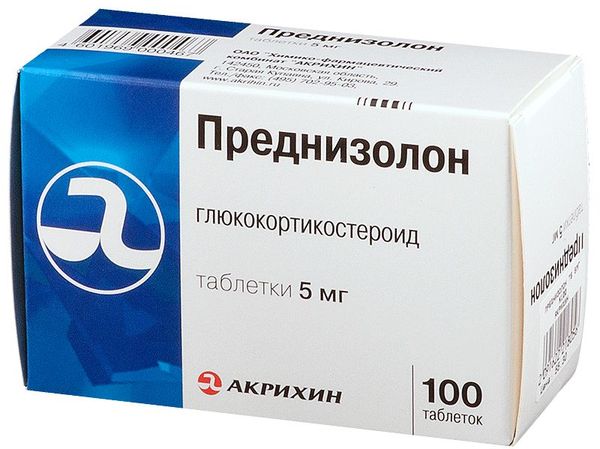
Гормоны коры надпочечников, глюкокортикостероиды, назначаются при длительном астматическом кашле в период стойкого обострения и при условии устойчивости к иным средствам базисной терапии.
Таблетированные формы препарата применять нецелесообразно, поэтому лекарства вводят преимущественно в вену, реже ингаляционно. Стероидные гормоны входят в перечень медикаментов неотложной помощи при приступе удушья. В современной клинической практике распространение получили такие средства, как Преднизолон, Дексаметазон, Триамцинолол, Бетаметазон.
Таблетки необходимы, чтобы снизить вязкость бронхиального секрета и способствовать эвакуации. Наиболее часто используемые препараты: Ацетилцистеин, Бромгексин, Амброксол, Карбоцистеин.
Таблетки применяют непродолжительными курсами по 8–10 суток во время рецидива кашля с приступами удушья для улучшения дренажной способности бронхов.
Лекарство относится к группе метилксантинов и обладает бронхорасширяющим свойством.
Таблетки Теофиллина показано применять для оказания неотложной помощи при удушливом кашле, астматическом статусе, обструктивном бронхите, эмфиземе легких и ночном апноэ.
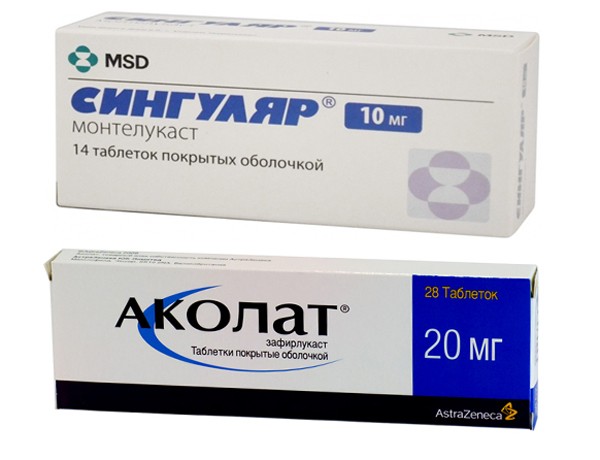
Таблетки данной группы применяют как дополнение к основной схеме от кашля при астме Лекарства работают как противовоспалительные средства. Наиболее распространенные препараты — Аколат, Зафирлукаст, Сингуляр.
Назначаются с профилактической целью для поддерживающего лечения заболевания, иногда как медикаменты первой линии. Таблетки важно принимать регулярно, невзирая на улучшение состоянии.
Преимущество антилейкотриеновых препаратов — возможность приема внутрь, что важно для людей, ощущающих трудности с использованием небулайзеров. Лекарства этой группы отличаются хорошей переносимостью, редкими нежелательными реакциями.
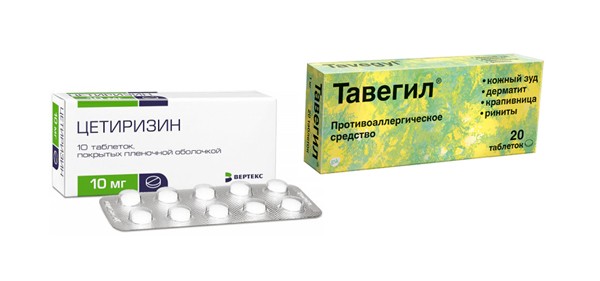
Противоаллергические таблетки применяются в комплексной терапии астматического кашля при присутствии внебронхиальных проявлений анафилаксии (например, сыпи). Лекарства эффективны для профилактики и лечения развившегося приступа удушающего кашля.
В настоящее время назначают следующие препараты: Цетиризин, Тавегил, Эбастин Лоратадин.
Противомикробные средства не относятся к обязательным при астматическом кашле, но могут использоваться в случае осложненного течения патологии:
- при наличии доказательств на инфекционный компонента заболевания;
- если есть лихорадка;
- при лабораторном подтверждении микробного воспаления;
- в случае рецидива астмы на фоне пневмонии или бронхита.
Препаратами выбора принято считать макролиды — Азитромицин, Рокситромицин, Спирамицин или фторхинолонового ряда — Офлоксацин, Пефлоксацин. Длительность терапии антибактериальными таблетками — 5–7 дней.
Удушающий кашель — признак серьезной патологии дыхательной системы. Современный фармацевтический рынок предлагает богатый перечень таблеток для терапии бронхиальной астмы. При грамотном подходе к медикаментозному лечению и ликвидации контакта с провоцирующими аллергенами можно добиться продолжительной ремиссии и устранить неприятные симптомы надолго. Важно при появлении специфических признаков не выжидать и не заниматься самолечением, а своевременно посетить врача.
источник