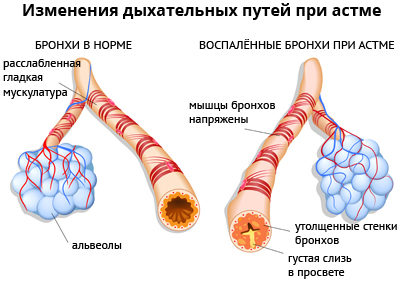
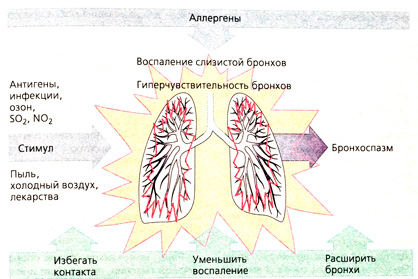
В последнее время она диагностируется чаще, нежели десять лет тому назад. Причина частого выявления такого патологического состояния не только в усовершенствовании методов диагностики.
Большое влияние на уровень заболеваемости оказывает ухудшающееся с каждым годом состояние экологической среды. И все больше и больше взрослых обращаются к врачам за помощью в диагностировании и лечении бронхиальной астмы.
Из этой статьи вы узнаете:
В следствие приступа астмы возникает сужение просвета бронхов – бронхоспазм и затруднение проходимости (обструкция) органов дыхания, что и является первопричиной приступов.
Существуют различные системы типизаций бронхиальной астмы. Число форм, упоминаемых в этих классификациях, достигает 10 и более. Деление на них зачастую является достаточно условным, к тому же с возрастом одна форма может переходить в другую.
В целом, говоря обобщённо, эти клинические разновидности можно подразделить на следующие:
- аллергическая форма, при которой основным фоном и причиной заболевания служит аллергический фактор;
- инфекционно-аллергическая, когда аллергический фактор также имеет место, но выражен в меньшей степени, и наравне с ним отмечается зависимость астматических приступов от инфекций и простудных заболеваний;
- неаллергические формы, к которым относятся, например, дисгормональная, инфекционная, аспириновая, психогенная и другие.
Независимо от формы, симптоматика бронхиальной астмы в целом идентична и проявляется периодически возникающими приступами удушья, которые похожи на нарастающее чувство нехватки воздуха. Тяжесть и частота их могут быть различны.
Провоцирующие факторы также разные – вплоть до психического переживания или физического усилия. Однако в подавляющем большинстве случаев это либо аллергены, либо вещества, оказывающие раздражающее действие на слизистую бронхов: шерсть животных, тополиный пух, запахи духов, домашняя или библиотечная пыль, духота в помещении.
Нередко благоприятный фон для развития приступа – инфекции дыхательных путей.
При этом нарушается выдох, то есть одышка при бронхиальной астме носит преимущественно экспираторный характер. Позже присоединяется кашель с мокротой, которая не выделяется или плохо отходит и представляет собой густой, вязкий секрет. Для нее врачи используют специальный термин — «стекловидная».
Астматический приступ имеет внезапное начало и может возникнуть независимо от времени суток. Развитие его быстрое и бурное. Отмечаются одышка, кашель, свистящие хрипы, слышимые на расстоянии. Больной вынужденно упирается руками в стул или кресло. Одышка носит экспираторный характер, то есть затрудняется главным образом выдох.
Число дыхательных движений может возрасти до 40-50. Тяжесть приступа нарастает и достигает своего пика, на котором может держаться значительное время. Затем, как правило, приступ идёт на спад, хотя в тяжёлых случаях может не прекращаться вплоть до оказания медицинской помощи.
Другие симптомы, которые отмечаются в момент астматического приступа:
- раздражительность,
- слабость,
- чувство стеснения и боль в груди,
- тревожность,
- головная боль.
Некоторые из этих симптомов могут встречаться и в межприступный период, будучи значительно менее выраженными.
Опасное для жизни осложнение — астматический статус — тяжёлый приступ удушья с резким снижением глубины вдоха, вызванный отёком бронхолёгочных путей.
Это состояние требует срочной медицинской помощи.
Картина приступа при бронхиальной астме очевидна. Тем не менее, иногда может возникнуть необходимость отличить его от приступа сердечной астмы. Эти приступы очень похожи и различить их помогает анамнез.
Бронхиальная астма берет начало в молодом возрасте, в анамнезе больного — заболевания дыхательной системы, аллергия.
Сердечная астма, наоборот, обычно появляется в зрелом и пожилом возрасте, как осложнение сердечно-сосудистых патологий. Еще одно отличие: при бронхиальной астме нарушается преимущественно выдох (экспираторная одышка), а при сердечной – и вдох, и выдох (смешанная одышка).
(Картинка кликабельна, нажмите для увеличения)
Болезнь диагностируется, как правило, в молодом возрасте. Это полиэтиологическая болезнь, на развитие которой оказывает влияние сочетание нескольких факторов.
Так, большую роль в возникновении бронхиальной астмы играет также наследственная предрасположенность. Если кто-то имеет подобное заболевание, то велика вероятность того, что оно проявится и в последующих поколениях.
Эту форму болезни легких называют атопической бронхиальной астмой. Для нее характерна патологическая реактивность и чувствительность бронхов, вызванная нарушениями иммунной системы. Это тот случай, когда иммуноглобулины E продуцируются в особенно больших количествах.
Зачастую, у больных их уровень превышает норму даже не в десятки, а в сотни раз.
Помимо этого, на развитие болезни оказывают влияние такие факторы, как неблагоприятная экологическая обстановка, вредные условия труда, которые предполагают контакт человека с потенциальными аллергенами и веществами, повышающими чувствительность бронхов.
Часто бронхиальной астмой страдают дети, чьи родители курили. А уж пассивное курение для людей любого возраста с особенной наследственностью еще более опасно, чем активное.
Из лабораторных анализов значение имеют:
- общий анализ крови (эозинофилия, повышение СОЭ),
- флюорография,
- рентгенография,
- тесты на аллергию.
Для оценки тяжести в межприступном периоде применяются спирометрия, пикфлоуметрия и другие методики.
В зависимости от тяжести протекания астмы назначаются пульмонологом (врачом, специализация которого бронхиальная астма) различные группы препаратов.
В большинстве случаев, базисное терапевтическое лечение начинают с приема лекарственного средства из фармакологической группы бронхолитиков. Их главная задача — снять спазм бронхов, купировать приступы удушья.
В комбинации с ними, при наличии трудноотделяемой мокроты, назначаются препараты из группы муколитиков. Их основная задача — разжижение мокроты, что будет способствовать улучшению процесса ее отхождения из системы бронхиального дерева.
Для ингаляций в домашних условиях рекомендуется использовать небулайзер.
Вначале следует максимально оградить больного от контактов с аллергенами и иными факторами, могущими спровоцировать астму. Иногда даже может быть рекомендован переезд со сменой места жительства, что может само по себе привести к прекращению приступов. Однако, конечно, подобное не всегда осуществимо, и не всегда может дать эффект.
Необходимо оградить больного от психологических травм и переживаний, от тяжёлых форм физической активности, стрессов. Важное значение имеет лечение инфекций дыхательных путей, санация хронических очагов инфекции (кариозные зубы, болезни горла и т.д.).
Медикаментозные средства, применяемые в лечении бронхиальной астмы:
- антиаллергические средства (лоратадин, кетотифен, цетиризин и др.);
- бронхоспазмолитики (эуфиллин, но-шпа, атропин и пр.);
- негормональные препараты (оксис, сальметер, сингуляр, серевент);
- адреномиметики и антилейкотриеновые (адреналин, сальбутамол, вентолин и др.);
- кромоны (недокромил, кромогексал, тайлед, кромолин и пр.);
- антихолтнергетики (сульфат атропина, аммоний четвертичный);
- отхаркивающие препараты (карбоксиметилцистеин, йодистый калий, щелочная смесь на основе гидрокарбоната натрия и пр.);
- ингаляционные препараты (фликсотид, бенакорт, бекламетазон и пр.);
- глюкокортикостероиды (преднизолон, дексаметазон, будесонид и пр.);
- бикарбонат натрия (при тяжёлых приступах);
- комбинированные препараты.

Сюда относят бронходилятаторы: ксантины и β2-адреномиметики. К лекарственным средствам базисной терапии относят: кромоны, моноклональные антитела, кортикостероиды (в виде ингаляций), антагонисты лейкотриеновых рецепторов.
Симптоматическое лечение включает:
- ингаляторы (сальбутамол, альбутерол);
- противовоспалительные препараты (тайлед, интал);
- физиотерапию;
- препараты для повышения иммунитета;
- антибактериальные препараты;
- отхаркивающие средства (таблетки, сиропы, грудной сбор);
- ингаляции с применением стероидов (Aerob >Выбор конкретных препаратов, их дозировка и схема лечения являются прерогативой лечащего врача и должны быть строго индивидуальными, с учётом показаний и противопоказаний.
В основе постоянный мониторинг течения болезни у пациента для определения в ту или иную «ступень» для назначения необходимого лечения. Если состояние больного ухудшается – переход на высшую ступень, если улучшается – наоборот.
- Наиболее легкая форма, начальная стадия. Препараты либо вообще не назначают, либо применяют бронходилататоры (не чаще раза в 24 часа).
- Легкая форма. Ежедневный прием лекарственных средств (ингаляционных глюкокортикоидов), либо ингаляции на основе кратковременного действия адренорецепторов-агонистов-2.
- Средняя форма тяжести. Дозы лекарственных средств могут регулироваться в зависимости от состояния больного. Прописываются длительного и кратковременного действия агонисты-2-адренорецепторы, ингаляции глюкокортикоидов противовоспалительного действия.
- Тяжелая форма. Назначают вышеперечисленные препараты для средней формы тяжести, сочетают их с бронходилататорами. Также могут назначаться комбинированный прием нескольких средств (ипатропия бромид, теофиллин пролонгированный).
- Для пятой самой тяжелой формы характерны приступы, которые не могут сниматься обычными лекарствами. Для их купирования используются ингаляции с пролонгированного действия бронходилататорами, системные глюкокортикоиды, преднизолон.
Т.к. рекомендованы большие дозы препаратов, то их прием разрешен только под врачебным надзором.
Физиотерапия для лечения бронхиальной астмы применяется: для купирования приступов, с целью профилактики при предастме, в межприступном периоде.
В период обострения проводятся следующие процедуры:
- Аэрозольтерапия. Применяются аэрозоли высокодисперсные (оседают в альвеолах, 1-5 мкм) и среднедисперсные (оседают в бронхах, 5-25мкм). Высокой эффективностью обладают ультразвуковые аэрозоли и электроаэрозоли.
- Индуктотермия (т.е. воздействие при помощи переменного высокочастотного магнитного поля) на область надпочечников (для стимуляции глюкокортикоидной функции), область легких (для уменьшения бронхоспазма).
- Дециметровая микроволновая терапия (бронхолитический и противовоспалительный эффекты).
- Магнитотерапия (для улучшения бронхиальной проходимости и функции внешнего дыхания).
- Аэроионотерапия (для повышения легочной вентиляции).
- Лазерное излучение (корпоральным и экстракорпоральным методом).

В ремиссионный период используется электрофорез, фонофорез, водолечение, электросон, закаливание, воздушные и солнечные ванны, УФО и т.п.
Сухой кашель без выделения мокрот, астматические приступы в утреннее время, при физической нагрузке и длительность (более 1 месяца) могут указывать на один из самых тяжелых типов бронхиальной астмы – кашлевой.
При выявлении кашлевого типа бронхиальной астмы назначаются лекарства, снижающие негативные симптомы и купирующие острые астматические приступы. Сюда относятся:
- специальные аэрозольные ингаляторы, направляющие лекарственное средство в бронхиальное дерево;
- бета-2-агонисты-бронходилататоры короткого пролонгированного действия (Беротек, Сальбутамол и пр.).
Используется препарат Эуфиллин, обладающий коротким сроком действия и быстро снимающим приступы. Лечение очень длительное, до 2,5 месяцев.
Современные санатории в России предлагают комплексное лечение бронхиальной астмы. Их список следующий:
- гидроаэроионизация (посещение специальной комнаты, насыщенной кислородом);
- бальнеотерапия (лечебные ванны);
- спелеотерапия (пребывание в соляных пещерах, карстовых гротах);
- дифрагмальное стимулирование (активизация дыхания);
- грязелечение;
- ароматерапия;
- физиопроцедуры;
- терапия климатическими факторами (глина, грязи, морская вода, растения, минеральные воды, кислород)
Это лечение можно получить в следующих уголках нашей страны:
- Пермский Край («Березники»);
- Ленинградская область («Финский залив», «Северная Ривера»);
- Алтайский край («Белокуриха»);
- Крым («Золотой берег», «Приморье», «Мечта», «Здравница», «Полтава-Крым», «Сакрополь», «Северное сияние», «Утес», «Карасан», «Ливадия», «Ореанда», «Жемчужина» и др.);
- Подмосковье («Барвиха», «Дружба», «Каширский городок», «Волна» и др.);
- Анапа («Надежда», «Парус», «Старинная Анапа» и др.);
- Солигорск («Рассвет», «Березка», РБ спелеолечения, «Дубрава», «Зеленый Бор»);
- Кисловодск («Факел», «Виктория», «Радуга», «Крепость», «Кругозор» и др.).
В целом, течение заболевания при отсутствии адекватного лечения является прогрессирующим. Исключением является астма детского возраста, которая по мере взросления может пройти самостоятельно.
Но поскольку заранее спрогнозировать подобное исцеление невозможно, все формы астмы требуют тщательного подхода и лечения.
Правильное лечение приводит как минимум к значительному улучшению состояния больного и облегчению болезни. Более того, большое количество новых и эффективных антиастматических препаратов создают предпосылки для того, что при своевременном и адекватном лечении болезнь в большинстве случаев заканчивается полным выздоровлением.
При всем этом, больным бронхиальной астмой стоит помнить, что вылечить окончательно и навсегда подобное заболевание невозможно. Основная задача врача здесь – обеспечить стабильное состояние организма пациента согласно истории болезни с помощью специальных препаратов и не допустить наступления критического случая.
Что такое тяжелая астма и какие ее новые методы лечения узнайте от пульмонолога в ролике:
источник
Бронхиальная астма – это неинфекционное заболевание верхних дыхательных путей, имеющее хронический характер течения и проявляющееся в виде приступов удушья, развивающихся из-за спазма бронхов. Лечение этой патологии должно предусматривать принципы комплексности и ступенчатости и зависит от частоты развивающихся приступов.
Для терапии заболевания используются лекарственные средства, которые можно условно подразделить на две группы: препараты неотложной помощи для купирования возникшего бронхиального спазма, и лекарства позволяющие контролировать течение заболевания и частоту обострений.
Бронхолитическая терапия при лечении астмы является симптоматической и не влияет на течение заболевания и количество обострений, но эффективно снимает симптомы приступов удушья.
Частота использования бронходилататоров колеблется от 2-3 раз в сутки до 1 раза в несколько недель (по потребности) в зависимости от тяжести патологии и является показателем эффективности базисного лечения. Для быстроты наступления необходимого эффекта данные лекарства применяются в форме ингаляций.
СПРАВКА! При выборе как и чем можно лечить заболевание у взрослых, стоит учитывать, что некоторые препараты имеют свойства, лечить одышку усиливающаяся в ночное время суток.
Для купирования бронхоспазма используются следующие группы лекарственных средств:
- Бета-2-агонисты короткого и пролонгированного действия. Терапевтический эффект соединений этой группы обусловлен взаимодействием действующего вещества с бета-2-адренорецепторами, расположенными в стенках бронхиального дерева, вследствие чего наступает расслабление гладких мышечных волокон, расширяется просвет бронхов и улучшается воздушная проводимость. Также несколько увеличивают жизненную емкость легких.
- Теофиллины. Для купирования астматического приступа применяются теофиллины быстрого действия. За счет связи с аденозиновыми рецепторами достигается расслабление гладких мышечных волокон стенок внутренних органов, в том числе бронхов, повышение тонуса дыхательной мускулатуры и расширение кровеносных сосудов в легких, что увеличивает содержание кислорода в крови. Теофиллины также предотвращают высвобождение активных белков из тучных клеток, что предотвращает дальнейший отек и спазм бронхов.
- Холинолитики. Принцип действия этих лекарств основан на связи активного вещества препарата с м-холинорецепторами, их блокаде и прекращению прохождения нервных импульсов, за счет чего снижается тонус мышечного компонента стенки бронхов, происходит ее расслабление и подавление рефлекторного сокращения. Холинолитики также положительно влияют на мукоцилиарный клиренс, что облегчает отхождение мокроты после купирования спазма.

Выпускается в ингаляционной форме и является эффективным средством для купирования острого спазма, поскольку терапевтический ответ развивается через 3-5 минут после использования.
Продолжительность действия Сальбутамола составляет 4-6 часов (бронходилататор короткого действия).
Используется для снятия приступа удушья, а также для предотвращения его развития, связанного с контактом с аллергеном или повышенной физической нагрузкой.
ВАЖНО! Противопоказан в раннем детском возрасте (младше 2 лет) и при наличии аллергических реакций на любой компонент, входящий в состав. С осторожностью назначается лицам, страдающим декомпенсированной сердечной, печеночной или почечной недостаточности, пороками сердца, феохромоцитомой и тиреотоксикозом.
Справка! Использование во время беременности и в период лактации допускается в том случае, если польза для материнского организма превышает возможный риск для ребенка.
Способ применения препарата у взрослых: по 2 ингаляционных дозы (200 мкг) до 4 раз в день. Для предотвращения развития бронхоспазма, связанного с физическими усилиями: 1-2 ингаляции за 15-20 минут до нагрузки.
Входит в список препаратов, ингаляционный бета-2-агонист короткого действия, выпускаемый немецкой фармацевтической компанией. Эффект наблюдается спустя 2-3 минуты после вдыхания и сохраняется до 6 часов. Используется для симптоматического лечения бронхиальной астмы и предупреждения развития астмы, связанной с повышенными физическими усилиями.
Важно! При превышении терапевтической дозировки или использовании чаще 4 раз в сутки влияет на миокард, замедляя частоту сердечных сокращений.
В одной ингаляционной дозе содержится 100 мкг действующего компонента фенотерола. Для купирования бронхоспазма применяется 1 доза, при медленном развитии эффекта через 5 минут возможно повторение ингаляции.
ВАЖНО! Противопоказан при кардиомиопатиях, заболеваниях, сопровождающихся нарушением сердечного ритма, декомпенсированном сахарном диабете, закрытоугольной глаукоме, угрожающем аборте, первых неделях беременности.

Заметный эффект наступает спустя 10-15 минут после использования и длится до 6 часов.
Важно! Атровент противопоказан детям в возрасте до 6 лет, в первом триместре беременности и при наличии аллергии на компоненты лекарственного средства.
Действующий компонент – ипратропия бромид, на ингаляционную дозу приходится 0,021 мг соединения. Применяется по 2 ингаляции по потребности до 6 раз в сутки.
Является производным соединением ксантина и относится к группе теофиллинов, выпускается в форме капсул. Обладает пролонгированным высвобождением, поэтому подходит для предотвращения бронхоспазма в ночное время и утренние часы.
ВАЖНО! Запрещено назначение во время беременности и в период лактации, при эпилепсии, инфаркте миокарда в остром периоде, язвенных поражениях пищеварительного тракта и в детском возрасте до 3 лет.
Поскольку бронхорасширяющее действие наступает постепенно, достигая максимума через 2-3 дня с момента начала приема средства, Теотард не используется для купирования острого бронхоспазма.
Применяется внутрь после еды по 1 капсуле (200 мг) каждые 12 часов.
Относится к лекарственным средствам группы бета-адреномиметиков, выпускается в виде аэрозоля и в таблетированной форме. Подходит как для снятия бронхоспазма при развившемся приступе и начальной стадии астматического статуса, так и для профилактики их возникновения. Необходимый эффект наступает через 10 минут после применения в виде ингаляции, через полчаса после перорального приема.
Для снятия симптомов удушья используются 1 ингаляционная доза, ингаляцию повторяют через 3-5 минут. Для профилактики применяется таблетированная форма по 1-2 таблетки (2,5-5 мг) 3 раза в сутки.
ВАЖНО! Противопоказаниями к назначению являются: первый триместр беременности, эпилепсия, декомпенсированные сердечные пороки, тиреотоксикоз, преждевременная отслойка плаценты.

- контроль частоты и длительности симптомов удушья;
- предотвращение развития астматического статуса и связанных с ним осложнений;
- подбор медикаментозных средств, обладающих минимальными побочными эффектами;
Назначение и интенсивность базисного лечения напрямую зависит от частоты развивающихся приступов бронхоспазма и их тяжести. Оно начинается с того момента, когда эпизодическая бронхиальная астма переходит в легкую персистирующую (постоянную), и в зависимости от дальнейшего течения патологии в качестве базиса может применяться как один, так и несколько препаратов одновременно.
ВАЖНО! Препараты базисной терапии для должного контроля частоты обострений необходимо принимать постоянно.
Для контроля заболевания используются:
- Глюкокортикоиды применяются в основном в игналяционных формах в аэрозоле. Положительный эффект при лечении астмы обусловлен увеличением количества бета-2-адренорецепторов на поверхности бронхиальных стенок, торможении высвобождения медиаторов из тучных клеток и снижение аллергического воспаления.При применении глюкокортикоидных гормонов снижается отечность слизистой оболочки, снижается ее секреторная способность, что облегчает прохождение кислорода в конечные отделы бронхиального дерева. При тяжелом течении заболевания или развитии астматического статуса используются внутривенные формы препаратов в минимальной терапевтической дозировке.
- Стабилизаторы мембран тучных клеток при длительном применении снижают аллергический ответ слизистой дыхательных путей на раздражающие факторы, провоцирующие приступ удушья, за счет торможение высвобождения гистамина и аллергических медиаторов.
- Антагонисты лейкотриеновых рецепторов – новая классификация препаратов, помогающая снизить потребность в симптоматической терапии, предупреждая спазм гладкомышечного компонента бронхиальной стенки путем блокады специфических рецепторов. Также оказывают противовоспалительный эффект и снижают реактивность слизистой оболочки, предотвращая ее отек и воспаление при контактах с аллергенами.
Относится к группе блокаторов лейкотриеновых рецепторов, выпускается в таблетированной форме. Контроль над заболеванием достигается за счет связи действующего вещества со специфическими рецепторами, вследствие чего предотвращается сокращение гладкой мускулатуры стенки бронхов. Также снижает выраженность воспалительных процессов и отечность слизистой оболочки, улучшает вентиляционную способность легких.
ВАЖНО! Противопоказаниями к применению являются: выраженные цирротические процессы в печени с развитием печеночной недостаточности, младший детский возраст. В период беременности используется с осторожностью.
Способ применения: по 20 мг (1 таблетка) 2 раза в сутки. При потребности дозировку увеличивают до максимальной – 80 мг в день.

При постоянном использовании заметно снижает выраженность воспалительных процессов, снижает риск развития отека слизистой оболочки бронхиального дерева при контакте с провоцирующими отдышку факторами.
Важно! Не назначается при остром приступе удушья и астматическом статусе, в раннем детском возрасте.
Применяется для контроля течения заболевания при среднетяжелой и тяжелой форме астмы, терапевтический эффект развивается через 5-7 дней от начала лечения.
Способ применения: 1-2 ингаляции (125-250 мгк) 2 раза в сутки, при достижении контроля над частотой возникновения бронхоспазма дозировка снижается до минимальной эффективной.
Ингаляционный стабилизатор мембран тучных клеток. Чем чаще лечить недуг данным препаратом то значительно снижается аллергический ответ на раздражители, провоцирующие бронхоспазм, за счет торможения высвобождения воспалительных медиаторов. Обладает противовоспалительным действием, снимает признаки отека слизистой оболочки, предотвращает развитие симптомов усиливающиеся в ночное время и ранние утренние часы.
Используемая дозировка: по 2 ингаляции от 2 до 4 раз в сутки в зависимости от тяжести заболевания.
ВАЖНО! Противопоказаниями к назначению данного лекарственного средства является первый триместр беременности и алелргические реакции на компоненты, входящие в состав лекарства.

Симбикорт назначается может для базисной терапии бронхиальной астмы среднего и тяжелого течения, может использоваться как в качестве постоянного поддерживающего лечения, так и для купирования отдышки при возникновении симптомов удушья.
ВАЖНО! Противопоказан в детском возрасте (младше 6 лет), при активной форме туберкулеза, феохромоцитоме, декомпенсированной эндокринной патологии (сахарный диабет, тиреотоксикоз), наличии аневризмы любой локализации.
При длительном применении значительно снижается частота развития бронхоспазма за счет противовоспалительного эффекта и снижения реактивности слизистой бронхиального дерева, улучшается воздушная проводимость в нижние отделы дыхательных путей, повышается уровень насыщения крови кислородом.
С осторожностью используется при ишемической болезни сердца, сердечных пороках и патологи, сопровождающихся нарушением ритма.
В начале лечения Симбикорт используют по 1–2 ингаляции 2 раза в сутки, после достижения контроля над заболеванием дозу снижают до минимальной эффективной (1 ингаляционная доза раз в день).
Комбинированное лекарственное средство, имеющее в своем составе противовоспалительный (флутиказон) и бронходилатирующий (салметерол) компоненты. При длительном применении снижается частота приступов удушья, улучшается вентиляционная функция легких, снимается воспалительная реакция в бронхиальных стенках. Препарат используется для поддерживающей базисной терапии, не рекомендуется для снятия острого приступа удушья в связи с длительностью наступления необходимого эффекта.
ВАЖНО! Не назначается при активных формах легочного туберкулеза, бактериальных и грибковых пневмониях, фибрилляции желудочков и в раннем детском возрасте.
Способ применения: по 2 ингаляции 2 раза в сутки, при достижении контроля над заболеванием дозировка снижается до минимальной эффективной (1-2 ингаляции 1 раз в день).
Ознакомьтесь визуально о том, какие препараты для лечения астмы выбрать, на видео ниже:
Бронхиальная астма – серьезное заболевание, без должного лечения приводящее к снижению качества жизни и развитию серьезных осложнений. Для достижения контроля над заболеванием и частотой развивающихся симптомов удушья необходимо следовать рекомендациям лечащего врача и строго соблюдать предписанное им лечение.
источник
Обычно астма имеет хроническую направленность, появляясь по причине воспаления в дыхательных путях. Развиваться астма может под влиянием многих факторов, к которым относятся и аллергены, и погодные условия, и индивидуальные особенности. Стресс, перегрузки и механическое воздействие на органы дыхания тоже не остаются в стороне, нанося свою долю пагубного влияния на образование астмы.
Астма – заболевание, процесс которого ни в коем случае нельзя запускать и игнорировать. Болезнь создаёт препятствия нормальному процессу дыхания, что не только вызывает дискомфорт, но и приводит к более серьёзным последствиям. Если никак не лечить заболевание, результатом такой халатности может стать даже летальный исход.
Также этот недуг при недостаточном и несвоевременном лечении может осложнять протекание ряда других болезней, таких как ОРВИ, бронхиты. Повышается склонность к появлению пневмонии и хронических заболеваний. В более запущенных случаях может возникать риск развития сердечной и лёгочной недостаточности на фоне асфиксии.
Важность лечения астмы нельзя отрицать. Обращать внимание на болезнь следует не только в период обострения, но и во время ремиссии. Регулярное посещение аллерголога также способно снизить активность заболевания.

В современной медицине известно метод ступенчатой терапии астмы.
Внимание уделяется распределению тяжести заболевания по ступеням на 4 стадии, в зависимости от этого назначается определённая стадия со своим показателем нужного количества лекарств и проводимых лечебных мероприятий.
Среди лечебных препаратов, используемых при бронхиальной астме, существует 2 группы препаратов – это лекарства, направленные на симптоматику, и базовые лекарства. Первая группа решает только симптоматические проблемы, возникающие при астме, снимает удушье, улучшает дыхание.
Вторая группа призвана решать базовую проблему возникновения заболевания, обычно это противовоспалительные препараты, действие которых направлено на нивелирование аллергического воспаления в самих бронхах. В основном это глюкокортикоидные гормоны, холиноблокирующие средства. Они не способны вызвать быстрое улучшение, действие их нацелено на длительное применение и более углубленный эффект. При удачном лечении такими препаратами можно практически полностью подавить воспаление и избавиться от симптомов.
Существуют также и немедикаментозные методы лечения астмы, среди них:
- дыхательные методики;
- иглотерапия;
- компьютерная рефлексотерапия, аэрозольная;
- специальные физические методики;
- климатотерапия (закаливание, соляные комнаты, галокамеры).
СПРАВКА! В основном астма проявляется в виде асфиксии, но встречается и необычная форма этого недуга, кашлевая. Выражается она донимающим сухим кашлем.
Для тех, кто хочет узнать больше о болезни, существуют астма-школы, в которых можно ознакомиться со многими способами лечения болезни, можно ли вылечить у взрослого и облегчения её симптомов, подобрать подходящую к своим параметрам диету, пообщаться с профессионалами на «больную» тему.
В первую очередь нужно обратиться к специалисту для консультации и прохождения всех важных обследований. Самостоятельно от этого недуга не избавиться.
Перед походом к врачу желательно подготовиться к общению с ним, записать интересующие вас вопросы, отметить основные параметры своего заболевания, чтобы в более доступной и быстрой форме проинформировать врача о недуге. Немаловажно поставить врача в известность о том, пробовали ли вы лечиться ранее, какие при этом принимали лекарства, в каких дозировках. Страдаете ли вы аллергическими реакциями на какие-либо препараты, есть ли ещё какие-то индивидуальные особенности, которые могут помешать лечению или просто помогут создать более полную картину для вашего излечения.
Для врача любая информация о пациенте и протекании его болезни будет полезна. На основе данных он составит план терапии, назначит нужные исследования, возможно, сразу посоветует какие-либо вспомогательные лекарства, предостережёт об опасностях.
ВАЖНО! На начальной стадии болезнь может протекать не так активно и пугающе. Обычно человек не обращает большого внимания на эти симптомы, потому что они только издалека напоминают астму, набирая силу лишь со временем. Но важно не упустить момент возникновения болезни и обратиться к специалисту даже при незначительных намёках на заболевание.

Зачастую астму можно спутать с проявлениями других заболеваний, например, бронхита, пневмонии или даже опухоли. Поэтому всестороннее обследование важно в постановке верного диагноза.
Первостепенным этапом является беседа с врачом и осмотр. Специалист во время осмотра сможет выявить ряд важных показателей, выражающих наличие аллергии или другого нюанса. Деформация грудной клетки, посинение носогубной складки – всё это может говорить о присутствии кожной аллергии.
На последующих этапах выполняется спирометрия, исследующая функциональность лёгких, и пикфлуометрия, выявляющая скорость вдоха.
Спирометрия – определение параметров, указывающих на состояние лёгких и бронхов. В течение астмы дыхательные пути уменьшаются, это может стать явным показателем. В процессе данного анализа уточняется разница между двумя параметрами: ОФВ1 (объёмом форсированного выдоха) и ФЖЕЛ (форсированной жизненной ёмкостью лёгких). Обычно этот параметр не опускается ниже 80%, если же показатель ниже – врач определяет наличие у больного астмы.
Пикфлоуметрия – определение скорости выдоха. Диагностика астмы без этого обследования будет неполной. Для анализа применяются пикфлоуметры. Определение может производиться в домашних условиях, после сна, все показания желательно записывать. Если параметр опускается на 20% ниже нормы и более, врач определяет наличие бронхиальной астмы. Важно проводить каждодневное фиксирование значений, оно будет полезно для будущей корректной диагностики и профилактики заболевания.
Так же назначаются анализы крови и мокроты. Биохимический анализ крови не носит основной характер, но нужен для контроля над общим состоянием пациента.
В качестве варианта дополнительной диагностики врач может назначить проведение ЭКГ и анализ по оценке газового состава крови. Может быть назначено проведение исследования иммунного статуса, в качестве дополнения к аллергологическим тестам.
Рентгенография и томография способны помочь исключить наличие других заболеваний, в том числе инфекций или присутствие инородного предмета в дыхательных путях.
Исследование на наличие аллергии является одним из наиболее важных пунктов в стратегии лечения. С помощью него можно определить причину возникновения приступов удушья.

Терапия разделяется на 2 основные группы: базовую и симптоматическую.
Среди лекарств можно выделить следующие группы:
- Глюкокортикостероиды – назначаются при лёгком и среднем течении заболевания. Не подходят для экстренных случаев;
- Лейкотриеновые антагонисты – назначаются при обструктивном бронхите или тяжёлом течении заболевания;
- Моноклональные антитела – назначаются при аллергическом аспекте заболевания, в экстренных случаях не помогают;
- Кромоны – назначаются при лёгкой стадии, от приступов не спасают;
- B2-адреномиметики – назначаются для поддерживающего лечения, как пролонгированного, так и краткосрочного действия;
- Холинолитики – назначаются в экстренных случаях.
Метод лечения астмы должен исходить из двоякого воздействия на организм – нивелирование симптомов болезни и удаление причины её появления.
ВАЖНО! Глюкокортикоидные гормоны в виде инъекций и таблеток обладают довольно обширным количеством побочных эффектов.
Именно поэтому фармацевтическая промышленность пришла к следующему этапу производства подобных лекарств – ингаляциям. Ингаляционные глюкокортикоиды – это ингаляторы для индивидуального использования, в виде дозаторов-распылителей. Такое новшество помогло больным астмой избежать многих побочных эффектов. Эффективность средств действительно высока, многие пациенты хорошо переносят данные лекарства.
Регулярное использование такого рода средств позволяет снизить частоту и силу приступов, переводя болезнь в более лёгкую стадию, снизить приём других лекарств до минимума.
Для более эффективного лечения неплохо соблюдать диету. Так как заболевание носит аллергический характер, диета должна строиться по принципу исключения гистаминных продуктов.
- исключение морепродуктов, рыбы, жирного мяса, мёда, томатов, дрожжей, яиц, шоколада, алкоголя, орехов, цитрусовых, смородины, клубники, малины;
- уменьшение потребления сдобных продуктов, сахара и соли, молочных продуктов;
- включение в рацион нежирных супов, каш, овощных салатов, нежирного мяса, хлеба из отрубей, кисломолочных продуктов, чая, минеральной воды;
- следует не переедать, употреблять пищу чаще, но небольшими порциями;
- не употреблять жареное и копчёное, излишне холодное или горячее.
ВАЖНО! Друзья и родственники должны быть осведомлены о том, как протекает ваша болезнь, и чем они могут помочь в случае наступления приступа. Можно проинструктировать их устно или письменно, чтобы в чрезвычайной ситуации они смогли прийти вам на помощь.

Одним из таких средств можно назвать имбирь. Он уменьшает воспаление, расширяет сосуды, преграждая дорогу приступу. Обладает расслабляющим мышцы эффектом. Корень можно добавлять в напитки, готовить из него отвар.
Чеснок способен подарить облегчение от уже наступившего приступа, благодаря своему очищающему эффекту. Специалисты советуют употреблять чеснок каждодневно. Можно добавлять его в блюда и салаты, но для разнообразия интересно будет изготовить из него напитки и отвары.
От симптомов астмы неплохо помогает и эвкалиптовое масло, а всё благодаря его противозастойным свойствам. Помогает выводить из организма слизь, что облегчает дыхание. С ним можно проводить ингаляции и использовать как ароматерапию.
Часто специалисты советуют прибегать к помощи травяных сборов, принимая их в совокупности с основными лекарствами.
Существуют и другие нетрадиционные методы лечения астмы. К примеру, метод доктора Батмангхелиджа, главная мысль которого заключена в постоянном употреблении воды. Доктор считает, что обезвоживание – главная причина возникновения многих болезней, в том числе и астмы. Чтобы избежать данного заболевания, достаточно выпивать 2 ст. воды до еды и 1 ст. через 2 часа после еды. При возникновении жажды утолять её, независимо от количества выпитого. Воздержаться от употребления алкоголя и кофе.
Многие больные прибегают к помощи соляных ламп. И правильно делают. Ионизированный воздух воздействует благоприятно на дыхательную систему, устраняя приступы, улучшая отхождение мокроты. Благодаря соли снижается воспаление, восстанавливается иммунная система, нивелируется кашель, одышка. Нормализация сна при помощи ламп также важна для астматиков.
Если соляные лампы используются в домашних условиях, то для тех, у кого есть возможность усилить воздействие данного способа на организм, будет хорошим вариантом посещение галокамер. Здесь воздух так же насыщается частицами соли, помогая восстановить дренаж бронхов и облегчить дыхание. Проводить такие мероприятия можно и в качестве профилактики.
Довольно часто пациенты прибегают к китайской традиционной медицине, а точнее, к акупунктуре. Согласно этой методике, астма излечима и обладает не аллергической природой, а является следствием неправильного образа жизни больного, его негативного настроя и постоянного перенапряжения. Борются с таким недугом с помощью иглоукалывания или прижигания.
Воздействуя на различные точки нашего тела, можно не только избавиться от недугов, но и повысить иммунитет, привести к гармонии работу нервной системы и эндокринной. Совмещать акупунктуру можно с медикаментами, применять больному любого возраста. Не вызывая болезненных ощущений, она отлично подходит и для детей.

Лечебная гимнастика способна улучшить вентиляцию лёгких, укрепить мышцы, снизить риск появления спазмов, способствовать выведению мокроты, помочь больному на психологическом уровне, успокаивая его.
Заниматься таким видом физкультуры не следует людям, которые пребывают в общем тяжёлом состоянии, у которых чрезмерно затруднена дыхательная деятельность, если есть проблемы с сердцем, онкозаболевания, инфекции, ОРВИ, астматический статус.
В методику проведения занятий входит дыхательная гимнастика, общие упражнения, звуковая гимнастика и специально разработанные упражнения. Для каждого пациента подбирается своя методика с разной степенью тяжести и продолжительности упражнений.
Профилактика для больных астмой является особо важным пунктом, сравнимым даже с самим лечением. Ведь именно благодаря вовремя принятым мерам безопасности в дальнейшем можно избежать проявления астмы и даже её максимального излечения. К примеру, детей, страдающих этим заболеванием, уже с раннего возраста следует приучать к качественной уборке своей комнаты, к частому проветриванию, к чистоте.
Соблюдение правил гигиены, отказ от заведения домашних животных, отказ от курения, соблюдение диеты, наблюдение за своим здоровьем, своевременное лечение респираторных заболеваний, выезды в санатории – всё это не пустой звук для страдающих данным недугом. Важно построить свой режим так, чтобы все эти пункты включались в него по максимуму.
СПРАВКА! К астме аллергического характера может приводить накапливающаяся вокруг нас домашняя пыль. Микроскопические клещи, а точнее, их хитин, способен вызывать мощные приступы аллергии даже у не особо чувствительных людей.
Особо важна профилактика для будущих матерей, желающих оградить своего ребёнка от возникновения болезни. Грудное вскармливание – главный способ защитить ребёнка от недуга.

Ключевым моментом здесь является своевременность, только так можно добиться положительного результата в терапии и не допустить прогрессии.
Сюда входят все те же параметры, что и в первичной профилактике, но добавляются параметры диагностики и лечения, как медикаментозно, так и с помощью вспомогательных средств. Диета, физические упражнения, дыхательная гимнастика, лечебный массаж, иглоукалывание, фитотерапия – всё это способно помочь и облегчить участь больного.
Немаловажно закаливаться в качестве профилактики ОРВИ и других заболеваний дыхательных путей. Принимать витамины, предварительно посоветовавшись с лечащим врачом. Посещать санатории, чаще дышать свежим воздухом, желательно перебраться жить подальше от мегаполиса.
Причиной возникновения астмы является вирусная или бактериальная инфекция. Для того, чтобы не допустить её появления или повторения, важно укреплять иммунитет в совокупности с другими параметрами лечения.
СПРАВКА! Полное излечение от недуга возможно только для детей. Взрослым же остаётся только поддерживать своё здоровье в норме, контролировать болезнь и стараться уменьшить его проявления.
Наряду с общими принципами воздействия на иммунитет, такими, как закаливание, диета, физические нагрузки, приём витаминов и минералов, существуют и иммуномодуляторы бактериального происхождения. Они включают в себя уже те бактерии, что вызывают заболевание, по принципу вакцины. Попадая в кровь, бактерии вызывают борьбу организма, подготавливая его в дальнейшем со встречей с более серьёзным противником. Вместе с тем эти препараты способны усилить и противовирусную защиту организма.
Ознакомьтесь визуально о лечении бронхиальной астмы на видео ниже:
источник
Бронхиальная астма – воспалительный процесс дыхательных путей, характеризующийся хроническим течением. Заболевание не связано с непосредственным воздействием инфекционных агентов.
Бронхиальную астму важно лечить комплексно: это позволит избежать ее обострений и не допустить летального исхода. В этой статье представлены основные методы терапии и отзывы о лечении бронхиальной астмы.
Бронхиальная астма – заболевание, имеющее иммунно-аллергическое происхождение. Для этой болезни характерно хроническое течение с прогрессирующим развитием: у больного периодически возникают приступы, вызывающие удушье.
При этом заболевании в органах дыхательной системы возникают воспалительные процессы, вызывающие гиперреактивность бронхов. Из-за этого малейший контакт с раздражителями и аллергенами приводит к обструкции дыхательных путей, ограничению скорости потока воздуха и удушью.
В периоды ремиссии, когда приступы удушья отсутствуют, в бронхах сохраняется воспалительный процесс.
Бронхиальная астма развивается по-разному: наименее тяжелый случай – эпизодическая форма, наиболее – неконтролируемая, персистирующая.
Заболевание может вызывать тяжелые осложнения: эмфизему легких, вторичную сердечно-легочную недостаточность. Есть риск возникновения астматического статуса, при котором приступы удушья следуют один за другим, и купировать их не удается. Это может привести к летальному исходу.
Также это заболевание в запущенных случаях приводит к инвалидности. Корректное и системное лечение бронхиальной астмы позволяет улучшить состояние больного и повысить качество его жизни.
Поскольку описываемое заболевание относится к патологическим процессам хронического течения, избавиться от него навсегда невозможно. На сегодняшний день в современной медицине не подтверждено ни одного случая, когда больной вылечил астму полностью.
Специалисты подчеркивают, что даже если у больного на протяжении нескольких лет подряд не возникают симптомы хронического воспалительного процесса органов дыхания, это не свидетельствует об излечении. Отсутствие клинической картины в данном случае указывает на продолжительный период ремиссии, который может завершиться в любой момент.
Несмотря на сложности, течение бронхиальной астмы можно и нужно контролировать, причем в течение всей жизни. Постоянное соблюдение рекомендаций врача, прием лекарственных препаратов, ограничение контакта с аллергенами и соблюдение лечебной диеты предотвращают возникновение приступов удушья и улучшают качество жизни больного.
Отзывы специалистов о методах лечения бронхиальной астмы указывают на то, что терапия обязательно должна иметь комплексный характер.
Основными компонентами лечения данного заболевания являются:
- использование медикаментов. Страдающим от астмы необходимо применять препараты с содержанием глюкокортикоидов и кромонов. Первые спасают больного при приступах удушья, вторые используются для профилактики обострений. Также для лечения бронхиальной астмы используют отхаркивающие и муколитические средства для отведения мокроты из бронхов, противоаллергические препараты, необходимые для снятия симптомов аллергии, которой обычно сопровождается воспалительный процесс;
- применение ингаляторов. Ингаляционные препараты эффективно борются с симптоматикой бронхиальной астмы, оказывают помощь при удушьях;
- проведение физиотерапевтических процедур. Пациентам с бронхиальной астмой в периоды обострения показаны магнитотерапия, аэрозольтерапия, аэроионотерапия, лазеротерапия. При ремиссии рекомендуется фонофорез, солнечные и воздушные ванны, электрофорез, водолечение;
- массаж грудной клетки. Такой метод терапии применяется в периоды обострения и ремиссии;
- применение народных средств. Различные настойки и отвары, приготовленные по народным рецептам, можно использовать только после консультации с врачом, чтобы не усугубить состояние больного. Этот способ терапии не может быть основным: он лишь дополняет основной курс лечения, основанный на традиционных методиках.
Комплексное лечение бронхиальной астмы может проводиться в специализированных учреждениях – оздоровительных санаториях. Специалисты предлагают, помимо стандартной медикаментозной терапии, ряд лечебных процедур, среди которых:
- бальнеотерапия;
- лечение морской водой, растениями, кислородом;
- спелеотерапия (пребывание в соляных пещерах);
- ароматерапия;
- грязелечение.
Специалисты рекомендуют больным, страдающим астмой, лечиться с помощью специфических лекарственных препаратов.
Пациентам назначают целый ряд медикаментов.
Основная терапевтическая задача приема препаратов при бронхиальной астме – расширение просвета бронхов, уменьшение воспаления и снятие бронхоспазма. В группу используемых медикаментов входят:
- бета-адреномиметики короткого действия. Эти препараты, которые называют бронхолитиками, обычно вводятся ингаляционным путем. Они купируют острые приступы;
- бета-адреномиметики продолжительного действия. Они также вводятся ингаляционно;
- холинолитики. Препараты этой группы уменьшают спазм мускулатуры бронхов;
- теофиллины. Лекарственные средства этой группы предотвращают дыхательную недостаточность, оказывают бронходилатирующее действие;
- глюкокортикостероиды. Препараты для лечения бронхиальной астмы, содержащие гормоны, обладают противовоспалительным эффектом. Они влияют на слизистую оболочку бронхов, оказывая противоотечное и противоаллергическое действия. Многие глюкокортикостероиды выпускаются в форме ингаляторов;
- антагонисты лейкотриеновых рецепторов. Лекарственные средства данной группы оказывают противовоспалительное действие;
- отхаркивающие препараты (сиропы на основе корня солодки, чабреца, алтея). Их задача – стимуляция сокращения мышц дыхательных путей, благодаря чему мокрота выходит наружу;
- муколитики. Такие препараты разжижают мокроту и уменьшают ее выработку, а также облегчают выведение;
- препараты с противоаллергическим действием. Они купируют симптомы аллергии, которыми часто сопровождается течение бронхиальной астмы.
Выбор лекарственных препаратов зависит от степени тяжести заболевания:
- на начальных стадиях бронхиальной астмы, которые характеризуются эпизодическими приступами, назначают ингаляционные средства для снятия симптомов. Обычно в их роли выступают бета-адреномиметики непродолжительного действия;
- на второй стадии заболевания назначают противовоспалительные средства из группы кортикостероидов или антилейкотриеновых препаратов. В этом случае пациент продолжает использовать ингаляционные бронхолитические средства;
- на третьей стадии патологии целесообразна комбинированная терапия. Больному назначают ингаляционные глюкокортикостероиды в низких дозах и бета-адреномиметики длительного действия. При необходимости назначают препараты-теофиллины длительного действия;
- если у пациента была выявлена бронхиальная астма четвертой степени тяжести, назначают ингаляционный глюкокортикостероид, бета-адреномиметик длительного действия, а также антилейкотриеновое средство;
- в наиболее тяжелых случаях используют большое количество препаратов, направленных на лечение астмы. Помимо ингаляционных кортикостероидов для снятия приступов, назначают гормоны системного действия.
Представленные схемы лечения в большей степени подходят взрослым, детям терапию корректируют в соответствии с возрастными особенностями.
Необходимо упомянуть о методе лечения астмы по Бутейко. Его суть заключается в оптимизации дыхательного процесса за счет выполнения специальных упражнений.
Специалист, который разработал этот способ лечения, считал, что именно неправильное дыхание приводит к множеству заболеваний, включая астму. Бутейко, который сам страдал от астмы, утверждал, что глубокие вдохи и выдохи уменьшает содержание в крови кислорода, что провоцирует его дефицит в организме.
Кислородное голодание является причиной нарушения обменных процессов, а это провоцирует спазм сосудов и бронхов.
Прежде чем начать лечение таким способом, пациент проходит подготовку. Ему необходимо исследовать свое дыхание. Далее больной изучает особенности гимнастики.
Дыхательные упражнения выполняют натощак.
В комплекс упражнений входит ряд элементов, выполнение которых возможно разными способами:
- вначале пациент садится на стул, выпрямив спину. Ладони располагаются на коленях. Нужно дышать неглубоко – так, чтобы дыхание было едва заметным, и возникло ощущение, будто дышать невозможно. Заниматься таким образом нужно в течение 10 минут;
- далее выполняют дыхательные движения, задействуя грудь и живот. Вдох и выдох продолжаются не более 7,5 секунды. Пауза между вдохами и выдохами составляет по 5 секунд;
- далее выполняют точечный массаж носа, при этом максимально задержав дыхание;
- дышат по очереди правой и левой ноздрей, прикрывая противоположную. Выполнить по 10 раз на каждую сторону;
- делают такие дыхательные движения: на вдохе втягивают живот, фиксируются на 7,5 секунды. Выдох нужно делать максимально полный, длительность также 7,5 секунды. Выполнить 10 раз. Пауза между подходами – 5 секунд;
- осуществляют вентиляцию легких. На протяжении одной минуты выполняют 12 очень глубоких вдохов и выдохов, по 5 секунд каждый. На предельном выдохе необходимо один раз максимально задержать дыхание.
Заключительная часть лечебной дыхательной гимнастики – проведение уровневого дыхания. Делают это таким образом:
- в течение минуты делают вдох, выдох, затем паузу. Продолжительность каждого элемента – 5 секунд;
- в течение двух минут делают вдох, затем паузу и после этого – выдох. Выполнять все по 5 секунд;
- в течение трех минут делают вдох, паузу и выдох. Вдох и выдох – по 7,5 секунды, пауза длится 5 секунд;
- в течение четырех минут делают вдох, паузу, затем выдох и снова паузу. Каждый элемент – по 10 секунд.
После уровневого дыхания по одному разу задержать дыхание при выдохе, а затем – при вдохе. Далее максимально задержать дыхание в положении сидя, затем – шагая на месте, и в заключение – приседая (от 3 до 10 раз).
Снова присесть на стул, выровнять спину, расслабиться. Дышать полной грудью, постепенно уменьшая вдохи и выдохи, до тех пор пока дыхание не станет практически незаметным.
Существуют альтернативные методы лечения или, как их еще называют, нетрадиционные. Это разнообразные народные рецепты, гомеопатия, самовнушение.
Врачи подчеркивают, что данные способы лечения работают только в том случае, если комбинировать их с традиционными методами лечения.
К нетрадиционным способам можно отнести следующие:
- прием настоя на сосновых шишках. Чтобы приготовить его, нужно положить в термос 3-5 вымытых сосновых шишек и кусок смолы этого же дерева (не более 2 см в диаметре). Залить компоненты 500 мл горячего молока. Тщательно все смешать, дать настояться в течение четырех часов. После этого процедить настой, шишки убрать. Выпивать утром и вечером по стакану полученного лечебного средства. Продолжительность лечения – как минимум месяц, но не более двух;
- применение сборного отвара растительных компонентов. Нужно подготовить цветки календулы, ромашки, а также перченую мяту, мать-и-мачеху, подорожник, анис, багульник, корень солодки, фиалки и девясила. Перечисленные компоненты необходимо высушить. Взять все травы в равных частях, измельчить, смешать. Отобрать столовую ложку полученной смеси, залить 1,5 литра кипятка. Дать настояться 3-4 часа, процедить. Принимать по 50 мл средства после приемов пищи;
- использование средства на основе топинамбура. Корнеплоды очистить от кожицы, натереть на мелкой терке. Взять 2 столовые ложки полученной массы, залить стаканом кипятка. Дать постоять 2 часа, накрыв емкость крышкой. Принимать по четверти стаканы 4 раза в день.
Некоторые астматики оставляют положительные отзывы о лечении астмы гомеопатическими препаратами.
При хроническом воспалительном процессе органов дыхательной системы подходят многие гомеопатические средства.
Несмотря на то что гомеопатические средства не признаются официальной медициной, перед их применением следует обязательно консультироваться с врачом. Важно обсудить вопросы дозировки. Кроме того, конкретный вид гомеопатического средства назначается при определенных условиях: например, некоторые виды рекомендуют пациентам, у которых, помимо астмы, выявлена гипертоническая болезнь, и они не подходят в случае, если астма осложняется вазомоторным ринитом.
Возможности «другого лечения» нельзя отрицать, но следует помнить, что методики альтернативной терапии не должны заменять традиционные.
Многие пациента оставляют свои отзывы о лечении бронхиальной астмы, которые полезны для тех, кто страдает этим заболеванием.
Обычно пациенты подчеркивают, что перепробовали много средств, позволяющих добиться ремиссии.
При обострениях большинство больных используют ингаляционные препараты.
Некоторые пациенты едут отдыхать в Крым, степные районы (города Феодосия и Судак) – климат этих мест сухой. После пребывания в таких условиях приступы отступают на довольно длительное время. Об этом упоминает каждый третий больной, отдыхавший в Крыму.
Некоторые больные подчеркивают, что на состояние хорошо влияет посещение соляных пещер.
Периодически пациенты делают ингаляции с помощью специального прибора — небулайзера, соблюдают диету, исключают контакты с аллергенами. Все это помогает избежать частых приступов
Гимнастику по методу Бутейко практиковали многие: судя по отзывам, она помогает далеко не каждому.
Чтобы максимально снизить риск приступов при бронхиальной астме, нужно следовать таким правилам:
- отказаться от вредных привычек. Необходимо не только отказаться от сигарет, но и избегать мест, в которых курят;
- чаще бывать на свежем воздухе, ограничить время нахождения в местности с загрязненным воздухом;
- своевременно лечить воспалительные и инфекционные заболевания дыхательных путей;
- избегать тесного контакта с домашними животными;
- избегать пыли, пыльцы цветущих растений.
При бронхиальной астме необходимо соблюдать диету. Режим питания подразумевает полное исключение продуктов, которые могут спровоцировать приступ удушья. Важно помнить о следующем:
- употребление соли нужно строго ограничить. В сутки ее можно не более 8 г;
- необходимо исключить из рациона все виды орехов;
- куриные яйца, морепродукты и морская рыба, цитрусовые, грибы, клубника и малина – сильнейшие аллергены, поэтому следует отказаться от их употребления;
- важно избегать продуктов и блюд, в составе которых содержатся гистамины и тиамин. Больше всего подобных веществ содержится в спиртосодержащих напитках, сыре, копченостях (особенно в сырокопченых колбасах), рыбных консервах;
- все приправы и специи, включая натуральные (хрен, лук, чеснок), необходимо исключить из меню.
Газированные напитки, мед, кофе и шоколад также вызывают аллергические реакции.
Все продукты промышленного производства содержат большое количество красителей и ароматизаторов, опасных для здоровья астматика, поэтому их необходимо избегать.
Меню больного может состоять из свежих фруктов и овощей, которые нужно варить и запекать, овощных супов и вегетарианских борщей, овощного рагу, паровых тефтелей, изредка – крупяных гарниров.
Что касается способа приготовления пищи, то больным бронхиальной астмой следует употреблять отварные, тушеные и запеченные блюда. От жареных продуктов необходимо отказаться полностью.
При бронхиальной астме необходимо систематическое лечение, отзывы о различных методах можно найти на форумах, посвященных данному заболеванию. В основе терапии – прием лекарственных препаратов, купирующих приступы и предотвращающих рецидивы.
Основное лечение дополняется соблюдением диеты, физиотерапевтическими процедурами, выполнением дыхательной гимнастики. Грамотное соблюдение предписаний, данных врачом, в течение всей жизни позволяет больному избежать инвалидности и летального исхода.
источник