Бронхиальная астма — особенности возникновения клинических проявлений, особенности течения у лиц пожилого и старческого возраста
В последние годы заболеваемость такой болезнью, как бронхиальная астма у пожилых людей резко возросла. Это можно связать с тремя основными факторами. Во-первых, возросла аллергическая реактивность. Во-вторых, в связи с развитием химической промышленности, загрязнением окружающей среды и другими обстоятельствами увеличивается контакт с аллергенами. В-третьих, учащаются хронические болезни дыхательных путей, создающие предпосылки к развитию бронхиальной астмы. Изменилась также возрастная структура заболевания. В настоящее время лица пожилого и старческого возраста составляют 44% от общего числа больных этим заболеванием.
В пожилом и старческом возрасте встречается преимущественно инфекционно-аллергическая форма заболевания. Бронхиальная астма у пожилых людей возникает чаще в результате воспалительных заболеваний органов дыхания (хроническая пневмония, хронический бронхит и т. д.). Из этого инфекционного очага организм сенсибилизируется продуктами распада собственных тканей, бактериями и токсинами. Бронхиальная астма у пожилых людей может начинаться одновременно с воспалительным процессом в легких, чаще с бронхитом, бронхиолитом, пневмонией.
В большинстве случаев бронхиальная астма у пожилых людей имеет хроническое течение и характеризуется постоянным затрудненным свистящим дыханием и одышкой, усиливающейся при физической нагрузке (что обусловлено развитием обструктивной эмфиземы легких). Периодические обострения проявляются возникновением приступов удушья. Отмечается кашель с отделением небольшого количества светлой, густой, слизистой мокроты Чаще всего в возникновении приступов удушья и обострения заболевания доминирующую роль играют инфекционно-воспалительные процессы в органах дыхания
Приступ бронхиальной астмы обычно начинается ночью или рано утром. Это связано, прежде всего, с накоплением в бронхах во время сна секрета, который раздражает слизистую оболочку, рецепторы и приводит к возникновению приступа. Определенную роль при этом играет повышение тонуса блуждающего нерва. Кроме бронхоспазма, который является главным функциональным нарушением при астме в любом возрасте, у пожилых и старых людей ее течение осложняется возрастной эмфиземой легких. Вследствие этого, к легочной недостаточности в дальнейшем быстро присоединяется сердечная.
Один раз возникшая в молодом возрасте она может сохраниться и у пожилых людей. При этом приступы отличаются менее острым течением. В связи с давностью заболевания наблюдаются выраженные изменения легких (обструктивная эмфизема, хронический бронхит, пневмосклероз) и сердечно-сосудистой системы (cor pulmonale — легочное сердце).
Во время острого приступа у больного наблюдается свистящее дыхание, одышка, кашель и цианоз. Больной сидит, наклонившись вперед, опираясь на руки. Все мышцы, участвующие в акте дыхания, напряжены. В отличие от людей молодого возраста во время приступа наблюдается учащенное дыхание, обусловленное выраженной гипоксией. При перкуссии обнаруживается коробочный звук, выслушиваются в большом количестве звучные жужжащие, свистящие хрипы, могут определяться и влажные хрипы. В начале приступа кашель сухой, часто мучительный. После окончания приступа с кашлем выделяется в небольшом количестве вязкая слизистая мокрота. Реакция на бронходилататоры (например, теофиллин, изадрин) во время приступа у людей старшей возрастной группы замедленная, неполная.
Тоны сердца глухие, отмечается тахикардия. На высоте приступа может возникнуть острая сердечная недостаточность вследствие рефлекторното спазма коронарных сосудов, повышения давления в системе легочной артерии, сниженной сократительной способности миокарда, а также в связи с сопутствующими заболеваниями сердечно-сосудистой системы (гипертоническая болезнь, атеросклеротический кардиосклероз).
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: При сдаче лабораторной работы, студент делает вид, что все знает; преподаватель делает вид, что верит ему. 9138 — 

195.133.146.119 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
источник
*Импакт фактор за 2017 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Распространенность бронхиальной астмы (БА) в пожилом и старческом возрасте составляет от 1,8 до 14,5% в популяции. В большинстве случаев заболевание начинается в детстве. У меньшего числа больных (4%) симптомы болезни впервые появляются во второй половине жизни.
БА в преклонном возрасте имеет важные особенности течения, связанные с инволютивными изменениями органов дыхания и морфологическими особенностями самого заболевания. Пожилые пациенты имеют низкое качество жизни, чаще госпитализируются и умирают, чем люди молодого возраста. Трудности диагностики БА обусловлены мультиморбидностью и снижением восприятия больными симптомов болезни. В связи с этим важное значение имеет исследование функции легких с тестом на обратимость обструкции. Гиподиагностика БА является одной из причин ее неадекватного лечения. При ведении больных большую роль играет их обучение, учет сопутствующих заболеваний, лекарственных взаимодействий и побочных эффектов препаратов. В статье приведены причины гиподиагностики БА, наиболее частые причины респираторных симптомов у пожилых пациентов, детально рассматриваются диагностика и лечение БА у пациентов пожилого и старческого возраста. Особое внимание уделяется комбинированным препаратам, повышающим эффективность терапии тяжело протекающей БА.
Ключевые слова: бронхиальная астма, пожилой и старческий возраст, диагностика и лечение пациентов.
Для цитирования: Емельянов А.В. Особенности бронхиальной астмы в пожилом и старческом возрасте // РМЖ. 2016. № 16. С. 1102–1107.
Для цитирования: Емельянов А.В. Особенности бронхиальной астмы в пожилом и старческом возрасте // РМЖ. 2016. №16. С. 1102-1107
Features of asthma in elderly patients
Emelyanov A.V.
North-Western State Medical University named after I.I Mechnikov, St. Petersburg
The prevalence of bronchial asthma (BA) in elderly and senile patients ranges from 1.8 to 14.5%. In most cases, disease manifestation is observed in childhood. First appearance of symptoms in the second half of life is observed in few patients (4%),
BA in elderly patients has important features associated with involutive changes of respiratory system and morphological features of the disease. Elderly patients have poorer quality of life, are hospitalized and die more often than young people. BA diagnostic difficulties are caused by multimorbidity and decrease of perception of symptoms. So it is important to assess pulmonary function with test for reversibility of obstruction. BA underdiagnosis is one of the reasons for its inadequate treatment. BA management includes important parts — patients teaching, assessment of comorbidity, drug interactions and side effects. The paper presents reasons for BA underdiagnosis, most common causes of respiratory symptoms in elderly patients, diagnosis and treatment of BA in elderly patients. Special attention is paid to combined preparations, increasing the efficiency of treatment of severe forms.
Key words: bronchial asthma, elderly and senile patients, diagnosis and treatment of patients.
For citation: Emelyanov A.V. Features of asthma in elderly patients // RMJ. 2016. № 16. P. 1102–1107.
В статье освещены особенности течения бронхиальной астмы в пожилом и старческом возрасте
1%) возрасте (поздняя астма) [7, 8].
Риск смерти у пожилых пациентов с астмой выше, чем у молодых [2, 3]. Среди 250 тыс. больных, умирающих ежегодно в мире от БА, преобладают люди старше 65 лет. Как правило, большая часть смертей обусловлена неадекватным длительным лечением астмы и ошибками оказания неотложной помощи при развитии обострений [9].
Диагностика бронхиальной астмы
Диагностика БА, возникшей в пожилом и старческом возрасте, часто затруднена. Более чем у половины пациентов это заболевание диагностируется поздно или не диагностируется вовсе [10]. Возможные причины этого приведены в таблице 1.
Восприятие симптомов БА у пациентов пожилого возраста часто снижено [12]. Вероятно, это связано со снижением у них чувствительности инспираторных (главным образом, диафрагмальных) проприорецепторов к изменениям объема легких, хеморецепторов к гипоксии, а также нарушением ощущения увеличенной респираторной нагрузки [8, 13]. Пароксизмальная одышка, приступообразный кашель, стеснение в грудной клетке, свистящее дыхание нередко воспринимаются самим больным и лечащим врачом как признаки старения или других заболеваний (табл. 2). Более чем у 60% пациентов отсутствуют классические приступы экспираторного удушья [14].
Показано, что почти 75% больных БА пожилого возраста имеют хотя бы одно сопутствующее хроническое заболевание [15]. Наиболее часто встречаются ишемическая болезнь сердца (ИБС), артериальная гипертензия, катаракта, остеопороз, респираторные инфекции [16, 17]. Сопутствующие болезни часто видоизменяют клиническую картину астмы.
Большое значение для постановки правильного диагноза имеет тщательно собранный анамнез болезни и жизни пациента. Следует обращать внимание на возраст начала заболевания, причину появления его первых симптомов, характер течения, отягощенную наследственность, профессиональный и аллергологический анамнез, наличие курения, прием лекарственных препаратов по поводу сопутствующих болезней (табл. 3).
В связи с трудностью интерпретации клинических симптомов при постановке диагноза большое значение имеют результаты объективного обследования, позволяющие установить наличие признаков бронхиальной обструкции, гиперинфляции легких, сопутствующие заболевания и оценить их выраженность.
К обязательным методам исследования относится спирография с тестом на обратимость обструкции. Признаками нарушения бронхиальной проходимости служит снижение объема форсированного выдоха за 1-ю секунду (ОФВ1 2%) и уровень FeNO как маркера эозинофильного воспаления дыхательных путей имеют высокую чувствительность, но среднюю специфичность [18]. Их повышение может наблюдаться не только при астме, но и при других заболеваниях (например, при аллергическом рините). Напротив, нормальные значения этих показателей могут наблюдаться у курильщиков, а также пациентов с неэозинофильной астмой [25].
Таким образом, результаты исследований маркеров воспаления дыхательных путей при диагностике БА должны обязательно сопоставляться с клиническими данными.
Показано, что выраженность бронхиальной гиперреактивности к метахолину, уровень FeNO, эозинофилов и нейтрофилов мокроты и крови у пациентов с БА старше и моложе 65 лет существенно не различаются. Больные пожилого возраста характеризовались более выраженными признаками ремоделирования стенки бронхов (по данным компьютерной томографии) и признаками нарушения функции дистальных бронхов (по результатам импульсной осциллометрии и величине FEF 25–75) [20]. Предполагается, что эти изменения связаны как со старением легких, так и с морфологическими нарушениями, обусловленными астмой.
Аллергологическое обследование пациентов важно для оценки роли экзогенных аллергенов в развитии астмы. Показано, что атопическая БА у пожилых встречается реже, чем у молодых [20]. Это отражает возрастную инволюцию иммунной системы.
Вместе с тем показано, что у 50–75% больных старше 65 лет имеется гиперчувствительность как минимум к одному аллергену [26, 27]. Наиболее часто выявляется сенсибилизация к аллергенам клещей домашней пыли, шерсти кошек, плесневых грибов и тараканов [27–29]. Эти данные свидетельствуют о важной роли аллергологического обследования (анамнез, кожные пробы, определение аллерген-специфического иммуноглобулина E в крови, провокационные тесты) больных пожилого возраста для выявления возможных триггеров обострений астмы и их элиминации.
Для диагностики сопутствующих заболеваний (см. табл. 2) у больных пожилого и старческого возраста должны выполняться клинический анализ крови, рентгенологическое исследование органов грудной полости в 2-х проекциях и придаточных пазух носа, электрокардиограмма (ЭКГ), по показаниям – эхокардиография [7].
Основные факторы, затрудняющие диагностику БА в пожилом и старческом возрасте, указаны в таблице 4.
Течение бронхиальной астмы
Особенность течения БА у пожилых заключается в том, что она труднее контролируется. Больные чаще обращаются за медицинской помощью и имеют более высокий риск госпитализации по сравнению с пациентами молодого возраста (в 2 и более раз). Заболевание значительно снижает качество жизни и может явиться причиной летального исхода. Известно, что около 50% смертей при астме наблюдаются у пациентов пожилого и старческого возраста [11, 30, 31]. Одной из причин неблагоприятного течения БА в этой группе выступает депрессия [32].
Примерно у половины пожилых с БА, как правило имеющих в анамнезе курение, отмечается сопутствующая ХОБЛ [33]. По данным компьютероной томографии грудной клетки у них выявляется эмфизема легких и в отличие от больных с изолированной ХОБЛ чаще (52%) отмечается гиперчувствительность к ингаляционным аллергенам и высокий уровень FeNO [33, 34].
Лечение бронхиальной астмы
Целью лечения астмы в пожилом возрасте является достижение и поддержание контроля симптомов, нормального уровня активности (включая физическую нагрузку), показателей функции легких, предупреждение обострений и побочных эффектов лекарственных препаратов и летальности [19].
Большое значение имеет обучение больных и членов их семей. Каждый пациент должен иметь письменный план лечения. При встрече с больным необходимо оценивать выраженность симптомов его болезни, контроль астмы, используемые лекарственные препараты, выполнение рекомендаций по элиминации триггеров обострений. В нескольких исследованиях показано, что с возрастом увеличивается число ошибок при использовании ингаляторов и снижается восприятие правильности их применения [35, 36]. В связи с этим оценка ингаляционной техники и, при необходимости, ее коррекция должны проводиться во время каждого визита пожилых пациентов к врачу.
Фармакотерапия предусматривает использование лекарственных средств для длительного контроля астмы и быстрого купирования ее симптомов. Ступенчатое лечение БА в пожилом и страческом возрасте не отличается от такового у молодых [19]. Особенностью пожилых являются сопутствующие заболевания, необходимость одновременного приема нескольких препаратов и снижение когнитивной функции, уменьшающее приверженность лечению и увеличивающее число ошибок при использовании ингаляторов.
При лечении пожилых пациентов с БА ведущее место отводится ингаляционным глюкокортикостероидам (ИГКС), чувствительность к которым c возрастом не снижается. Эти препараты показаны, если больной использует бронхолитики быстрого действия 2 и более раз в неделю [19].
ИГКС уменьшают выраженность симптомов БА, повышают качество жизни больных, улучшают бронхиальную проходимость и гиперреактивность бронхов, предупреждают развитие обострений, снижают частоту госпитализаций и летальность [37, 38]. Наиболее частыми побочными эффектами у больных пожилого возраста являются осиплость голоса, кандидоз полости рта, реже – пищевода. Высокие дозы ИГКС могут способствовать прогрессированию имеющегося в пожилом возрасте остеопороза. Для профилактики больной должен полоскать рот водой и принимать пищу после каждой ингаляции.
Предупреждают развитие побочных эффектов использование спейсеров большого объема и порошковых ингаляторов. Больным, получающим высокие дозы ИГКС, рекомендуется принимать препараты кальция, витамин D3 и биcфосфонаты для профилактики и лечения остеопороза [19].
Важным методом предупреждения побочных эффектов служит также использование минимально возможной дозы ИГКС. Уменьшить дозу ИГКС позволяет их комбинация с β2-агонистами длительного действия (ДДБА): формотеролом, сальметеролом и вилантеролом. Совместное применение этих средств у пожилых больных БА обеспечивает эффективный контроль астмы, снижает частоту госпитализаций и летальных исходов в большей степени, чем монотерапия каждым из этих препаратов в отдельности [39]. В последние годы созданы фиксированные комбинации (табл. 5). Они более удобны, улучшают приверженность больных лечению, гарантируют прием ИГКС вместе с бронхолитиками [19]. В клинических исследованиях, в которые включались и пациенты пожилого возраста, показана возможность использования комбинации ИГКС/Формотерол как для поддерживающей терапии (1–2 ингаляции 1–2 раза в день), так и для купирования симптомов БА по требованию [40–42]. Такой режим дозирования предупреждает развитие обострений, позволяет уменьшить суммарную дозу ИГКС и снижает стоимость лечения [43, 44].
Необходима осторожность при использовании β2-агонистов больными пожилого и старческого возраста, имеющими сопутствующие заболевания сердечно-сосудистой системы. Эти препараты необходимо назначать под контролем уровня артериального давления, частоты пульса, ЭКГ (интервал Q-T) и концентрации калия в сыворотке крови, которая может снижаться [45].
В последние годы получены убедительные доказательства, что ДДБА (сальметерол, формотерол и др.) должны использоваться у больных БА только в сочетании с ИГКС [19].
Антилейкотриеновые препараты (зафирлукаст и монтелукаст) обладают противовоспалительной активностью. По влиянию на симптомы астмы, частоту обострений и функцию легких они уступают ИГКС. В некоторых исследованиях показано, что терапевтическая эффективность зафирлукаста с возрастом снижается [46, 47].
Антагонисты лейкотриеновых рецепторов, хотя и в меньшей степени, чем ДДБА, усиливают действие ИГКС [48]. Показано, что монтелукаст, назначаемый вместе с ИГКС, улучшает результаты лечения пожилых с БА [49, 50]. Отличительной особенностью антилейкотриеновых препаратов является хороший профиль безопасности и высокая приверженность лечению.
Комбинация ИГКС/антагонисты антилейкотриеновых рецепторов может быть альтернативой ИГКС/ДДБА у пожилых пациентов, имеющих сопутствующие заболевания сердечно-сосудистой системы и высокий риск развития побочных эффектов при назначении ДДБА (нарушения сердечного ритма, гипокалиемия, удлинение интервала Q–T на ЭКГ и др.).
Единственным длительно действующим холинолитиком для лечения тяжелой БА, зарегистрированным в настоящее время в РФ, является тиотропия бромид. Показано, что его назначение в дополнение к ИГКС/ДДБА увеличивает время до первого обострения и оказывает умеренное бронхолитическое действие [51]. Показано, что тиотропия бромид улучшает показатели функции легких и сокращает потребность в сальбутамоле у пациентов с ХОБЛ в сочетании с БА, получающих ИГКС [52].
В регистрационные клинические исследования включались пациенты 12 лет и старше, в т. ч. и пожилые, имеющие сопутствующие заболевания. Хороший профиль безопасности препарата [51, 53] свидетельствует о возможности его использования для лечения астмы у людей преклонного возраста.
Омализумаб – гуманизированное моноклональное антитело против иммуноглобулина E, зарегистрированное для лечения тяжелой атопической БА. Назначаемый в дополнение к ИГКС/ДДБА и другой терапии, этот препарат снижает частоту обострений, госпитализаций и обращений за неотложной помощью, уменьшает потребность в ИГКС и пероральных глюкокортикоидах. Эффективность и безопасность омализумаба у людей моложе и старше 50 лет была одинаковой [54, 55], что свидетельствует о возможности его применения у пациентов пожилого возраста.
Зарегистрированные недавно моноклональные антитела против интерлейкина (ИЛ) 5 (меполизумаб и реслизумаб) показаны при лечении тяжелой эозинофильной БА [56, 57]. Эффективность и безопасность этих средств у больных старше и моложе 65 лет была сходной. Полученные данные свидетельствуют о потенциальной возможности их применения у пациентов пожилого и старческого возраста без дополнительной коррекции дозы.
Среди лекарственных средств для купирования симптомов астмы у пожилых основное место занимают ингаляционные бронхолитики (β2-агонисты и холинолитики короткого действия). Прием таблетированных теофиллинов и пероральных β2-агонистов (сальбутамол и др.) может приводить к развитию побочных эффектов (табл. 6). Из-за потенциальной токсичности они не должны назначаться больным пожилого и старческого возраста [8, 11].
При недостаточной бронхолитической активности β2–адреномиметиков быстрого действия (сальбутамола и др.) их сочетают с холинолитиками.
Большое значение у пациентов пожилого и старческого возраста имеет выбор ингаляционного дозирующего устройства. Установлено, что вероятность ошибок при использовании ингаляторов увеличивается с возрастом пациента, при недостаточном его обучения и невыполнении инструкций по применению [35, 59].
Нередко из-за артрита, тремора и других неврологических расстройств у пожилых возникают нарушения координации движений, и они не могут правильно применять обычные дозированные аэрозольные ингаляторы. В этом случае предпочтительны устройства, активируемые вдохом (например, турбухалер и др.). При неспособности больного пользоваться ими возможно применение небулайзеров для длительного лечения астмы и ее обострений в домашних условиях. Важно, чтобы сам пациент и члены его семьи умели с ними правильно обращаться.
Для профилактики респираторных инфекций и снижения летальности от них рекомендуется ежегодная вакцинация против гриппа [19].
К сожалению, неправильное лечение БА является частой проблемой у больных пожилого и старческого возраста. В нескольких исследованиях показано, что 39% пациентов не получают никакой терапии и лишь 21–22% используют ИГКС [7, 60]. Чаще всего препараты не назначались в группе больных, которые наблюдались врачами общей практики и семейными врачами, в отличие от тех, кто лечился у пульмонологов и аллергологов [61]. Многие пациенты пожилого и старческого возраста сообщали о проблемах общения с врачами [11].
Таким образом, БА часто встречается у больных пожилого возраста и имеет важные особенности течения, связанные с инволютивными изменениями органов дыхания и морфологическими особенностями самого заболевания. Пожилые пациенты имеют низкое качество жизни, чаще госпитализируются и умирают, чем люди молодого возраста. Трудности выявления БА обусловлены мультиморбидностью и снижением восприятия больными симптомов болезни. В связи с этим важное значение имеет исследование функции легких с тестом на обратимость обструкции. Гиподиагностика БА является одной из причин неадекватного лечения. При ведении больных большую роль играют их обучение, учет сопутствующих заболеваний, лекарственных взаимодействий и побочных эффектов препаратов.
источник
В последние годы заболеваемость такой болезнью, как бронхиальная астма у пожилых людей резко возросла. Это можно связать с тремя основными факторами. Во-первых, возросла аллергическая реактивность. Во-вторых, в связи с развитием химической промышленности, загрязнением окружающей среды и другими обстоятельствами увеличивается контакт с аллергенами. В-третьих, учащаются хронические болезни дыхательных путей, создающие предпосылки к развитию бронхиальной астмы. Изменилась также возрастная структура заболевания. В настоящее время лица пожилого и старческого возраста составляют 44% от общего числа больных этим заболеванием.

В пожилом и старческом возрасте встречается преимущественно инфекционно-аллергическая форма заболевания. Бронхиальная астма у пожилых людей возникает чаще в результате воспалительных заболеваний органов дыхания (хроническая пневмония, хронический бронхит и т. д.). Из этого инфекционного очага организм сенсибилизируется продуктами распада собственных тканей, бактериями и токсинами. Бронхиальная астма у пожилых людей может начинаться одновременно с воспалительным процессом в легких, чаще с бронхитом, бронхиолитом, пневмонией.
В большинстве случаев бронхиальная астма у пожилых людей имеет хроническое течение и характеризуется постоянным затрудненным свистящим дыханием и одышкой, усиливающейся при физической нагрузке (что обусловлено развитием обструктивной эмфиземы легких). Периодические обострения проявляются возникновением приступов удушья. Отмечается кашель с отделением небольшого количества светлой, густой, слизистой мокроты Чаще всего в возникновении приступов удушья и обострения заболевания доминирующую роль играют инфекционно-воспалительные процессы в органах дыхания
Приступ бронхиальной астмы обычно начинается ночью или рано утром. Это связано, прежде всего, с накоплением в бронхах во время сна секрета, который раздражает слизистую оболочку, рецепторы и приводит к возникновению приступа. Определенную роль при этом играет повышение тонуса блуждающего нерва. Кроме бронхоспазма, который является главным функциональным нарушением при астме в любом возрасте, у пожилых и старых людей ее течение осложняется возрастной эмфиземой легких. Вследствие этого, к легочной недостаточности в дальнейшем быстро присоединяется сердечная.
Один раз возникшая в молодом возрасте она может сохраниться и у пожилых людей. При этом приступы отличаются менее острым течением. В связи с давностью заболевания наблюдаются выраженные изменения легких (обструктивная эмфизема, хронический бронхит, пневмосклероз) и сердечно-сосудистой системы (cor pulmonale — легочное сердце).
Во время острого приступа у больного наблюдается свистящее дыхание, одышка, кашель и цианоз. Больной сидит, наклонившись вперед, опираясь на руки. Все мышцы, участвующие в акте дыхания, напряжены. В отличие от людей молодого возраста во время приступа наблюдается учащенное дыхание, обусловленное выраженной гипоксией. При перкуссии обнаруживается коробочный звук, выслушиваются в большом количестве звучные жужжащие, свистящие хрипы, могут определяться и влажные хрипы. В начале приступа кашель сухой, часто мучительный. После окончания приступа с кашлем выделяется в небольшом количестве вязкая слизистая мокрота. Реакция на бронходилататоры (например, теофиллин, изадрин) во время приступа у людей старшей возрастной группы замедленная, неполная.
Тоны сердца глухие, отмечается тахикардия. На высоте приступа может возникнуть острая сердечная недостаточность вследствие рефлекторното спазма коронарных сосудов, повышения давления в системе легочной артерии, сниженной сократительной способности миокарда, а также в связи с сопутствующими заболеваниями сердечно-сосудистой системы (гипертоническая болезнь, атеросклеротический кардиосклероз).
Для снятия бронхоспазма как во время приступа, так и в межприступном периоде заслуживают внимания пурины (эуфиллин, диафиллин, дипрофилпин и др.), которые можно вводить не только парентерально, но и в виде аэрозолей. Преимущество назначения этих препаратов перед адреналином состоит в том, что их введение не противопоказано при гипертонической болезни, сердечной астме, ишемической болезни сердца, атеросклерозе сосудов головного мозга. К тому же эуфиллин и другие препараты из этой группы улучшают коронарное, почечное кровообращение. Все это и обусловливает широкое их применение в гериатрической практике.
Несмотря на то, что адреналин обычно обеспечивает быстрое снятие бронхоспазма и, тем самым, купирование приступа, назначать его пожилым и старым людям необходимо осторожно в связи с их повышенной чувствительностью к гормональным препаратам. Прибегнуть к подкожному или внутримышечному введению адреналина можно лишь в том случае, если приступ не удается купировать никакими лекарственными средствами. Доза препарата не должна превышать 0,2-0,3 мл 0,1% раствора. При отсутствии эффекта введение адреналина можно повторить в той же дозе лишь через 4 ч. Назначение эфедрина обеспечивает менее быстрый, но более продолжительный эффект. Следует учесть, что эфедрин противопоказан при аденоме предстательной железы.
Бронхолитическим свойством обладают препараты изопропилнорадреналина (изадрин, орципреналина сульфат, новодрин и др.).
При применении в аэрозолях трипсина, химотрипсина и других средств для улучшения отхождения мокроты, возможны аллергические реакции, связанные, главным образом, с всасыванием продуктов протеолиза. Перед их введением и в процессе терапии следует назначать противогистаминные препараты. Для улучшения проходимости бронхов применяют бронхолитические средства.
Препаратами выбора являются холинолитики. При непереносимости адреномиметиков (изадрина, эфедрина), обильном отделении мокроты и сочетании с ИБС, протекающей с брадикардией, нарушением атриовентрикулярной проводимости, назначаются холинолитики (атровент, тровентол, трувент, беродуал).
В комплексную терапию при бронхиальной астме включают антигистаминные препараты (димедрол, супрастин, дипразин, диазолин, тавегил и др.).
У некоторых больных благоприятное действие оказывает новокаин: внутривенно 5-10 мл 0,25-0,5% раствора или внутримышечно 5 мл 2% раствора. Для купирования приступа с успехом может быть использована односторонняя новокаиновая вагосимпатическая блокада по А.В. Вишневскому. Двусторонняя блокада нe рекомендуется, так как она часто вызывает у таких больных побочные явления (нарушение мозгового кровообращения, дыхания и др.).
Ганглиоблокаторы лицам пожилого возраста не рекомендуются в связи с возникновением гипотензивной реакции.
Если бронхиальная астма у пожилых людей сочетается со стенокардией показана ингаляция закиси азота (70-75%) с кислородом (25-30%)-со скоростью введения 8-12 л/мин.
Наряду с бронхолитическими средствами при приступе необходимо всегда применять сердечно-сосудистые препараты, так как приступ может быстро вывести из состояния относительной компенсации сердечно-сосудистую систему пожилого человека.
Гормональная терапия (кортизон, гидрокортизон и их производные) дает хороший эффект, купируя острый приступ и предупреждая его. Однако вводить глюкокортикостероиды в пожилом и старческом возрасте следует в дозах, в 2-3 раза меньших по сравнению с применяемыми для молодых людей. При лечении важно установить минимально эффективную дозу. Гормональная терапия дольше 3 недель нежелательна из-за возможности побочных явлений. Применение глюкокортикостероидов отнюдь не исключает одновременного назначения бронхолитических средств, которые, в ряде случаев, позволяют снизить. дозу гормональных препаратов. При вторичной инфекции, показаны, наряду с кортикостероидами, антибиотики. При лечении даже малыми дозами кортикостероидов у пожилых людей часто наблюдаются побочные явления. В связи с этим глюкокортикостероиды применяют лишь при следующих состояниях:
- тяжелое течение, не подающееся лечению другими средствами;
- астматическое состояние;
- резкое ухудшение состояния больного на фоне интеркуррентного заболевания.
Весьма перспективно введение глюкокортикостероидов в виде аэрозолей, так как при меньшей дозе препарата достигается клинический эффект и тем самым уменьшается частота побочных явлений. Дня купирования острого приступа гормональные препараты можно вводить и внутривенно.
Широкое применение при бронхиальной астме нашел кромолин-натрий (интал). Он тормозит дегрануляцию лаброцитов (тучных клеток) и задерживает высвобождение из них медиаторных веществ (брадикинина, гистамина, и, так называемой, медленно реагируют субстанции), способствующих бронхоспазму и воспалению. Препарат оказывает предупреждающее действие до развития астматического приступа. Интал применяют в ингаляциях по 0,02 г 4 раза в сутки. После улучшения состояния количество ингаляций уменьшают, подбирая поддерживающую дозу. Эффект наступает через 2-4 недели. Лечение должна быть длительным.
При бронхиальной астме в случае выяснения аллергена, ответственного за заболевание, его необходим мо по возможности исключить и провести специфическую десенсибилизацию к этому веществу. Больные пожилого возраста менее чувствительны к аллергенам, поэтому правильная их идентификация встречает большие затруднения. Кроме того, они поливалентно сенсибилизированы.
При развитии сердечной недостаточности назначают сердечные гликозиды, диуретики.
Для очень беспокойных больных возможно применение транквилизаторов (триоксазин), производных бензодиазепина (хлордиазепоксид, диазепам, оксазепам), карбоминовых эфиров пропандиола (мепробамат, изопротан), производных дифенилметана (аминил, метамизил).
В качестве отхаркивающих и секретолитических средств чаще всего используют бромгексин, ацетилцистеин и физиотерапию.
Назначение горчичников, горячих ножных ванн приносит известный эффект при остром приступе. Бронхиальная астма у пожилых людей должна лечится также с помощью лечебной физкультуры, дыхательной гимнастики. Тип и объем физических упражнений определяются индивидуально.
источник
Изучение морфологических и функциональных изменений, которые с возрастом претерпевает бронхолегочная система человека. Основные инволютивные изменения в легких, имеющие наибольшее клиническое значение. Способы доставки лекарственных веществ в легкие.
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Размещено на http://www.allbest.ru/
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РТ
ГАОУ СПО ЧИСТОПОЛЬСКОЕ МЕДИЦИНСКОЕ УЧИЛИЩЕ
Особенности течения бронхиальной астмы у лиц пожилого возраста
Выполнила студентка 131 группы:
Во всем мире, особенно в развитых странах, увеличивается абсолютное число и пропорция людей пожилого (> 65 лет) и старческого (> 75 лет) возраста. В России в настоящее время лица старшего возраста составляют 21 %. По прогнозам демографов и социологов, старение населения будет продолжаться, и к 2025 г. число лиц в возрасте 60 лет и старше увеличится в 5 раз [1].
Наибольший дискомфорт у лиц старшего возраста вызывают нарушения двигательной функции (44 % опрошенных), сна и отдыха (35,9 %), пищеварения (33,7 %), кровообращения (32,4 %), дыхания (30,6 %). В структуре заболеваемости лиц пожилого возраста болезни органов дыхания стоят на третьем месте, уступая по частоте лишь болезням системы кровообращения, болезням нервной системы и органов чувств [2].
С возрастом бронхолегочная система претерпевает разнообразные морфологические и функциональные изменения, объединяемые термином «сенильное легкое». Основные инволютивные изменения в легких, имеющие наибольшее клиническое значение, представлены следующими проявлениями:
— уменьшение количества эластических волокон;
— нарушение мукоцилиарного клиренса;
— увеличение количества слизистых и уменьшение реснитчатых клеток;
— снижение активности сурфактанта;
— ухудшение бронхиальной проходимости;
— увеличение остаточного объема легких;
— уменьшение альвеолярно-капиллярной поверхности;
— снижение физиологического ответа на гипоксию;
— снижение активности альвеолярных макрофагов и нейтрофилов;
— повышение микробной колонизации слизистых оболочек дыхательных путей [3].
С учетом того, что с возрастом бронхолегочная система претерпевает различные функциональные и морфологические изменения, именно они определяют особенности клинического течения и трудности диагностики бронхиальной астмы (БА), а также влияют на выбор методов лечения и способов доставки лекарственных препаратов.
В структуре общей заболеваемости БА доля лиц пожилого возраста составляет 43,8 % [4]. Ее течение имеет ряд особенностей.
Лица пожилого возраста являются теми пациентами, у которых диагноз БА долго не устанавливается или, наоборот, устанавливается ошибочно. Это также связано с особенностями течения БА в пожилом возрасте. Так, у большей части больных БА этого возраста, как правило, отсутствуют типичные приступы удушья, а заболевание клинически проявляется эпизодами дыхательного дискомфорта, одышкой смешанного характера, постоянным затруднением дыхания с удлиненным выдохом и приступообразным кашлем.
Чрезвычайно редко встречаются атопические формы заболевания. У пожилых больных БА возрастает роль ваготонии, что является одной из причин преобладания у них отечного механизма нарушения бронхиальной проходимости, хотя и роль бронхоспазма у этой категории больных остается значительной [5].
Одной из характерных особенностей течения БА у лиц пожилого и старческого возраста является выраженная гиперреактивность бронхов на неспецифические раздражители: резкие запахи, холодный воздух, изменение метеоусловий. Длительное воздействие распыленных в воздухе вредных веществ, воздействие табачного дыма приводят к развитию бронхита и эмфиземы, формированию хронической обструктивной болезни легких (ХОБЛ), но не следует забывать, и это становится очевидным в настоящее время, что у лиц пожилого возраста ХОБЛ может сочетаться с БА.
Пожилые люди особенно подвержены эпизодам свистящих хрипов, одышки и кашля, причиной которых может быть левожелудочковая недостаточность (так называемая сердечная астма). Усиление этих симптомов по ночам и при физической нагрузке может привести к еще большей диагностической путанице, и диагноз БА долго не устанавливается. Это ведет к отсутствию адекватного лечения и отсюда — к развитию ремоделирования стенки бронхов, более выраженным нарушениям бронхиальной проходимости и большей частоте встречаемости среднетяжелого и тяжелого течения БА у лиц пожилого и старческого возраста [6].
Вместе с тем следует помнить и о том, что у пациентов пожилого возраста трудно не только установить диагноз БА, но и определить степень тяжести заболевания, потому что в этом возрасте (по сравнению с молодыми людьми) снижается острота ощущения симптомов и их тяжести вследствие адаптации к определенному образу жизни пожилого человека. Еще одним осложняющим фактором является трудность выполнения пожилым больным легочных тестов, особенно определения пиковой скорости выдоха (рис. 1).
БА у пожилого больного нередко сочетается с ХОБЛ. Течение ХОБЛ у пожилых больных также имеет свои особенности. Факторы, влияющие на прогрессирование ХОБЛ у больных пожилого возраста, определяются низкой массой тела, алиментарной недостаточностью, инволютивным остеопорозом и иммунодефицитом, высоким риском развития инфекционных процессов, социально-психологической дезадаптацией и трудностью в обучении пациентов, в том числе пользованию дозированными ингаляторами.
Одной из важнейших особенностей клинической картины БА и ХОБЛ у лиц пожилого и старческого возраста является так называемая мультиморбидность, т.е. наличие у большинства из них от четырех до шести заболеваний. Чаще всего это сердечно-сосудистая патология, сахарный диабет, остеопороз, заболевания желудочно-кишечного тракта, урологическая патология. Все это осложняет течение БА и требует коррекции лечебных мероприятий.
Нередко у больных гериатрического возраста при обострении БА и ХОБЛ быстро развивается декомпенсация сердечной деятельности, что, в свою очередь, усугубляет нарушение функции внешнего дыхания (ФВД), поддерживает тяжелое течение заболевания и формирует так называемый синдром взаимного отягощения. Особо следует отметить манифестацию или усиление выраженности депрессий на фоне обострения ИБС или гипертонической болезни [3].
Описанные особенности течения БА и ХОБЛ у лиц пожилого и старческого возраста требуют коррекции лечебных мероприятий.
Тактика ведения пожилого больного ХОБЛ и БА предполагает тщательный контроль бронхиальной обструкции, обязательное включение реабилитационных и образовательных программ в комплексное лечение этой категории больных, мониторинг медикаментозной терапии, своевременную диагностику, купирование и предупреждение обострений.
Основные проблемы ведения пожилого больного ХОБЛ и БА заключаются не только в трудности выявления обострений, но и во многом определяются в целом низким комплайенсом больных и возникающими проблемами в связи с пользованием ингаляторами. Последнюю проблему помогает решить использование ингаляторов «Легкое дыхание».
Известно, что кромоны малоэффективны в качестве базисных противовоспалительных средств у больных БА гериатрического возраста, поэтому преимущество отдается глюкокортикостероидам, их ингаляционному пути введения.
Эффективность и целесообразность назначения ингаляционных глюкокортикостероидов (ИГКС) при ХОБЛ остается неоднозначной, но в программе GOLD подчеркиваются показания к их применению у пациентов III-IV стадии заболевания при часто повторяющихся обострениях [7].
В обзоре литературы, посвященном клинической эффективности и безопасности беклометазона при ХОБЛ [8], приводятся результаты ряда исследований, продемонстрировавших эффективность применения беклометазона в ингаляторе «Легкое дыхание» при терапии больных ХОБЛ, в том числе и лиц пожилого и старческого возраста.
Уменьшение клинических проявлений ХОБЛ на фоне относительно кратковременной терапии большими дозами беклометазона показано во многих исследованиях. Так, в 1993 г. D.C. Weir и соавт. в плацебо-контролируемом слепом исследовании в параллельных группах получили у 105 больных пожилого возраста (в среднем 66 лет) с тяжелой бронхиальной обструкцией на фоне терапии беклометазоном в суточной дозе 1500-3000 мкг небольшое, но достоверное уменьшение одышки при повседневной физической активности, а K. Nishimura и соавт. в 1999 г. в рандомизированном двойном слепом плацебо-контролируемом перекрестном исследовании выявили уменьшение клинических проявлений ХОБЛ при назначении 1600 мкг/сут. беклометазона в течение 3 мес. у 21 пожилого больного ХОБЛ (средний возраст 69 лет). Эти же авторы в более раннем рандомизированном двойном слепом плацебо-контролируемом перекрестном исследовании сравнивали эффекты беклометазона в дозе 3000 мкг/сут. и плацебо у 30 курящих больных старше 55 лет со стабильной ХОБЛ, которые наблюдались в течение 4 нед. Терапия беклометазоном по сравнению с плацебо не повлияла на выраженность кашля и продукцию мокроты, но достоверно уменьшила тяжесть одышки, хрипы и общую выраженность клинических симптомов ХОБЛ, оцененных в баллах [8].
Ингаляционная терапия обструктивных заболеваний легких имеет ряд достоинств.
Так, при использовании ИГКС открывается возможность создания высокой (достаточной) концентрации лекарственного вещества в легких, снижается возможность его системного действия. Это связано с отсутствием биотрансформации (связывания с белками крови, модификации в печени и др.) лекарственного препарата до начала его действия. Использование ИГКС существенно уменьшает общую дозу препарата, необходимую для оказания терапевтического эффекта.
Вместе с тем необходимо обучение пациента технике выполнения ингаляции, чтобы избежать ошибок при ее проведении и уменьшить процент оседания препарата в ротоглотке.
При неправильной технике ингаляции большая часть дозы может выдыхаться в окружающую среду или оседать в ротоглотке, что может вызвать местный раздражающий эффект, способствовать развитию кандидоза полости рта или, всасываясь со слизистой оболочки ротоглотки в кровь, приводить к появлению побочных системных эффектов глюкокортикостероидов.
Известны следующие способы доставки лекарственных веществ в легкие:
1) дозированные аэрозольные ингаляторы (ДАИ);
2) дозированные аэрозольные ингаляторы, активируемые вдохом (ДАИ-АВ);
В Европе ДАИ используются примерно в 80 % случаев. На остальные 20 % приходится применение порошковых ингаляторов (они обладают наибольшим местным раздражающим действием), и очень малая часть — на небулайзеры.
Способ доставки аэрозоля влияет на конечный результат не меньше, чем само лекарство.
На депозицию лекарственного аэрозоля в легких оказывает влияние помимо состояния слизистой оболочки (отек, гиперсекреция) скорость поступления аэрозоля в дыхательные пути. Средняя скорость вдоха, необходимая для эффективной ингаляции, наибольшая при использовании порошкового ингалятора. Она составляет 60-90 л/мин. Обычный ДАИ требует для оказания эффекта гораздо меньшей скорости вдоха — 25-30 л/мин.
Для пожилого человека, имеющего выраженные нарушения бронхиальной проходимости, слабость дыхательной мускулатуры, нередко — дискоординированность движений, чрезвычайно важна возможность достижения эффективного воздействия лекарственного вещества при низкой скорости его поступления в дыхательные пути. Это и делает ДАИ наиболее востребованным ингалятором.
Вместе с тем более 70 % пациентов и практически все больные пожилого возраста не могут эффективно использовать ДАИ из-за необходимости синхронизации вдоха с нажатием на баллончик ингалятора [9] и другими сложностями выполнения ингаляции.
Неправильная техника ингаляции — частая проблема, приводящая к плохой доставке лекарства в дыхательные пути, снижающая контроль над болезнью и увеличивающая частоту пользования ингалятором. Очевидно, эта проблема имеет и экономическую сторону, так как при неправильной технике ингаляции повышается частота визитов к врачу и госпитализаций, увеличивается стоимость лекарственных препаратов. Такая ситуация наиболее актуальна у больных БА пожилого возраста.
Этот недостаток устранен созданием ДАИ, который приводится в действие вдохом пациента и не требует его синхронизации с моментом активации ингалятора.
ДАИ, активируемый вдохом, получил название «Легкое дыхание». Он срабатывает на вдох больного даже при самых низких показателях скорости вдоха — 10-25 л/мин и отличается очень простой техникой применения.
Этим ингалятором очень легко пользоваться (рис. 2): надо открыть крышку ингалятора (а), сделать вдох (б) и закрыть эту крышку (в).
ДАИ «Легкое дыхание» позволяет решить проблему дискоординации вдоха и активации ингалятора, значительно улучшая доставку препарата в дистальные отделы дыхательных путей [6]. Чрезвычайно важна возможность применения этого ингалятора у тех категорий больных, которые особенно часто испытывают трудности при ингаляции (пожилые больные).
Выброс дозы аэрозоля из ДАИ «Легкое дыхание» происходит автоматически при вдохе пациента из встроенного мундштука. Специальное устройство обеспечивает срабатывание ингалятора через 0,2 с после начала вдоха [10], т.е. в период, составляющий всего 9 % от общей продолжительности вдоха (Н.А. Вознесенский, 2005).
ДАИ «Легкое дыхание» — это бесфреоновые препараты сальбутамола «Саламол-Эко Легкое дыхание» и беклометазона дипропионат «Беклазон-Эко Легкое дыхание» (рис. 3).
ДАИ «Беклазон-Эко Легкое дыхание» отличается стабильностью дозирования (50, 100 или 250 мкг в 1 дозе), содержит 200 доз, находится в бесфреоновой форме и обладает простотой техники ингаляции и хорошей воспроизводимостью ее выполнения.
J. Lenney и соавт. (2000 г.) провели исследование у 100 пациентов с бронхиальной обструкцией различного генеза, которым были даны инструкции по технике выполнения и использованию семи различных ингаляционных устройств, и предложили вы-брать наиболее предпочтительные [11]. 91 % пациентов показали хорошую технику применения при использовании и отдали предпочтение ингаляционным устройствам (активируемым вдохом) — «Легкое дыхание» и «Аутохалер» (рис. 4).
бронхолегочный лекарственный морфологический клинический
Эффективность лечения БА зависит не только от механизма действия препарата, но и от полноты его доставки к органу-мишени (в данном случае — дистальным бронхам), т.е. способ доставки аэрозоля влияет на конечный результат лечения не меньше, чем само лекарство.
M. Aubier и соавт. (2001 г.) показали, что назначение ультрамелкодисперсного беклометазона 800 мкг/сут. («Беклазон-Эко Легкое дыхание») так же эффективно и безопасно, как назначение флутиказона в суточной дозе 1000 мкг/сут. [12]. Авторы делают вывод о том, что ультрамелкодисперсный бесфреоновый аэрозольный ингалятор «Беклазон-Эко Легкое дыхание» позволяет проводить эффективное и экономически выгодное лечение.
При проведении исследования по сравнению применения ДАИ «Беклазон-Эко Легкое дыхание» и фликсотида у больных БА среднетяжелого и тяжелого течения (2004 г.) нами было показано, что пожилые больные (в возрасте старше 60 лет), получавшие ранее флутиказон, отдают предпочтение применению ДАИ «Беклазон-Эко Легкое дыхание» в качестве базисной терапии, аргументируя это более удобной формой доставки препарата [13].
Таким образом, ДАИ, активируемый вдохом, обладает важным преимуществом — простой и удобной техникой ингаляции и надежной доставкой лекарства в дыхательные пути. Поэтому ингаляторы «Легкое дыхание», активируемые вдохом, являются более предпочтительными, чем простые ДАИ, для всех пациентов, в первую очередь — для пожилых больных.
Неотложная помощь при приступе бронхиальной астмы. Тактика купирование приступа бронхиальной астмы. Дополнительные методы купирования бронхиальной астмы при легких приступах и астмоидном синдроме. Антигистаминные средства и адреномиметические препараты.
презентация [569,3 K], добавлен 10.05.2012
Хроническое аллергическое воспаление бронхов. Основные причины тяжелого течения и смертности от астмы. Основные цели и задачи терапии бронхиальной астмы у детей. Базисная терапия бронхиальной астмы у детей. Основные препараты группы b2-агонистов.
презентация [5,7 M], добавлен 19.05.2016
Определение, этиология, основные симптомы и особенности лечения бронхиальной астмы. Классификация средств, применяемых при бронхоспазмах. Описание современных лекарственных средств для лечения бронхиальной астмы. Сопоставимые дозы некоторых препаратов.
контрольная работа [36,1 K], добавлен 06.05.2015
Симптомы и течение бронхиальной астмы, виды, причины развития и патогенез. Хроническая обструктивная болезнь легких. Вторичная эмфизема легких. Спонтанный пневмоторакс. Медикаментозное лечение бронхиальной астмы. Дыхательные упражнения и лечебный массаж.
реферат [7,4 M], добавлен 24.12.2012
Профилактика заболеваний органов дыхания и бронхиальной астмы. Характерные симптомы и особенности протекания бронхиальной астмы как болезни органов дыхания. Основные этапы проведения профилактических мер по предупреждению возникновения бронхиальной астмы.
реферат [48,0 K], добавлен 21.05.2015
В анатомо-физиологическом аспекте бронхолегочная система рассматривается как совокупность отдельных органов и функциональных подсистемв единой функциональной системе органов дыхания человека, которая обеспечивает дыхание во всех смыслах этого слова.
реферат [20,0 K], добавлен 24.04.2008
Влияние производственных аллергенов на возникновение пылевых заболеваний легких. Диагностика профессиональной бронхиальной астмы. Оценка степени выраженности бронхообструктивного синдрома. Значение санитарногигиенических условий труда в профилактике ПБА.
презентация [252,4 K], добавлен 14.09.2015
История исследования заболевания бронхиальной астмой. Этиология бронхиальной астмы и ее аллергическая природа. Патоморфологические изменения у больных. Роль инфекции в патогенезе бронхиальной астмы. Клинические наблюдения психогенной бронхиальной астмы.
реферат [17,8 K], добавлен 15.04.2010
Хронический обструктивный бронхит, эмфизема легких, тяжелые формы бронхиальной астмы. Основные факторы риска. Классификация хронической обструктивной болезни легких (ХОБЛ) по тяжести. Основная клиническая характеристика и фазы течения типов ХОБЛ.
презентация [364,4 K], добавлен 04.10.2015
Проявления бронхиальной астмы — остро развившаяся обструкция дыхательных путей. Причины нарушения бронхиальной проходимости. Графики частоты обострений у мужчин и женщин без учета возраста. Отличия в возрастных ритмах обострений бронхиальной астмы.
статья [257,1 K], добавлен 22.07.2013
Работы в архивах красиво оформлены согласно требованиям ВУЗов и содержат рисунки, диаграммы, формулы и т.д.
PPT, PPTX и PDF-файлы представлены только в архивах.
Рекомендуем скачать работу.
источник
Академик РАМН Н.Р. Палеев, профессор Н.К. Черейская
Московский областной научно-исследовательский клинический институт им. М.Ф.Владимирского (МОНИКИ), Москва
Бронхиальная астма (БА) может дебютировать в детском и молодом возрасте и сопровождать пациента на протяжении всей жизни. Реже заболевание начинается в среднем и пожилом возрасте. Чем старше пациент, тем труднее диагностировать бронхиальную астму, так как клинические проявления носят стертый характер в силу ряда особенностей, присущих людям пожилого и преклонного возраста (возрастные морфологические и функциональные изменения органов дыхания, множественность патологических синдромов, стертость и неспецифичность проявлений болезней, трудности при обследовании пациентов, истощение адаптационных механизмов, в том числе гипоталамо-гипофизарно-надпочечниковой системы).
Течение большинства болезней в пожилом возрасте характеризуется при отсутствии своевременно начатого лечения быстрым ухудшением состояния, частым развитием осложнений, вызванных как болезнью, так (нередко) и проводимым лечением. Выбор препаратов для лечения бронхиальной астмы и сопутствующих заболеваний требует особого подхода.
Неминуемые процессы старения человека сопровождаются ограничением функциональных резервов всех органов и систем, в том числе и аппарата внешнего дыхания. Изменения касаются костно-мышечного скелета грудной клетки, воздухоносных путей, легочной паренхимы. Инволютивные процессы в эластических волокнах, атрофия реснитчатого эпителия, дистрофия клеток железистого эпителия со сгущением слизи и снижением секреции, ослабление перистальтики бронхов вследствие атрофии мышечного слоя, снижение кашлевого рефлекса приводят к нарушению физиологического дренажа и самоочищения бронхов. Все это в сочетании с изменениями микроциркуляции создает предпосылки к хроническому течению воспалительных заболеваний бронхолегочной системы.
Снижение вентиляционных способностей легких и газообмена, а также дискоординация вентиляционно-перфузионных отношений с возрастанием объема вентилируемых, но неперфузируемых альвеол способствуют прогрессированию дыхательной недостаточности [4, 14].
В повседневной клинической практике врач сталкивается с двумя группами пожилых больных бронхиальной астмой: теми, у кого впервые предполагается это заболевание, и длительно болеющими. В первом случае необходимо решить, в частности, служит ли клиническая картина (кашель, одышка, физические признаки бронхообструкции и т. д.) проявлением бронхиальной астмы. При подтвержденном ранее диагнозе возможны осложнения длительно существующей бронхиальной астмы и последствия ее терапии, а также утяжеляющие состояние больного сопутствующие заболевания или проводимое по поводу этих заболеваний лечение. С учетом возрастных особенностей у больных обеих групп велика угроза быстро наступающей декомпенсации всех органов и систем в случае даже нетяжелого обострения одной из болезней.
Впервые возникшую у пожилых бронхиальную астму относят к вариантам, наиболее трудным для диагностики [2], что связано с относительной редкостью начала заболевания в этом возрасте, стертостью и неспецифичностью проявлений, снижением остроты ощущений симптомов болезни и заниженными требованиями к качеству жизни у пожилых. Наличие сопутствующих заболеваний (прежде всего, сердечно-сосудистой системы), которые нередко сопровождаются схожей клинической картиной (одышка, кашель, снижение толерантности к физической нагрузке), также усложняет диагностику бронхиальной астмы. Трудным бывает и объективное подтверждение преходящей бронхообструкции у пожилых в связи со сложностью выполнения ими диагностических тестов при спирометрии и пикфлоуметрии.
Для установления диагноза «бронхиальная астма» у пожилых пациентов наибольшее значение имеют жалобы (кашель, как правило, пароксизмальный, приступы удушья и/или свистящее дыхание).
Врач должен активно расспрашивать больного, добиваясь максимально полного описания характера этих проявлений и вероятных причин их возникновения. Часто астма у пожилых дебютирует после перенесенной острой респираторной инфекции, пневмонии.
Атопия не является определяющей в возникновении бронхиальной астмы у пожилых. Вместе с тем следует уточнить сведения обо всех сопутствующих заболеваниях аллергического и неаллергического генеза — таких, как атопический дерматит, отек Квинке, рецидивирующая крапивница, экзема, риносинусопатия, полипозы различной локализации, наличие бронхиальной астмы у родственников.
Для исключения медикаментозно индуцированной бронхообструкции необходимо уточнить, какие лекарственные препараты принимал больной в последнее время.
Исключительно важное значение имеют физические признаки бронхообструкции и эффективность бронхоспазмолитиков, что можно оценить непосредственно на приеме у врача при назначении b2-агониста (фенотерол, сальбутамол) или его комбинации с антихолинергическим препаратом (беродуал) в виде ингаляции через небулайзер. В дальнейшем наличие бронхиальной обструкции и степень ее вариабельности уточняют при исследовании функции внешнего дыхания (спирометрия или мониторирование пиковой скорости выдоха с помощью пикфлоуметрии). Диагностически значимым принято считать прирост объема форсированного выдоха за 1-ю секунду на 12% и пиковой скорости выдоха — на 15% от исходных показателей. Следует, однако, подчеркнуть, что пожилым пациентам далеко не всегда удается корректно выполнить подобные исследования с первого раза, а ряд больных вообще не в состоянии осуществить рекомендуемые дыхательные маневры. В этих случаях целесообразно оценить эффективность краткосрочной симптоматической (бронхоспазмолитики) и продленной патогенетической (глюкокортикостероиды — ГКС) терапии в сочетании с симптоматической противоастматической.
Результаты кожного тестирования не имеют большой диагностической значимости, так как возникновение бронхиальной астмы у пожилых не связано со специфической аллергической сенсибилизацией [2]. Вследствие высокого риска осложнений у пожилых больных следует избегать проведения провокационных медикаментозных проб (с обзиданом, метахолином).
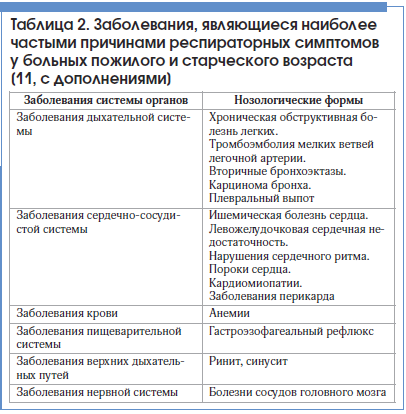
Нужно также помнить, что бронхообструктивный синдром (т.е. нарушение бронхиальной проходимости) может быть обусловлен разнообразными причинами: механическим препятствием внутри бронха; сдавлением бронха извне; нарушением легочной гемодинамики вследствие левожелудочковой недостаточности, тромбоэмболии в системе легочной артерии (табл. 1).
Таким образом, перечень нозологических форм и синдромов, с которыми необходимо дифференцировать впервые возникшую бронхиальную астму у лиц пожилого возраста, достаточно велик.
В пожилом возрасте в значительной степени стирается грань между бронхиальной астмой и хронической обструктивной болезнью легких (ХОБЛ). В этом случае проводится пробный курс лечения (1—3 нед) ГКС в дозе 30—40 мг/сут в пересчете на преднизолон. При бронхиальной астме отмечается значительное улучшение самочувствия и состояния больного, снижается потребность в бронхолитиках, улучшаются скоростные показатели спирометрии. В дальнейшем больному подбирают базисную терапию, в основе которой должны быть ингаляционные глюкокортикоиды (ИГКС).
Определенные трудности возникают при проведении дифференциального диагноза бронхиальной астмы со стенозом верхних дыхательных путей [7]. Для стеноза характерны стридорозное дыхание, преимущественное увеличение аэродинамического сопротивления в фазу вдоха, специфические для внегрудной обструкции изменения петли поток — объем.
При этом отсутствуют клинические, лабораторные и инструментальные признаки истинной бронхиальной обструкции. Своевременная консультация оториноларинголога в подобных случаях особенно важна.
Нередкой причиной приступообразного кашля и удушья у пожилых может стать трахеобронхиальная дискинезия (или функциональный экспираторный стеноз) трахеи — синдром, характеризующийся патологической растяжимостью и слабостью мембранозной стенки трахеи с ее пролабированием в просвет трахеи и частичным или полным перекрытием (экспираторный коллапс). Кашель и удушье при этом синдроме чаще возникают при смехе, громкой речи. Несоответствие жалоб и физических данных, отсутствие эффекта при пробной терапии бронхоспазмолитиками и ГКС, патологическая подвижность мембранозной стенки трахеи при трахеоскопии позволяют уточнить диагноз.
В дифференциальном ряду как причину пароксизмального кашля и преходящей бронхообструкции следует рассматривать ГЭРБ, особенно у пожилых, так как это заболевание, как и многие другие, сцеплено с возрастом. При подозрении на связь кашля и бронхоспазма с рефлюкс-эзофагитом показаны эндоскопическое исследование, а также проведение суточной рН-метрии и манометрии пищевода параллельно с мониторированием бронхиальной проходимости методом пикфлоуметрии. Адекватное лечение ГЭРБ может привести к полному регрессу или значительному уменьшению всех ее проявлений, включая и бронхолегочные.
Следует иметь в виду, что при бронхиальной астме на функциональное состояние нижнего пищеводного сфинктера могут влиять некоторые лекарственные препараты. Так, одним из побочных эффектов теофиллина является расслабление нижнего пищеводного сфинктера, что закономерно усугубляет его несостоятельность при ГЭРБ. Назначение этих препаратов пожилым больным бронхиальной астмой, особенно на ночь, может усилить ночные симптомы бронхиальной астмы.
Уместно предложить несколько правил, которыми следует руководствоваться при уточнении диагноза и лечении лиц пожилого возраста: больше сомневаться, тщательно обследовать больного на ранних стадиях болезни, отменять препараты с нежелательным побочным действием, оптимизировать питание при подозрении на рефлюксиндуцированный кашель или бронхообструкцию. По показаниям рекомендуется пробная терапия диуретиками при застойной сердечной недостаточности, ингибиторами протонного насоса, антацидами, прокинетиками и т.д. при ГЭРБ, бронхоспазмолитиками и ГКС при вероятной бронхиальной астме.
В последние годы увеличивается число больных с сочетанием хронических заболеваний органов дыхания и ИБС [13,14]. При типичном течении ИБС данные анамнеза, физическое обследование в совокупности с результатами инструментальных исследований (ЭКГ, эхокардиография — ЭхоКГ, мониторирование по Холтеру и т.д.) позволяют диагностировать ИБС более чем в 75% случаев [1], хотя признается, что у больных бронхиальной астмой и ХОБЛ она чаще, чем в общей популяции (соответственно 66,7 и 35—40%), протекает атипично, т.е. без стенокардии. Это особенно актуально для больных с тяжелым течением бронхиальной астмы и ХОБЛ, когда симптомы бронхолегочного заболевания и их осложнения определяют клиническую картину, оставляя в тени коронарную болезнь. По нашим данным, при подобной сочетанной патологии у 85,4% больных ИБС протекает без стенокардии [6,8].
Целью лечения бронхиальной астмы, независимо от возраста пациента, должны быть полное устранение или существенное уменьшение симптомов, достижение наилучших показателей функции внешнего дыхания, уменьшение количества и тяжести обострений, оптимизация терапии самой болезни и ее осложнений, а также сопутствующих заболеваний, рациональное использование лекарственных средств.
Для достижения наилучшего контроля за течением бронхиальной астмы у лиц пожилого возраста важно обеспечить не только больного, но также (что особенно важно) его родственников и близких необходимой информацией о болезни, способах контроля в домашних условиях, правилах пользования лекарственными препаратами, особенно ингаляторами. Следует заметить, что эффективность образовательных программ в Астма-школах у пожилых ниже, чем у больных молодого и среднего возраста, в силу психоэмоциональных, поведенческих особенностей. Могут возникнуть трудности в регулярном посещении занятий (если больной не находится в стационаре) и т.д. Поэтому приоритетное значение имеют индивидуальные занятия, проводимые как врачом, так и средним медицинским персоналом (при необходимости — на дому). Пожилой больной нуждается в систематическом и более тщательном наблюдении. Для пожилых и престарелых необходимо составлять подробные памятки по режиму приема и дозированию лекарств, контролировать правильность выполнения техники ингаляций, оценивать скоростные показатели вдоха. Для пожилых особенно актуально применение спейсера.
Иммунотерапия (специфическая гипосенсибилизация) у пожилых и престарелых практически не проводится, так как она наиболее эффективна на ранних стадиях заболевания и имеет определенные противопоказания, вероятность которых с возрастом увеличивается.
Большинству пожилых больных бронхиальной астмой показана комплексная, индивидуально подобранная базисная медикаментозная терапия, включающая противовоспалительные и бронхоспазмолитические средства. В качестве препаратов для долговременного контроля бронхиальной астмы предпочтение следует отдавать ИКС. Ингаляционные агонисты bb2-адренорецепторов пролонгированного действия могут быть добавлены к базисной терапии в случае высокой, несмотря на оптимальные дозы ИКГ, потребности в бронхоспазмолитиках короткого действия.
Пролонгированные теофиллины с учетом известных побочных эффектов (аритмогенный, гастроинтестинальный и др.) имеют ограниченное применение у пожилых. Их назначение оправдано при недостаточности терапии, непереносимости b2-агонистов, а также у пациентов, предпочитающих прием препаратов внутрь ( при отсутствии ГЭРБ).
Для купирования или предупреждения эпизодов затрудненного дыхания, удушья или пароксизмального кашля у пожилых применяют ингаляционные b2-агонисты короткого действия. При возникновении нежелательных эффектов (стимуляция сердечно-сосудистой системы, тремор скелетных мышц и т.д.) можно уменьшить их дозу за счет комбинации с антихолинергическими препаратами, которые признаются в качестве альтернативных бронхолитиков для купирования приступов удушья у пожилых. В период обострения бронхиальной астмы пожилых пациентов предпочтительнее переводить на применение бронхоспазмолитиков через небулайзер.
Терапия бронхиальной астмы у пожилых должна быть рациональной (минимизация количества препаратов без снижения эффективности лечения) и максимально щадящей (исключение препаратов, которые могут оказать негативное влияние на течение бронхиальной астмы) с учетом сопутствующих заболеваний, как правило, требующих дополнительных лекарственных средств. Общие принципы ведения пожилых, страдающих БА, представлены в табл. 3.
При назначении пожилым топической противовоспалительной терапии следует учитывать, что все известные и наиболее часто применяемые ИГК имеют достаточную для клинического эффекта противовоспалительную активность. Успех лечения в основном определяют следование больного рекомендациям врача, оптимальный путь доставки лекарственного средства (ингалятор, спейсер) и техника выполнения ингаляции, которая должна быть удобной и необременительной для больного.
Количество больных, строго выполняющих рекомендации врача, колеблется в широких пределах (от 20 до 73%). При использовании обычных дозированных аэрозольных ингаляторов (ДАИ) примерно 50% больных (среди пожилых — еще больше) не могут синхронизировать вдох с активированием баллончика ингалятора, вследствие чего эффективность лечения снижается. Неэффективное использование ингалятора создает условия, при которых ИГКС используются в неконтролируемых, чаще субоптимальных дозах, вызывая системные побочные эффекты, связанные преимущественно с увеличением ротоглоточной фракции препарата, а также повышает стоимость лечения.
Известно, что объем респирабельной фракции имеет значение как в эффективности, так и в безопасности лечения; в свою очередь распределение препарата в дыхательных путях в значительной степени зависит от устройства для ингаляции. Применение ДАИ, активируемых вдохом (Беклазон Эко Легкое Дыхание®), не требует синхронизации вдоха пациента и активации ингалятора. В исследовании J. Lenney и соавт. было продемонстрировано, что 91% больных правильно выполняют технику ингаляции с помощью ДАИ, активируемого вдохом Легкое Дыхание® [5].
Безусловно, простая для больного техника ингаляции с помощью активируемого вдохом ДАИ Легкое Дыхание® способствует повышению взаимопонимания между врачом и пациентом , выполнению рекомендаций врача по режиму лечения и как следствие — более эффективному лечению больных бронхиальной астмой, особенно пожилого возраста. Скорость вдоха при использовании ДАИ, активируемого вдохом (Беклазон Эко Легкое Дыхание® или Саламол Эко Легкое Дыхание®), может быть минимальной (10 — 25 л/мин), что даже при тяжелом течении бронхиальной астмы под силу большинству больных и обеспечивает доставку лекарственного препарата в дыхательные пути, значительно повышая качество ингаляционной терапии.
Не вызывает сомнений, что наиболее эффективным, патогенетически обоснованным средством лечения бронхиальной астмы являются ГКС, и большинству больных показано многолетнее их применение. Частота осложнений длительной терапии ГКС (табл. 4) в последние годы уменьшается в связи с преимущественно ингаляционным способом их введения. Вместе с тем количество пожилых больных бронхиальной астмой в нашей стране, длительно получающих ГКС системно, еще достаточно велико. Особенно актуальной в этой связи становится проблема остеопороза — стероидиндуцированного в комбинации с сенильным. Своевременный перевод больных на терапию ИГКС, динамическое наблюдение за состоянием костной ткани (денситометрия), медикаментозная профилактика и лечение остеопороза в значительной степени улучшают качество жизни больных.
Наиболее частой в пожилом возрасте является патология сердечно-сосудистой системы, в первую очередь ИБС и АГ. Врачи общей практики, кардиологи, пульмонологи довольно часто вынуждены решать вопрос, как лечить эти состояния у больных бронхиальной астмой. Трудности при сочетанной патологии обусловлены возрастающим риском ятрогенного воздействия. Актуальность проблемы подчеркивается тем, что определенные препараты, назначаемые по поводу ИБС и АГ, нежелательны или противопоказаны больным бронхиальной астмой. И наоборот, препараты для лечения бронхиальной астмы могут оказывать негативное влияние на сердечно-сосудистую систему. В литературе приводятся противоречивые данные о воздействии b2-агонистов на миокард при изолированной ХОБЛ, а также при сочетании ее с ИБС [12,16]. На практике предпочтение отдается препаратам с наибольшей селективностью, в частности альбутеролу (Саламол Эко Легкое Дыхание®, вентолин и др.).
По мнению большинства исследователей, селективность b2-агонистов носит дозозависимый характер.
При увеличении дозы препарата стимулируются и b1-рецепторы сердца. Это, в свою очередь, сопровождается увеличением силы и частоты сердечных сокращений, минутного и ударного объема. Вместе с тем b2-агонисты признаются наиболее мощными бронхоспазмолитиками, важнейшими препаратами для лечения ХОБЛ; при правильном режиме дозирования они не вызывают аритмогенный эффект и не усугубляют уже имеющиеся нарушения сердечного ритма.
Определенная группа лекарственных препаратов может индуцировать кашель у больных, не страдающих ХОБЛ, или вызвать обострение бронхиальной астмы или ХОБЛ. Речь идет о препаратах, которые наиболее часто используются именно у пожилых пациентов. В лечении ИБС, АГ, сердечной недостаточности успешно применяются b-адреноблокаторы, ингибиторы АПФ.
b-Адреноблокаторы в последние годы занимают лидирующее положение в лечении АГ. Однако вследствие блокады b2-адренорецепторов высока вероятность появления побочного эффекта в виде бронхоспазма, что может представлять непосредственную угрозу жизни, особенно при уже имеющемся синдроме бронхообструкции, в том числе у больных бронхиальной астмой. При назначении кардиоселективных b-адреноблокаторов — таких, как бетопролол, атенолол, бисопролол, карведилол, вероятность возникновения столь грозного побочного эффекта значительно ниже [5]. Однако и препараты этой подгруппы лучше не назначать при отсутствии специальных показаний (непереносимость или неэффективность других средств).
Одним из часто встречающихся (до 30%) побочных эффектов при лечении ингибиторами АПФ является упорный сухой кашель, возникающий в разные (!) периоды от начала лечения [3,10,17]. Механизм развития кашля связывают с воздействием препаратов этой группы на синтез простагландинов, в результате чего повышается активность брадикининовой системы [11,17].
Как правило, после отмены ингибиторов АПФ кашель исчезает. Эти препараты не противопоказаны больным бронхиальной астмой, однако примерно у 4% пациентов они могут вызвать обострение болезни [9]. Необходимы тщательное наблюдение при приеме препаратов этой группы и их отмена в случае появления или усиления кашля. У некоторых больных кашель возникает в ответ не на все препараты этой группы, поэтому в ряде случаев возможна замена одного препарата другим из той же группы. В последние годы появилось новое поколение антигипертензивных препаратов — антагонистов рецепторов ангиотензина II, которые лишены подобного побочного эффекта [5, 9].
Следует иметь в виду, что непереносимость b-адреноблокаторов и ингибиторов АПФ может проявиться у длительно принимавших их больных, во время или вскоре после острого респираторного заболевания, пневмонии.
В настоящее время из 7 групп антигипертензивных средств (b-блокаторы, диуретики, антагонисты кальция, ингибиторы АПФ, антагонисты рецепторов ангиотензина II, b-адреноблокаторы, центральные симпотолитики) для лечения АГ у пожилых пациентов с бронхиальной астмой препаратами 1-го ряда признаны антагонисты кальция.
У большинства людей пожилого и преклонного возраста имеются болезни опорно-двигательного аппарата, при которых ведущими становятся артралгии, а основным средством лечения — НПВП. У больных с аспириновой астмой эти препараты могут привести к тяжелейшему обострению болезни, вплоть до смертельного исхода. Во всех других случаях при назначении этих препаратов больным необходимо тщательное наблюдение.
Индивидуальный подход к лечению АГ и ИБС у больных бронхиальной астмой предполагает:
1. исключение некоторых препаратов (неселективных b-адреноблокаторов);
2. тщательное наблюдение за переносимостью всех препаратов, особенно селективных b-адреноблокаторов (в случае особых показаний к их назначению), ингибиторов АПФ, НПВП;
3. последовательное включение препаратов в схему лечения при показаниях к комбинированной терапии.
Таким образом, ведение пожилых больных с бронхиальной астмой предполагает знание врачом широкого круга дисциплин внутренней медицины, а лечение требует комплексного подхода с учетом всех сопутствующих заболеваний.
источник