Аденоиды – хронический воспалительный процесс в носоглотке, проявляющийся патологическим увеличением глоточной миндалины и нарушением дыхания через нос.
Аденоиды являются заболеванием, характерным преимущественно для детей дошкольного и младшего школьного возраста. Среди причин болезни рассматривают:
- частые острые респираторные вирусные инфекции, другие детские инфекционные заболевания (корь, скарлатина, краснуха и др.)
- аллергические реакции в раннем возрасте
- наследственная предрасположенность (наличие аденоидов у ближайших родственников)
- лимфатико-гипопластический диатез
Считается, что к аденоидам могут предрасполагать вирусные заболевания, перенесенные матерью в I триместре беременности, и родовые травмы, а также проживание ребенка в экологически неблагоприятных условиях (загазованные крупные города и предприятия химической промышленности и т.д.).
В результате вышеперечисленных причин происходит увеличение ткани глоточной миндалины и развитие аденоидов. При этом защитная функция глоточной миндалины, наоборот, нарушается, возникает хроническое воспаление и заселение ее поверхности патогенными бактериями. Это предрасполагает к частым инфекционным заболеваниям верхних дыхательных путей. Также аденоиды приводят к нарушению носового дыхания, а иногда и деформации лицевых костей, замедлению развития речи и частым аллергическим реакциям.
У грудных детей аденоиды проявляются, как правило, нарушениями сосания и беспокойным сном. Часто развиваются бронхиты и другие острые респираторные инфекции. При аденоидах может нарушаться функция желудочно-кишечного тракта (плохой аппетит, срыгивания и рвота, запоры и поносы) и дыхательной системы, что приводит к задержке роста и развития ребенка.
Одно из первых проявлений аденоидов у детей старше 1 года – нарушение носового дыхания. Ребенок может периодически или постоянно дышать через рост, часто ходит с открытым ртом, во сне сопит или храпит. При аденоидах у детей первых лет жизни часты острые респираторные заболевания и отиты, может быть длительно непреходящий насморк. При далеко зашедшем заболевании возникают нарушения слуха, а также нарушения развития речи. Ребенок с аденоидами может говорить в нос и не выговаривать отдельные звуки. По утрам его беспокоит головная боль, сухой кашель, в течение дня – сонливость и повышенная утомляемость, раздражительность и снижение концентрации внимания и памяти. Аденоиды могут приводить к нарушениям формирования лицевого скелета, при этом характерна клинообразная верхняя челюсть, высоко расположенное верхнее небо и неправильное расположение зубов, сглаженные складки лица.
К осложнениям аденоидов относят хронические тонзиллиты, трахеиты, фарингиты, бронхиты, нарушения слуха вследствие евстахиитов, частых острых средних отитов, хронический синусит и синдром обструктивное апноэ (нарушение дыхания во время сна), деформации лицевого скелета черепа.
Диагноз аденоидов можно установить на основании характерных клинических симптомов и результатов инструментального исследования. В настоящее время редко используется пальцевое исследование носоглотки из-за его низкой информативности. Оптимальным методом инструментальной диагностики аденоидов является исследование гибким эндоскопом, проводимое через нос – риноскопия или через полость рта – эпифарингоскопия. Фарингоскопия, передняя или задняя риноскопия с помощью зеркал являются простыми и доступными методами диагностики аденоидов, однако их использование у детей раннего возраста может быть затруднительным. Возможно применение рентгенологического исследования с распыляемым через нос контрастом, позволяющее оценить размеры аденоидов и их точную локализацию. В сложных случаях для уточнения диагноза возможно проведение магнитно-резонансной или компьютерной томографии.
Дифференциальную диагностику аденоидов проводят с искривлением носовой перегородки, полипами и опухолями носоглотки, гипертрофией задних концов нижних носовых раковин, рубцами и деструктивными процессами при инфекционных гранулемах.
Лечение аденоидов проводят в условиях поликлиники у оториноларинголога. Показанием к госпитализации является необходимость в оперативном лечении. Приоритетным на сегодня является консервативное лечение аденоидов. Из медикаментозных препаратов наиболее часто используют растительные лекарственные средства (тонзилгон, тонзипрет), способные влиять на разрастание лимфоидной ткани носоглотки. Ряд врачей также рекомендует использовать в терапии аденоидов всевозможные иммуномодуляторы (ИРС-19, рибомунил и т.д.), однако их применение должно быть ограничено строгими показаниями при наличии лабораторно подтвержденных признаков нарушения иммунной системы. Симптоматическое лечение включает назначение сосудосуживающих капель в нос (нафазолин, ксилометазолин) для уменьшения отека слизистых и улучшения носового дыхания. Эффективным при аденоидах может быть использование физиотерапии (лазер, ультрафиолетовое облучение области поражения и т.д.). Определение тактики лечения и применение лекарственных препаратов при аденоидах осуществляется по предварительной консультации врача.
Хирургическое лечение (удаление аденоидов скальпелем или с использованием ультразвука и лазера) показано в случае значительного размера разрастаний глоточной миндалины, а также при наличии вышеперечисленных осложнений заболевания. К сожалению, даже после оперативного лечения возможно повторное появление аденоидов.
Профилактика аденоидов заключается в общем укреплении организма ребенка (закаливание, рациональное питание, курсы витаминов). Необходимо своевременно прививать ребенка согласно календарю вакцинации, а также вовремя лечить воспалительные заболевания верхних дыхательных путей и среднего уха.
источник
Причина того, что родители практически не сталкиваются с проблемой острого аденоидита, пока ребенку не исполнится три года, кроется не в избирательности возрастных предпочтениях патологии. Определенный рубеж находится на стыке двух периодов – домашнего, когда ребенок защищен от инфекций практической изоляцией от возбудителей болезнетворной среды, и социального. Второй из названных этапов жизни ребенка подразумевает пребывание его в среде сверстников. Как следствие, потенциальных опасностей заражения становится больше, и нагрузка на организм малыша возрастает многократно.
Переход к социальной жизни у ребенка начинается, как правило, резко, на фоне ослабленного иммунного аппарата. Столкнувшись с огромным количеством незнакомых раздражителей бактериального характера, не приученная к подобному натиску естественная защита ребенка начинает страдать.
В носоглоточной системе маленького человека расположена миндалина, исполняющая барьерную функцию между внешней микробной средой и хрупким детским организмом. Возможности защитного органа не безграничны, и когда под воздействием провоцирующих факторов нагрузка на миндалину возрастает, она начинает стремительно расти, формируясь в аденоиды.
К началу полового созревания аденоиды атрофируются сами собой, и обнаружить их у взрослого человека удается крайне редко. Но пока их функциональность находится на пике активности, привести к воспалению и образованию острого аденоидита может любая сильная провокация.
На этом этапе обнаружить и купировать процесс – первая задача родителей и медицинских работников. Упущенное время при попустительском отношении к здоровью ребенка приводит к необратимым патологиям в формировании лицевой части черепа, хроническим ринитам, тонзиллитам, затормаживанию общего развития и прочим нарушениям.
Классификация аденоидитов подразумевает разделение заболевания по форме протекания, типу поражения и степени тяжести состояния:
- Острый аденоидит. Температура при длительном течении поднимается до 38 градусов, при этом в область воспаления попадают все сегменты лимфатического кольца. Острая форма наблюдается после диагностирования у ребенка ОРВИ и других инфекционных или бактериологических заражений. При наличии врожденных патологий миндалин аденоидит в подострой форме может фиксироваться у детей младенческого возраста.
- Хронический аденоидит отмечается повышенной длительностью, от полугода. Симптоматика бывает значительно затерта множественными признаками сопутствующих ЛОР-заболеваний, так как данный вид воспаления аденоидов охватывает все участки респираторного тракта и рядом расположенных органов.
Далее, по шкале сложности заболевания и объему поражения миндалины носоглотки оценивают уровень патологического состояния:
- I степень – воспаленная миндалина загораживает третью часть носовой перегородки и дыхательных путей.
- II степень — аденоидой загорожена вторая часть перегородочной кости.
- III степень – свободной от воспаленного органа остается одна треть перегородки.
- IV степень – означает полную невозможность осуществлять дыхание носом из-за обширного охвата носовой перегородки воспалением.
Острый аденоидит у детей выражен настолько очевидными признаками, что не заметить процесса на самом начальном этапе невозможно. Еще прежде, чем увеличившиеся лимфоузлы под нижней челюстью станут замены и начнут реагировать болью на прикосновения, дыхание ребенка во сне будет прерываться храпом, а выделения из носа изменят консистенцию и цвет на густую, неприятно пахнущую слизь.
Другими симптомами выступят:
- температурные скачки, либо устойчивое повышение до 38 градусов;
- ребенок начинает произносить звуки «гундосым» голосом, «гугнить»;
- отмечается ухудшение слуха ребенка – он переспрашивает по несколько раз и хуже воспринимает услышанное;
- по утрам малыш покашливает без мокротных отделений;
- ребенок, умеющий внятно объяснить свое состояние, может жаловаться, что в горле постоянно чувствуется комок, иногда это ощущение сопровождается болью.
Так называемое «аденоидное лицо» появляется у ребенка ввиду крайнего игнорирования родителями всех предшествующих признаков. Такие дети всегда заметны особым, словно бессмысленным или удивленным выражением лица, при котором рот всегда приоткрыт, а между верхней приподнятой губой и носом образован припухлый бугорок. При усиленном слюнотечении подбородок таких детей всегда мокрый от выделяющейся слюнной жидкости.
Со временем, если и в этом случае меры не будут приняты, происходит изменение конфигурации черепной коробки. От неправильного дыхательного процесса страдают легкие и костное строение грудной клетки.
Болезнь не возникает на пустом месте, этому всегда предшествует воспаление носоглоточной миндалины. Возбудителями процесса выступают болезнетворные грибки или агенты вирусных инфекций, такие как бактерии золотистого стафилококка и стрептококка. Немаловажна степень предрасположенности ребенка к ответной реакции на поражение микроорганизмами. Поэтому очень важно не пропустить начала процесса и всегда учитывать обстоятельства, которые могут привести к образованию патологии:
- есть опасность заражения ОРВИ от другого человека;
- ребенок перемерзал;
- частые болезни повлекли иммунодефицит;
- в анамнезе присутствовали тяжелые инфекционные заболевания: скарлатина или корь;
- имеются перешедшие в хроническую форму риниты, респираторные заболевания;
- наблюдается неполноценное питание;
- условия жизни не соответствуют общим гигиеническим нормам;
- в присутствии ребенка курят;
- есть ярко выраженная аллергическая восприимчивость.
Опираясь на авторитетное мнение доктора Комаровского (лечение острого аденоидита у детей стало темой его отдельной видеобеседы), можно утверждать, что подавляющее большинство зафиксированных случаев перехода болезни в хроническую форму обусловлено неполноценной терапией при ОРВИ.
Под воздействием инфекционных возбудителей хламидий, или исходя из общего иммунодефицита, благодаря которому организм не в состоянии отторгать инородные клетки, аденоиды начинают источать гной. После скопления большого количества жидкого вещества выделения опускаются в горло, растекаются в носовых пазухах, а попадая в сосуды вместе с кровью, начинают даже путешествовать по организму, оседая на органах фильтрации – печени и почках.
Стоит вспомнить, что данная стадия болезни является естественным продолжением яркой симптоматики острого течения, а значит, этап гниения воспаленной миндалины можно было предотвратить.
Обнаружить острый гнойный аденоидит помогут такие характерные особенности:
- постоянная заложенность носа ребенка с непрекращающимся выделением темной, землистого цвета слизи;
- ухудшение качества сна, ребенок часто просыпается, а во время сна не закрывает полностью рот;
- температура держится в пределах 37,5 градусов;
- присутствуют устойчивые головные боли;
- наблюдается снижение слуха;
- у маленьких деток отрыжки переходят в обильное отделение рвотных масс, дети постарше жалуются на частую тошноту, посещения туалета становятся нерегулярными из-за частых запоров или диарей.
Для лечения острого аденоидита в гнойной форме используют многократные промывания носоглоточного аппарата и назначают полный курс антибиотиков.
Подострый аденоидит, как и хронический, является состоянием неустойчивых признаков, с этапами ремиссий и рецидивов. Но в случае быстро принятых лечебных мер заметные улучшения с динамикой воспалительного спада наступают уже через две недели. Данное осложнение острого аденоидита в начале процесса идет параллельно с развитием лакунарной ангины.
Температура у ребенка, больного подострым аденоидитом, может держаться еще в течение некоторого времени после исчезновения остальной симптоматики, и даже в период выздоровления. Физикальный осмотр выявит увеличенные, с болевыми ощущениями при прощупывании шейные и подчелюстные лимфатические узлы.
При наличии у детей симптомов аденоидита лечение и вспомогательные меры не всегда идут в ногу с истинным диагнозом. В случаях, когда увеличение подчелюстных лимфоузлов выступает ярко выраженным признаком, родители спешат показать ребенка стоматологу. Полная санация ротовой полости иногда отнимает много драгоценного времени, тогда как правильная терапия острого аденоидита должна начаться немедленно.
Специалист, которому следует адресовать жалобы при обнаружении хотя бы двух симптомов из верхних списков, это отоларинголог. В арсенале ЛОР-врача есть все требуемые инструменты для эндоскопического обследования, но родителям нужно быть готовыми к тому, что для уточнения диагноза потребуются рентгенологические и лабораторные исследования.
Большой проблемой для многих детей оказывается простой физикальный осмотр, при котором врач прощупывает аденоиды контактным, пальцевым методом. Но этот способ практикуется редко, так как просмотр патологических разрастаний способами задней риноскопии (зеркалом, через ротовую полость) или фиброскопом (гибким эндоскопом) дает достаточно полную картину по уровню и сложности заболевания.
Характерная клиника, позволяющая диагностировать патологию и определить, нужно ли у ребенка удалять аденоиды, показана в степени отечности глоточной миндалины, образовании нагноения и структуре (рыхлости, плотности) больного органа.
Если аденоидит возникает неоднократно, и есть подозрение, что микрофлора миндалин не воспринимает лечение, берется мазок со слизистой на посев бактериальной среды с целью подбора адекватной антибактериальной терапии.
Главная задача, стоящая перед врачами при диагностировании симптомов аденоидита у детей, – лечение ведущего заболевания, которым чаще всего оказывается ОРВИ. Это входит в мероприятия общего назначения, а местными мерами считаются действия, направленные на купирование болезненных проявлений.
Снятию тревожных признаков и болевого синдрома аденоидита способствуют:
- Промывания носоглотки солевым раствором либо средствами, изготовленными на его основе. Чтобы не раздражать слизистую, солевые полоскания рекомендуют чередовать с настоями и отварами из лекарственных растений, зарекомендовавших себя как противомикробные. Такими выступают: шалфей, ромашка, календула, зверобой.
- Для прекращения выделения слизи из носа используют (курсом не более недели) средства для местного сужения сосудов. Это: «Риностоп», «Длянос», «Назол», «Нафтизин» (детский). Формы выпуска могут быть любыми, но аэрозольное орошение имеет преимущество по части равномерного распределения жидкости.
- Из местных антибиотиков детские врачи продолжают назначать испытанный «Альбуцид», но ощущение жжения, которое возникает у детей при использовании средства, делает терапию мучительной и для ребенка, и для родителей. Поэтому альтернативой старому препарату давно и с успехом выступают спреи: «Изофра», «Биопарокс» (он имеет две насадки в комплекте – для орошения носа и горла), «Полидекса».
Назначение назальных стероидов для лечения аденоидита считается такой же обязательной мерой, как и использование антибиотиков, особенно в последнее время, когда выбор средств позволяет максимально учитывать индивидуальные особенности детского организма. Среди таких лекарств выделяют «Назофан», «Авамис», «Фликсоназе». Особого внимания заслуживает препарат «Назонекс». При остром аденоидит у детей применение этого средства оправдано клиническими рекомендациями. Также хорошей совместимостью с большинством препаратов узкого и широкого спектра действия.
Чем у ребенка лечить острый аденоидит второй и третьей степени сложности, решает лечащий врач, но только после того, как все консервативные методы будут испробованы, и результат окажется ниже ожидаемого, может подняться вопрос об удалении воспаленных миндалин оперативным вмешательством.
Острый аденоидит у детей, перешедший в хроническую фазу, действует угнетающе также на психоэмоциональное состояние ребенка. Окружающим становится заметно быстрое «скатывание» его по школьной успеваемости, потеря интереса к играм, особенно в среде сверстников.
У грудничков возникновение аденоидита – явление редкое, но оно так же ярко выражено и не может укрыться от внимательных глаз. Малыш становится беспокойным, во время плача задыхается, отказывается принимать еду. Уже употребленная пища часто выходит в виде обильной отрыжки или даже рвоты.
При запущенных формах болезни возможно диагностирование самого опасного осложнения острого гнойного аденоидита у ребенка – сепсиса.
Профилактика аденоидита должна начинаться с рождения малыша, и продолжаться все время до достижения ребенком подросткового возраста. Помимо постоянного наблюдения за поведением ребенка во время сна (с закрытым или открытым ртом он спит, храпит ли, или задыхается), необходимо время от времени устраивать санацию носоглотки слабыми солевыми растворами. Особой актуальностью мера пользуется при гриппозных эпидемиях или при посещении ребенком детского сада, где риниты повсеместны.
Большое значение в предотвращении нагрузки на миндалины имеет своевременное лечение любых респираторных заболеваний, вызванных вирусами.
источник
Какие признаки позволяют заподозрить такое разрастание аденоидов у ребенка,что оно вызывает угрожающие проявления дисфункциональности в поджелудочной железе, печени, и главного органа пищеварения – желудка? Насколько быстро прогрессирует аденоидная инвазия в паренхимах этих важнейших органов? – неполный список тем, которые хотят узнать родители заболевших детей. Исчерпывающая информация изложена в очередном обсуждении злободневной проблемы у детей – миндалины, воспаленные аденоидами.
Первые признаки проблемы у детей с пищеварительным трактом (при аденоидитах, воспаленных аденоидах), как правило, малозаметны.Патогенный процесс в миндалинах, зараженных аденоидами, длительное время не заявляет о злостном влиянии на пищеварительную систему ребенка. Симптоматика ранних стадий дисфункции в ЖКТ завуалирована, подобна обычным проявлениям дисбактериоза, дискинезии. В основном, наблюдается общий болезненный дискомфорт после принятия пищи, сосредоточенный в эпигастральной (брюшная полость) локации.
Главный орган пищеварения реагирует, на проникшую в его сферу аденоидную вегетацию основополагающим аномальным процессом – возникновением гастрита. Как ни парадоксально звучит, но гастритом (различных типов и стадий) заболевают не только взрослые, но и дети.
Что происходит во внешних, внутренних слоях оболочки желудка ребенка? – начавшаяся гиперемия трансформируется в гиперплазию слизистого эпидермиса. Начинается как: вялотекущая патогенная реакция, со временем преобразовывается в хроническую, рецидивирующую форму, аденоидные патогенезы инвазируются в глубинные слои мышечных, железистых тканей желудка, чем провоцируют тяжелые типы энтерита, желудочные эрозии и язвы.
- Вид желудка в здоровом
- Желудок, пораженный
- гастритно-аденоидной патоинвазией:
На примере прилагаемой таблицы четко прослеживается патологическая динамика перехода аденоидного гастрита из одной фазы в другую (тяжесть протекания указана с сопровождающимися симптомами и признаками):
| 1) | Гастрит начальный (катаральный) | Симптоматика: слабо определяемая при клиническом осмотре, не выявляет явных, угрожающих патологий. Незначительные дискомфортные явления с пищеварением. | Признаки: незначительная тошнота после еды, отрыжка изо рта с тухлым запахом яйца, вздутие живота (метеоризм), отхождение зловонных газов. |
| 2) | Рефлексный поверхностный гастрит хронического течения. Тип С. | Отличительный симптом – рефлюкс синдром (выброс желчи, пищевой секреции из 12-ти перстной кишки обратно в пищевод, желудочную полость) | К прежнему состоянию добавляются: изнурительная пекущая изжога, болезненные спазмы, рези в животе, запоры или жидкий, водянистый понос. |
| 3) | Тип В. Антральный | Дисбактериоз, диспепсия, диарея, что ведет к обезвоживанию организма, анорексии. Лабораторные анализы желудочного сока отмечают гипертрофические изменения параметров PH metrium (химические показатели) в желудочной секреции (повышенная/пониженная кислотность). | К предыдущей картине присоединяется: головокружение, тошнота, общая слабость. Обильное пот выделение, жажда, сухость в ротовой полости. Кожные покровы бледные, язык «обложен» плотным налетом. При пальпации живот напряженный, вздутый, увеличена нижняя доля (головка), печени, выступает из правого подреберья. В моче, кале кровяные сгустки. |
Вид гиперемированной поджелудочной железы, спровоцированной аденоидитом
Железистый висцеральный орган, поджелудочная железа, входит в единый цикл,
общую систему желудочно-кишечного тракта. Без которого невозможны жизненно
важные, биологические реакции – ферментации пищевой секреции (поступающей из желудка), выработки (редукции) гормонов (эндо кринов, экзо кринов, инсулина).
Близкое антропологическое прилегание одного органа к другому (желудка и поджелудочной железы), обуславливает их взаимосвязь в аденоидных патогенезах. Если происходит сбой функциональности в одном, этот болезнетворный фактор обязательно затрагивает другой орган, вносит аналогичные признаки и симптомы, передает патогенную микрофлору.
Какие признаки позволяют заподозрить такое разрастание аденоидов у ребенка, что они манифестируются в поджелудочной железе? Наблюдается картина, не на много отличающаяся от желудочной дисфункции (см. таблицу). Только болезненные спазмы передвигаются ближе к правому подреберью.
Здоровая печень: А это после заражения патогенной микрофлорой. Как считаете, есть отличия?
Не нужно и абсолютно излишне напоминать, что печень – естественная, данная от природы биологическая лаборатория. Ее физиологическая структура (паренхима) состоит из уникальной, неповторимой биологической «ткани», пропитана крупными венозными сосудами, капиллярной тончайшей сетью. Без печени невозможна жизнь человека. Поэтому любое ее заболевание, инфицирование, попадание субстантов аденоидной (или иной вирусной, бактериальной, микробной) интоксикации – грозит тяжелейшими последствиями для всего организма, здоровья в целом.
Важно! Если, появились такие симптомы – немедленно обращайтесь к педиатру и отоларингологу. Они направят заболевшего ребенка на детальный осмотр к гастроэнтерологу, эндокринологу. Потребуется заключение этих специалистов, чтобы установить главенствующий фактор – патологические формации в вышеуказанных органах происходят по причине аденоидита или они вызваны другим микробиологическим патогенезом?
Действительно, сверхзлободневная тема обращения родителей к детским врачам. Особенно, если специалисты детской эндокринологии, гастроэнтерологии, на основании проведенных обследований, подтвердили подозрение – болезнетворные изменения, заболевания желудка, печени, поджелудочной железы вызваны аденоидной интоксикацией. Что нужно вначале лечить – аденоиды или болезни этих пищеварительных структур?
Лечить ребенка будут комплексно, выделяя акцентирующее направление на лечение аденоидита, как первооснову в общей патоклинике ребенка. О том, какими методами, препаратами, лечебными способами лечат аденоидные миндалины у детей, подробно освещается в соответствующих статьях этого сайта.
В плане лечения желудочных, поджелудочных, печеночных недомоганий – будет определен целенаправленный план медикаментозного лечения (антибиотики, гипопротекторы, иммуномодификаторы). Для больных детей подбирается индивидуальная терапевтическая программа: дозировка, почасовый прием лекарств, проведение физиотерапевтических процедур.
Со стороны родителей врачам потребуется – терпеливое понимание, согласованность действий при домашнем варианте лечения, и никаких попыток несанкционированных применений незнакомых сильнодействующих средств, против болезней желудка, печени, поджелудочной железы. Все намерения фанатично любящих родителей обязаны получить разрешение докторов, лечащих ребенка.
источник
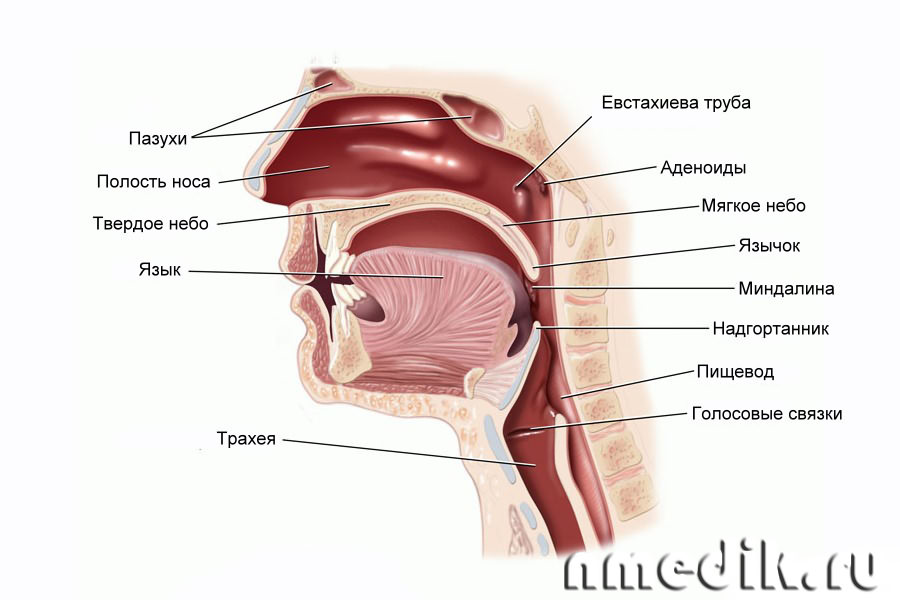
Воспалительный процесс в глоточных миндалинах протекает аналогично воспалительному процессу в небных миндалинах при тонзиллите (ангине). Длительно текущий нелеченый хронический аденоидит, как и ангина, может привести к возникновению и утяжелению течения заболеваний почек (гломерулонефрита), ревматизма, пороков сердца, заболеваний органов пищеварительного тракта и т. д.
К развитию аденоидита предрасполагают следующие факторы: искусственное вскармливание ребенка, однообразное, преимущественно углеводистое питание, наличие рахита (дефицита витамина D), диатезов (преимущественно экссудативного), аллергии, переохлаждение, экологический фактор (длительное нахождение в местах с сухим, загрязненным воздухом). Острый аденоидит развивается у детей младшего возраста вследствие активизации микробной флоры носоглотки под влиянием переохлаждения или в качестве осложнения какого-либо инфекционного заболевания.
Для клинической картины острого аденоидита характерно появление слизисто-гнойного отделяемого из носоглотки (эти выделения стекают по задней стенке глотки и видны при осмотре), повышение температуры тела, затруднение носового дыхания. Очень часто при остром аденоидите происходит вовлечение в воспалительный процесс евстахиевой (слуховой) трубы, что проявляется болями в ухе, снижением слуха на стороне поражения. Это характеризуется сильными болями в ухе, ухудшением слуха, появлением гнойного отделяемого из слухового прохода.
Хронический аденоидит является следствием перенесенного острого воспаления аденоидов. Часто сочетается с увеличением в размерах глоточной миндалины (аденоидами). Проявления заболевания: небольшое повышение температуры тела (субфебрилитет), отставание ребенка в психическом и физическом развитии, повышенная утомляемость, плохая успеваемость в школе, нарушенное внимание, сонливость одновременно с плохим сном, головная боль, снижение аппетита, ночной кашель (вследствие стекания по задней стенке глотки гнойного отделяемого из воспаленной миндалины). Нередко хроническому аденоидиту сопутствует хронический евстахиит, что сопровождается прогрессирующим нарушением слуха.
Диагноз острого и хронического аденоидита ставится при лор-обследовании.
Лечение аденоидита осуществляется местно с помощью различных лекарственных средств.
- С целью восстановления носового дыхания рекомендуется ежедневно 3 раза в день закапывать ребенку в нос сосудосуживающие капли (они снимают отек слизистой и восстанавливают проходимость дыхательных путей). К наиболее часто назначаемым препаратам относятся галазолин, нафтизин, ксилен, виброцил, санорин и т. д. Закапывают по 1–2 капли в каждую ноздрю. Лечение сосудосуживающими препаратами не должно продолжаться дольше 5–7 дней, так как более длительное их применение может привести к развитию атрофических процессов в слизистой носа (истончению и высыханию слизистой). Перед закапыванием нос ребенка необходимо тщательно очистить от скопившейся слизи и корочек. Для этого ребенка старшего возраста просят высморкаться, маленьким детям проводят отсасывание слизи из носа при помощи резинового баллончика. Через несколько минут после закапывания лекарства нос снова очищают.
- После сосудосуживающего средства закапывают в нос антисептики или антибактериальные препараты (протаргол, альбуцид, биопарокс). Закапывание препарата производится после повторного высмаркивания носа.
- При хроническом аденоидите назначаются антигистаминные (противоаллергические) препараты (кларитин, тавегил, диазолин, супрастин, пипольфен). Дозировка препаратов зависит от возраста ребенка.
- Обязательной является витаминотерапия. Применяются поливитаминные препараты (Мульти-Табс, Витрум, Джунгли и т. д.).
- Обязательным компонентом адекватного лечения аденоидита является рациональное питание. Из рациона больного необходимо исключить все продукты, являющиеся потенциальными аллергенами: шоколад, какао, сладости, цитрусовые (апельсины, мандарины, лимоны), клубнику, морепродукты, орехи. Рекомендуется увеличить потребление свежих фруктов, овощей, ягод (кроме запрещенных); исключить из рациона легкоусвояемые углеводы (манную кашу, свежую выпечку, кондитерские изделия).
- Рекомендуются подвижные игры, плавание в бассейне и открытых водоемах.
- Хорошо помогает водолечение:
- промывание носа. Сделать раствор: в 1 л холодной воды развести 1 ст. л. соли. Приготовленный раствор втянуть носом 4 раза. Повторять процедуру 3 раза в день;
- влажный компресс на шею. Смочить банное полотенце холодной водой, отжать. Свернуть полотенце вдоль 4 раза и обернуть его вокруг шеи больного, когда полотенце согреется – снять его. Повторить процедуру 4–5 раз. Выполнять процедуру надо ежедневно утром и вечером.
При аденоидите показана дыхательная гимнастика. При остром аденоидите она препятствует переходу заболевания в хроническую форму, при хроническом аденоидите – способствует сохранению носового дыхания и профилактике развития гипертрофии глоточной миндалины (аденоидов). При остром процессе дыхательную гимнастику надо начинать выполнять в периоде выздоровления, при хроническом – в промежутке между обострениями заболевания.
- Упражнение 1. Исходное положение: сидя или стоя. Сделать медленный вдох и выдох через одну ноздрю, затем вдох и выдох через обе ноздри, затем вдох через правую ноздрю – выдох через левую, затем вдох через левую ноздрю, выдох – через правую, затем вдох через нос, выдох – через рот. При выполнении упражнения ребенок или сам поочередно закрывает одну ноздрю, или ему помогает взрослый. После выполнения этого упражнения ребенок некоторое время сидит (стоит) спокойно, а взрослый делает ему массаж ноздрей – на вдохе проводит указательным пальцем по ноздрям, на выдохе – постукивает по ноздрям указательными пальцами.
- Упражнение 2. Надувать воздушные шары или надувные игрушки.
- Упражнение 3. Упражнение «бульканье». Взять бутылку или глубокую тарелку, погрузить в нее резиновую трубочку длиной около 40 см с отверстием 1 см в диаметре, другой конец дать в рот ребенку. Ребенок должен вдыхать носом, а выдыхать ртом («булькать»). Продолжительность упражнения – 5 мин. Оно выполняется ежедневно в течение нескольких месяцев.
источник
Аденоиды, или аденоидные вегетации, представляют собой разращение ткани носоглоточной миндалины. Она расположена глубоко в носоглотке. В отличие от небных миндалин разглядеть ее без специального инструмента ЛОР-врача не представляется возможным. У человека она хорошо развита в детстве. По мере взросления детского организма миндалина становится меньше, поэтому у взрослых аденоиды встречаются крайне редко.
Носоглоточная миндалина, как и остальные миндалины, — это часть иммунной системы человека. Их основная функция — защитная. Именно миндалины первыми встают на пути бактерий и вирусов, проникающих в организм, и уничтожают их. Аденоиды располагаются непосредственно у дыхательных путей, чтобы быстро реагировать на присутствие патогенных микроорганизмов. Во время проникновения инфекции глоточная миндалина начинает усиленно вырабатывать иммунные клетки для борьбы с внешним врагом, увеличиваясь в размерах. Для детского возраста это норма. Когда воспалительный процесс «сходит на нет», носоглоточная миндалина возвращается к исходному размеру.
Если ребенок часто болеет, аденоиды постоянно находятся в воспаленном состоянии. Миндалина не успевает уменьшаться, что приводит к еще большему разрастанию аденоидных вегетаций. Ситуация доходит до того, что они полностью перекрывают носоглотку, полноценное дыхание носом становится невозможным.
К разращению аденоидных вегетаций могут привести:
- наследственность;
- постоянные простудные заболевания;
- «детские» заболевания, поражающие носовую полость и глотку: скарлатина, корь, краснуха;
- слабый иммунитет;
- несоблюдения норм проветривания, влажности в помещении, пыль;
- аллергические проявления;
- неблагоприятная экология (выхлопы, выбросы).
Постоянно атакуемый вирусами организм малыша в сочетании с неразвитым иммунитетом приводит к гипертрофии носоглоточной миндалины, вследствие чего происходит комплексное нарушение процесса носового дыхания, слизь в носу застаивается. К этой слизи «прилипают» патогенные микроорганизмы, проникающие извне, и аденоидные вегетации сами превращаются в очаг сосредоточения инфекции. Отсюда бактерии и вирусы могут распространиться в другие органы.
Аденоиды I степени: начальная стадия, характеризующаяся небольшим размером вегетаций. На этой стадии перекрывается верхняя часть сошника (задний отдел носовой перегородки). Ребенку некомфортно только ночью, когда во время сна дыхание становится затрудненным.
У детей с аденоидами II степени вегетации закрывают больше половины сошника. Они среднего размера. Отличительные черты этой стадии: ребенок ночью постоянно храпит, а днем дышит с открытым ртом.
На III стадии разрастания достигают своего максимального размера: они занимают большую часть промежутка между языком и нёбом. Дышать через нос становится невозможным. Дети с воспаленными аденоидами III степени дышат исключительно только ртом.
- затрудненное или невозможное дыхание через нос;
- ребенок дышит ртом;
- аденоиды у маленьких детей (грудничков) вызывают проблемы с процессом сосания (малыш не доедает, капризничает и плохо набирает вес);
- анемия;
- проблемы с обонянием и глотанием;
- ощущение присутствия инородного тела в горле;
- ребенок разговаривает тихо;
- гнусавость в голосе;
- храп во время сна, расстройство сна;
- повторяющиеся отиты, хронический насморк;
- проблемы со слухом;
- жалобы на головные боли по утрам;
- избыточный вес, чрезмерная активность, снижение успеваемости в школе.
Ребенка с хроническим заболеванием (помимо классических симптомов) отличают немного выпученные глаза, выступающая вперед челюсть, неправильный прикус (верхние резцы выступают вперед), полуоткрытый рот и искривленная перегородка носа. Чаще обращайте внимание на то, как выглядит ребенок.
Если вы заметили у ребенка несколько из выше перечисленных признаков — это повод обратиться к оториноларингологу, чтобы диагностировать проблему и выбрать эффективный метод лечения с комплексным подходом к решению проблемы.
Не стоит путать аденоидные вегетации с аденоидитом. Аденоиды — это разрастание носоглоточной миндалины, мешающее нормальному дыханию. Аденоидит — это воспаление в самой миндалине, по признакам схожее с симптомами простуды. Это две разные проблемы, соответственно и подходы к терапии тоже разные. Вылечить аденоиды (гипертрофию миндалины), то есть удалить лишнюю ткань в носоглотке, без хирургического вмешательства нельзя. Аденоидит же наоборот лечится консервативными способами: снимается отечность, воспаление исчезает, пропадают симптомы.
Аденоидит сопровождается следующими симптомами:
- повышение температуры тела;
- постоянно заложен нос, применяемые сосудосуживающие капли не эффективны;
- гнусавый голос;
- дыхание через рот;
- боль в горле;
- нарушение аппетита;
- кашель.
Разращение аденоидных вегетаций может привести к проблемам со слухом вплоть до его потери. Слуховой аппарат человека имеет несколько отделов. В среднем отделе есть слуховая труба, она же евстахиева, отвечающая за регуляцию давления внешнего (атмосферного) с давлением в носоглотке. Глоточная миндалина, увеличиваясь в размерах, перекрывает устье евстахиевой трубы, воздух не может беспрепятственно циркулировать между носовой полостью и ухом. В итоге барабанная перепонка становится менее подвижной, а это отрицательно сказывается на способности слышать. В тяжелых случаях подобные осложнения не поддаются лечению.
Друзья! Своевременное и правильное лечение обеспечит вам скорейшее выздоровление!
Когда нормальная циркуляция воздуха невозможна, в ухе развивается инфекция и возникают воспаления (отиты).
Постоянное дыхание ртом приводит, как упоминалось ранее, к деформации лицевого скелета, а также снижению насыщаемости мозга кислородом: ребенок быстро утомляется и не выдерживает школьной нагрузки, работоспособность резко снижается.
Постоянное сосредоточение инфекции в носоглоточной миндалине приводит к общей интоксикации организма и распространению вирусов на другие органы. Малыш подвергается частым бронхитам, ларингитам и фарингитам.
К неприятным последствиям также можно отнести проблемы с ЖКТ, недержание мочи по ночам, кашель.
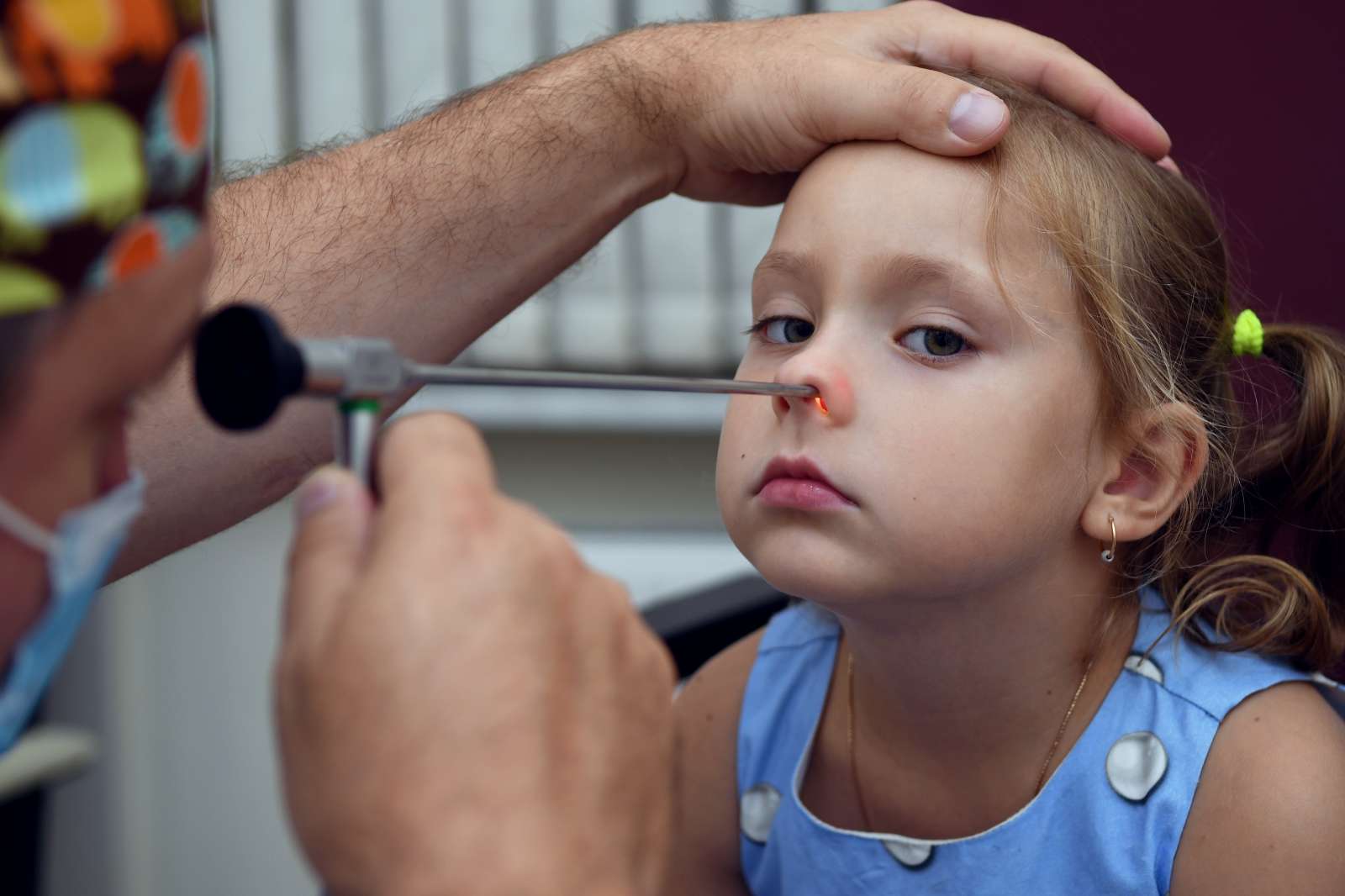
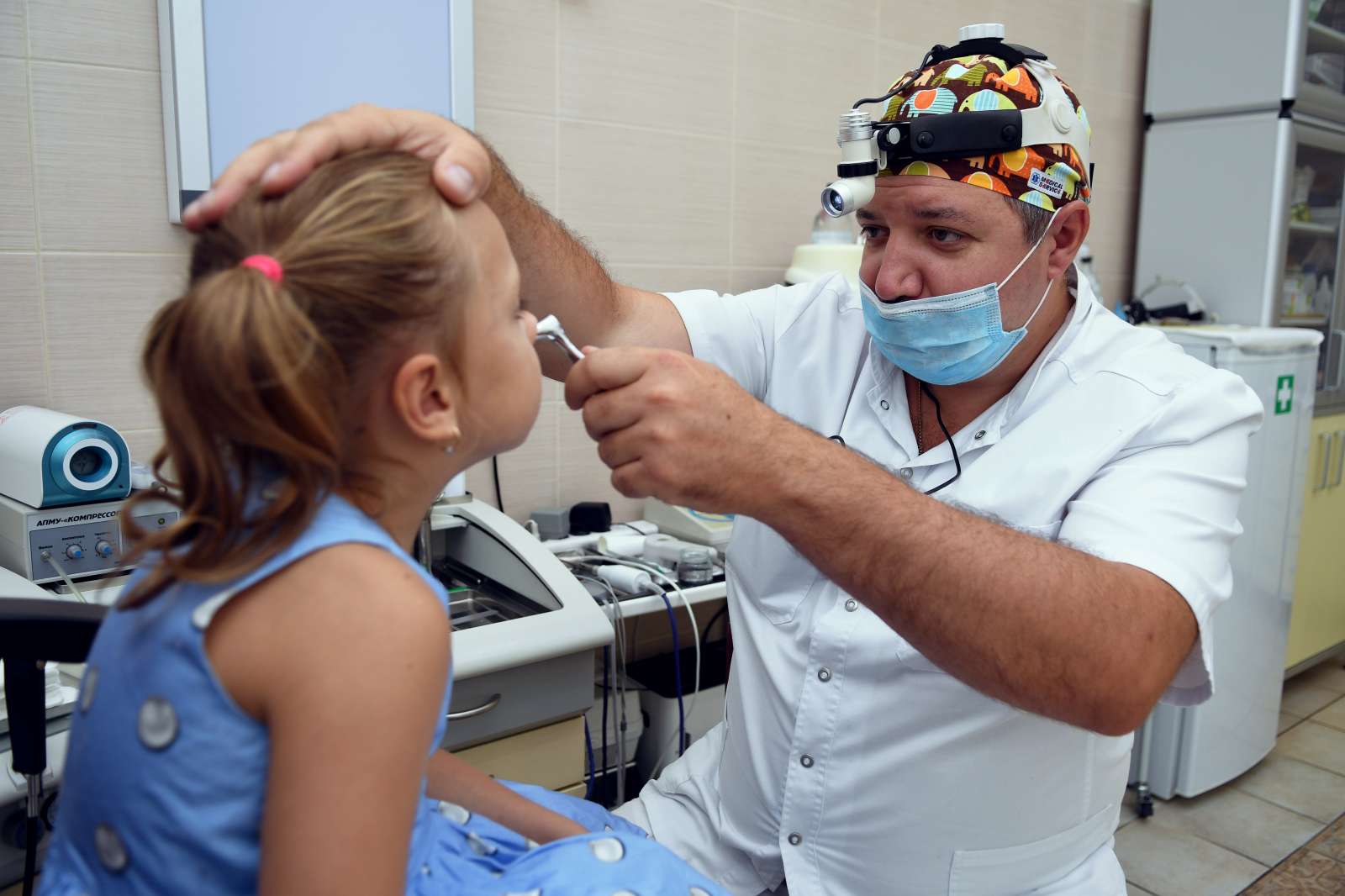
Диагностика проводится в условиях ЛОР-кабинета под руководством врача-оториноларинголога. Доктор проводит общий осмотр пациента и опрашивает родителей на предмет жалоб и появления ярко выраженных симптомов.
Дополнительно применяют следующие виды обследования с помощью:
- фарингоскопия — осмотр ротоглотки;
- риноскопия — осмотр носовой полости;
- рентген;
- эндоскопия носоглотки — самый информативный метод, предоставляющий полную картину (результаты исследования можно записать на цифровой носитель).
Существует два способа лечения детей — хирургический и консервативный. Способы лечения назначаются только ЛОР-врачом, исходя из стадии разрастания вегетаций и состояния ребенка.
Лечить аденоиды консервативным методом значит применять лекарственные средства в комплексе с физиопроцедурами. Комплексный подход — залог эффективности лечения аденоидов. Врач назначает сосудосуживающие капли и противомикробные препараты.
Рекомендуется промывать нос с помощью раствора фурацилина, протаргола, риносепта и других лекарственных препаратов. Не возбраняется лечить аденоиды у детей народными средствами: для промывания отлично подойдут отвары ромашки, коры дуба, зверобоя, череды, хвоща и тд.)
Чтобы закрепить эффект от лечения, рекомендовано проводить физиотерапевтические процедуры: УФО, УВЧ, электрофорез и др.
Параллельно стоит принимать антигистаминные средства и витаминные комплексы. Детям с разросшимися аденоидными вегетациями рекомендуется посещать наши черноморские курорты.
В особых ситуациях оториноларинголог может назначить аденотомию — операцию по удалению вегетаций. Существует ряд показаний к аденотомии:
- когда не удается эффективно лечить ребенка консервативными способами;
- невозможность полноценно дышать носом приводит к частым болезням: ангина, фарингит и т.д.
- повторяющиеся воспаления в ушах;
- ребенок храпит, возникают остановки дыхания во сне (апноэ).
Вмешательство противопоказано при болезнях крови, в период обострения инфекционных заболеваний и детям младше двух лет.
Перед аденотомией нужно убрать воспаление, вылечив аденоидные вегетации. Сама операция длится всего 15-20 минут и проходит под местным наркозом. Пациент во время манипуляции располагается в кресле, немного запрокинув голову, а ЛОР-врач с помощью особого инструмента — аденотома — захватывает ткань вегетаций и отрезает ее резким движением руки. После манипуляции возможно небольшое кровотечение. Если операция прошла успешно и осложнений не выявлено, пациента отпускают домой.
Альтернатива стандартной операции, более современное вмешательство, — эндоскопическая аденотомия. Проводится с помощью эндоскопа. Этот способ значительно увеличивает процент проведенных операций без осложнений.
После вмешательства нужно сутки соблюдать постельный режим и пару недель ограничить себя в физических нагрузках и активности. Следует уменьшить время нахождения на солнце, противопоказаны горячие ванны. Оториноларинголог посоветует курс дыхательной гимнастики, который непременно поможет пациенту восстановиться и вернуться к нормальному образу жизни.
К профилактическим методам по предупреждению появления аденоидов можно отнести:
- закаливание;
- укрепление иммунитета;
- прием витаминов;
- правильное питание;
- своевременное лечение инфекционных и простудных заболеваний;
- гигиена носа;
- своевременное обращение к врачу при первых симптомах заболевания.
источник
Для лечения гастрита и язвы наши читатели успешно используют Монастырский Чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…

Состояние, при котором происходит внезапное опорожнение содержимого желудка через полость рта, называется рвотой. Она начинается после поступления сигнала из рвотного центра, расположенного в продолговатом мозге. Такая команда может исходить также от желудка, кишечника, печени, вестибулярного аппарата или матки у женщин. Развитию рвоты часто способствует неприятный запах, который ощущается вестибулярным аппаратом, или токсические вещества и медикаменты. Перед рвотным приступом человека сначала тошнит, у него развивается повышенное слюноотделение и наблюдается учащенное дыхание.
Во время рвоты происходят следующие процессы:
- Опускается диафрагма;
- Закрывается голосовая щель;
- Рвотные массы выбрасываются в дыхательные пути;
- В нижнем отделе желудка развивается спазм, а верхняя часть, наоборот, расслабляется;
- Содержимое желудка выходит наружу вследствие стремительного сокращения диафрагмы.
Рвота может сопровождаться повышением температуры, если она является симптомом вирусной или кишечной инфекции. Кроме нее у человека еще часто наблюдается диарея. Эти признаки сигнализируют о присутствии в организме токсоинфекции, которая вызвана, например, стафилококками. Инкубационный период такого заболевания составляет от 1 часа до 7. Если у ребенка протекает болезнь неинфекционного происхождения, то повышения температуры не происходит.
Проявления интоксикации при рвоте с температурой:
- Бледный покров кожи;
- Вялость;
- Плаксивость;
- Озноб;
- Отказ от питья и пищи;
- Жидкий стул;
- Боль в голове и желудке.
У грудных детей часто встречается срыгивание. Это состояние обусловлено особенностью строения пищевода. При срыгивании с периодичностью до 4 раз в день и хорошим темпом набора веса малыша, родителям не следует беспокоиться. Если наблюдается постоянная рвота у ребенка, что делать в таких ситуациях знает лишь врач. Необходимость обращения к педиатру объясняется вероятностью развития серьезных заболеваний у детей, включая поражения кишечника, гастрит, панкреатит.
У грудных детей важно уметь отличать приступы рвоты от естественного срыгивания, которое наблюдается после кормления, по следующим признакам:
- Отсутствует беспокойство;
- Выделения без запаха, характерного при рвоте.
Причины рвотных приступов:
- Перекармливание.
- Перегрев или долгое нахождение на солнце, в помещении душном.
- Неверное введение прикорма (новые пищевые изделия, большие объемы, раннее начало).
- Несоблюдение женщиной правил ухода за собой, а также используемой для кормления посудой.
- Несбалансированное питание мамы в периоды грудного вскармливания.
- Переход на новую питательную смесь.
- Отравления пищевыми изделиями низкого качества.
- Последствия перенесенных заболеваний (чаще всего менингит, ОРВИ).
- Кишечные инфекции.
- Аппендицит (обострение).
- Холестаз, ущемление грыжи.
- Травмы головы, приводящие к сотрясению мозга.
Что делать, если рвота у ребенка вызвана непонятными на первый взгляд причинами, может решить только специалист. Перед приходом доктора родителям следует постоянно и внимательно наблюдать за малышом, измерять температуру и быть готовыми к возможной госпитализации.
К основным причинам, по которым развивается рвота при достижении детьми года и старше, относятся:
- Кишечные инфекции. Во время пребывания на море увеличивается риск заражения этими бактериями при проглатывании детьми морской воды с содержанием большого количества опасных штаммов микроорганизмов.
- Отравления пищевыми изделиями. Речь может идти о плохо промытых фруктах, некачественной выпечке.
- Ротавирусные инфекции, вызванные несоблюдением детьми норм гигиены (немытые руки).
- Ушибы или травмы, которые привели к сотрясению мозга у детей.
- Острые состояния, которые стали следствием аппендицита, произошедшего ущемления грыжи, ОРВИ, такого заболевания, как менингит.
- Сильный кашель, способный раздражать рецепторы горла и рвотного центра, расположенного в головном мозге.
- Интоксикация, которая развилась на фоне влияния токсических веществ.
- Несбалансированное питание, обусловленное употреблением жирной пищи, жареных блюд, сладостей.
- Прием лекарственных препаратов с нарушением рекомендованной врачом дозировки.
- Страхи, стрессовые ситуации, а также другие психоневрологические факторы.
- Эндокринные патологии.
На что стоит обращать внимание до приезда специалиста:
- Частоту рвотных приступов, количество вышедших масс.
- Цвет масс и консистенцию. Если в них есть кровь, то это может свидетельствовать о развитии внутреннего кровотечения, отравления любыми ядами, присутствии в желудке инородного тела. Желчь в содержимом при рвоте указывает на пищевые отравления и погрешности в питании.
- Падал ли ребенок до начала рвоты.
- Плачет ли ребенок, прижимает ли ножки к себе.
- Если ли напряжение в животе, жалобы на боль.
- Отказывается ли малыш от пищи.
- Вызывает ли питье приступы рвоты.
- Присутствие сонливости, отсутствие желания отвечать на вопросы и разговаривать.
- Сухость кожного покрова;
- Сокращение частоты мочеиспусканий;
- Сухость полости рта;
- Налет на поверхности языка;
- Трещины, появившиеся на губах;
- Сухие веки;
- Запавшие глаза.
Любое состояние, сопровождающееся у малыша рвотными позывами, должно быть оценено врачом. Специалист может не только определить причину развития такого процесса, но и своевременно назначить соответствующую терапию. Главной задачей родителей в таких ситуациях является обеспечение надлежащего ухода за ребенком и старание приложить все усилия, чтобы избавить его от приступов, которые могут повториться.
Пошаговый алгоритм для родителей, если рвота у ребенка — что делать следует в первую очередь:
- Вызвать незамедлительно врача в случаях, когда рвота сопровождается болями, высокой температурой, диареей, потерей сознания.
- Положить малыша в кровать, повернув голову набок и подложив полотенце под нее, чтобы предотвратить попадание в дыхательные пути содержимого масс во время повторного приступа.
- Прекратить до приезда врача кормление.
- Посадить ребенка по возможности на колени так, чтобы туловище было наклонено вперед.
- Прополоскать полость рта ребенка после рвоты, переодеть в чистую одежду.
- Не паниковать родителям в присутствии ребенка, поддерживать больного и действовать спокойно.
- После полоскания дать малышу выпить несколько глотков воды (комнатной температуры). Во избежание обезвоживания отпаивать ребенка следует солевыми растворами («Регидрон», «Оралит», «Гастролит»). Перечисленные препараты продаются в аптеках. Они разводятся строго по рецепту и принимаются в небольших количествах (до 3 ложек через интервал, равный 10 минутам). Если ребенок спит, то раствор следует вводить пипеткой (по капле за щеку, расположив голову набок).
- Если наблюдается диарея, то ребенка следует обмывать после каждого акта дефекации, менять белье.
Родителям следует серьезно подходить к устранению рвотных позывов и не предпринимать никаких действий без получения рекомендаций врача, поскольку это состояние может сигнализировать о начале опасных патологических процессов в организме малыша.
Рвота, повторившаяся менее трех раз и не имеющая сопутствующих симптомов, может самоустраниться. Малышу важно обеспечить покой, не кормить его и понаблюдать за ним. На вопрос: «Что делать, у ребенка рвота вызвала ухудшение состояния?» ответ может дать только специалист, поэтому затягивать с вызовом врача не стоит. Приезд бригады скорой помощи следует обеспечить даже после однократной рвоты, если речь идет о грудничке.
Основные методы лечения рвоты:
- Промывание желудка, восстанавливающая терапия при пищевом отравлении.
- Применение антибиотиков при заболеваниях инфекционного происхождения.
- Хирургическое лечение при обострении аппендицита, ущемлении грыжи.
- Обеспечение покоя и постельного режима, проведение противосудорожной терапии при сотрясении мозга.
- Психотерапия при неврозах, вызвавших физиологическую рвоту.
- Прием пробиотиков после отступления периода обострения.
- Организация питания после рвоты. При появлении аппетита следует включать в рацион кашу на воде из риса, постные супы, бананы, яблоки запеченные. Порции для ребенка должны быть небольшого размера. На период лечения все молочные продукты должны быть исключены, а также временно ограничено употребление овощей и свежих фруктов.
- Промывание желудка при потере ребенком сознания.
- Прием препаратов, воздействующих на кишечник («Церукал», «Мотилиум»).
- Выпаивание ребенка спиртовыми настойками или раствором марганца.
- Отказ от прихода врача даже в случае улучшения состояния ребенка.
Самолечение способно навредить здоровью ребенка и является опасным для его жизни.
Желудок не работает, что делать? Такой вопрос каждый из нас хоть раз в жизни да задавал. Такое нарушение сложно не заметить в своем организме, так как появляется тяжесть, дискомфорт и даже болевые ощущения. Симптомы у разных людей могут проявляться по-разному, но основное понимание того, что желудок встал и не работает, приходит с появлением тяжести в брюшной полости.
Становится понятно, что желудок плохо работает, не только из-за ощущения тяжести, но при этом совершенно пропадает аппетит, вкусовые ощущения притупляются, даже может появиться неприятный запах изо рта. Симптомов того, что процесс переваривания пищи останавливается, можно назвать несколько:
- как мы уже сказали, тяжесть в брюшной полости и кишечнике;
- вздутие, тошнота и изжога;
- может возникнуть тупая ноющая боль в нижней части живота;
- у некоторых людей такие нарушения даже сопровождаются незначительным повышением температуры.
Причиной остановки желудка может быть постоянная суета, сопровождающая нашу жизнь:
- неправильное и далеко не своевременное питание;
- переедание, особенно на ночь;
- стрессы;
- плохой или недостаточный сон;
- перенапряжение;
- переохлаждение;
- и прочие проявления нелюбви к своему организму.
Желудок — очень важный орган нашего организма, он переваривает попадающую из пищевода еду. Вмещать может до 3 литров объема пищи. Расположен он в левой части живота. Задача у желудка стоит ответственная и важная, заключающаяся в расщеплении поступившей в него еды на жиры, белки и, конечно, углеводы. После такого процесса оставшееся от переработки уходит в двенадцатиперстную кишку. Расщепление происходит под воздействием соляной кислоты, которая, в свою очередь, вырабатывается организмом во время приема пищи или когда мы ощущаем чувство голода. Соляная кислота не влияет на стенки желудка, так как они защищены специальной оболочкой. Процесс переваривания занимает несколько часов, при этом на усвоение углеводов потребуется около 2 часов, а вот с жирами придется потрудиться и на протяжении 5 часов.
Для того чтобы избежать постоянного приема медикаментов при остановке желудка, следует запомнить и соблюдать несколько правил, необходимых для нормального функционирования нашего организма:
- Обеспечить спокойствие себе в момент приема пищи. Хорошее настроение тоже не помешает. Если вы морально не справляетесь с какой-нибудь проблемой, душевно не можете ее «переварить», то как тогда должен справляться с такой загрузкой ваш организм! Поэтому перед едой необходимо откинуть весь негатив, все дурные мысли и пообедать. Тогда и с пищеварением не возникнет проблем.
- Конечно, следующее условие трудно соблюдать в нашей суетной жизни, но все же приложите максимум усилий для его реализации, а именно речь идет о режиме питания. Обязательно вставайте настолько рано, чтобы вы успели и собраться, и позавтракать, опять-таки не «на бегу», а в спокойной обстановке. При этом избегайте сухомятки. Выберите что-нибудь полезное для организма: каши, супы, молочные продукты…И обязательно прихватите с собой что-нибудь на обед. Обед должен быть тоже достаточно полезным и питательным. А вот на ужин следует оставить что-то совершенно легкое, такое как салатик из свежих овощей либо небольшой кусочек нежирного диетического мяса. Только при соблюдении правильного режима питания ваш организм будет способен все вовремя и качественно перерабатывать, что и является залогом вашего здоровья, а также контроля веса.
- Порции. Режим, конечно, важен, но не стоит и переедать. После приема пищи у вас должно оставаться чувство, что вы слегка недоели. Так необходимо поступать, потому что принятая организмом пища не сразу попадает в желудок, особенно если вы слишком быстро либо «на бегу» поели, а вот минут через 15 организм уже почувствует насыщение. И тогда, если его накормить досыта, через 15 минут вы почувствуете тяжесть от переедания.
- Кроме того, не следует сразу после приема пищи запивать ее, особенно горячими напитками. Так организму будет тяжелее справиться с работой. Рекомендовано чаепитие не раньше чем через 30 минут после еды.
- Ни в коем случае не злоупотребляйте острой пищей, так как это очень вредно для желудка. Ну и, конечно, употребление алкоголя тоже пагубно сказывается на ощущениях в организме.
-
Конечно же, очень тяжело тем людям, кто изо дня в день ведет сидячий образ жизни, так как в таком случае сложно избежать остановки желудка. При таком образе жизни необходимо выделение времени для занятий спортом, хотя бы непродолжительной утренней пробежки или как минимум ходьбы пешком в течение 30 минут.
- Нельзя не отметить еще одно важное правило сохранения здорового функционирования желудка и организма в целом — это сон. На отдых у вас обязательно должно уходить 6-8 часов. При этом спать важно ложиться до полуночи, так как во временной период с 12 до 3 утра в нашем организме вырабатывается гормон, отвечающий за нормальный обмен веществ. Так, лишая себя сна в этот период, вы заранее программируете организм на несварение и, возможно, даже более тяжелые формы заболеваний желудочно-кишечного тракта.
- Очень уместным будет организация разгрузочных дней, к примеру, один раз в неделю.
- Наиболее безопасным применением медикаментов при остановке желудка станет разовый прием абсорбирующих препаратов, например, активированного угля из расчета 1 таблетка на 10 кг массы тела человека.
-
Еще одно полезное средство для запуска программы организма — прием минеральных вод, предназначенных для лечения желудочно-кишечного тракта, таких, например, как Боржоми, Ессентуки и прочие.
- Чтобы предостеречь себя от таких проблем в будущем, исключите из рациона сладкие газированные, особенно сильно газированные напитки. Кроме того, употребление пищи сразу после активных занятий спортом не рекомендуется. Как вы знаете, курение вредно в целом, а особенно если курить перед едой либо натощак.
- В случае остановки желудка, даже если вам кажется, что процесс переработки пищи пошел, но очень медленно, обязательно необходимо соблюдать диету. Так, например, вам следует разделить обычный объем пищи на несколько частей и употреблять еду меньшими порциями, но чаще, дабы не нагружать желудок. Совсем исключить тяжелую, жирную, острую и жареную пищу из рациона. Кроме того, стоит отказаться от молока и хлеба на время диеты. С каждым приемом пищи следует употреблять больше овощей. Не стоит пить крепкий черный чай и есть сваренные вкрутую яйца.
В основном проблемы несварения в организме ребенка возникают из-за неправильного и несвоевременного питания.
Кроме того, возможна личная непереносимость к определенным продуктам молодого организма. В таком случае необходимо определить, какой именно продукт не подходит организму ребенка, что приводит к болевым ощущениям в животе, и, естественно, исключить его употребление. Следует не забывать о совместимости продуктов. Так, например, всем известно, что практически все дети сладкоежки, а после приема пищи, особенно полноценного обеда, нежелательно употребление сладостей, за чем и необходимо следить. При этом не стоит забывать, что к сладкому относятся не только конфеты, но и в равной степени фрукты.
Кроме того, детский организм настолько слаб к приемам лекарственных средств, что при неправильном употреблении антибиотиков без приема пробиотиков, например, обязательно такому лечению сопутствует и несварение. В таком случае для снятия вздутия у ребенка можно сделать массаж живота. Выполняется он поглаживанием ладонью по животу вокруг пупка обязательно по часовой стрелке, при этом живот должен находиться в тепле.
Ни в коем случае не давайте ребенку те лекарственные средства, настои и травы, которые помогают вам лично в случае несварения. Детский организм может отреагировать абсолютно непредсказуемо, и так можно, не желая того, только сильнее навредить. Выделите время и обратитесь за советом к опытному специалисту, чтобы у ребенка не развилось заболевание, которым он будет болеть всю жизнь.
Причинами рвоты и поноса могут стать расстройство желудка, отравление, вирусная или бактериальная инфекция. Понос и рвота, которые происходят одновременно, в медицинской терминологии обозначаются как гастроэнтерит или кишечный грипп.
Симптомы данного заболевания зачастую проходят спустя неделю. Важно своевременно обращаться за врачебной помощью и не пытаться лечить малыша самостоятельно. Если эти симптомы повторяются, это может повлечь за собой обезвоживание детского организма и угрозу не только для здоровья, но и для жизни.
Зачастую тошнота, рвота и диарея появляются в результате проникновения в организм ротавирусной инфекции, которая распространяется в желудочно-кишечном тракте. Этот вирус является очень заразным, передается бытовым путем среди детей вследствие несоблюдения правил личной гигиены.
Ротавирус выделяется с фекалиями, он способен попасть на поверхность продуктов, предметов и поверхности, если больной человек не моет руки с мылом, вскоре после этого заразиться им может другой ребенок или взрослый. Частицы пыли с высохших экскрементов или рвотных масс могут находиться в воздухе и таким же образом проникнуть в организм здорового человека. Вирус обладает стойкой способностью к выживанию в течение нескольких дней.
У малышей в возрасте до 5 лет такой вирус отмечается чаще, нежели у более старших детей, так как маленькие дети не всегда без присмотра взрослого моют руки, также их иммунитет еще недостаточно сформирован. В местах скопления детей существует высокий риск заражения вирусом — в детских садах, на детских площадках. Ротавирус становится барьером на пути к всасыванию организмом жидкости из пищи, поэтому главные симптомы его — диарея и рвота.
Главным осложнением данного вируса является сильное обезвоживание организма.
Очень редко рвота и понос у ребенка в четырехлетнем возрасте могут иметь другие причины. Среди них выделяют:
- Аденовирус или норовирус.
- Развитие бактериальной кишечной инфекции — после того, как ребенок употребил некачественную пищу, зараженную паразитами или палочками.
- Инфекции паразитарного происхождения — лямблиоз.
Ключевые симптомы гастроэнтерита — понос, тошнота и рвота. Ребенок может испытывать и другие признаки, которые вызваны инфекционными процессами. Среди них — слабость, гиперемия, болезненные ощущения в животе. Зачастую рвота прекращается спустя сутки, а через 5 дней прекращается диарея, но иногда проявления диареи продолжаются до 2 недель.
Такое состояние опасно для детей тем, что оно может вызвать обезвоживание организма. Среди основных симптомов такого состояния выделяют:
- Пересушивание ротовой полости и слизистых глаз.
- Во время плача отсутствует слезная жидкость.
- Наблюдается впалость глаз.
- Ребенок раздражительный.
- Наблюдается редкое мочеиспускание.
- Появляется сонливость.
- Конечности холодные.
- Кожный покров бледный, на нем присутствует мраморный узор.
- Отмечается при осмотре впалость родничка.
- Дыхание становится учащенным.
При наличии одного из симптомов обезвоживания не следует медлить с визитом в стационар, ребенку требуется квалифицированная медицинская помощь. Рвота у взрослого часто возникает вследствие отравления, воспалительных процессов в желудочно-кишечном тракте. Нередко у женщины отмечается рвота при беременности, в таком состоянии рвота без поноса является нормой.
Такие признаки, как диарея и рвота, могут свидетельствовать о развитии в организме у ребенка и других, более опасных заболеваний. Потому необходимо быть осведомленным об их признаках, чтобы своевременно обратится к врачу. Тревожными симптомами являются:
- Повышение температуры тела до 38 градусов у младенцев до 3 месяцев.
- Повышение температуры тела у детей старше 3 месяцев.
- Появление одышки, трудности в дыхании.
- Появление спутанного сознания.
- Родничок припухлый.
- Высыпания на кожном покрове.
- Примеси крови или слизи в каловых массах.
- Рвота с зеленью.
- Сильные боли в животе, его припухлость.
- Рвота продолжается больше трех суток.
- Рвота с кровью и понос.
- Обезвоживание, несмотря на принятые меры (отпаивание).
Для лечения гастрита и язвы наши читатели успешно используют Монастырский Чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Такие симптомы являются опасными для ребенка 4 лет, поэтому следует обращаться за медицинской помощью.
При правильно проведенном лечении избавиться от неприятных симптомов можно в домашних условиях, с возрастом иммунитет ребенка становится крепче, вылечить недуг легче. Во многих случаях кишечный грипп проходит спустя неделю. Но если существуют опасные симптомы, не стоит заниматься самолечением, лучше обратиться к доктору.
Одним из ключевых факторов в лечении является соблюдение правильного питания. В первые сутки рекомендуется не кормить ребенка, только отпаивать его, каждые 5 минут давая ему пить по полчайной ложечки регидратационного раствора. При диарее без рвоты можно кормить ребенка рисом, хлебом, картофелем на воде. Нельзя давать соки или напитки с содержанием газа, другие вредные продукты.
Отпаивают ребенка специальными растворами, их можно приобрести в аптечных сетях. Нужно четко следовать инструкции. Такие средства восполнят потерю жидкости и минеральных веществ в организме малыша. Поить ребенка следует небольшим количеством разведенной жидкости, часто.
При наличии температуры принимают жаропонижающие препараты. При этом следует проконсультироваться с доктором. Не рекомендуется давать детям противорвотные средства и те, которые призваны останавливать диарею. Для детей такие препараты противопоказаны, они могут вызвать нежелательные побочные действия.
Чтобы вылечить гастроэнтерит, врачи рекомендуют использование антибактериальных средств. Назначать ребенку самостоятельно такие препараты недопустимо, это может навредить при наличии других заболеваний, которые могут спровоцировать рвоту или диарею.
источник





 Конечно же, очень тяжело тем людям, кто изо дня в день ведет сидячий образ жизни, так как в таком случае сложно избежать остановки желудка. При таком образе жизни необходимо выделение времени для занятий спортом, хотя бы непродолжительной утренней пробежки или как минимум ходьбы пешком в течение 30 минут.
Конечно же, очень тяжело тем людям, кто изо дня в день ведет сидячий образ жизни, так как в таком случае сложно избежать остановки желудка. При таком образе жизни необходимо выделение времени для занятий спортом, хотя бы непродолжительной утренней пробежки или как минимум ходьбы пешком в течение 30 минут. Еще одно полезное средство для запуска программы организма — прием минеральных вод, предназначенных для лечения желудочно-кишечного тракта, таких, например, как Боржоми, Ессентуки и прочие.
Еще одно полезное средство для запуска программы организма — прием минеральных вод, предназначенных для лечения желудочно-кишечного тракта, таких, например, как Боржоми, Ессентуки и прочие.