Первое звено иммунной системы организма каждого человека, призванное защитить от внутренних и внешних агрессоров — миндалины. Чтобы определить аденоиды — их наличие и патологические изменения — необходимо пройти консультацию отоларинголога. Современные методы диагностики позволяют достоверно судить о состоянии этой важной структурной единицы иммунной системы.
Специалисты подчеркивают, что аденоиды — это патологическое разрастание ткани носоглоточной миндалины. Чаще выявляется в педиатрической практике, у малышей 3—12 лет. Диагностика аденоидов должна осуществляться только отоларингологом. С этой целью проводится ряд различных процедур.
Патология характерна для детей младшего дошкольного возраста, которым приходится сталкиваться со множеством болезнетворных агентов. А их иммунная система еще не подготовлена к подобным агрессивным атакам.
Как определить аденоиды у ребенка — часто задаваемый вопрос обеспокоенными родителями малыша. Ведь при осмотре в домашних условиях их не видно. Заподозрить разрастание лимфоидных вегетаций можно по отдельным характерным признакам. К примеру, постоянное затруднение носового дыхания, некоторая гнусавость голоса. Насморк при аденоидах беспокоит ребенка в утренние часы, когда слизь стекает по задней стенке носоглотки.
У детей старшей возрастной группы, после 15—17 лет, гипертрофия носоглоточной миндалины выявляется намного реже. Во взрослой практике случаи воспаления аденоидов единичны.
Специалистами выделяется несколько основных причин возможного разрастания лимфоидной ткани:
- Часто рецидивирующие ОРВИ — еще не успевшая восстановиться после первой атаки ткань носоглоточной миндалины вновь подвергается агрессии, отекает и воспаляется. Это провоцирует аденоиды и отит.
- Понижение параметров иммунитета — отсутствие должного ответа на проникновение извне болезнетворных агентов способствует тому, что детский организм не способен полноценно себя защитить. Деятельность лимфоидной системы нарушается. Это тут же отражается на состоянии иммунитета.
- Повышенный аллергический фон — аденоиды реагируют на проникновение в область носоглотки различных аллергенов так же, как на патогенные вирусы и бактерии — быстрым увеличением размеров. Диагностика аденоидов у детей в этом случае обязательно включает проведение аллергопроб.
- У отдельной категории людей присутствует врожденная предрасположенность к патологиям лимфатической системы – полилимфоаденопатия.
Специалистом после тщательного сбора анамнеза и определения первопричины негативного состояния, принимается решение, как проверить аденоиды, какой метод будет наиболее информативным.
Поведение консультации отоларинголога – необходимое условие, чтобы достоверно судить о наличии патологии. Как определить степень аденоидов – специалист будет решать в каждом случае индивидуально.
Ориентировочные параметры лимфоидных разрастаний:
- 0 степень – физиологические размеры носоглоточной миндалины;
- 1 степень – гипертрофия выражена умеренно, перекрытие просвета носовых ходов наблюдается на одну четверть;
- 2 степень – разрастание выражено больше, носовые ходы перекрыты на две тритии своего просвета;
- 3 степень – носоглоточная миндалина полностью загораживает просвет носовых ходов.
Порою, чтобы определить аденоиды у ребенка отоларингологу достаточно просто заглянуть ему в рот и нос.
Разрастание аденоидной ткани на первых этапах своего формирования может практически никоим образом себя не проявлять. Малыш развивается удовлетворительно, активен, отлично высыпается.
По мере прогрессирования патологии носоглоточная миндалина все больше перекрывает просвет носовых проходов, что сказывается на общем самочувствии малыша. Как определить аденоиды:
- носовое дыхание ребенка нарушено;
- появляется характерное серозное отделяемое;
- малыш вынужден дышать через рот не только в ночное время суток, но и днем;
- сон крохи становится прерывистым;
- может определяться похрапывание;
- в момент сна даже наблюдаются кратковременные остановки дыхательной деятельности – апноэ;
- значительно ухудшается фонация – голос малыша приобретает гнусавость;
- понижаются параметры слуха.
Отсутствие адекватной медицинской помощи провоцирует нарушение физиологического процесса формирования лицевых структур. Как проверить аденоиды у ребенка, в какие сроки лучше всего выполнить, родители должны решить совместно с педиатром.
В случае выявления одного или нескольких вышеописанных симптомов рекомендуется провести консультацию отоларинголога. Педиатрам приходится часто отвечать на вопросы обеспокоенных родителей – как ЛОР проверяет аденоиды, болезненны ли процедуры, безопасны ли они для малыша.
На сегодняшний момент используются следующие диагностические методики:
- Для оценки общего состояния ротоглотки, а также самих миндалин применяется фарингоскопия. С ее помощью удается определить наличие негативного отделяемого.
- При осмотре носовых ходов – передняя риноскопия – специалист может выявить отечность тканей. После закапывания сосудосуживающих капель просматриваются перекрывающие просвет хоан аденоиды. В момент, когда малыш сглатывает, сокращение мягкого неба наблюдается колебание гипертрофированной миндалины.
- Носовые ходы обязательно осматриваются через ротоглотку – задняя риноскопия. При помощи специального зеркальца становятся видны опухолевидные образования, свисающие в носоглотку – аденоиды. Исследование у малышей младшего дошкольного возраста может быть затруднено из-за повышенного рвотного рефлекса.
- Рентген носоглотки при аденоидах рекомендуется проводить в боковой ее проекции. Это позволяет не только точно диагностировать увеличенные миндалины, но и степень их гипертрофии.
- Диагностика аденоидов эндоскопом признается отоларингологами самым высокоинформативным исследованием. Пациенту через носовой проход вводится специальная трубочка с микрокамерой на конце. Вся получаемая информация о состоянии носоглоточной миндалины тут же отражается на видеоэкране. Эндоскопия аденоидов позволяет выявить общее состояние органа, его расположение, насколько перекрыты хоаны, устья слуховых труб. Совместно с врачом картинку на экране могут видеть и сами родители малыша.
Эндоскопия аденоидов у детей – «золотой» стандарт диагностики. Проходить обследование рекомендуется в момент, когда ребенок уже выздоровел. Обследование не будет считаться объективным, если кроха совсем недавно переболела – ткани еще не успели восстановиться, сами по себе рыхлые и отечные.
источник
Сыну 3,5 года, у него аденоиды 2-й степени. Малыш часто болеет — то отит, то фарингит. Может, аденоиды повинны, надо ли их удалять? Ольга, Гродненская обл.
На вопросы отвечает Иван Алещик, доцент кафедры оториноларингологии Гродненского госмедуниверситета, кандидат мед. наук.
— Иван Чеславович, дети рождаются без лимфоидной ткани в носоглотке. Может, она и не нужна?
— Скорее, необходима. Уже в первые недели жизни на куполе носоглотки развиваются лимфоидные фолликулы, формируется глоточная миндалина. Лимфоидная ткань отвечает за нормальное функционирование иммунной системы у детей. Здесь созревают Т- и В-лимфоциты, которые обеспечивают клеточный и гуморальный иммунитет.
Глоточная миндалина растет вместе с ребенком. Иммунологическая активность миндалин максимальна к 5–7 годам. А с 8–12 лет начинается инволюция адено-
идов, к 15–16 те сохраняются лишь в виде небольших остатков лимфоидной ткани. Это нормально, физиологично.
Аденоиды — это чрезмерная гипертрофия глоточной миндалины. Предрасполагающие факторы появляются еще при внутриутробном развитии, ко-гда есть патология беременности: ранний или поздний гестозы, водянка, хроническая гипоксия плода, артериальная гипертензия и инфекционные заболевания у женщины (особенно в 3-м триместре), преждевременные роды и длительный безводный промежуток. У новорожденных — недоношенность, перинатальное поражение нервной системы, а позже — искусственное вскармливание, гипотрофия, анемия, рахит, аллергодерматоз, пищевая и лекарственная аллергия, частые ОРВИ.
Причины аденоидов: физиологическая гипертрофия у детей 3–8 лет, острая и хроническая вирусная инфекция (корь, скарлатина, дифтерия, грипп), воспалительные заболевания верхних дыхательных путей, внутриклеточные инфекции (хламидии, микоплазмы), инфицирование носоглотки микрофлорой ЖКТ и урогенитального тракта, высокая степень обсеменения патогенной и условно-патогенной микрофлорой из-за постоянного контакта с носителями (детские ясли и сад, школа), аллергические заболевания, конституциональная гипертрофия глоточной миндалины (лимфатический, гипоиммунный, аутоиммуный диатез).
— Часто ли у детей бывают аденоиды? И чем угрожают ребенку?
— Среди заболеваний лор-органов на аденоиды приходится около 50% случаев. Патогенные бактерии и вирусы в аденоидной ткани способствуют развитию воспалительных процессов в полости носа и околоносовых пазухах, а также распространению инфекции на среднее ухо. Возникает «порочный круг»: аденоиды затрудняют носовое дыхание, это мешает излечению от насморка, а он обуславливает еще большее увеличение аденоидных разрастаний. Заболевание утяжеляется, возникают хронические воспалительные процессы в околоносовых пазухах и среднем ухе. Обычно аденоидные вегетации наблюдаются в возрасте 2,5–10 лет.
Основные проявления: частые и длительные насморки, упорный кашель, храп, гнусавый голос, острый ринит и синусит, тубоотит, острый гнойный средний и экссудативный отит, снижение слуха, частые вирусные инфекции, фарингит, ларингит, трахеит, бронхит, анемия, деформация костей лицевого черепа и грудной клетки, нарушение прикуса, аденоидный тип лица (рот постоянно открыт, нижняя челюсть отвисает, сглаживаются носогубные складки), беспокойный сон, энурез, нарушение умственного и физического развития.
— Как распознать аденоиды? Могут ли родители понять, что с малышом происходит? Сложна ли диагностика?
— Внимательные мама и папа обязательно заметят те проявления, о которых я говорил, и обратятся к доктору.
Но даже для врача диагностика аденоидных разрастаний (передняя и задняя риноскопия), особенно у малышей, часто непростое дело. У детей носоглотка узкая, по форме — остроконечная, отмечается высокое стояние мягкого нёба. Выраженный глоточный рефлекс и беспокойное поведение нередко не позволяют выполнить заднюю риноскопию даже у ребенка постарше.
Пальцевое исследование носоглотки не дает полной информации об аденоидных вегетациях, их величине, форме, отношении к стенкам носоглотки и хоанам. К тому же оно негативно воспринимается маленьким пациентом и его родителями.
Боковая рентгенография носоглотки ограничена из-за беспокойного поведения деток и определенной лучевой нагрузки.
Наиболее рациональный метод сегодня — эндоскопический с использованием жесткого риноскопа с углом зрения 0° и 30° и гибкого фиброринофаринголарингоскопа диаметром 4,6 мм.
Абсолютные показания для такого исследования: возраст до 10 лет, невозможность проведения задней риноскопии у ребенка старше 10 лет (высокий глоточный рефлекс, узкая носоглотка, нервозность и т. д.), частые болезни, рецидивирующие гнойные средние отиты, тубоотиты, экссудативный отит, прогрессирующее снижение слуха, признаки хронического аденоидита (частые насморки, кашель).
Классификация гипертрофии глоточной миндалины (по размерам) имеет 3 степени. При 1-й лимфоидная ткань занимает купол носоглотки и не закрывает хоаны. Для 2-й степени гипертрофии характерно увеличение до просвета хоан. При 3-й хоаны закрыты полностью.
— Порой врач ставит диагноз «аденоидит». Аденоиды и аденоидит — не одно и то же?
— Нет. Необходимо дифференцировать истинную гипертрофию глоточной миндалины и адено-идит. При последнем происходит воспалительный отек лимфоидной ткани, она пропитывается слизисто-гнойным секретом. Миндалина увеличивается в размерах, это нарушает дыхание, развиваются
осложнения в носу, околоносовых пазухах, слуховой трубе и среднем ухе. Заболевание чаще встречается в дошкольном и младшем школьном возрасте.
К аденоидиту предрасполагают: искусственное вскармливание, однообразное питание, рахит (дефицит витамина D), диатез, аллергия, экологические факторы (длительное нахождение в местах с сухим загрязненным воздухом).
Болезнь провоцируют охлаждения, вирусные (ОРЗ, грипп, корь, ветряная оспа) и другие инфекционные заболевания, скарлатина, иммунореактивное состояние, связанное с повышенной бактериальной обсемененностью и перестройкой организма из-за частых местных воспалительных заболеваний.
Глоточная миндалина становится очагом патогенной инфекции, в ее складках и бухтах содержится обильная бактериальная микро-флора; и это способствует повторению острых и хронических воспалений носоглотки, те «по цепочке» вызывают рецидивы отита, тра-
хеобронхита, синусита и др.
Хронический аденоидит развивается, как правило, на аллергическом фоне при вторичном иммунодефиците.
Основные признаки аденоидита — длительное затруднение носового дыхания, обильные слизисто-гнойные выделения из носа и носоглотки, стекающие по задней стенке глотки. Попадание в гортань слизи и гноя, особенно по ночам, вызывает длительный сухой кашель, приступы удушья по типу подскладочного ларингита.
Хронический процесс в носоглотке приводит к хроническому воспалению слуховой трубы (нарушается ее проходимость, снижается слух), рецидивирующим острым гнойным средним отитам.
У больных детей может быть субфебрильная температура, они спят с открытым ртом, храпят, жалуются на болезненность в глубине носа при глотании и симптомы хронической интоксикации (повышенная утомляемость, головная боль, плохой сон, снижение аппетита, вялость, апатичность,
рассеянность, повышенная раздражительность, потливость, бледность кожных покровов и видимых слизистых оболочек, быстрая утомляемость при физической и умственной нагрузке, энурез).
Воспалительный процесс способен осложниться тубоотитом, острым средним отитом, синуситом, поражением слезных каналов и нижних дыхательных путей, развитием ларинготрахеобронхита, бронхопневмонии; у детей до 5 лет — заглоточным абсцессом.
— Лучше удалять аденоиды или лечить? Какой сегодня подход у врачей?
— При небольшом увеличении глоточной миндалины и противопоказаниях к удалению применяют консервативную терапию.
Основные показания к операции — 2-я и 3-я степени истинной гипертрофии глоточной миндалины с преимущественным разрастанием в направлении глоточных устьев слуховых труб, постоянное затруднение носового дыхания, нарушения общего и местного характера (снижение слуха, рецидивирующие средние и хронические гнойные отиты, тубоотит, экссудативный отит, отсутствие эффекта от консервативного лечения частых вирусных инфекций, воспалительных заболеваний верхних дыхательных путей, пневмонии, деформация лицевого скелета, грудной клетки, недержание мочи и др.).
Чаще вмешательство проводят 5–7-летним детям. При резком нарушении носового дыхания и ухудшении слуха — и в более раннем возрасте, вплоть до грудного. Аденотомия противопоказана при болезнях крови, инфекционных, кожных заболеваниях.
— От аденоидов предпочтительнее избавляться под местным или общим обезболиванием?
— Целесообразно проводить аденотомию под общим наркозом с использованием шейверной установки и контролем эндоскопа или гортанного зеркала. Это позволит радикально удалить аденоиды, обеспечить надежный гемостаз, не повредить валики устьев слуховых труб, предотвратить рецидив.
Но операция не всегда решает проблемы заболеваний уха и носа, а порой даже усугубляет их, ведь при удалении глоточной миндалины нарушается иммунный ответ слизистой верхних дыхательных путей. Поэтому необходимо изначально думать об органосохраняющих методах. К хирургии прибегать, только если нет эффекта.
Консервативное лечение целесообразно и при хроническом аденоидите. Его рассматривают как этап предоперационной подготовки больного.
— В чем заключается консервативное лечение?
— Здесь главное — удалить патологическое содержимое из носа, носоглотки и глоточной миндалины. Назначаются вяжущие, противовоспалительные, противоотечные, антигистаминные и иммуномодулирующие препараты. Рекомендуются физиотерапия, закаливающие процедуры.
Для промывания носа и носоглотки хороши солевые растворы, антисептические (фурацилин, фурасол, мирамистин), настои шалфея, коры дуба, зверобоя, календулы, прополиса.
Основу терапии составляют носовые души. Для этого используют резиновую спринцовку с мягким наконечником, кружку Эсмарха или стандартную систему для внутривенных введений лекарственных растворов. Методика следующая. Оливу кружки Эсмарха или резиновую спринцовку с мягким наконечником вводят в ту половину носа ребенка, которая лучше дышит. Голову наклоняют вниз над раковиной или лотком под углом 90° к вертикальной оси туловища. Кружку с раствором для промывания поднимают на высоту 40 см над головой больного. При этом жидкость поступает в одну половину носа под давлением, омывает носоглотку и находящиеся там аденоидные вегетации и вытекает через другую половину носа. Температура раствора +32…+37 °С. Процедура проста,
выполнима в домашних условиях и хорошо переносится детьми. Носовые души первые 2 дня делают
дважды, а затем 1 раз — утром. Всего — на протяжении 30 дней.
Для повышения эффективности ирригационной терапии перед каждым промыванием закапывать сосудосуживающие капли, но не дольше 5 дней, т. к. более длительное их применение чревато серьезными осложнениями.
При густом секрете в носу и носоглотке целесообразны муколитические препараты.
Методику лечения хронических аденоидитов предлагает профессор БелМАПО Людмила Петрова. Детям на 1-м этапе проводится элиминационная терапия (нос и носоглотка промываются физиологическим раствором), затем назальный спрей фраминазин впрыскивается в каждый носовой ход (по 1 разу) трижды в сутки. Курс лечения — 7 дней. При положительной динамике (улучшение носового дыхания, уменьшение количества отделяемого) назначается водный назальный спрей мометазона фуроат (назонекс) по 1 впрыскиванию в каждую половину носа 1 раз в день. Курс лечения — 1 месяц. Эффективность данной методики — более 80%.
В последние годы кортикостероидные препараты местного действия в виде интраназальных спреев (назонекс) широко применяются в оториноларингологической практике. Биодоступность мометазона фуроата очень низкая. Нет побочных эффектов, характерных для системных препаратов. После лечения назонексом не возникает атрофии слизистой носа. Интраназальные кортикостероиды имеют выраженные противовоспалительный и противоотечный эффект. Особенно хороший результат дают у детей с аллергией.
Общая терапия включает иммуномодулирующее лечение, купирование аллергических проявлений, витамины. Показана санация других воспалительных очагов (полости рта).
Для иммунотерапии используют лейкоцитарный интерферон, лактоглобулин, тимуса экстракт, левамизол, препараты эхинацеи, ликопид, имудон. Эффективны гомеопатические препараты: лимфомиозот, тонзилгон, тонзилотрен, иов-малыш в возрастной дозировке.
При хроническом аденоидите назначают противоаллергические препараты.
Обязателен прием детских витаминно-минеральных комплексов: они укрепляют общий иммунитет, что снижает число обострений.
При хроническом аденоидите проводят оздоровительные мероприятия (лечебная дыхательная гимнастика, закаливание, ножные температурно-контрастные ванны), физиотерапию (гелий-неоновое лазерное облучение аденоидной ткани через рот и эндоназально, грязелечение, крио-кислородотерапия, озоноультра-звуковое лечение).
Из меню надо исключить все потенциальные аллергены (шоколад, какао и др.), легкоусвояемые углеводы (манную кашу, выпечку, кондитерские изделия); есть больше свежих фруктов, овощей, ягод.
Рекомендуются подвижные игры, плавание в бассейне и открытых водоемах.
Подобные циклы комплексной терапии проводят 2–3 раза в год.
На состояние ребенка благо-творно влияет климатотерапия в условиях Крыма и Черноморского побережья Кавказа. Используется комбинация методов местного лечения с общим естественными физическими факторами курорта, эндоназальный электрофорез грязевого pacтвора, фототерапия (лазерное воздействие на носоглотку через световод или полость носа, НК-лазер на подчелюстную зону).
В основном аденоидит имеет хороший прогноз. Если заболевание своевременно диагностировать и рационально лечить, то можно предотвратить тяжелые гнойные осложнения. Диспансерное наблюдение и регулярные курсы терапии исключают необходимость аденотомии, а главное — пред-
отвращают развитие сопряженных инфекционно-аллергических заболеваний внутренних и лор-органов.
источник
Весна — время, когда родители, измученные простудами у ребенка, уставшие бороться с заложенностью носа, очень часто получат от ЛОР-врача направление на удаление аденоидов. Нужно ли удалять аденоиды, рассказывает отоларинголог Иван Лесков, который написал о лечении аденоидов целую книгу — «Аденоиды без операции». А для родителей создал простой тест, позволяющий оценить состояние аденоидов у ребенка.
Если попросить ребенка открыть рот и сказать «а» (что, кстати, не очень правильно с точки зрения техники осмотра), то аденоидов вы не увидите — их будет скрывать от вас мягкое небо. Точно так же нельзя увидеть аденоиды и через нос, если посветить туда фонариком. Даже ЛОР-врач, который использует рефлектор и носорасширитель, заглядывая в нос, аденоидов не видит. Для того чтобы их увидеть и оценить, необходимы специальные методы исследования — рентген, компьютерная томография, эндоскопия носоглотки, осмотр носоглотки зеркалом.
Так что если врач при осмотре ни одним из перечисленных методов не воспользовался, но сказал вам: «У ребенка аденоиды, надо удалять», — не торопитесь впадать в отчаяние. Врач не поставил диагноз, сделал предположение А предположение вовсе не является показанием к операции.
Аденоиды, несмотря на то, что величают их во множественном числе — это миндалина. Расположена она в носоглотке, тотчас позади носа. Надо сказать, что миндалина у нас такая не одна — есть еще небные миндалины (их иногда называют гландами и вот их-то как раз и легко увидеть, если ребенок откроет рот), есть тубарные миндалины — они прикрывают вход в устье евстахиевых труб, чтобы инфекция не проскакивала по этим самым трубам из носоглотки в ухо и не вызывала бы отитов.
Есть еще несколько миндалин, и все вместе их называют лимфоидным кольцом глотки. Это самое кольцо контролирует вход в организм на предмет попадания в него всяких там микробов, вирусов и прочей нечисти.
Лимфоидная ткань состоит из основы (соединительной ткани) и прибывших туда со всех уголков организма лимфоидных клеток — лейкоцитов.
Когда организм растет, большая часть непростой работы по борьбе с входящей инфекцией валится именно на аденоиды (из-за этого они и увеличиваются). А поскольку организм еще маленький и иммунная система у него незрелая, собравшиеся со всего организма лимфоциты только учатся распознавать чужеродные клетки — антигены.
Примерно к 6-7 годам аденоиды передают эстафету небным миндалинам (которые гланды) и начинают потихоньку уменьшаться. Именно на этом основано убеждение, что ребенок может аденоиды попросту перерасти.
Внешне аденоиды разделены на три дольки, они розовые, а в центре их расположена неглубокая лакуна — именно в этой лакуне и собираются слизь и гной, когда начинается воспаление.
Сами по себе аденоиды кровоснабжаются достаточно скудно — к ним идут только капиллярные сосуды. Как раз поэтому — из-за плохого кровоснабжения — врачи так легко предлагают аденоиды удалить и как раз поэтому лечение антибиотиками чаще всего не оказывает никакого влияния на воспаление собственно аденоидов.
А еще аденоиды не имеют четкой границы с окружающими тканями (как, например, небные миндалины, имеющие капсулу), поэтому удалить их полностью невозможно физически. Все равно остаются небольшие скопления лимфоидных клеток, из которых потом — при соответствующих условиях — аденоиды с удовольствием вырастают до прежних размеров.
Если врач поставил вам диагноз «аденоиды», очень важен вопрос, каким образом он это сделал.
Типичный осмотр выглядит так: доктор оценивает состояние ребенка (если врач отработал в поликлинике больше пяти лет, для этого достаточно одного взгляда), затем выслушивает жалобы, затем бегло щупает лимфоузлы и заглядывает ребенку в уши, горло и нос.
Мы с вами помним, что аденоиды, вот так просто заглянув в нос и горло, увидеть нельзя. И если врач после такого осмотра поставил вам диагноз «аденоиды второй степени», то он не видел их и не установил их размер. Выражаясь вульгарным языком, вас попросту развели.
Так что же на самом деле должен сделать врач, чтобы аденоиды увидеть?
- Самый древний способ — пальцевое исследование носоглотки. Врач вводит палец ребенку в рот и пытается, заведя палец в носоглотку, ощупать аденоиды. При прощупывании аденоидов степень их увеличения установить легко, но высока вероятность травмы — воспаленные аденоиды на малейшее прикосновение отвечают кровотечением.
- Исследование носоглотки при помощи зеркала (задняя риноскопия). Врач берет очень маленькое круглое зеркало на длинной ручке и пытается втиснуть его в горло ребенку как можно глубже. Такой осмотр позволяет не только оценить степень увеличения аденоидов, но и увидеть на них воспалительные изменения. Однако единственный способ задокументировать увиденное врачом — это запись в карте. Так что придется верить врачу на слово.
- Рентген носоглотки. Долгое время врачи, не утруждая себя осмотром носоглотки, молча отправляли детей с затруднением носового дыхания на рентген. Однако рентгеновские лучи одинаково «видят» как мягкие ткани (аденоиды), так и скопившееся на поверхности слизь или гной — в виде серой тени, закрывающей просвет носоглотки. А значит, рентген запросто может прибавить вашему ребенку степень-другую увеличения аденоидов. И даже если ребенок просто часто болеет, а в носоглотке у него скопились сопли, вас все равно направят на операцию с диагнозом «аденоиды третьей степени».
- В наше время врачи все чаще вместо рентгена или осмотра носоглотки зеркалом проводят эндоскопическое обследование носоглотки. Это самый современный, самый информативный и самый, если так можно выразиться, престижный метод диагностики. Врач осматривает нос ребенка специальной трубочкой — очень длинной и тонкой, с фонариком на конце.
Но! Эндоскоп дает увеличение аж в 50 раз. Носовые ходы у ребенка узкие, а время на исследование ограничено. И в какой-то момент врач, проводя эндоскоп через нос, просто упрется в аденоиды, которые при том самом 50-кратном увеличении покажутся доктору (да и вам тоже) невероятно огромными. Результат — все то же прибавление одной-двух степеней к не так чтобы уж и разросшимся аденоидам.
Это очень простой тест на то, нужно ли удалять аденоиды вашему ребенку, или проблему можно решить методами консервативного лечения (о них мы поговорим в следующий раз).
Тест состоит всего из семи вопросов, которые основаны на Европейских рекомендациях по лечению аденоидов. Для прохождения теста достаточно той информации, которую родители могут получить, просто наблюдая за ребенком.
1. Сколько лет ребенку?
До 3 лет — 0 баллов
От 3 до 5 лет — 1 балл
От 5 до 6 лет — 2 балла
2. Как часто ребенок болеет?
От 6 раз в полгода и более — 0 баллов
От 4 до 6 раз в полгода — 1 балл
Меньше трех раз — 2 балла
3. Когда у ребенка заложен нос?
Дышит и в дневное время, и во время сна — 0 баллов
Заложен только ночью — 1 балл
Дыхания через нос нет ни днем, ни ночью — 2 балла
4. Становится ли дыхание легче летом?
Да, после поездки на море ребенок дышит носом свободно — 0 баллов
Да, но болеет и летом, и тогда нос снова закладывает — 0 баллов
Нет, даже на море ребенок не дышит носом — 2 балла
5. Есть ли кашель по утрам?
Да — 0 баллов
Нет — 1 балл
6. Переспрашивает ли ребенок, когда вы к нему обращаетесь?
Ребенок не переспрашивает никогда — 0 баллов
Переспрашивает изредка или когда болеет — 1 балл
Переспрашивает всегда и часто не слышит, когда к нему обращаются — 2 балла
7. Увеличены ли у ребенка небные миндалины или шейные лимфоузлы?
Всегда; увеличенные лимфоузлы видны невооруженным глазом — 0 баллов
Увеличиваются только когда ребенок болеет — 1 балл
Не увеличены — 2 балла
10-13 баллов — к сожалению, вам не повезло. Это состояние называется гипертрофией аденоидов, и решить проблему можно только при помощи операции.
6-12 баллов — аденоиды, конечно, увеличены, но увеличены они за счет воспаления. Если верить европейским рекомендациям, то вам лучше провести консервативное лечение, направленное на уменьшение воспаления, а не ложиться под нож. И только когда воспаление будет подавлено, стоит подумать, так ли вам нужна операция. Если же последовать совету врача и взять направление на аденотомию, вас с большой долей вероятности ждет рецидив аденоидов в течение 6-12 месяцев.
0-5 баллов. Никаких аденоидов у вас на самом деле нет. Если что-то и беспокоит, это небольшой ринит, с которым довольно легко справиться. А обо всем, что вам наговорил врач, просто забудьте.
источник
Большинство родителей имеет свой взгляд на любую педиатрическую проблему. И зачастую этот взгляд с мнением докторов не совпадает. В этом смысле вопрос об удалении аденоидов не является исключением. Почти все мамы думают: «Родного ребенка под нож не отдам». Установку же некоторых врачей можно выразить одной крылатой фразой из известного фильма: «Резать к чертовой матери, не дожидаясь. » Стоп! А что же такого страшного можно ожидать от аденоидов?
Для начала попробуем разобраться, что это вообще за заболевание, почему оно возникает и по каким признакам его можно у ребенка обнаружить.
Аденоиды — это патологическое увеличение (гипертрофия) носоглоточной миндалины. В норме миндалина выполняет функцию самую что ни на есть благородную — защищает организм от инфекций, фактически служит пограничником, который в случае нападения врага — бактерий или вирусов — первым вступает в битву за здоровье.
А вот ее увеличение приводит к появлению не очень-то приятных симптомов: к обильным выделениям из носа, его заложенности и, как следствие, к затрудненности дыхания. Разросшаяся лимфоидная ткань перекрывает доступ воздуху, попадающему в легкие через носоглотку.
Заканчивается все тем, что ребенок начинает дышать исключительно через рот. Его он закрывает только после настоятельной просьбы родителей. Но уже через несколько минут все возвращается на круги своя: малыш ходит, играет, ест и спит с открытым ртом. Некоторые взрослые могут спросить: Ну и что? Какой от этого вред? Какая разница, как дышит ребенок? А разница, оказывается, есть. При дыхании через рот в организм поступает слишком мало кислорода.
Все ткани и органы ощущают нехватку питания, и прежде всего, это касается головного мозга. По этой причине малыш с аденоидами развивается хуже своих сверстников. Он плохо концентрирует внимание, быстро устает, отличается вялостью и апатией. В школе у таких детей часто снижена успеваемость. Хотя, на самом деле интеллектуальное развитие остается у них в норме.
Постоянное дыхание через рот также приводит к деформации лицевого черепа. Отоларингологи даже придумали специальный термин — аденоидное лицо. Специалист легко определит наличие заболевания у ребенка по его отвисшей нижней челюсти, воспаленной верхней губе и сглаженным носогубным складкам. Со временем у маленьких пациентов формируется неправильный прикус, возникают логопедические проблемы, и это уже на фоне имеющейся гнусавости. Если заболевание возникает в раннем периоде — до года, то малыш с трудом овладевает речью.
Дети с тяжелой формой аденоидов нередко страдают и от беспокойного сна. Бывает, что они просыпаются по несколько раз за ночь, потому что им трудно дышать, а также из-за собственного храпа или из-за сухого кашля, который возникает рефлекторно, в ответ на проглатывание выделений из слизистой носа. В некоторых случаях может возникать ночное недержание мочи, вызванное изменениями ритма кровообращения головного мозга.
Еще одно неприятное следствие увеличенной миндалины — ухудшение слуха. Аденоиды закрывают отверстия евстахиевых труб и нарушают нормальную вентиляцию среднего уха, что приводит к развитию частых отитов и даже тугоухости.
Проверить, в порядке ли слух у ребенка, каждая мама может самостоятельно, не обращаясь за помощью к специалисту. Для этого существует несложный метод диагностики — шепотная речь. Как его применить? Просто позовите ребенка шепотом с отдаленного расстояния. Если он не услышит с первого раза, подойдите поближе и повторите его имя снова.
Продолжайте обращаться к малышу до тех пор, пока он не отзовется. Если окажется, что ребенок воспринимает шепотную речь с расстояния менее шести метров, то это — повод обратиться к отоларингологу. В том случае, если тугоухость связана с аденоидами, то пугаться ее не стоит. Нарушения слуха пройдут, как только будет решена проблема, их вызвавшая. Правда, причиной может оказаться и другая болезнь, например, неврит слухового нерва. В любом случае медлить с консультацией у отоларинголога не стоит.
Мы перечислили достаточно много осложнений, вызванных аденоидами. Наверное, даже чересчур много для одной единственной миндалины, не правда ли? А ведь это еще далеко не все. Прибавьте ко всему вышесказанному частые головные боли, проблемы с желудочно-кишечным трактом, анемии, астматические приступы. В общем, получается, что одна патология в организме автоматически влечет за собой другую. А запущенность процесса приводит к тому, что здоровье ребенка оказывается под серьезной угрозой.
Каковы же причины столь опасного заболевания? Подмечено, что чаще всего аденоиды появляются у детей в возрасте 3-7 лет, когда малыши начинают ходить в детский сад, школу и обмениваться со сверстниками не только своими игрушками, но и микрофлорой. В результате чего возникают частые болезни: скарлатина, корь, дифтерия, ОРВИ и т.д. Они-то в свою очередь и провоцируют увеличение и воспаление миндалины. Также большую роль в развитии заболевания играют наследственные факторы. Если папе или маме ребенка в детстве ставили диагноз аденоидные разрастания, то вероятность их появления у крохи очень высока.
Важно, чтобы заболевание было диагностировано как можно раньше. Тогда вероятность успешного лечения аденоидов значительно возрастает.
Возникает логичный вопрос: «Как же бороться с аденоидами в носу?» Здесь все зависит от степени разрастания миндалины. Если она не сильно перекрывает просвет воздухоносных путей, то можно обойтись медикаментозным лечением, физиотерапией, дыхательной гимнастикой и курортотерапией. Но справедливости ради надо сказать, что все эти меры не всегда оказываются эффективными. Если в течение полугода никаких улучшений от их применения не наблюдается, и ребенок продолжает мучиться от болезни, то впору подумать о хирургическом решении проблемы.
Операция по удалению аденоидов (аденотомия — частичное удаление или аденэктомия — полное удаление носоглоточной миндалины), сегодня проводится под местной анестезией или под общим обезболиванием. Первый считается более безопасным с физиологической точки зрения. Но большинство врачей полагают, что наблюдение за ходом операции у неподготовленного малыша может вызвать серьезную психологическую травму. Память о проделанной экзекуции и страх перед людьми в белых халатах останутся на долгие годы. Именно поэтому все чаще в больницах прибегают к общей анестезии, как к более гуманному способу обезболивания по отношению к ребенку.
Проводится операция быстро: всего за несколько минут при местной анестезии и 20-30 минут при эндоскопическрм вмешательстве. Три первых послеоперационных дня ребенку нельзя давать горячую пищу: она может вызвать расширение сосудов и кровотечения.
Исключен также прием острых, холодных блюд. Подогретыми супами и кашами кормят, начиная с четвертого дня, не раньше. Такой режим устанавливают малышу дней на 9-10. Затем он сможет вернуться к привычному образу жизни.
Побочные эффекты и осложнения от аденотомии или аденэктомии встречаются редко. Поначалу после удаления миндалины ребенок будет дышать ртом. Это не значит, что операция оказалась бесполезной. Просто малышу трудно сразу перейти на носовое дыхание. Помимо этого, на месте удаленных аденоидов появляется послеоперационный отек. Он загораживает носоглотку и мешает сделать полноценный вдох в первые дни после операции. Но к десятому дню все проходит, и ребенок дышит свободно.
Существует еще одна неувязка: удаленная миндалина может отрасти заново. И она тоже не застрахована от гипертрофии и воспаления. Но происходит это не всегда, да и вновь появившиеся аденоиды повторно удаляют нечасто. В таких случаях врачи стараются ограничиться консервативным лечением.
Иногда бывает так, что родители малыша отказываются от проведения операции, узнав о том, что с возрастом носоглоточная миндалина уменьшается в размерах, а у большинства взрослых она вообще атрофируется. Действительно, зачем удалять проблему, которая со временем сама может исчезнуть? Для начала нужно вспомнить, что излишняя категоричность до добра еще никого не доводила. Возобладать в принятии окончательного решения должны не домыслы и предубеждения, а здравый смысл.
Надо все взвесить, тщательно продумать и сообща с детским врачом прийти к определенному, и главное, разумному выводу. Доктора знают, что до 5 лет носоглоточная миндалина играет большую роль в формировании детского иммунитета и придерживаются золотого правила: если ребенку можно обойтись без операции, то ее лучше не назначать. Хирургическое вмешательство — крайняя мера. Если врач на ней настаивает — значит это действительно необходимо.
При аденоидах малого и среднего размера (заболевании 1 и 2 степени) назначают консервативное лечение: закапывание в нос 2 %-ого раствора протаргола, промывание носовой полости, применение детских сосудосуживающих капель, спасающих нос от заложенности.
К промыванию носа на фоне аденоидов у ребенка следует подходить с крайней осторожностью. Неправильно проделанная процедура может привести к попаданию раствора в полость среднего уха и развитию острого отита. В 100-% случаев такая ситуация возникает при аденоидах 3 и 4 степени. Поэтому важно помнить, что при тяжелых формах заболевания нос промывать запрещено. Также как нельзя это делать при часто возникающих носовых кровотечениях и хронических отитах у маленьких пациентов.
Большинство детей относятся к данному методу лечения с неприязнью и даже боятся его. Поэтому важно подойти к вопросу деликатно, объяснить ребенку, что это необходимо для его здоровья — чтобы носик лучше дышал. Хорошо, если процесс будет проведен в игровой форме или один из родителей на своем примере покажет, что промывание носа абсолютно безболезненно. Наглядная демонстрация процедуры папой или мамой должна убедить ребенка в том, что делать ее совсем не страшно.
Многих родителей интересует вопрос, с какого возраста вообще можно промывать нос ребенку? Ответ прост. С того момента, как вы сможете объяснить ему порядок проведения процедуры и будете уверенны в том, что малыш сумеет понять вас правильно. Врачи советуют это делать не раньше 4 лет. До этого момента для очищения полости носа пользуются специальными детскими капельками, которые размягчают густые выделения слизистой, ватными фитильками и аспираторами.
Для промывания можно применять обычную кипяченую воду, отвары лекарственных трав (ромашки, эвкалипта, календулы, шалфея, зверобоя), морскую воду, изотонический раствор или специальные готовые составы, которые продаются в аптеке. Разрешается чередовать разные средства: использовать то одно, то другое. Растворы подбирают совместно с врачом-отоларингологом, исходя из того, какие аллергические реакции проявлялись у ребенка в анамнезе. Готовый препарат должен быть немного теплым (температура 34-36°). Объема 100-200 мл будет вполне достаточно для проведения одной процедуры.
Очень хорошо не только удаляет скопившуюся слизь, но также снимает отек и оказывает бактерицидное действие морская вода. Приготовить ее можно из сухой морской соли (1/2 ч. л. развести на стакан воды) или, за неимением оной, из обычной пищевой (1/3 ч. л. растворяют в стакане воды и добавляют 2 капли йода).
Перед тем, как приступить к процедуре, убедитесь в том, что нос ребенка не заложен. Отоларингологи советуют предварительно очистить полость от выделений либо с помощью аспиратора, либо путем тщательного отсмаркивания. Если и после этого проходимость носовых ходов остается затрудненной, разрешается закапать малышу сосудосуживающие капли (по одной капле в каждую ноздрю). После этого можно начинать промывание.
Процедуру проводят, стоя над раковиной. Раствор набирают в небольшую спринцовку с тонким носиком или пользуются специальным аптечным устройством (его еще называют «носовым душем»). Ребенку нужно наклониться вперед на 90°. Голову следует держать строго вертикально, наклонять ее во время процедуры вправо-влево нельзя. Попросите ребенка сделать глубокий вдох и выдавите небольшое количество раствора в одну из ноздрей. Жидкость полностью заполнит носовой ход и вытечет из другого.
Если вода будет попадать в рот, можно посоветовать ребенку произносить во время впрыскивания протяжный звук «и-и». Мягкое небо при этом подымается и отграничивает носоглотку. После этого необходимо высморкаться и повторить процедуру со второй ноздрей. И так — несколько раз. Завершают промывание продуванием носовых ходов, которое удалит остатки раствора со слизистой.
Если такой — проточный метод промывания (из одной ноздри в другую) — вызывает затруднения, можно попробовать более простой способ: впрысните небольшое количество жидкости ребенку в нос и попросите его тут же высморкаться. Следите, чтобы голова опять же находилась в вертикальном положении и ни в коем случае не запрокидывалась назад. Раствор не должен попадать ни в рот, ни тем более в уши. Даже небольшое количество жидкости, оказавшееся в полости среднего уха, спровоцирует серьезный отит, вылечить который потом будет очень нелегко.
По истечении 15 минут после промывания наступает черед назначенных доктором анисептических или антибактериальных средств. К антисептическим относят коллоидные препараты серебра, в частности протаргол.
В отличие от сосудосуживающих капель, которые нужно закапывать малышу на боку так, чтобы они не попали в рот и подействовали только на слизистую полости носа, протаргол закапывается на спине. Делается это для того, чтобы вещество стекло из носовой полости в носоглотку и достигло поверхности миндалины. Ионы серебра, содержащиеся в протарголе, убивают все болезнетворные микроорганизмы, а также немного подсушивают воспаленную лимфоидную ткань, уменьшая ее в размерах. В каждую ноздрю закапывают 2-6 капель препарата (в зависимости от возраста пациента и тяжести заболевания).
Рекомендуется, чтобы ребенок после этого какое-то время еще полежал на спине, не поднимая головы. В идеале — минут 15. Но если малыш капризничает, можно ограничиться и 5 минутами. Закапывание проводят по рекомендации врача, как правило, 2 раза в сутки в течение 2 недель. Повторный курс лечения может быть назначен через месяц. Не забывайте, что срок годности у 2 %-ого раствора протаргола очень небольшой. Всего 30 дней с момента изготовления. Поэтому старый флакончик с препаратом для нового курса использовать будет уже нельзя.
Не стоит пренебрегать и дыхательной гимнастикой, которую рекомендуют специалисты для лечения аденоидов. Проводить ее маме лучше одновременно с малышом, превращая процесс в забавную игру. Гимнастика укрепляет дыхательные мышцы, стимулирует кровообращение в пазухах носа, способствует профилактике гайморита. Кроме того, в процессе упражнений больной организм насыщается недостающим ему кислородом.
К сожалению, у детей аденоиды часто сопровождаются еще одним заболеванием — гипертрофией небных миндалин (по-народному, гланд). В таком случае затрудняется дыхание не только через нос, но уже и через рот. Небные миндалины, как и носоглоточная, защищают малыша от патогенных микроорганизмов, но делают это гораздо активнее. Поэтому их удаление — более ощутимая потеря для организма. Без них ребенок в большей степени подвержен риску бронхолегочных заболеваний.
Воспаленные небные миндалины представляют собой гораздо большую опасность, чем возможные простуды. Они — источник хронической стрептококковой инфекции, которая, периодически обостряясь, провоцирует развитие лихорадки и ангины. Последняя в свою очередь может дать осложнения на почки и сердце. Так что в случае «двойного комплекта» болезни бывает разумнее пойти на хирургическую операцию, нежели подвергать здоровье ребенка серьезному риску.
В заключении хочется отметить, что увеличенные миндалины — вопрос очень деликатный. Здесь многое зависит от компетентности врача и здравомыслия родителей. Решение о лечении должен принимать грамотный специалист. Не бабушки, которые «вас вырастили здоровыми, и о внуках позаботятся», не подруги, у которых была «точь-в-точь такая же ситуация» и тем более не многочисленные форумы с виртуальными мамочками.На стороне врача — доскональное знание проблемы и опыт. Поверьте, он до последнего будет сражаться за то, чтобы привести миндалины «в чувство» без скальпеля. Но если лечение не помогает, а аденоиды продолжают подрывать здоровье ребенка, то откладывать хирургическое вмешательство в долгий ящик не стоит.
источник
Ваш ребенок стал вялым и капризным, спит с открытым ртом, часто болеет и быстро утомляется? В чем же причина плохого самочувствия малыша? Возможно, что виной всему – аденоиды, о которых порой вспоминают, когда их уже надо удалять. Между тем, миндалины защищают организм от инфекции и состоят на службе у иммунитета. Почему же они начинают разрастаться и превращаются из соратников во врагов?
Разрастание носоглоточных миндалин — широко распространенное заболевание среди детского населения, больше известное как аденоиды. Причины возникновения аденоидов различны: наследственная предрасположенность, частые простудные заболевания, различные инфекции – например грипп, корь. Когда малышу исполняется три года, круг его общения расширяется: детский сад, друзья по площадке возле дома, театр, спортивные секции.
Миндалины в этот период работают с перегрузкой, и, если иммунитет ослаблен, они превращаются в настоящий очаг инфекций, увеличиваются и провоцируют возникновение многих серьезных ЛОР-заболеваний: отитов, аденоидитов, тонзиллитов, аденотонзиллитов, которые дают осложнения на другие внутренние органы Аденоидные разрастания (вегетации), или аденоиды (от греческого aden — железа и eidos – вид) – это патологическое увеличение (гипертрофия) глоточной миндалины, воспаление которой называется аденоидитом. Хронический тонзиллит (в статье мы не будем рассматривать случаи заболевания острым тонзиллитом, т.е. ангиной) – инфекционно-аллергическое заболевание с местными проявлениями в виде стойкой воспалительной реакции небных миндалин, с разрастанием их ткани. Хронический тонзиллит у детей, как правило, сочетается с хроническим аденоидитом, и в этом случае заболевание носит название хронический аденотонзиллит. Диагноз хронический аденотонзиллит ставится при таком состоянии миндалин, когда ослабляются или утрачиваются их естественные защитные функции и они становятся хроническим очагом инфекции и аллергизации организма. Хронический аденотонзиллит проявляется в виде:
затрудненного носового дыхания. Степень нарушения носового дыхания зависит от величины и формы глоточной миндалины, которая создает механическое препятствие для прохождения воздуха, а также от размера и формы носоглотки и сопутствующих изменений ее слизистой оболочки. Нарушение носового дыхания может иметь постоянный характер при значительном увеличении аденоидов или наблюдаться периодически, в периоды острых респираторных инфекций носоглотки, а также в положении лежа (во время сна), когда аденоиды увеличиваются из-за полнокровия венозных сосудов.
Распространенность этих заболеваний зависит от возраста ребенка: у детей 2-3 лет она невелика — 2%, от 3 до 7 лет — 5%, а в период полового созревания и у подростков повышается до 14%. Нужно отметить, что девочки гораздо чаще подвержены заболеваниям верхних дыхательных путей, чем мальчики.
Миндалины – региональные органы иммунной системы, которые работают одновременно в качестве иммунного барьера слизистых оболочек и как «завод» по производству клеток иммунной системы – лимфоцитов. Основной работой так называемого лимфаденоидного глоточного кольца (совокупности миндалин, расположенных вокруг входа в глотку из полостей рта и носа) является создание и поддержание на нормальном уровне системы иммунитета слизистых оболочек. Частью лимфаденоидного глоточного кольца являются небные миндалины (представляют собой скопление лимфоидной ткани, находящейся между небными дужками у входа в полость глотки) и глоточная миндалина (расположена в своде и частично на задней стенке носоглотки).
Факторы развития заболевания
До семилетнего возраста у детей отмечается умеренная физиологическая гипертрофия (увеличение) миндалин, связанная с их высокой функциональной активностью в ранние периоды жизни. Патологическая гипертрофия небных и глоточной миндалин обусловлена микробной инфекцией и часто возникает под влиянием повторных респираторных заболеваний (ОРЗ) или среднего отита (воспаления среднего уха). По данным микробиологических исследований содержимого лакун миндалин у детей 3-14 лет с хроническим аденотонзиллитом, среди болезнетворных микроорганизмов ведущую роль играют пиогенный стрептококк и золотистый стафилококк. Следующая по частоте обнаружения — бранхамелла (моракселла), реже диагностируют гемофильную палочку. У подавляющего большинства больных детей выявляются сочетания 2-4 болезнетворных микроорганизмов. Развитие хронических воспалительных заболеваний лимфоидного глоточного кольца обусловлено не только микробами, но и состоянием иммунной системы организма. Риск заболевания ребенка значительно повышен при наличии хронического аденотонзиллита у матери.
Классификация аденотонзиллита предусматривает выделение типичной и особой нетипичной форм хронического гипертрофического аденотонзиллита (при этих заболеваниях наблюдается патологическое разрастание ткани глоточной миндалины — аденоиды I, II, III степени). Степени разрастания аденоидов: I степень аденоидов – хоаны (от греч. choane – воронка), внутренние носовые отверстия, соединяющие носовую полость с ротовой и с глоткой, закрыты аденоидами на одну треть; II степень – хоаны закрыты аденоидами на две трети; III степень – хоаны закрыты аденоидами полностью.
Типичный хронический аденотонзиллит бывает: 1) Компенсированный – преобладание местных воспалительных процессов в небных и глоточной миндалинах над общими реакциями организма. Ухудшение общего состояния детей только при рецидивах (повторах) хронического аденотонзиллита или при повторных ОРЗ. 2) Субкомпенсированный – на фоне выраженных воспалительных изменений в небных и глоточной миндалинах появляется умеренное ухудшение самочувствия (общая слабость, вялость, головная боль, боль в суставах), часто возникают обострения хронического аденотонзиллита. 3) Декомпенсированный – хронические воспалительные изменения в небных и глоточной миндалинах сочетаются с полной недостаточностью системы местного иммунитета, выраженным ухудшением общего самочувствия и развитием серьезных сопутствующих хронических заболеваний соединительной ткани, таких, как ревматизм — воспалительное заболевание соединительной ткани с преимущественным поражением сердца, хронических заболеваний бронхо-легочной системы, желудочно-кишечного тракта или осложнений (паратонзиллярные абсцессы – скопление гноя позади небных миндалин, хронический лимфаденит – воспаление близлежащих лимфатических узлов и др.) Нетипичный хронический гипертрофический аденотонзиллит с аденоидами I, II, III степени как особая форма заболевания, по многим внешним признакам сопоставим с типичным, однако непосредственно в миндалинах воспалительный процесс выражен слабо.
Осмотр ребенка проводится врачом-отоларингологом. Диагноз ставится на основании тщательно собранной истории развития ребенка, истории заболевания (анамнеза) и следующих обследований:
фарингоскопия – осмотр ротовой полости. При этом оценивается состояние ротоглотки, наличие слизисто-гнойного отделяемого по задней стенке глотки, состояние небных миндалин. Также можно оценить состояние глоточной миндалины и степень увеличения аденоидов; риноскопия – осмотр носовых ходов. Отоларинголог оценивает состояние носовых ходов, наличие отека, отделяемого в полости носа. После закапывания сосудосуживающих капель в нос врач может увидеть аденоидные разрастания, закрывающие хоаны. При глотании или произнесении ребенком слов мягкое небо сокращается и, упираясь в свисающую массу аденоидов, колеблет их. При этом происходит колебание световых бликов, отражающихся от блестящей поверхности миндалины; эндоскопия носоглотки — осмотр носоглотки с помощью оптического прибора риноскопа, введенного в полость носа или через полость рта в ротоглотку. Преимуществами эндоскопического исследования носоглотки является информативность, безвредность, возможность фото- и видеосъемки объекта исследования; рентгенография носоглотки и придаточных пазух носа позволяет точно установить степень аденоидов. Для диагностики используется боковая проекция рентгенограммы. Для лучшего контрастирования носоглотки воздухом пациент должен открыть рот.
Лечение хронического аденотонзиллита у детей подразделяется на консервативное (лекарственное) и хирургическое. Лечение хронического аденотонзиллита прежде всего заключается в восстановлении нарушенного носового дыхания. Для этого необходимо закапывать пипеткой в носовые ходы минеральную воду или использовать препараты на основе морской воды (АКВАМАРИС, САЛИН), что способствует механическому удалению корочек, пыли, слизи с содержащимися в них микробами.
Лечение воспалительных процессов в небных и глоточной миндалинах в виде промываний с использованием фито- и биопрепаратов. Лазерное облучение небных и глоточной миндалин. Иммуномодулирующая терапия с использованием раствора димефосфона местно и внутрь. Дыхательная носовая гимнастика и массаж.
Промывания. В амбулаторных условиях с целью местного лечения миндалин применяется промывание небных и глоточных миндалин, которое проводит врач-отоларинголог (количество сеансов – 10, повторять курс следует каждые полгода). Промывание осуществляется настойкой эвкалипта, разведенной 0,9% раствором хлорида натрия в соотношении 1:10, 2 раза в день с помощью специального устройства — ирригатора ЛОР-1. Вариантом промываний может быть введение с помощью шприца в полость носа и носоглотки через одну половину носа лекарственного раствора, подогретого до 37 градусов С, и его одновременное отсасывание из другой половины носа электроотсосом. Лакуны миндалин промывают с помощью простого шприца. Кроме настойки эвкалипта используются и другие фитопрепараты – настойку календулы, ромашки, а также биопрепарат – раствор прополиса.
В результате появляется возможность снижения числа острых и хронических заболеваний, значительного сокращения продолжительности и уменьшения тяжести течения болезни, профилактика осложнений. Также при аденотонзиллите для поддержания иммунитета используются различные гомеопатические препараты. В начальной стадии заболевания дает положительный эффект закапывание в нос сока сырой моркови по 5-6 капель 4-5 раз в день.
Предварительно необходимо высморкать отдельно каждую ноздрю. Закрыв одну половину носа (прижав пальцем крыло носа), делаются глубокие вдох и выдох (рот должен быть закрыт) через одну ноздрю – 10 раз, затем через другую – 10 раз и обеими ноздрями – 10 раз. Закрыв одну половину носа (подготовка к упражнениям такая же, как и в первом случае) делается глубокий вдох одной половиной носа, задерживается дыхание на одну секунду, а выдох осуществляется через другую половину носа, которая прежде была закрыта. При этом следует закрыть ту половину носа, через которую производился вдох. И так – 10 раз, а затем повторить упражнение другой ноздрей.
Дыхательную носовую гимнастику нужно проводить ежедневно по 8-12 раз в день (на улице и в помещении) в течение 3-х месяцев. Эти упражнения учат ребенка дышать правильно, через нос. Массаж лица и шейно-воротниковой зоны приводит к улучшению кровообращения и повышению тонуса мышц лица, количество сеансов — 10-15, рекомендуется повторять курс раз в полгода. В результате такого комплексного лечения ребенок будет значительно реже болеть ОРЗ, что создаст предпосылки к уменьшению миндалин. Кроме того, по мере роста объем носоглотки у детей увеличивается, что приводит к улучшению носового дыхания. При консервативном лечении за ребенком должен постоянно наблюдать отоларинголог. Если терапия окажется неэффективной, а стойкое затруднение носового дыхания станет причиной частых инфекционных заболеваний ребенка, снижения слуха, рецидивирующих (повторяющихся) отитов (воспалений уха) или воспаления околоносовых пазух (синуситов), синдрома обструктивного апноэ (нарушения дыхания) во время сна, возникновения сопутствующих хронических заболеваний, то показано удаление миндалин — аденотомия (аденоидэктомия). Противопоказания к проведению аденотомии:
аномалии развития мягкого и твердого неба, расщелины твердого неба; возраст ребенка (до 2 лет); заболевания крови; подозрение на онкологические заболевания; острые заболевания верхних дыхательных путей; период до 1 месяца после профилактических прививок.
Хирургическое лечение проводят в стационаре. Классическую операцию по удалению миндалин проводят под местным обезболиванием. На лимфоидную ткань накладывается аденотом — стальная петля на длинной тонкой ручке, один край петли – острый, которым и производится удаление.
Течение хронического аденотонзиллита может осложняться развитием паратонзиллярного абсцесса – гнойного воспаления тканей, расположенных около небных миндалин, вследствие проникновения инфекции из лакун (неглубокие углубления расположенные на миндалинах). Бывает преимущественно односторонним и характеризуется подъемом температуры выше 38,0 градусов С возникновением резкой боли при глотании с одной стороны, которая отдает в ухо, отказом от приема пищи. На стороне поражения наблюдается припухлость лимфоузлов, резко болезненных при пальпации. Ребенок старается держать голову с наклоном в больную сторону. Показаны постельный режим, антибиотикотерапия, обезболивающие и жаропонижающие препараты, вскрытие абсцесса хирургическим путем. К возможным осложнениям можно отнести и хронический лимфаденит – воспаление близлежащих к лимфаденоидному глоточному кольцу лимфатических узлов, например подчелюстных, которое сопровождается их увеличением. На ощупь узлы плотные, малоболезненные, подвижные. Лечение должно быть направлено на ликвидацию основного заболевания.
Для профилактики развития аденотонзиллита показано своевременное лечение зубов, придаточных пазух носа, восстановление свободного дыхания через нос, закаливание организма. Для предупреждения возможных осложнений заболевания необходимо своевременно удалять патологически измененные миндалины. Кроме того, полезно ежедневно, в качестве гигиенической процедуры, промывать полость носа раствором ромашки или зверобоя и после этого тщательно очищать ее от содержимого.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
В нормальных условиях глоточная миндалина представлена несколькими складками лимфоидной ткани, выступающими над поверхностью слизистой оболочки задней стенки глотки. Она входит в состав так называемого глоточного лимфатического кольца, представленного несколькими иммунными железами. Данные железы состоят преимущественно из лимфоцитов – иммунокомпетентных клеток, участвующих в регуляции и обеспечении иммунитета, то есть способности организма защищаться от воздействия чужеродных бактерий, вирусов и других микроорганизмов.
Глоточное лимфатическое кольцо образовано:
- Носоглоточной (глоточной) миндалиной. Непарная миндалина, располагается в слизистой оболочке задне-верхней части глотки.
- Язычной миндалиной. Непарная, располагается в слизистой оболочке корня языка.
- Двумя небными миндалинами. Эти миндалины довольно крупные, располагаются в ротовой полости по бокам от входа в глотку.
- Двумя трубными миндалинами. Располагаются в боковых стенках глотки, вблизи отверстий слуховых труб. Слуховая труба представляет собой узкий канал, который соединяет барабанную полость (среднее ухо) с глоткой. В барабанной полости содержатся слуховые косточки (наковальня, молоточек и стремечко), которые соединены с барабанной перепонкой. Они обеспечивают восприятие и усиление звуковых волн. Физиологической функцией слуховой трубы является выравнивание давления между барабанной полостью и атмосферой, что необходимо для нормального восприятия звуков. Роль трубных миндалин в данном случае заключается в предотвращении попадания инфекции в слуховую трубу и далее в среднее ухо.
Во время вдоха вместе с воздухом человек вдыхает множество различных микроорганизмов, постоянно присутствующих в атмосфере. Основной функцией носоглоточной миндалины является предотвращение проникновения данных бактерий в организм. Вдыхаемый через нос воздух проходит через носоглотку (где расположены носоглоточная и трубные миндалины), при этом чужеродные микроорганизмы контактируют с лимфоидной тканью. При контакте лимфоцитов с чужеродным агентом запускается комплекс местных защитных реакций, направленных на его нейтрализацию. Лимфоциты начинают усиленно делиться (размножаться), что и обуславливает увеличение миндалины в размерах.
Помимо местного антимикробного действия лимфоидная ткань глоточного кольца выполняет и другие функции. В данной области происходит первичный контакт иммунной системы с чужеродными микроорганизмами, после чего лимфоидные клетки переносят информацию о них в другие иммунные ткани организма, обеспечивая подготовку иммунной системы к защите.
Является одним из первых симптомов, появляющихся у ребенка с аденоидами. Причиной нарушения дыхания в данном случае является чрезмерное увеличение аденоидов, которые выступают в носоглотку и препятствуют прохождению вдыхаемого и выдыхаемого воздуха. Характерным является тот факт, что при аденоидах нарушается исключительно носовое дыхание, в то время как дыхание через рот не страдает.
Характер и степень нарушения дыхания определяются размерами гипертрофированной (увеличенной) миндалины. Из-за недостатка воздуха дети плохо спят по ночам, храпят и сопят во время сна, часто просыпаются. Во время бодрствования они часто дышат через рот, который постоянно приоткрыт. Ребенок может неразборчиво говорить, гнусавить, «говорить в нос».
По мере прогрессирования заболевания дышать ребенку становится все сложнее, ухудшается его общее состояние. Из-за кислородного голодания и неполноценного сна может появляться выраженное отставание в умственном и физическом развитии.
Более чем у половины детей с аденоидами наблюдаются регулярные слизистые выделения из носа. Причиной этого является чрезмерная активность иммунных органов носоглотки (в частности, носоглоточной миндалины), а также постоянно прогрессирующий воспалительный процесс в них. Это приводит к повышению активности бокаловидных клеток слизистой оболочки носа (данные клетки ответственны за продукцию слизи), что и обуславливает появление насморка.
Такие дети вынуждены постоянно носить с собой платок или салфетки. Со временем в области носогубных складок может отмечаться повреждение кожных покровов (покраснение, зуд), связанное с агрессивным воздействием выделяемой слизи (носовая слизь содержит особые вещества, основной функцией которых является уничтожение и разрушение проникающих в нос патогенных микроорганизмов).
Нарушение слуха связано с чрезмерным разрастанием носоглоточной миндалины, которая в некоторых случаях может достигать огромных размеров и буквально перекрывать внутренние (глоточные) отверстия слуховых труб. В данном случае становится невозможным выравнивание давления между барабанной полостью и атмосферой. Воздух из барабанной полости постепенно рассасывается, в результате чего нарушается подвижность барабанной перепонки, что и обуславливает снижение слуха.
Если аденоиды перекрывают просвет только одной слуховой трубы, будет отмечаться снижение слуха на стороне поражения. Если же перекрыты обе трубы, слух будет нарушен с двух сторон. В начальных стадиях заболевания нарушение слуха может быть временным, связанным с отеком слизистой оболочки носоглотки и глоточной миндалины при различных инфекционных заболеваниях данной области. После стихания воспалительного процесса отек тканей уменьшается, просвет слуховой трубы освобождается, и нарушения слуха исчезают. На поздних стадиях аденоидные вегетации могут достигать огромных размеров и полностью перекрывать просветы слуховых труб, что приведет к постоянному снижению слуха.
Если не лечить аденоиды 2 – 3 степени (когда носовое дыхание практически невозможно), длительное дыхание через рот приводит к развитию определенных изменений лицевого скелета, то есть формируется так называемое «аденоидное лицо».
«Аденоидное лицо» характеризуется:
- Полуоткрытым ртом. Из-за затрудненного носового дыхания ребенок вынужден дышать через рот. Если такое состояние длится достаточно долго, оно может переходить в привычку, вследствие чего даже после удаления аденоидов ребенок будет по-прежнему дышать ртом. Коррекция данного состояния требует длительной и кропотливой работы с ребенком как со стороны врачей, так и со стороны родителей.
- Отвисшей и удлиненной нижней челюстью. Из-за того, что рот ребенка постоянно открыт, нижняя челюсть постепенно удлиняется и вытягивается, что приводит к нарушению прикуса. Со временем происходят определенные деформации в области височно-нижнечелюстного сустава, вследствие чего в нем могут образовываться контрактуры (сращения).
- Деформацией твердого неба. Происходит из-за отсутствия нормального носового дыхания. Твердое небо располагается высоко, может быть развито неправильно, что, в свою очередь, приводит к неправильному росту и расположению зубов.
- Безразличным выражением лица. При длительном течении заболевания (месяцы, годы) значительно нарушается процесс доставки кислорода к тканям, в частности, к головному мозгу. Это может приводить к выраженному отставанию ребенка в умственном развитии, нарушению памяти, умственной и эмоциональной деятельности.
Важно помнить, что описанные изменения возникают только при длительном течении заболевания. Своевременное удаление аденоидов приведет к нормализации носового дыхания и предотвратит изменения лицевого скелета.
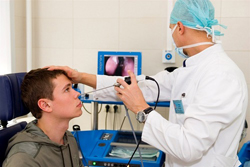
Для диагностики аденоидов применяется:
- Задняя риноскопия. Простое исследование, позволяющее зрительно оценить степень увеличения глоточной миндалины. Выполняется с помощью небольшого зеркала, которое вводится врачом через рот в глотку. Исследование безболезненно, поэтому может выполняться всем детям и практически не имеет противопоказаний.
- Пальцевое исследование носоглотки. Также довольно информативное исследование, позволяющее на ощупь определить степень увеличения миндалин. Перед исследованием врач надевает стерильные перчатки и становится сбоку от ребенка, после чего пальцем левой руки надавливает на его щеку снаружи (чтобы предотвратить смыкание челюсти и травму), а указательным пальцем правой руки быстро обследует аденоиды, хоаны и заднюю стенку носоглотки.
- Рентгенографические исследования. Простая рентгенография в прямой и боковой проекции позволяет определить аденоиды, которые достигли больших размеров. Иногда пациентам назначается компьютерная томография, которая позволяет более детально оценить характер изменений глоточной миндалины, степень перекрытия хоан и другие изменения.
- Эндоскопическое исследование. Довольно подробную информацию может дать эндоскопическое исследование носоглотки. Суть его заключается во введении эндоскопа (специальной гибкой трубки, на одном конце которой закреплена видеокамера) в носоглотку через нос (эндоскопическая риноскопия) или через рот (эндоскопическая эпифарингоскопия), при этом данные с камеры передаются на монитор. Это позволяет визуально исследовать аденоиды, оценить степень проходимости хоан и слуховых труб. Чтобы предотвратить неприятные ощущения или рефлекторную рвоту, за 10 – 15 минут до начала исследования слизистая оболочка глотки обрабатывается спреем анестетика – вещества, снижающего чувствительность нервных окончаний (например, лидокаином или новокаином).
- Аудиометрия. Позволяет выявить нарушение слуха у детей с аденоидами. Суть процедуры заключается в следующем — ребенок садится в кресло и надевает наушники, после чего врач начинает включать звуковые записи определенной интенсивности (звук подается вначале на одно ухо, затем на другое). Когда ребенок услышит звук, он должен подать сигнал.
- Лабораторные анализы. Лабораторные анализы не являются обязательными при аденоидах, так как не позволяют подтвердить или опровергнуть диагноз. В то же время, бактериологическое исследование (посев мазка из носоглотки на питательные среды с целью выявления бактерий) иногда позволяет определить причину заболевания и назначить адекватное лечение. Изменения в общем анализе крови (повышение концентрации лейкоцитов более 9 х 10 9 /л и увеличение скорости оседания эритроцитов (СОЭ) более 10 – 15 мм в час) могут указывать на наличие инфекционно-воспалительного процесса в организме.
В зависимости от размеров аденоидных вегетаций выделяют:
- Аденоиды 1 степени. Клинически данная стадия может никак не проявляться. В дневное время ребенок свободно дышит через нос, однако в ночное время может отмечаться нарушение носового дыхания, храп, редкие пробуждения. Это объясняется тем, что ночью слизистая оболочка носоглотки слегка отекает, что приводит к увеличению размеров аденоидов. При исследовании носоглотки могут определяться аденоидные разрастания небольших размеров, покрывающие до 30 – 35% сошника (кости, участвующей в формировании носовой перегородки), слегка перекрывая просвет хоан (отверстий, соединяющих полость носа с носоглоткой).
- Аденоиды 2 степени. В данном случае аденоиды разрастаются настолько, что покрывают более половины сошника, что уже отражается на способности ребенка дышать через нос. Носовое дыхание затруднено, однако еще сохранено. Ребенок часто дышит ртом (обычно после физических нагрузок, эмоционального перенапряжения). В ночное время отмечается сильный храп, частые пробуждения. На этой стадии могут появляться обильные слизистые выделения из носа, кашель и другие симптомы заболевания, однако признаки хронической нехватки кислорода возникают крайне редко.
- Аденоиды 3 степени. При 3 степени заболевания гипертрофированная глоточная миндалина полностью перекрывает хоаны, делая носовое дыхание невозможным. Все описанные выше симптомы сильно выражены. Появляются и прогрессируют симптомы кислородного голодания, могут появляться деформации лицевого скелета, отставание ребенка в умственном и физическом развитии и так далее.
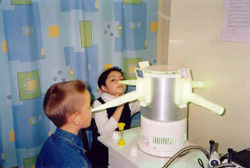
Целью медикаментозной терапии является устранение причин возникновения заболевания и предотвращение дальнейшего увеличения глоточной миндалины. С этой целью могут использоваться препараты из различных фармакологических групп, обладающие как местными, так и системными эффектами.
Медикаментозное лечение аденоидов
| |
| |
|
|