Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Для того чтобы понять, что конкретно визуализирует (осматривает) риноскопия, необходимо знать элементарное строение носа и его ходов. Итак, посредством пластины (перегородки) полость носа делится на две части – левую и правую. Симметричность левой и правой половины носа также оценивается во время риноскопии. В свою очередь, в каждой части различают верхнюю, нижнюю и боковую стенку. Кроме стенок в ней выделяют ходы – верхний носовой ход, средний и нижний. Верхний носовой ход короткий и широкий, сообщается с клиновидной пазухой (одной из носовых пазух). Средний носовой ход является шире и сообщается он с фронтальной и гайморовой пазухой. Нижний же носовой ход имеет сообщение с носослезным каналом. Наличие подобных сообщений между пазухами и носовыми ходами клинически очень важно. Этим объясняется переход воспалительного процесса с носа на пазухи и наоборот. Сообщения между носослезным каналом и носом объясняют наличие носовых выделений при плаче.
При проведении риноскопии врач-оториноларинголог не только оценивает целостность носовых ходов, но и состояние их слизистой. Это особенно важно при атрофическом и аллергическом рините.
Риноскопия является простым и неинвазивным (малотравматичным) методом диагностики. Поэтому он назначается довольно часто.
Основными показаниями к риноскопии являются:
- затрудненное носовое дыхание;
- болезненные ощущения в области носовых пазух;
- ощущение сухости в носу;
- заболевания среднего уха и глотки;
- нарушения обоняния;
- выделения из носа (при этом они могут выходить наружу или стекать по задней стенке глотки);
- ощущение инородного тела в полости носа;
- частые носовые кровотечения.
Видами риноскопии являются:
- передняя риноскопия;
- средняя риноскопия;
- задняя риноскопия.
Передняя риноскопия проводится с помощью носорасширителя, в котором различают клюв (часть, которая вводится в носовые ходы) и бранши (левая и правая). Исследование проводится поочередно – сначала осматривается правая половина носа, затем левая.
Однако предварительно перед проведением риноскопии проводится наружный осмотр носа. Осмотр начинается с преддверия носа, при этом голова пациента находится в первой позиции передней риноскопии. Далее большим пальцем приподнимается кончик носа и осматривается слизистая носа.
Описательными характеристиками риноскопии в норме являются:
- цвет слизистой оболочки бледно-розовый;
- поверхность гладкая, без изъязвлений, влажная;
- перегородка носа располагается по средней линии;
- носовые раковины не увеличены;
- общий, нижний и средний носовые ходы свободны;
- расстояние между перегородкой носа и краем нижней носовой раковины от 2 до 4 миллиметров.
Задняя риноскопия проводится по тем же правилам что и передняя. При необходимости сначала полость носа освобождается от слизистого содержимого. Для этого полость носа могут предварительно оросить соляным раствором. Далее приступают непосредственно к выполнению процедуры. Как правило, задняя риноскопия выполняется после того как была проведена передняя.
Этапы задней риноскопии следующие:
- носоглоточное зеркало подогревают в горячей воде (40 градусов), после чего протирают салфеткой;
- шпателем, находящимся в левой руке, надавливают на среднюю часть языка;
- при этом врач просит пациента дышать через нос;
- зеркало медленно вводят в полость рта, при этом его зеркальная поверхность направлена кверху;
- не касаясь корня языка и стенки глотки, врач продвигает зеркало за мягкое небо;
- после того как зеркало продвинули за мягкое небо, на него наводят свет от лобного рефлектора;
- при необходимости врач осуществляет повороты зеркала на 1 – 2 миллиметра, осматривая при этом детально носоглотку.
При задней риноскопии осматриваются слизистая оболочка, носоглотка, хоаны, задние концы всех трех носовых раковин, глоточные отверстия слуховых труб.
Характеристиками задней риноскопии в норме являются:
- слизистая оболочка розовая, ровная;
- хоаны свободные;
- сошник расположен посередине;
- свод носоглотки у взрослых свободный, в редких случаях отмечается тонкий слой лимфатической ткани;
- у детей свод носоглотки заполнен лимфатической тканью (глоточной миндалиной).
Аденоиды — это широко распространенна ЛОР-патология среди детей и подростков. Чаще всего фиксируется у детей от 4 до 8 лет, но также может встречаться и у детей постарше. Они представляют собой разрастание лимфоидной ткани вокруг глоточного кольца. Так, в норме у детей при входе в глотку содержится большое количество этой ткани, которое представлено глоточной миндалиной. Глоточная миндалина и другие лимфатические скопления осуществляют защитную (иммуномодуляторную) функцию, благодаря содержанию в ней иммунных клеток. В ответ на проникновение инфекции лимфоидная ткань начинает реагировать своим разрастанием. Однако когда иммунная система организма не справляется с инфекцией, лимфатическая ткань находится в перманентно увеличенном состоянии. Чем чаще инфекция, тем сильнее реагирует на нее глоточная миндалина. Хронически увеличенная и воспаленная глоточная миндалина носит название аденоидов. Таким образом, аденоиды представляют собой скорее не самостоятельное заболевание, а состояние организма.
Увеличиваясь в размерах аденоиды приводят к сужению носовых ходов. Это и приводит к появлению основных симптомов — затрудненного дыхания, заложенности носа, частым насморкам. Иногда аденоиды могут увеличиваться до таких размеров, что закрывают просвет носовых ходов полностью.
Основной метод диагностики при аденоидах – это задняя риноскопия. Однако в некоторых случаях косвенные признаки увеличенной лимфоидной ткани можно увидеть и при передней риноскопии. В этом случае лимфоидная ткань представлена в виде неравномерно освещенной поверхности миндалин, состоящей из разбросанных световых бликов. Перемещение световых бликов будет отмечаться, если попросить больного говорить или сглотнуть в момент проведения процедуры. При разговоре или глотании происходит сокращение и подъем мягкого неба, что приводит к перемещению световых точек на миндалинах. Также при проведении передней риноскопии нередко используют пробу с сосудосуживающими средствами, после закапывания которых четко видны аденоиды. В качестве средств используется 1-процентный раствор адреналина или 2-процентный раствор эфедрина. Косвенным признаком аденоидов при передней риноскопии является также то, что при фонации (когда пациент говорит) задняя стенка глотки не видна, также не видно и сокращение мягкого неба. В норме же при отсутствии лимфоидных разрастаний и задняя стенка глотки, и движения мягкого неба видны.
Более точным и прямым методом диагностики является задняя риноскопия, при которой используется специальное зеркало. В отличие от передней риноскопии в данном случае осмотр носовых ходов проводится через рот. Во время этой процедуры напрямую видны аденоиды, которые визуализируются как шаровидная опухоль с неровной поверхностью. В некоторых случаях поверхность аденоидов сильно искажена бороздами, вследствие чего лимфоидная ткань выглядит в виде группы свисающих образований. При оценке размеров аденоидов важно учитывать, что в глоточном зеркале они кажутся гораздо меньше, чем они есть.
Хронический ринит является одной из разновидностей ринита, для которой характерна гиперплазия (утолщение) слизистой оболочки. Часто заболевание протекает с вовлечением надкостницы и костной ткани носовых раковин. При этом патологические изменения могут отмечаться повсеместно и диффузно либо быть ограниченной формы.
При риноскопии отмечается разрастание и утолщение слизистой оболочки. Наиболее выраженное утолщение фиксируется на слизистой оболочке нижнего носового хода. Вследствие выраженного утолщения слизистой сами носовые ходы сужаются в объеме, что и объясняется затрудненным дыханием. Слизистая оболочка при этом красная, иногда цианотичного (синюшного) оттенка. В тяжелых случаях может фиксироваться полипозное изменение слизистого слоя.
Вазомоторный ринит — часто встречающаяся патология, для которой характерно пароксизмальное чихание, обильная ринорея и зуд в носу. Термин «пароксизмальная» означает, что чихание (как и другие симптомы) происходит в виде приступов (пароксизмов). Пусковым механизмом для этого могут быть аллергические факторы. В качестве них чаще всего выступают пыльца, пыль, шерсть или пух. Так, при оседании на слизистую оболочку того или иного аллергена запускается каскад аллергических реакций, который приводит к расширению сосудов, повышению их проницаемости. Следствием этого является отекание слизистой, обильное выделение из полости носа жидкости (ринорея). Нередко вазомоторный ринит обусловлен длительным приемом того или иного медикамента.
Результаты риноскопии при данной патологии зависят от стадии заболевания и частоты приступов. Так на начальных этапах слизистая оболочка красная и сильно утолщена вследствие отека, а в полости носа содержится большое количество прозрачной жидкости. Со временем вследствие частых приступов слизистая оболочка становится бледной (феномен анемизации). Также при далеко зашедших формах в ходе риноскопии обнаруживаются полипы, которые, в свою очередь, могут закупоривать полость носа.
Острый ринит является одним из самых распространенных заболеваний полости носа, встречающийся как у взрослых, так и у детей. Как правило, встречается в кадре острых респираторных заболеваний (ОРВИ). Для заболевания характерно острое начало и одновременное поражение обеих половин носа. К основным симптомам относятся затрудненное носовое дыхание и выделения из носа (ринорея). К этим местным признакам присоединяются и расстройства общего состояния, которые отмечаются в кадре основного заболевания. Классически в клинической картине острого ринита выделяют три стадии течения, для каждой из которой характерна своя риноскопическая картина.
К стадиям риноскопии относятся:
- Первая стадия. Также носит название сухой стадии. Длится от нескольких часов до двух суток. Основными жалобами на этом этапе являются сухость в носоглотке, ощущение щекотания или жжения. Одновременно развиваются и общие симптомы – лихорадка, недомогание, головные боли. Риноскопия выявляет выраженное покраснение (гиперемию) слизистой оболочки, а также ее сухость и отсутствие слизистого содержимого.
- Вторая стадия. Данная стадия характеризуется обильными выделениями из полости носа, поэтому также называется стадией выделений. Слизистая оболочка носа на этом этапе начинает продуцировать большое количество слизи. Поскольку слизь в большом количестве содержит хлорид натрия, который оказывает раздражающее действие, то изменения затрагивают также и кожу преддверия носа. Выражаются эти изменения в покраснении, сухости и обильном шелушении кожи. Особенно это заметно у маленьких детей.
- Третья стадия. Эта стадия также называется стадией слизисто-гнойных выделений и развивается она пятый день от начала заболевания. Вместо обильного слизистого содержимого, характерного для второй стадии, появляется густое слизисто-гнойное содержимое желтоватого цвета. Цвет и консистенция обусловлены наличием в нем клеток воспаления — нейтрофилов и лимфоцитов.
Далее патологический процесс может посредством сообщения переходить на соседние носовые пазухи или же регрессировать. В первом случае слизистая оболочка носа и носовых пазух еще больше утолщается, а к симптомам заболевания присоединяются еще боли в области лба и переносицы. Во втором случае количество слизи уменьшается, а отек слизистой оболочки постепенно исчезает. По мере уменьшения отека восстанавливается и носовое дыхание. В целом длительность острого ринита варьирует от 7 до 10 дней.
При атрофическом рините отмечаются необратимые изменения (атрофия) слизистой оболочки полости носа, в основе которых лежит дистрофический процесс. Основной описательной характеристикой является атрофия, которая обозначает истончение слизистой оболочки и утрату ее функциональности.
Основными жалобами являются затрудненное дыхание, ощущение сухости в носу и образование корок. Также специфическим симптомом является снижение обоняния. Попытка удаление корок нередко сопровождается носовыми кровотечениями. Вследствие истончения слизистой оболочки носовые ходы расширяются. Это признак существенно отличает атрофический ринит от острого ринита. При проведении риноскопии визуализируются широкие носовые ходы, вследствие атрофии носовых раковин можно увидеть заднюю стенку носоглотки. Общий носовой ход, как правило, заполнен густым зеленным содержимым.
источник
Одним из передовых приемов диагностирования аденоидов в носу (детей, взрослых) является инструментальное исследование – эндоскопия. Нужно отметить, что эту технологию отоларингологи называют еще «золотым методом». Не потому, что инструменты, которыми пользуются при данном исследовании из золота, нет, они из нержавеющей медицинской стали. А потому, что термин применяют в контексте его результативности, наивысшей точности, безошибочном результате.
В чем заключается ценность, уникальность эндоскопии, как ее проводят – об этом тема нашей очередной статьи.
Долгое время огромной проблемой для медиков было то, что некоторые органы висцеральной системы, по своему анатомическому расположению, были недоступны для детального осмотра. Невозможно просмотреть поверхность патологических участков, проследить болезнетворное перерождение паренхимы (внешняя/внутренняя сфера органа) в органах ЖКТ (желудочно-кишечного тракта), дыхательных путей, глубинные участки носоглоточного сектора. Рентген помогал увидеть затемнения в тех областях, которые подверглись патогенным процессам, но, не более!
На помощь висцеральной медицине пришло телевидение. Инженеры совместно с клиницистами создали мини компактную аппаратуру, позволяющую рассмотреть изнутри больные органы. За основу взяли идею – зондирование (катетеризацию) с вмонтированной крошечной видео камерой. На конце тонкого, гибкого 40 см катетера стационарно прикрепляется объектив «кинокамеры». Именно он будет «снимать» поверхность пути (по которому будет двигаться), стенки, слизистую оболочку и внешний вид объекта исследования.
Изображения передаются на стоящий рядом монитор (экран) в полной проекции, это не графическое изображение как при УЗИ. Усовершенствованным дополнением явилась цветная, спектральная картинка. Теперь врач видит особо зараженные локации (багрового цвета), сравнивает их с окраской недавно появившихся. Если у ребенка воспалились миндалины, на них появились аденоиды, диагностик ЛОР увидит: пастозность эпидермиса железистой ткани миндалин, возникшие на ней язвенные борозды, наросты. Определит – размеры опухолевидных образований, сочится из них экссудат или они просто гиперемированные и сухие.
По сравнению с пальцевым прощупыванием, при котором специалист отоларингологии в латексных перчатках на руке исследует уплотнения в носовых каналах – безусловно, эндоскопическая процедура априори выгодна. После пальцевого осмотрааденоидов в носу,у ребенка создается стойкая отрицательная реакция на любые прикосновения и исследования носа со стороны взрослых. Процедура болезненная, неприятная, сопряжена с психологическим дискомфортом для детей.
Вторая методика – рентген просвечивание – не безопасен, в смысле облучения изотопными лучами. Частые рентгенологические исследования, бесспорно, для человека вредны, для детского организма, тем более. Они проводятся одноразово, не больше 2-х раз в год. Флюорография также относится к радиоизотопному виду облучения, тоже сопряжена с определенным риском для гомеостаза (физиологического баланса). В этих двух способах диагностирования отоларингологи подтверждают (как бы дублируют) предположения диагноза у детей – аденоидита.
Как проводится манипуляция эндоскопии носа у ребенка:
- Маленького пациента укладывают в полу лежачее положение в кресло. Желательно, чтобы перед процедурой его не кормили, иначе возможен рефлюкс-выброс рвотной пищевой массы.
- Голову приподнимают специальным поднимающимся валиком так, чтобы врачу было удобнее вводить катетер с микро – камерой на конце.
- С ребенком общаются в спокойном, доброжелательном тоне, успокаивают. Это необходимо чтобы он не волновался, его не знобило от переживания, происходящих действий вокруг него.
- Руки придерживает медсестра, так как фиксация ремешками к ручкам кресла вносит дополнительную нервозность для обследуемого ребенка.
- Доктор осторожно вводит через носовую полость зонд и просматривает проектируемое изображение, поступающее на экран монитора.
- При истеричном, психопатическом типе ребенка, когда астеническое, эмоциональное состояние мешает проведению процедуры – эндоскопия откладывается. Ребенку на повторную процедуру приписывают седативные препараты, которые рекомендует детский невропатолог. Таблетки «Persen», «Vibukol» (1 шт. за два часа до процедуры). Хорошо дать ребенку с утра чай из мелиссы, мяты, с листочками пустырника.
Важно! Нужно отметить, что процедура проходит практически безболезненно, не занимает долгого времени, ребенок чувствует себя хорошо. Итоговое заключение эндоскопии готово почти сразу. По факту полученных сведений отоларинголог вынесет окончательное решение по поводу, какими лечебными действиями лечить малыша.
В заключение – несколько здоровых советов для родителей ребенка, у которого обнаружено воспаление носовой миндалины с образованием аденоид формации. Вашему ребенку проводится современная методика – ЛОР эндоскопия, отнеситесь спокойно и здраво к манипуляции. Не создавайте излишнюю напряженность при сложившихся обстоятельствах. Верьте в положительный исход и это передастся, и ребенку, и мед. персоналу, который занимается подобным видом обследования.
От того, что взрослые будут чересчур нервничать, теребить врачей по поводу и без достаточных мотивов не станет лучше вашему ребенку. Поверьте! Вы только будете мешать, потому, что не является специалистами в области медицины. Нужно довериться профессионалам и вооружиться терпением, верой, что все закончится хорошо, без последствий. Подобное диагностическое обследование проводится повсеместно, при нем не наблюдаются: кровотечения, болезненные ощущения или какие-либо иные угрожающие состояния у детей. Проявите выдержку, и все будет замечательно со здоровьем вашего ребенка.
источник
Аденоиды, или аденоидные вегетации – частое заболевание у детей самого различного возраста, особенно раннего. Подобное состояние может привести к нарушению дыхания, а это, в свою очередь, скажется на развитии ребенка. Поэтому такие патологические разрастания лимфатической ткани следует удалять хирургическим путем. Однако прежде чем проводить оперативную резекцию, следует максимально тщательно обследовать область роста аденоидов и окружающую их ткань. В этом случае эндоскопия аденоидов – один из наиболее подходящих диагностических методов.
Аденоиды – это заболевание, сопровождающиеся увеличением в объеме лимфатической ткани носоглоточных миндалин. Эндоскопическое исследование при аденоидах позволяет врачу оценить степень разрастания ткани, определить нарушение просвета дыхательных путей и определиться с дальнейшей тактикой обследования и лечения.
Аденоидные вегетации – частое заболевание у детей раннего возраста, способное привести к нарушению их психического развития.
Обследование проводится с помощью специальных гибких эндоскопов, так как старинные металлические эндоскопы практически не применяются. Сам эндоскоп представляет собой трубку небольшого диаметра с камерой для захвата видео и лампочкой на своем конце. Это позволяет врачу при осмотре визуально оценить состояние миндалин и степень тяжести заболевания. Изображение отображается на цифровом экране. При этом имеется возможность сделать фотографии или записать видео процедуры для последующего анализа или хранения в архиве.
Помимо этого, во время проведения эндоскопии аденоидов можно выполнить ряд хирургических методик, направленных на удаление патологически разросшейся ткани, например электрокоагуляцию, шейверную аденотомию и прочее. Все процедуры, выполняемые при лапароскопии, отличаются хорошей переносимостью пациентами самых различных возрастов и редко приводят к осложнениям.
Эндоскопия аденоидов имеет ряд преимуществ среди аналогичных процедур. Важнейшими из плюсов являются:
- Возможность проведения обследования в любом возрасте с использованием общего наркоза.
- Высокое качество изображения, позволяющее хирургу отчетливо видеть все манипуляции и правильно оценить степень разрастания миндалин.
- Время проведения обследования минимально и не требует специальной подготовки.
- Реабилитация составляет несколько десятков минут при проведении аденоскопии без общей анестезии.
Своевременная диагностика позволяет вовремя выявить аденоиды и назначить адекватное лечение.
Однако у метода имеются и свои минусы, ограничивающие его широкое использование:
- Необходимость наличия в лечебном учреждении современного эндоскопического оборудования, специализированного для применения у детей, в связи с необходимостью использования только эндоскопов малого диаметра.
- Использование местной и общей анестезии может привести к развитию побочных эффектов.
Несмотря на указанные недостатки, эндоскопия аденоидов у детей остается широко используемым методом диагностики и лечения, назначаемым в соответствии со строгими показаниями и противопоказаниями.
С основным показанием к применению данного диагностического метода все понятно – это аденоиды миндалин различной степени выраженности с/без развития специфических для них осложнений.
Лечащему врачу и родителям ребенка, очень важно знать противопоказания к подобному обследованию:
- Аллергические реакции на медикаментозные средства, используемые для общей или местной анестезии.
- Нарушения в работе свертывающей системы крови.
- Тяжелое течение заболеваний внутренних органов или острые инфекционные болезни.
В случаях обнаружения у ребенка указанных противопоказаний, время проведения аденоскопии откладывают до момента полного выздоровления, или же используют другие методы оценки состояния аденоидов.
Важный этап в подготовке ребенка к любой медицинской процедуре – беседа с ним родителей и врача, с рассказом о ходе предстоящего обследования и о том, почему оно так необходимо. Очень важно успокоить ребенка и объяснить ему полную безопасность эндоскопии аденоидов.
Аденоидные вегетации являются показанием к проведению хирургического лечения.
Если планируется использовать общий наркоз, то за 18-24 часа до проведения аденоскопии, рекомендуется отказаться от приема пищи, что позволит избежать ряд возможных осложнений, таких как заброс пищи в дыхательные пути и т.д. Если же будет использоваться только местное обезболивание, то достаточно не есть в течение 1-2 часов до эндоскопического осмотра.
Наиболее часто в детском возрасте наблюдается психологическое напряжение и стресс из-за приближающегося или уже состоявшегося осмотра аденоидов. Дети очень плохо переносят больницы и любые процедуры, в связи с чем очень важна психологическая подготовка ребенка к предстоящей аденоскопии.
Среди других осложнений возможны:
- Аллергические реакции на средства для общей и местной анестезии.
- Повреждения слизистой и аденоидов эндоскопом.
- Развитие воспалительных процессов в носовой полости и носоглотке.
Организация правильной подготовки ребенка к процедуре и соблюдение правил ее проведения, позволяют предупредить возможные негативные последствия обследования.
Эндоскопия аденоидов у детей – современный и высокоинформативный метод обследования и постановки диагноза. Хорошее качество изображения и возможность осмотра патологического очага с разных сторон позволяет диагностировать даже тяжелые случаи болезни и проводить дифференциальную диагностику при помощи биопсии. А также непосредственно удалять аденоидные вегетации.
источник
Аденоиды – распространенная патология у детей, препятствующая нормальному носовому дыханию. Аденоидами называется разрастание лимфоидной ткани носоглоточной миндалины. Различают три степени заболевания, для каждой из них характерны свои особенности. Определить степень разрастания ткани и дальнейшую методику лечения позволяет эндоскопия аденоидов – обследование, в ходе которого врач осматривает носоглотку и носоглоточную миндалину.
Эндоскопия представляет собой визуальное обследование аденоидов. В носоглотку вводится специальное устройство, эндоскоп, оснащенное камерой и лампочкой. С помощью камеры изображение выводится на монитор, что позволяет точно диагностировать степень разрастания ткани носоглоточной миндалины.
Сам эндоскоп представляет тонкую полую трубку. Процедура вызывает скорее психологический, чем физический дискомфорт, так как проводится после обезболивания носоглотки спреем-анестетиком.
Эндоскопия является наиболее полным и информативным методом диагностики аденоидов. Дело в том, что из-за особенностей локализации, носоглоточную миндалину не представляется возможным исследовать другими методами. Визуальный осмотр через горло или нос не дает полной картины, в отличие от эндоскопии, с помощью которой при необходимости можно даже взять образец ткани на обследование.
Эндоскопия – самый информативный метод диагностирования аденоидов, но такое обследование доступно не во всех клиниках
Эндоскопия аденоидов имеет ряд преимуществ:
- информативность;
- точность и отсутствие ошибок;
- возможность записать изображение на носитель информации;
- невысокая длительность.
Вся процедура занимает в среднем пять минут. Так как перед введением эндоскопа горло обезболивают, в процессе отсутствуют болевые ощущения или рвотные позывы.
Прибор оснащен камерой с высоким разрешением, поэтому полученная картинка является максимально точной. Врачебная ошибка в постановке диагноза практически полностью исключена.
Кроме того, результаты эндоскопии можно записать на любой носитель. Это полезно в том случае, если выбран консервативный метод лечения. Спустя некоторое время можно провести повторную эндоскопию и сравнить с первым результатом обследования, тем самым определив динамику выздоровления.
И, пожалуй, одно из самых главных преимуществ – это отсутствие необходимости в подготовке. Эндоскопия занимает всего несколько минут, единственное, что нужно сделать перед обследованием – это отказаться от завтрака. Чтобы снизить вероятный дискомфорт, врачи чаще всего назначают обследование на утро. Впрочем, это необязательное условие. Как показывает практика, даже если человек не воздерживался от еды перед обследованием, риск рвоты сведен к минимуму благодаря обезболиванию.
Недостатков у метода всего два – высокая стоимость процедуры и отсутствие врачей нужной квалификации в маленьких городах. Оба этих недостатка объясняются высокой стоимостью оборудования. Из-за этого возрастает цена на процедуру, и не все клиники могут позволить закупить дорогостоящее оборудование, из-за чего в провинции часто проблематично пройти обследование.
Эндоскопию нельзя проводить детям, у которых диагностирована эпилепсия
Показаниями к эндоскопии аденоидов у детей является сам факт наличия гипертрофии носоглоточной миндалины, установить который можно путем классического осмотра у отоларинголога.
Показанием также является необходимость проведения операции. В этом случае осмотр с помощью эндоскопа позволит точно визуализировать аденоиды и определиться с дальнейшим методом их удаления.
Многие родители путают эндоскопическое обследование с эндоскопической аденотомией. В первом случае речь идет только об осмотре аденоидов и носоглотки с помощью специального прибора. Показания к проведению обследования:
- аденоиды;
- нарушение носового дыхания;
- частые отиты и синуситы;
- аденоидит.
Эндоскопия как исследование показана на любой стадии развития аденоидов. Эндоскопическое обследование аденоидов необходимо для определения линии лечения. На начальных стадиях гипертрофии миндалины практикуют медикаментозную терапию, но если эндоскопия выявила плотные аденоиды, необходимо рассмотреть возможность их удаления. И здесь на помощь приходит эндоскопическая аденотомия – процедура удаления носоглоточной миндалины или только части аденоидов. Операция проводится с помощью эндоскопа, оснащенного камерой и петлей-скальпелем, с помощью которой и вырезаются гипертрофированные ткани.
Таким образом, эндоскопия бывает двух видов – обследование и удаление аденоидов. В целом, одно без другого невозможно, так как показанием к эндоскопическому удалению являются результаты эндоскопии – аденоиды 3 степени.
Эндоскопическое обследование аденоидов не проводится в следующих случаях:
- непереносимость анестетика;
- эпилепсия;
- острые инфекционные заболевания.
В случае непереносимости средства для обезболивания рассматривается возможность использования препаратов-анестетиков с другим действующим веществом в составе.
Острые инфекционные процессы также не являются абсолютным противопоказанием. В этом случае необходимо сначала вылечить заболевание, а после записаться на обследование аденоидов.
Специфической подготовки не требуется, однако проводить процедуру рекомендуется на голодный желудок. До обследования необходимо также отказаться от употребления воды, поэтому лучше записываться на эндоскопию ранним утром, чтобы ребенок не испытывал дискомфорт.
Также предварительно необходимо проконсультироваться с лечащим врачом и провести тест на чувствительность к обезболивающему препарату, если раньше малышу не делали анестезию. Это поможет исключить риск аллергической реакции.
Обследование назначается только после анализа крови. Это необходимо для исключения вялотекущих воспалительных процессов в организме.
Основная часть подготовки ложится на родителей. Они должны успокоить ребенка и убедить, что процедура безболезненна и длится недолго.
Процедура не вызывает дискомфорта и длится всего несколько минут
Ребенка сажают в кресло. Сначала отоларинголог проводит визуальный осмотр горла и носа. Затем носоглотка обезболивается и через носовой ход вводится трубка эндоскопа. Во время процедуры ребенок не чувствует боли, но может испугаться, поэтому родители должны находится рядом.
Детям младше 6 лет можно проводить процедуру под общим наркозом, но только в том случае, если ребенок хорошо переносит этот вид обезболивания. Предварительно необходимо проконсультироваться с педиатром и отоларингологом о целесообразности общей анестезии для осмотра аденоидов.
После введения трубки в носоглотку, на экране появляется изображение. Врач путем поворота камеры детально осматривает аденоидные разрастания, затем эндоскоп выводится из носоглотки. Вся процедура занимает около 5 минут.
Эндоскопия аденоидов в детском возрасте хорошо переносится. Осложнения возможны только в случае инфицирования аденоидов. При этом развивается бактериальное воспаление, известное как аденоидит.
По неосторожности можно поцарапать носовой ход или носоглотку, что может привести к локальному кровотечению.
В целом, осложнения случаются очень редко. Если во время процедуры была повреждена ткань аденоидов, ребенку назначают профилактический курс приема антибиотиков, чтобы не допустить развития бактериальной инфекции.
Цена эндоскопии аденоидов в Москве составляет 2500-3000 рублей. Услугу предлагают все крупные клиники и центры отоларингологии. В регионах стоимость незначительно отличается и стартует от 2000 рублей. Однако в небольших городах бывает сложно провести эндоскопию из-за отсутствия нужного оборудования.
На сегодняшний день эндоскопическое обследование является самым информативным методом диагностики аденоидов. Тем не менее, на начальной стадии аденоидов его часто не назначают, так как определить степень гипертрофии можно по характеру нарушения носового дыхания. Эндоскопия является обязательным обследованием, когда принимается решение об удалении носоглоточной миндалины.
источник
Аденоиды – причины, симптомы, степени, диагностика и лечение. Где находятся аденоиды, почему они воспаляются? Аденоидит – причины, методы лечения. Как удаляют аденоиды? Возможно ли лечение аденоидов без операции?
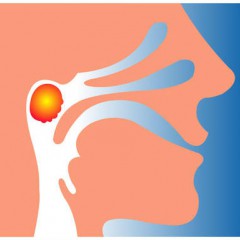
- ОРЗ;
- фарингитов;
- тонзиллитов (воспаления небных миндалин);
- аденоидитов (воспаления глоточных миндалин);
- ларингитов (воспалительных процессов в гортани).
При этих заболеваниях происходит застой крови и лимфы в миндалинах, а лимфоидная ткань не успевает уничтожать большое количество болезнетворных микроорганизмов, которые размножаются в дыхательных путях.
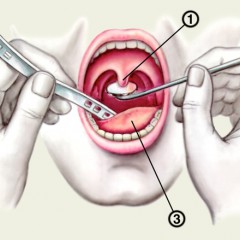
1 – небный язычок; 2 – зеркало; 3 – язык; 4 – шпатель.
- аденоиды II – III степени: желательно выполнять операцию как можно раньше;
- неэффективность консервативного лечения при аденоидах II – III степени;
- выраженная постоянная заложенность носа, сильное нарушение носового дыхания, храп во сне;
- постоянные частые осложнения в виде простудных заболеваний, фарингитов, ларингитов, отитов, пневмоний.
- острый воспалительный процесс в носоглотке: операцию можно проводить только при стихании воспаления;
- различные заболевания крови.
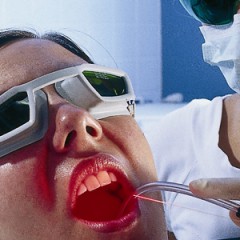
- аденоидэктомия – удаление глоточной миндалины;
- внутритканевая деструкция – лазерное излучение разрушает аденоидные вегетации изнутри;
- вапоризация – воздействие на аденоиды лазером и уменьшение их размеров без удаления.
Лечащий врач выбирает один из типов вмешательства, в зависимости от степени разрастаний, состояния и возраста пациента, наличия хронических инфекций и осложнений.
Преимущества лазерного удаления аденоидов:
- Высокая точность. При помощи лазера можно полностью удалить всю пораженную ткань глоточных миндалин и избежать рецидивов.
- Бескровность. Лазерный луч не только рассекает ткани, но и сразу же прижигает их вместе с мелкими сосудами.
- Безболезненность. Лазерное излучение обладает эффектом анестетика. В совокупности с местной анестезией удается добиться хорошего обезболивающего эффекта.
- Минимальный восстановительный период. После операции ребенку не придется так долго соблюдать постельный режим и физических нагрузок, придерживаться диеты.
- Стерильность. Лазер уничтожает болезнетворные бактерии, грибки и вирусы.
- Мягкое воздействие на ткани. Лазер воздействует на слизистую оболочку более бережно, чем скальпель.
Главные недостатки лазерного удаления глоточных миндалин в том, что для этой процедуры необходимо наличие сложного оборудования, а врач должен пройти специальное обучение. Ошибки во время процедуры могут приводить к ожогам слизистой и рецидивам аденоидов.

- Предохранение от воздействия негативных факторов во время беременности. Будущей маме нужно избегать инфекций (а если заболевание уже началось – сразу обращаться к врачу и начинать лечение), контакта с вредными веществами.
- Полноценное питание. В рационе ребенка должны присутствовать все необходимые питательные вещества, минералы, микроэлементы.
- Соблюдение режима дня.
- Полноценный сон. В том числе – дневной.
- Профилактика инфекций.Особенно важна в осенне-зимний период, для детей, которые идут в школу или детский сад. Важное значение имеет вакцинация против гриппа.
- Своевременное лечение инфекций и очагов воспаления. Сюда относятся ОРЗ, больные зубы, тонзиллит и пр.
- Закаливание. Полезно закаливание водой, воздухом, солнцем. Его необходимо проводить правильно, постепенно и регулярно.
- Избегание переохлаждений. Ребенок всегда должен быть одеть по сезону, не слишком легко, но и кутать его тоже не нужно.
Чаще всего аденоиды диагностируются у детей в возрасте, когда происходит активный рост и развитие лицевого и мозгового отделов черепа. Если ребенок постоянно дышит через рот, это может негативно сказываться на многих органах. Возможные осложнения аденоидов:
- нарушение психоэмоционального и интеллектуального развития из-за постоянного кислородного голодания головного мозга;
- неправильное формирование прикуса;
- нарушения зубного ряда, неправильный рост зубов;
- нарушение работы иммунной системы, аллергические реакции;
- хронические заболевания ЛОР-органов: отиты (воспаление уха), синуситы (воспаление придаточных пазух носа) и др.;
- снижение слуха в результате хронического воспалительного процесса;
- атрофический фарингит – воспаление глотки из-за постоянного высыхания слизистой оболочки в результате дыхания через рот.

Масло туи – это гомеопатическое средство. Для лечения аденоидов применяют 15% раствор, который можно приобрести в аптеках: Туя ДН или Туя Эдас-801 (в виде капель). Данное средство оказывает метаболический эффект – помогает восстановить слизистую оболочку и нормализовать выделение слизи.
При аденоидах закапывают в нос по 2-4 капли масла туи 2-3 раза в день, предварительно очистив носовую полость при помощи капель или спрея на основе морской воды. Продолжительность курса лечения определяет врач.
В Москве стоимость удаления аденоидов – от 15000 рублей. Цена операции увеличивается, если используется общий наркоз, лазерная аденотомия (в среднем 35 000-40 000 рублей).
В регионах стоимость операции может составлять от 5 000 рублей.
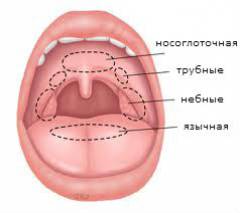
- небные – находятся в углублениях, расположенных между мягким небом и языком;
- язычная – находится сверху на корне языка;
- трубные – расположены в глотке справа и слева, в местах, где в нее впадают евстахиевы (слуховые) трубы;
- носоглоточная – собственно, когда она увеличивается, ее и называют аденоидами.
Любые лекарственные препараты назначаются с определенной целью, поэтому их ни в коем случае не стоит применять без назначения врача.
-
Назонекс (Мометазон) – глюкокортикостероид (препарат гормонов коры надпочечников), который подавляет иммунные реакции. Его назначают интраназально (внутрь носа) преимущественно при аллергических состояниях и заболеваниях, включающих аллергический компонент.
-
Эдас-801 – гомеопатический препарат, действующим веществом которого является масло туи (см. выше).
-
Авамис (флутиказона фуроат) – так же, как и Назонекс, является глюкокортикоидом. Обладает выраженным противовоспалительным действием.
В Международной классификации болезней десятого пересмотра аденоиды имеют следующие коды:
- J35.2 – гипертрофия аденоидов (увеличение аденоидов);
- J35.3 – гипертрофия миндалин и аденоидов;
- J35.8 – другие хронические болезни миндалин и аденоидов (в том числе аденоидные разрастания);
- J35.9 – неуточненная хроническая болезнь миндалин и аденоидов.
источник
Первое звено иммунной системы организма каждого человека, призванное защитить от внутренних и внешних агрессоров — миндалины. Чтобы определить аденоиды — их наличие и патологические изменения — необходимо пройти консультацию отоларинголога. Современные методы диагностики позволяют достоверно судить о состоянии этой важной структурной единицы иммунной системы.
Специалисты подчеркивают, что аденоиды — это патологическое разрастание ткани носоглоточной миндалины. Чаще выявляется в педиатрической практике, у малышей 3—12 лет. Диагностика аденоидов должна осуществляться только отоларингологом. С этой целью проводится ряд различных процедур.
Патология характерна для детей младшего дошкольного возраста, которым приходится сталкиваться со множеством болезнетворных агентов. А их иммунная система еще не подготовлена к подобным агрессивным атакам.
Как определить аденоиды у ребенка — часто задаваемый вопрос обеспокоенными родителями малыша. Ведь при осмотре в домашних условиях их не видно. Заподозрить разрастание лимфоидных вегетаций можно по отдельным характерным признакам. К примеру, постоянное затруднение носового дыхания, некоторая гнусавость голоса. Насморк при аденоидах беспокоит ребенка в утренние часы, когда слизь стекает по задней стенке носоглотки.
У детей старшей возрастной группы, после 15—17 лет, гипертрофия носоглоточной миндалины выявляется намного реже. Во взрослой практике случаи воспаления аденоидов единичны.
Специалистами выделяется несколько основных причин возможного разрастания лимфоидной ткани:
- Часто рецидивирующие ОРВИ — еще не успевшая восстановиться после первой атаки ткань носоглоточной миндалины вновь подвергается агрессии, отекает и воспаляется. Это провоцирует аденоиды и отит.
- Понижение параметров иммунитета — отсутствие должного ответа на проникновение извне болезнетворных агентов способствует тому, что детский организм не способен полноценно себя защитить. Деятельность лимфоидной системы нарушается. Это тут же отражается на состоянии иммунитета.
- Повышенный аллергический фон — аденоиды реагируют на проникновение в область носоглотки различных аллергенов так же, как на патогенные вирусы и бактерии — быстрым увеличением размеров. Диагностика аденоидов у детей в этом случае обязательно включает проведение аллергопроб.
- У отдельной категории людей присутствует врожденная предрасположенность к патологиям лимфатической системы – полилимфоаденопатия.
Специалистом после тщательного сбора анамнеза и определения первопричины негативного состояния, принимается решение, как проверить аденоиды, какой метод будет наиболее информативным.
Поведение консультации отоларинголога – необходимое условие, чтобы достоверно судить о наличии патологии. Как определить степень аденоидов – специалист будет решать в каждом случае индивидуально.
Ориентировочные параметры лимфоидных разрастаний:
- 0 степень – физиологические размеры носоглоточной миндалины;
- 1 степень – гипертрофия выражена умеренно, перекрытие просвета носовых ходов наблюдается на одну четверть;
- 2 степень – разрастание выражено больше, носовые ходы перекрыты на две тритии своего просвета;
- 3 степень – носоглоточная миндалина полностью загораживает просвет носовых ходов.
Порою, чтобы определить аденоиды у ребенка отоларингологу достаточно просто заглянуть ему в рот и нос.
Разрастание аденоидной ткани на первых этапах своего формирования может практически никоим образом себя не проявлять. Малыш развивается удовлетворительно, активен, отлично высыпается.
По мере прогрессирования патологии носоглоточная миндалина все больше перекрывает просвет носовых проходов, что сказывается на общем самочувствии малыша. Как определить аденоиды:
- носовое дыхание ребенка нарушено;
- появляется характерное серозное отделяемое;
- малыш вынужден дышать через рот не только в ночное время суток, но и днем;
- сон крохи становится прерывистым;
- может определяться похрапывание;
- в момент сна даже наблюдаются кратковременные остановки дыхательной деятельности – апноэ;
- значительно ухудшается фонация – голос малыша приобретает гнусавость;
- понижаются параметры слуха.
Отсутствие адекватной медицинской помощи провоцирует нарушение физиологического процесса формирования лицевых структур. Как проверить аденоиды у ребенка, в какие сроки лучше всего выполнить, родители должны решить совместно с педиатром.
В случае выявления одного или нескольких вышеописанных симптомов рекомендуется провести консультацию отоларинголога. Педиатрам приходится часто отвечать на вопросы обеспокоенных родителей – как ЛОР проверяет аденоиды, болезненны ли процедуры, безопасны ли они для малыша.
На сегодняшний момент используются следующие диагностические методики:
- Для оценки общего состояния ротоглотки, а также самих миндалин применяется фарингоскопия. С ее помощью удается определить наличие негативного отделяемого.
- При осмотре носовых ходов – передняя риноскопия – специалист может выявить отечность тканей. После закапывания сосудосуживающих капель просматриваются перекрывающие просвет хоан аденоиды. В момент, когда малыш сглатывает, сокращение мягкого неба наблюдается колебание гипертрофированной миндалины.
- Носовые ходы обязательно осматриваются через ротоглотку – задняя риноскопия. При помощи специального зеркальца становятся видны опухолевидные образования, свисающие в носоглотку – аденоиды. Исследование у малышей младшего дошкольного возраста может быть затруднено из-за повышенного рвотного рефлекса.
- Рентген носоглотки при аденоидах рекомендуется проводить в боковой ее проекции. Это позволяет не только точно диагностировать увеличенные миндалины, но и степень их гипертрофии.
- Диагностика аденоидов эндоскопом признается отоларингологами самым высокоинформативным исследованием. Пациенту через носовой проход вводится специальная трубочка с микрокамерой на конце. Вся получаемая информация о состоянии носоглоточной миндалины тут же отражается на видеоэкране. Эндоскопия аденоидов позволяет выявить общее состояние органа, его расположение, насколько перекрыты хоаны, устья слуховых труб. Совместно с врачом картинку на экране могут видеть и сами родители малыша.
Эндоскопия аденоидов у детей – «золотой» стандарт диагностики. Проходить обследование рекомендуется в момент, когда ребенок уже выздоровел. Обследование не будет считаться объективным, если кроха совсем недавно переболела – ткани еще не успели восстановиться, сами по себе рыхлые и отечные.
источник
Аденоиды представляют собой патологическое разрастание скопления лимфоидной ткани в области носоглотки. Воспаление аденоидов носит название аденоидит. Аденоиды (аденоидные вегетации) наиболее часто регистрируются у детей 3 — 14 лет. Максимум больных детей регистрируется в возрасте 3 — 7 лет. Половина школьников, имеющих аденоидные разрастания, страдают хроническим аденоидитом.
Провести оценку степени разрастания миндалин позволяет эндоскопия. При аденоидах I степени проводится консервативная терапия. При аденоидах II и III степеней предлагается хирургическое лечение. Носоглоточная миндалина вместе с небными миндалинами, трубными, язычной и скоплениями лимфоидных гранул, которые располагаются в области боковых валиков, слизистой оболочки задней стенки глотки, является частью иммунной системы человека. Ей предписано бороться с чужеродными агентами, проникающими в организм человека.
Даже несмотря на хронический воспалительный процесс, глоточная миндалина принимает активное участие в работе иммунной системы. Учитывая барьерную функцию миндалин, особое значение приобретает необходимость применения консервативной терапии, особенно в раннем детстве.
Рис. 1. Аденоидные разрастания (указаны стрелкой).
Рис. 2. Аденоидные вегетации имеют вид петушиного гребня.
Острое респираторное заболевание всегда сопровождается реактивным воспалением глоточной миндалины. Такое состояние не является заболеванием, а представляет собой естественную реакцию органа на вторжение вирусной инфекции. В данном случае лечение аденоидов не требуется. Исключением является появление сопряженных заболеваний, самым значимым из них является воспаление среднего уха. Хронический аденоидит — главная проблема педиатров. Несмотря на огромный выбор лекарственных препаратов, хроническая патология глоточной миндалины у детей остается на высоком уровне. Среди причин развития хронического аденоидита лидирующее место занимают вирусы и бактерии. Частые простудные заболевания являются основной причиной развития хронического аденоидита.
Роль вирусов в развитии хронического аденоидита.
Вирусы повреждают реснитчатый эпителий глоточной миндалины и «облысевшие» места становятся легко уязвимыми для бактерий. Единичные воздействия вирусов часто принимают обратимый характер. Однако при их частом воздействии процессы регенерации нарушаются, что запускает целый каскад разрушающих миндалину процессов. Глоточная миндалина увеличивается в размерах за счет разрастания соединительной ткани и постепенно начинает перекрывать доступ воздуха в дыхательные пути через носовые ходы. Риновирусы, аденовирусы и герпес-вирусы являются самыми частыми возбудителями при развитии острых и хронических аденоидитов.
Роль бактерий в развитии хронического аденоидита.
Бактерии играют ведущую роль в развитии хронического аденоидита. Почти у 75% детей с этим заболеванием высевается золотистый стафилококк. По мнению некоторых авторов, большое значение имеют пневмококки и гемофильная палочка.
О роли грибковой флоры и атипичных возбудителей в развитии хронического аденоидита убедительных данных нет. Грибковая микрофлора является причиной аденоидов только в сочетании с бактериальной флорой.
Роль аллергии в развитии хронического аденоидита.
Около 35% детей с аллергическим ринитом страдают аденоидитами. Однако сегодня аллергия не считается основным фактором развития заболевания.
В ряде случаев способствует разрастанию миндалин искривление перегородки носа.
Заброс кислого содержимого желудка в носоглотку у маленьких детей нарушает механизмы местного иммунитета, что создает оптимальные условия для роста патогенных бактерий.
Состояние окружающей среды.
На роль окружающей среды в развитии хронического аденоидита указывает разница в количестве болеющих детей, которые проживают в крупных промышленных городах, по сравнению с болеющими детьми из сельской местности и пригородов.
Роль наследственного фактора.
В развитии аденоидных вегетаций важную роль играет наследственная предрасположенность. У детей с лимфатико-гипопластической аномалией конституции отмечаются аденоиды и сниженная функция щитовидной железы, что проявляется апатией, вялостью и отечностью. Такие дети склонны к полноте.
Роль детских инфекционных заболеваний.
Аденоиды часто появляются в результате перенесенных детских заболеваний — коклюша, кори, дифтерии и скарлатины.
Произвести оценку степени аденоидных разрастаний позволяет эндоскопия.
Рис. 3. На фото разрастание ткани миндалин (вид в эндоскоп).
Рис. 4. При первой степени аденоидов носовые ходы перекрыты на 1/3 (слева). При второй — перекрыты на 2/3 (в центре), при третьей — почти полностью перекрыты (справа).
Глоточная миндалина своим основанием прикреплены к заднему своду носоглотки. Ее увеличение происходит за счет обильного разрастания соединительной ткани. Со временем миндалина заполняет весь купол носоглотки, распространяется на боковые стенки и даже на глоточные слуховые проходы. Форма их неправильная, с расщелинами, консистенция мягкая.
При аденоидах у детей регистрируется разная степень нарушения носового дыхания, что сопровождается заложенностью носа и изменением фонации (голос с носовым оттенком). Ребенок спит с полуоткрытым ртом, часто храпит. Сон беспокойный.
Рис. 5. При аденоидных разрастаниях ребенок спит с полуоткрытым ртом, часто храпит.
Аденоидиты у детей всегда начинаются остро, с высокой температуры тела и резкого нарушения носового дыхания, связанного с насморком. Появляются другие симптомы острого респираторного заболевания — кашель и першение в горле. Миндалины находятся в анатомической близости с носовой полостью и слуховыми проходами, поэтому они часто воспаляются при аденоидите. Воспаление носит экссудативный характер. Болевой симптом часто отсутствует или слабо выражен. Необходимо обращать особое внимание на состояние здоровья детей школьного возраста. При экссудативном среднем отите они почти никогда не жалуются на снижение слуха. А болевой синдром у таких детей слабо выражен.
Аденоидит часто сопровождает воспаление слизистой носа (ринит) и горла (фарингит). Выделения из носа носят вначале слизистый, а потом слизисто-гнойный характер. Кашель чаще беспокоит ребенка после сна — по утрам и после обеденного сна.
Рис. 6. Аденоидиты всегда начинаются остро с высокой температуры тела и резкого нарушения носового дыхания, связанного с насморком.
Заложенный нос, затрудненное носовое дыхание, полуоткрытый рот во время сна, склонность к острым респираторным заболеваниям и отитам — основные признаки аденоидов.
При передней риноскопии (осмотре через нос) можно видеть увеличенные аденоиды и их поверхность.
Задняя риноскопия является «классическим» методом диагностики. Она позволяет через рот с помощью специального зеркала определить аденоидные разрастания и их расположение. Процедура трудно выполнима у маленьких детей.
Пальцевое исследование носоглотки.
Пальцевое исследование носоглотки позволяет определить консистенцию и особенность строения миндалин.
Обзорная боковая рентгенография в боковой проекции позволяет определять степень разрастания глоточных миндалин.
Эндоскопические методы диагностики.
Эндоскопический метод является «золотым стандартом» диагностики аденоидов. Исследование может проводиться как через нос, так и через рот. При исследовании определяется характер выделений из носа, вовлечение в воспалительный процесс глотки, степень аденоидных вегетаций, их характер и расположение. Производится осмотр свода носоглотки и области слуховых проходов.
Рис. 7. При передней риноскопии (осмотре через нос) можно видеть увеличенные аденоиды и их поверхность аденоидов.
Рис. 8. Эндоскопический метод является «золотым стандартом» диагностики заболевания.
Рис. 9. На фото аденоиды закрывают почти весь носовой ход (вид в эндоскоп).
Рис. 10. Обзорная боковая рентгенография в боковой проекции позволяет определить степень разрастания глоточной миндалины.
- Аденоиды приводят к нарушению дыхания через рот, в результате чего воздух не достигает нужной глубины. Возникшая недостаточность не компенсируется. Снижение поступления кислорода в кровь характеризуется вялостью, снижением активности и трудоспособности, отставанием детей в учебе, частыми головными болями.
- Дыхание через рот способствует развитию ангин и атрофических фарингитов. Страдают нижние дыхательные пути. Воспаляется среднее ухо.
- Длительное течение заболевания сказывается на формировании лицевого скелета: отвисает нижняя челюсть, носогубные складки сглаживаются, рот полуоткрыт, твердое небо становится высоким и узким, что нарушает прикус. Лицо больного приобретает аденоидный вид.
- У детей с аденоидами формируется «куриная грудь».
- Развивается малокровие.
Рис. 11. Длительное течение заболевания сказывается на формировании лицевого скелета.
Рис. 12. При хроническом аденоидите неправильно формируется лицевой скелет: твердое небо становится высоким и узким, что нарушает прикус.
На выбор тактики лечения влияет степень аденоидных вегетаций и клиническая симптоматика:
- При аденоидах I степени проводится консервативная терапия.
- При аденоидах II-III степеней предлагается хирургическое лечение.
Если аденоидные разрастания небольшие и носовое дыхание нарушено незначительно, но отмечаются частые отиты, которые привели к снижению слуха, также показано хирургическое лечение.
Учитывая барьерную функцию аденоидов, особое значение приобретает необходимость применения консервативной терапии, особенно в раннем детстве. Направленность консервативных методов лечения:
- снять воспалительный процесс в лимфоидной ткани,
- снизить сенсибилизацию организма,
- повысить иммунитет.
- Перед началом лечения производится процедура очистки носа. Очищение полости носа рекомендуется проводить солевыми растворами, а при густом секрете применять муколитические препараты (Ринофлуимуцил, спрей для носа Naturade «Соляной раствор и алоэ»).
- Для элиминации микробной флоры используются антибиотики общего действия и антибиотики и антисептики местного применения.
Антибиотики для местного применения — Биопарокс, Полидекса.
Антисептики с антибактериальным, противовирусным и противогрибковым действием — Протаргол, Колларгол, Октенисепт. - Применение противоаллергических препаратов. Противоаллергические препараты применяются у детей с аллергическим ринитом — Назонекс, Полидекса, Назол Бэби.
Таблетированные кортикостероиды имеют массу противопоказаний и побочных эффектов. Назальные спреи, имеющие их в своем составе, редко оказывают побочные реакции. Иногда препараты этой группы назначаются в виде ингаляций. - Применение сосудосуживающих препаратов. Сосудосуживающие препараты в виде назальных деконгестантов (от congestion – закупорка, застой) облегчают состояние больных, нивелируют главные симптомы заболевания. Уменьшаются выделения из носа и отек слизистой, восстанавливается носовое дыхание. Рекомендовано выбирать деконденсанты с продолжительным сроком действия. Лучшими считаются комбинированные деконденсанты. В их состав входят компоненты с противоаллергическим действием, муколитики и антибиотики. Деконгестанты в виде спреев более 3-5 дней использовать не рекомендуется.
Рис. 13. В настоящее время широко используются для лечения гайморита комбинированные назальные спреи. Полидекса – назальный спрей, содержащий антибиотик, кортикостероид и сосудосуживающее средство.
Применение физиотерапевтических методик позволяет быстро снять явления острого аденоидита, сокращает сроки лечения, снижает риск рецидивов и уменьшает вероятность развития осложнений.
- Усиливает кровоток и снимает отечность лазерное излучение.
- Бактерицидное действие оказывает ультрафиолетовое облучение.
- Стимулирует иммунитет магнитотерапия.
- С помощью электрофореза лекарственные препараты вводятся через кожные покровы и слизистые оболочки.
- Ускоряют процессы выздоровления применение ультразвуковой методики.
Рис. 14. Применение физиотерапевтических методик позволяет быстро снять явления острого воспаления глоточной миндалины.
Адекватное лечение позволяет улучшить состояние ребенка, снизить степень гипертрофии аденоидных разрастаний.
При аденоидах II-III степеней предлагается хирургическое лечение — удаление аденоидов (аденотомия). Хирургическое лечение показано также в случаях, когда аденоидные вегетации небольшие и носовое дыхание нарушено незначительно, но отмечаются частые отиты, которые привели к снижению слуха.
- Удаление аденоидов производится специальным кольцевидным ножом (аденотомом). Наркоз может быть местным или кратковременным общим.
- Аденоиды срезаются аденотомом у самого основания и выбрасываются.
- Кровотечение останавливается.
- В течение первых суток показан постельный режим.
Удаление аденоидов эндоскопическим методом под наркозом позволяет осуществлять визуальный контроль операционного поля.
Рис. 15. На фото аденоиды удаляются эндоскопическим методом под наркозом.
В некоторых случаях у маленьких детей аденоидная ткань, которая остается после операции, начинает разрастаться. Тогда возникает необходимость провести повторную аденотомию.
Около 35% детей с аллергическим ринитом страдают аденоидитами. Аллергический ринит у них проявляется зудом, чиханием и водянистыми выделениями из носа. Аллергическое воспаление является главной причиной аденоидных разрастаний после удаления аденоидов. Поэтому детям с аллергией в послеоперационный период показан прием антигистаминных препаратов нового поколения сроком до 3-х месяцев.
Рис. 16. Удаление аденоидов проводится аденотомом.
Рис. 17. На фото а — гипертрофированная глоточная миндалина перекрывает почти весь носовой ход (аденоиды III степени); б — удаление аденоидов. Ребенок крепко зафиксирован в руках медицинской сестры; в — схематическое изображение положения аденотома; г — носоглотка свободна. Прошло 2 месяца после операции.
Рис. 18. На фото слева аденоиды до операции закрывают почти весь носовой ход. Справа — после операции носовой ход свободен.
Рис. 19. На фото аденоиды, удаленные во время операции.
Лечение аденоидов у детей с применением хирургических методов лечения приводит к снижению защитных факторов слизистой оболочки воздуховодных путей.
- Кровотечение.
- Инфицирование послеоперационной раны.
- Развитие абсцесса (заглоточного и бокового).
- Повреждение устья слуховой трубы.
- Попадание аденоидной ткани в дыхательные пути.
Адекватное лечение аденоидов с учетом особенностей организма ребенка
назначит только врач.
источник



 Назонекс (Мометазон) – глюкокортикостероид (препарат гормонов коры надпочечников), который подавляет иммунные реакции. Его назначают интраназально (внутрь носа) преимущественно при аллергических состояниях и заболеваниях, включающих аллергический компонент.
Назонекс (Мометазон) – глюкокортикостероид (препарат гормонов коры надпочечников), который подавляет иммунные реакции. Его назначают интраназально (внутрь носа) преимущественно при аллергических состояниях и заболеваниях, включающих аллергический компонент.  Эдас-801 – гомеопатический препарат, действующим веществом которого является масло туи (см. выше).
Эдас-801 – гомеопатический препарат, действующим веществом которого является масло туи (см. выше).  Авамис (флутиказона фуроат) – так же, как и Назонекс, является глюкокортикоидом. Обладает выраженным противовоспалительным действием.
Авамис (флутиказона фуроат) – так же, как и Назонекс, является глюкокортикоидом. Обладает выраженным противовоспалительным действием.