Вы используете устаревший веб-браузер. Пожалуйста, обновите его.
Если вы хотите поддержать общественное здоровье, вы должны образовывать людей. А начинать надо с женщин, потому что они борются за здоровье своих детей. Чарли Мэйо
Аденоидит (воспаление патологически разросшихся носоглоточных миндалин) – одна из наиболее частых проблем, с которой обращаются к детским ЛОР-врачам. Специалисты отдела острой хронической патологии уха горла и носа НИКИ педиатрии имени академика Ю. Е. Вельтищева – не исключение.
Мы решили привести ответы на наиболее частые вопросы на эту тему, которые задают родители сотрудникам отделения.
«Считается, что аденоиды – иммунный орган и без особой необходимости удалять их не надо. Когда это сделать необходимо?»
— Расположенные в своде носоглотки аденоиды (а точнее – глоточные миндалины) и впрямь играют важную роль в формировании иммунитета и являются своеобразными воротами на пути поступающей с воздухом инфекции. К тому же в недрах этих лимфоидных образований «созревают» иммунокомпетентные клетки, противоборствующие атакующим нас микробам и вирусам.
Но если миндалины со своей защитной ролью не справляются, превращаясь в хронический очаг воспаления, провоцируя развитие синуситов (гнойного воспаления околоносовых пазух), отитов (вплоть до серьезных нарушений слуха) или так увеличиваются в размерах, что практически закрывают задний отдел носа, препятствуя нормальному дыханию, акту приема пищи, глотания, речи, консервативной терапией уже не обойтись.
Из-за постоянно заложенного носа и открытого рта у ребенка могут появиться явления хронической гипоксии (кислородного голодания). Такие дети сонливы, у них нередко страдает успеваемость. Дело может дойти и до деформации лицевого скелета с нарушением строения зубов и неправильным прикусом. В таких ситуациях без операции не обойтись.
«Каким способом у вас удаляют аденоиды?»
— Аденотомия (операции по удалению аденоидов) у нас производится так же, как и в ведущих европейских клиниках: под наркозом, под контролем современной эндоскопической аппаратуры, благодаря которой у врача есть полный обзор предназначенного для очистки от миндалин участка.
Для удаления аденоидов в нашем отделении применяется так называемая шейверная технология. Сложный инструмент, который при этом используется, представляет собой консоль с рукояткой, на которую крепится мини-фреза, вращающаяся со скоростью 5-7 тысяч оборотов в минуту. Благодаря своим миниатюрным размерам шейвер может проникнуть практически во все отделы носа, избегая анатомически опасные участки и в то же время не оставляя излишков лимфоидной ткани (что нередко бывает, когда аденоиды удаляются старым, слепым способом).
Операция проходит очень быстро и вместе с подачей наркоза длится в среднем не более 30-40 минут. Это очень хорошие показатели, возможные при слаженной командной работе анестезиологов, операционных сестер и т.д.
«Правда ли, что после операции аденоиды часто вырастают вновь?»
— Такая ситуация возможна при удалении аденоидов слепым методом. На памяти наших специалистов, бывали случаи, когда к нам обращались дети, которых таким образом оперировали … пять раз! При этом каждая неудачная операции по удалению аденоидов оставляла послеоперационные рубцы, еще больше осложняющие ситуацию.
После аденотомии, проведенной, как у нас в клинике, с помощью шейверной технологии, такая ситуация невозможна. На нашей памяти не было ни одного послеоперационного рецидива аденоидита.
«Как дети переносят операцию и какой при этом используется наркоз?»
— У нас используется очень щадящий ингаляционный наркоз. Уже через 30-40 минут после операции ребенок просыпается в специальной палате под контролем врача-реаниматолога и палатных медсестер и на следующий день забывает о проведенной операции.
При этом мы очень тщательно и скрупулезно подходим к предоперационным обследованиям. Если нужно, мы направляем ребенка на консультацию к другим специалистам. При таком тщательном подходе риски при операции минимальны.
«Правда ли, что на операцию в ваше отделение очень трудно попасть?»
— В среднем очередь на госпитализацию в наше отделение составляет 3 месяца. Но мы всегда пытаемся войти в ситуацию наших пациентов и, в случае необходимости, находим возможность взять их сверх графика. При этом практически 85% наших пациентов лечатся у нас бесплатно, по полису ОМС.
Подготовила Татьяна Громова
источник
В общем, ситуация банальная. Сын пошел в сад, переболел инфекционным мононуклеозом, после этого аденоиды остались увеличенными. Прошли курс лечения у иммунолога, но болел ребенок часто, в 15 году был один отит, в прошлом году еще один раз, на лето отправили к бабушке! Свои продукты, свой дом, чистая вода/воздух, приехал здоровый человек! Две недели в саду и снова сопли, храп по ночам, сопли, апноэ и т.д. В конце прошлого года снова отит, лечили до выздоровления, неделя в саду и снова отит, постоянно экссудат за перепонкой. Я видела, что ребенок плохо слышит, переспрашивает, смотрит на губы. И это при том, что я не вожу не долеченного ребенка в сад. Сидим до конца!
В городе мы перебрали всех врачей, один говорил удалять, другой лечить, третий лечить, но гомеопатией. Единственный врач за все время, дал рекомендацию проконсультироваться у сурдолога. Хотя, сам доктор мне не понравился, на все вопросы ответ «Не знаю»! В поликлинику за талоном, а бесплатное посещение сурдолога, я не стала идти, нашла по рекомендациям сурдолога в НИИ Педиатрии.
Записались на платную консультацию, провели нам все виды исследований: тимпанометрию, отоакустическую эмиссию, тональную пороговую аудиометрию. По итогам, 1-2 степень кондуктивной тугоухости, двусторонний экссудативный отит (тип В), аденоидит. Была дана рекомендация удалять аденоиды, иначе устойчивое снижение слуха и необратимая тугоухость. Хотя, изначально, доктор был настроен оптимистично: «Не переживайте, сейчас посмотрим, пролечим и все у вас будет хорошо!» В этот же день получилось попасть на консультацию к лору, там же, в НИИ, сделали эндоскопию, аденоиды 3 степени, все слуховые проходы полностью закрыты. Была дана рекомендация «Эндоскопическая аденотомия».
Записались на операцию у них же, если ждать в порядке живой очереди, то ближайшая дата через 10/11 месяцев, ближайшая платная через 3 недели. На ближайшую дату и записались. Дали список анализов, он большой, т.к. операция проводилась под общим наркозом, нужен и рентген грудной клетки, и ЭКГ, вся биохимия и прочие анализы и справки (у всех анализов разный срок годности). Мне в том числе.
Госпитализация была назначена на 13 апреля, 14 операция, 15 выписка (если нет осложнений). В общем, собрали все справки, анализы, вещи, вызвали такси и поехали сдаваться. Оформляли в приемном покое, все очень быстро, приняли документы, осмотр педиатра, далее общение с охранником (наверное, самое неприятное, это отдельная каста людей, которая живет по каким-то своим, неизвестным мне законам, столько гонора) объяснил куда и как идти. Там очень длинные переходы из одного корпуса в другой на разных лифтах и этажах. Но у них все продумано, везде расклеены следы с указателями в лор отделение. По приезду обнаружили аншлаг, мест для нас не было, т.к. двух детей с мамами оставили на сутки для наблюдения, ни вип палат, ничего! Разместили в общей палате, меня на раскладном диванчике, сына в кроватку детскую, но он там хорошо уместился, даже запас еще был. Я конечно, была возмущена, но назад уже не поедешь! На следующий день перевели в другую комнату.
Само отделение очень хорошее, все продумано, есть вип палаты, там кровать, раскладной диван, ТВ, холодильник, туалет с душем. Есть обычные, двухкомнатные, там в одной комнате две кровати, в другой еще три + раскладной диван + маленькая кроватка, туалет с душем. В комнате есть шкаф, тумбочки.
В самом отделении есть столовая с холодильником, микроволновкой, куча диванчиков, большой телевизор с мультиками. Дети свободно перемещаются, ходят друг к другу в гости, медперсонал очень гостеприимный, детям ничего не запрещают. Они там носятся, бегают, ну в тихий час только могут прошипеть, что: «Тишшшше, сейччччас все спят!»
Очень хорошие врачи, у всех кандидатские, докторские, опыт! И отношение к детям, замечательное, детей там любят и делают все, чтобы никакого стресса до и после операции не было. Детишки разные, со всей России, с разными лор болячками, операции сложные и не очень.
Из минусов: если кто-то поедет. берите с собой воду, кулера почему-то нет, есть кувшин с кипячёной водой на посту медсестры, еда тоже не очень и перерыв между ужином и завтраком существенный, по крайней мере для меня, ужин в 18, а завтрак только в 10. Берите туалетную бумагу, т.к. она есть не всегда в туалетах. Мыло есть, полотенца и пастельное белье тоже. В целом, обстановка домашняя, доброжелательная.
Сама операция! Эндоскопическая аденотомия проводится под общим наркозом с трансляцией операционного поля на экран. Врач видит все, что делает. Вся разросшаяся ткань удаляется. Процент рецидива равен нолю. Т.е. если вам ваш лор говорит, что снова отрастут, значит он отстал от жизни и не в курсе о таком способе удаления аденоидов. С 3-х ночи перед операцией ничего не есть и не пить, зубы утром не чистить. Мы были первые в тот день, т.к. сын самый младший из всех. Поднялись с сестрой в операционное отделение. Вышел анестезиолог, поговорил с ребенком, предложил три вкуса наркоза на выбор: шоколад, клубника, банан, шоколад рулит) Почти 90% детей его выбирают) Анестезиолог объяснил, что и как мне делать после операции. Сына забрали, а я осталась ждать. Через 10 минут пришел врач, еще через 10 вышел, сказала, что операция прошла хорошо, кровотечения не было, вероятность восстановления слуха почти 90%. Но Темика вывезли только через 15 минут, т.к. их переводят в реанимационное отделение под наблюдение на 10/15 минут. Потом его вывезли на каталке, ребенок был раздет, но полностью укутан в теплое одеяло. Сын спал. Немножечко открыл глазки, я его поцеловала и поехали в палату. Никаких признаков того, что ребенку делали операцию, кроме катетера на ручке.
Сын спал часа полтора, после пробуждения дала водичку, наблюдала, чтобы не тошнило и не рвало. Еще через час пошли обедать. у них отдельный стол после операции, еда перетертая, никаких кислых овощей/фруктов, сухих и твердых продуктов тоже нельзя. К вечеру все уже носились, приходилось пресекать, т.к. после операции нельзя. Вечером пшикали капельки, сиропчик, чтобы обезболить горлышко, антибиотику в ручку через катетер, замер температуры каждые два часа, осмотр педиатра перед сном. Утром осмотр лора, все вечерние медикаментозные процедуры и выписка. В 12 дня мы были дома!
И еще, через 4 часа после операции разговариваю с сыном.
Сын: «Ушки слышат, но очень громко!»
Для меня это были самые главные слова! В общем, самой операции бояться не стоит и если ваш иммунный орган перестал быть таковым и приносит одни неудобства и проблемы вам и вашему ребенку, то стоит с ним расставаться и ни о чем не жалеть.
По ценам, сама операция 25 000, наркоз 8000, остальные манипуляции/консультации и проживание 12 000. Итого-45000 рублей + анализы, такси, справки-18 000 рублей, оперирующий врач: Латышева Елена Николаевна. Теперь я всем советую только лор отделение НИИ Педиатрии. Да и вообще, решили ребенка только там теперь наблюдать, тем более они работают с детьми до 18 лет!
источник
Государственное бюджетное учреждение здравоохранения «Научно-исследовательский клинический институт оториноларингологии им. Л.И. Свержевского» Департамента здравоохранения города Москвы
ГБУЗ НИКИО им. Л.И. Свержевского ДЗМ
Лимфоидная система выполняет в организме защитную роль, распознавая чужеродные вещества и перенося иммунные клетки к месту внедрения антигенов. Важная часть этой системы – глоточное кольцо миндалин, находящееся на пересечении дыхательных путей и пищеварительного тракта.
Глоточное лимфоидное кольцо образуют язычная, глоточная (носоглоточная), трубные и небные миндалины. Оно связано с поверхностью слизистой оболочки ротовой полости, носоглотки, трахеи, бронхов и представляет собой скопления лимфоидных фолликулов в соединительнотканной основе. При контакте с микробами, попадающими из окружающей среды, миндалины вырабатывают иммуноглобулины. Это антитела, обеспечивающие местную противоинфекционную защиту. Также в миндалинах образуются лимфоциты – иммунные клетки, разрушающие патогенные микроорганизмы, и обеспечивающие нормальную защитную функцию местного иммунитета.
Под действием патологических влияний происходит разрастание (гиперплазия) лимфоидной ткани глоточного кольца. При увеличении глоточной миндалины в сочетании с образованием в ее ткани очагов воспаления образуются аденоиды. Они вызывают дисфункцию местной иммунной защиты, являются механическим препятствием для дыхания, приводят к гипоксии и нарушению развития ребенка.
Сейчас распространенность этого заболевания у детей составляет от 40 до 70%. В мировой медицине существует тенденция к ограниченному использованию хирургических методов лечения аденоидов у детей. Для этого необходимо своевременное выявление патологии и борьба с ней уже на ранней стадии.
Гипертрофия глоточной миндалины у детей в возрасте от 3 до 6 лет – физиологическое явление, вызванное постоянной антигенной стимуляцией. Однако выраженное увеличение аденоидов, ведущее к неблагоприятным симптомам, возникает вследствие таких причин:
- частые ОРВИ (8 раз в год и чаще), когда ткань миндалин не успевает восстановиться после предыдущей инфекции;
- хроническое инфицирование вирусом герпеса, адено-, рино-, энтеровирусами;
- атипичные инфекции дыхательных путей (микоплазмоз, хламидиоз);
- попадание в носоглотку микробов из органов пищеварения (гастроэзофагеальный рефлюкс) в сочетании с грибковой инфекцией; это вызывает нарушение баланса микрофлоры и избыточное развитие золотистого стафилококка;
- постоянный контакт с носителями патогенных и условно-патогенных микробов в детских учреждениях;
- неадекватно короткие курсы лечения инфекций;
- аллергическая реакция при сопутствующем аллергическом рините;
- проявления так называемого лимфатического диатеза – гиперплазия глоточной миндалины, вызванная врожденными особенностями организма.
Увеличение глоточной миндалины развивается постепенно. В зависимости от выраженности процесса симптомы аденоидов усиливаются, и их последствия становятся необратимыми.
Заболевание сопровождается местными проявлениями, вызванными патологическим увеличением объема лимфоидной ткани, и общими, связанными с хроническим недостатком кислорода в тканях организма.
Местные проявления патологии:
- затруднение носового дыхания, вынуждающее пациента дышать через рот;
- ночной храп, который может привести к развитию синдрома апноэ во сне;
- воспалительные изменения слизистой оболочки носа (ринит), слизистые выделения, чихание, заложенность носа;
- снижение слуха при перекрытии устья слуховой трубы, через которую среднее ухо сообщается с носоглоткой;
- гнусавость голоса в результате поражения мягкого неба и нарушения резонирующей функции;
- деформация лицевого скелета: вытягивание лица, нарушение строения верхней челюсти и носовых ходов, патология прикуса.
Общие симптомы аденоидов возникают на поздней стадии болезни. Нарушение функции дыхания приводит к недостаточной вентиляции легких и к развитию кислородной недостаточности. Прежде всего, страдает нервная система: дети становятся раздражительными, плаксивыми, сонливыми. Замедляется их рост и развитие. В дальнейшем такой ребенок испытывает трудности при обучении в школе, у него ухудшается память, внимание и другие высшие мозговые функции.
Симптомы и лечение аденоидов требуют постоянного наблюдения у квалифицированного ЛОР-врача. Важно проводить комплексные консервативные лечебные мероприятия, а при их неэффективности вовремя выполнить операцию.
Тяжесть проявлений болезни зависит от выраженности увеличения носоглоточной миндалины. В норме она расположена на задней стенке глотки и не прикрывает сошник – вертикальную костную пластинку, разделяющую носовые ходы.
При I степени гипертрофии аденоиды прикрывают верхнюю треть сошника, при II – доходят до его середины. III степень сопровождается выраженным разрастанием миндалины, которая полностью прикрывает сошник и доходит до нижней носовой раковины (ее заднего конца).
Тактика лечения аденоидов определяется степенью выраженности патологии.
Врач учитывает местные и общие проявления заболевания, а также проводит осмотр пациента. Для диагностики аденоидов применяются такие методы:
- пальцевое исследование полости глотки, дающее возможность определить увеличение миндалин;
- передняя риноскопия: определяется отек раковин носа, наличие в носовых ходах слизистого отделяемого;
- задняя риноскопия: видны образования бледно-розовой окраски, расположенные в заднем отделе глотки, имеющие широкое основание, бугристую поверхность и вертикальные углубления;
- эндоскопия – самый информативный метод диагностики, дающий возможность не только хорошо визуализировать увеличенную миндалину, но и осмотреть все отделы носоглотки, не вызывая неприятных ощущений у пациента.
Лечение аденоидов у детей начинают после дифференциальной диагностики с ангиофибромой носоглотки, хоанальным полипом, гипертрофией нижних носовых раковин и с мозговой грыжей.
В зависимости от степени увеличения миндалины и выраженности клинических проявлений используются консервативные методы лечения аденоидов или хирургическое вмешательство.
Нехирургические методы применяется в таких случаях:
- незначительное увеличение миндалины, соответствующее I, реже II степени;
- отсутствие признаков аденоидита – воспалительного процесса в миндалине, который проявляется отечностью и покраснением ее поверхности;
- нет снижения слуха, ночного храпа и синдрома апноэ, сохранена иммунная функция миндалины.
У детей старше 8 лет незначительно увеличенные аденоиды постепенно уменьшаются.
Безоперационное лечение аденоидов у детей проводится с помощью таких процедур и лекарств:
- элиминационно-ирригационная терапия, то есть промывание носоглотки физиологическим раствором или спреями на основе морской воды;
- антимикробная и противовоспалительная терапия с использованием местных средств и препаратов для приема внутрь, а также антисептиков;
- противоаллергические препараты, уменьшающие отек, выделения из носа при сопутствующем аллергическом рините;
- мукорегуляторы, восстанавливающие нормальную секреторную функцию слизистой оболочки;
- иммунорегулирующие средства – пробиотики, поливитамины, бактериальные иммунокорректоры;
- физиопроцедуры – электрофорез, дарсонвализация, индуктотермия, УФО, УВЧ- и лазеротерапия и другие методы; однако их бесконтрольное использование может стать причиной дальнейшего роста аденоидов.
Лечение аденоидов без операции дополняется фитотерапией, рецептами народной медицины. Можно закапывать в носовые ходы разведенный сок чистотела, свекольный сок в смеси с медом, сок алоэ. Для промывания носа и полоскания горла рекомендуются отвары листьев эвкалипта, травы зверобоя, дубовой коры, полевого хвоща и зеленого чая.
При неэффективности таких способов, II – III степени гипертрофии миндалины, частых инфекциях, отитах, синдроме ночного апноэ для лечения аденоидов у детей используются хирургические методы.
Наиболее часто проводится аденотомия – удаление миндалин. Эту операцию необходимо выполнять под эндоскопическим контролем, поскольку в таком случае хирург видит область операции и контролирует ее ход. Для аденотомии может применяться местное обезболивание или общий наркоз, которому в последнее время врачи отдают предпочтение. Она выполняется в «стационаре одного дня». При отсутствии осложнений ребенок уже к вечеру после вмешательства выписывается домой.
Лечение аденоидов в носу у ребенка можно проводить с помощью лазерного вмешательства, электрокоагуляции и некоторых других малоинвазивных методов. Это сокращает сроки восстановления, предупреждает развитие кровотечения. Такие процедуры не вызывают интенсивного болевого синдрома, сокращают риск инфицирования в послеоперационном периоде.
Для предупреждения заболевания педиатры рекомендуют простые меры:
- закаливание ребенка, прогулки на свежем воздухе, достаточная физическая активность;
- полноценное питание, богатое белками и витаминами;
- своевременное выявление и лечение инфекционных процессов в носоглотке, полости рта, ухе, дыхательных путях;
- профилактические осмотры у ЛОР-врача для диагностики ранней стадии болезни.
Если у ребенка все же появились аденоиды, пройти лечение можно в нашей клинике. У нас работают врачи с большим практическим опытом, применяется современное оборудование, используются новые методы лечения аденоидов. Помимо консервативной терапии, мы проводим операции традиционной и лазерной аденотомии.
Лечение в отделении платных медицинских услуг позволяет избежать очередей и стрессов. Здесь работают только высококвалифицированные врачи, что гарантирует выбор правильной лечебной тактики и качество проводимых операций.
Клинический корпус: г. Москва, Загородное шоссе, д.18А, стр.2
Филиал №1 (Сурдологический центр): г. Москва, Хорошевское шоссе, д. 1
Детский сурдологический центр: г. Москва, проспект Вернадского, 9/10
Регистратура клинического корпуса: +7 (495) 109-44-99
Филиал №1 (Сурдологический центр): +7 (495) 941-39-09, 941-06-42, 941-31-09
Регистратура платных услуг Филиала №1: +7 (499) 740-50-51
Детский сурдологический центр: +7 (495) 930-22-00
Горячая линия госпитализации иногородних: +7 (495) 587-70-88
Время работы регистратуры ОМС: понедельник — пятница с 08:00 до 19:45, суббота с 08:00 до 14:00
Время работы регистратуры платных услуг и услуг ДМС: Понедельник — пятница с 08:00 до 19:45, 2я и 4я суббота месяца с 09:00 до 14:00
источник
Опубликовано в журнале:
«Практика педиатра», 2015, сентябрь-октябрь, с. 53-56 Е.С. Орлова, к. м. н., педиатр, пульмонолог, клиника «Будь здоров», г. Москва
Ключевые слова: гипертрофия аденоидов, аденоидит, ОРВИ у детей, раствор серебра, комплексная терапия.
Key words: adenoid hypertrophy, adenoiditis, acute respiratory infections in children, silver solution, comprehensive treatment.
Аденоиды впервые были описаны датским врачом Вильгельмом Меером в 1868 году. Он первым выявил и последствия длительной гипертрофии глоточной миндалины в виде обструкции дыхательных путей и сопутствующего нарушения формирования лицевого черепа — формирования так называемого «аденоидного лица» [1].
Аденоиды, или глоточная миндалина, представляют собой скопление лимфоидной ткани, расположенное в центральной части носоглотки. Вместе с небными и язычной миндалиной глоточная миндалина является частью глоточного лимфоидного кольца, участвующего в продукции иммуноглобулинов и созревании Т- и В-лимфоцитов [2, 3].
Аденоиды начинают формироваться внутриутробно, лимфоидная ткань в носоглотке обнаруживается уже на 4-6-й неделе гестации, а окончательное строение глоточная миндалина обретает на 7-м месяце внутриутробного развития [3]. Однако лишь после рождения, когда начинается колонизация дыхательных путей ребенка микроорганизмами, глоточная миндалина приобретает функцию барьера и важного компонента иммунной системы носоглотки. По данным исследователей, к 6 месяцам в носоглотке обнаруживают лактобактерии, анаэробные стрептококки, фузобактерии, нокардии. Особенно интенсивная нагрузка на лимфоидную ткань приходится на период 1,5-3 лет, когда расширяются контакты ребенка и его иммунная система встречается с большим количеством различных бактерий и вирусов. При этом происходит физиологическая гиперплазия глоточной миндалины. По данным разных авторов, максимального размера аденоиды достигают к 4-5 годам, после чего происходит их возрастная инволюция с уменьшением в размере, обычно к 7-8, реже к 10 годам.
Однако, к сожалению, такая «классическая» картина довольно редко встречается в современных условиях. Педиатры и оториноларингологи все чаще встречаются с часто болеющими детьми, трудно поддающимися лечению, длительно текущими респираторными заболеваниями. Этому способствует высокая распространенность микроорганизмов, тропных к лимфоидной ткани: вирусов (Эпштейна-Барр, цитомегаловирусы, аденовирусы, RS-вирус, вирусы ECHO, Коксаки), внутриклеточных возбудителей (хламидии и микоплазмы) [4]. Эти возбудители склонны к персистенции в носоглотке, чему способствует и физиологическая незрелость иммунной системы ребенка, проявляющаяся, по данным отечественных авторов, в количественном и функциональном дефиците Т-лимфоцитов, дефиците образования цитокинов, дефиците иммуноглобулинов классов А, М и G, дефиците гранулоцитарного и моноцитарно-макрофагального хемотаксиса. Респираторные заболевания в свою очередь усугубляют иммунную недостаточность, что формирует так называемый порочный круг, обусловливающий повторные эпизоды ОРВИ [5].
При этом в ходе внедрения микроорганизмов и повреждения эпителиальных клеток слизистой оболочки носоглотки значительно увеличивается количество вирусно-бактериальных антигенов в лимфоидной ткани глоточной миндалины. Для поддержания адекватного иммунного ответа происходит пролиферация лимфоидной ткани, что приводит к дальнейшему увеличению ее объема [5].
Под воздействием перечисленных факторов происходит патологическая гиперплазия аденоидов, которая отрицательно сказывается на состоянии как носоглотки, так и околоносовых пазух и полости среднего уха. Глоточная миндалина приобретает роль своеобразного коллектора возбудителей, в ткани аденоидов могут содержаться гемолитические стрептококки, стафилококки, гемофильная палочка, моракселла, пневмококки. Именно эти микроорганизмы наиболее часто вызывают тяжелые респираторные заболевания, в том числе пневмонии и отиты.
Разрастание аденоидной ткани и ее частые воспаления с формированием очага хронической инфекции могут привести к повторным средним отитам. В патогенезе этого заболевания играет роль как возрастная незрелость евстахиевых труб, так и их закупорка гиперплазированной тканью глоточной миндалины, а также горизонтальное распространение инфекции, персистирующей в ткани аденоидов. По данным зарубежных авторов, многие дети «перерастают» проблему отитов по мере созревания иммунной системы и слуховых труб [2]. Однако, если у ребенка имеют место повторные воспаления среднего уха, а также скопление жидкости в среднем ухе, следует обязательно лечить его совместно с оториноларингологом, который решит вопрос о необходимости оперативного лечения. Нельзя забывать, что одним из крайне опасных последствий осложненной гипертрофии аденоидов может быть снижение слуха у ребенка.
Также гиперплазия аденоидов является одной из частых причин затруднения носового дыхания [1]. Признаками этой проблемы являются дыхание через рот, храп во время сна, гнусавость, постоянное наличие отделяемого из носа. Увеличение аденоидов, особенно наряду с гипертрофией небных миндалин, может вызывать такую серьезную патологию, как обструктивное апное сна, из- за затруднения прохождения воздушного потока в горизонтальном положении. Однако даже «обычный» храп, на который родители часто не обращают внимания, является показателем увеличенной работы дыхания во время сна. Последствиями являются плохой сон, сонливость в течение дня, невнимательность, нередко гиперактивность и трудности в концентрации внимания. В далеко зашедших случаях у ребенка с гипертрофией глоточной миндалины формируется так называемое «аденоидное лицо». Лицо малыша выглядит длинным за счет постоянно открытого рта и деформации лицевого черепа с гипоплазией верхней челюсти и короткой верхней губой. Отмечается одутловатость лица, синяки под глазами, изменение прикуса, нарушение зубного ряда.
Аденоидит также является одной из причин длительного кашля у детей. Так называемый ретроназальный затек, возникающей при попадании слизи с воспаленной ткани аденоидов в гортань и на голосовые связи, вызывает их раздражение и рефлекторный кашель. При этом дети часто получают нерациональную терапию сиропами «от кашля», неэффективность которых усиливает беспокойство родителей.
Таким образом, гипертрофия аденоидов — проблема, оказывающая влияние на многие аспекты жизни ребенка, а значит, и семьи. На сегодняшний день, к сожалению, не существует стопроцентно эффективного консервативного метода лечения. Оперативное лечение заключается в удалении ткани глоточной миндалины различными методами (в настоящее время чаще всего применяется эндоскопические манипуляции), нередко вместе с тканями небных миндалин при наличии сопутствующей гипертрофии. Решение о необходимости операции принимает оториноларинголог на основании выраженности аденоидной гипертрофии и клинической картины у конкретного пациента: частоты респираторных инфекций, наличия осложнений со стороны среднего уха, снижения слуха, обструктивного апное сна. При наличии перечисленных осложнений затягивание консервативного лечения может привести к ухудшению состояния ребенка. Однако расширение показаний к оперативному лечению также нецелесообразно ведь, как и любое оперативное вмешательство, аденоидэктомия сопряжена с рядом возможных осложнений и стрессом для ребенка.
В качестве консервативного лечения гипертрофии аденоидов по назначению оториноларинголога в настоящее время используются стероидные назальные спреи длительным курсом. Нередко в комплекс лечебных мероприятий включают физиотерапевтическое лечение (УФО, УВЧ, электрофорез), однако эти методы ограничены возможностями конкретного ЛПУ и необходимостью посещения ребенком поликлиники для проведения процедур, что не всегда удобно родителям. Некоторые оториноларингологи и педиатры назначают курсы комплексных гомеопатических препаратов. Таким образом, арсенал средств для консервативного лечения гипертрофии аденоидов достаточно ограничен. Отечественной медициной накоплен значительный опыт применения для лечения этой проблемы раствора серебра (протаргол), который назначается курсом на 1 месяц с последующей оценкой оториноларингологом состояния носоглотки ребенка. При необходимости курсы повторяют несколько раз в год [6, 10].
Во время острых респираторных заболеваний лечение проводится в соответствии с имеющимися симптомами. Зачастую для этого требуется достаточно большой объем терапии, который, во-первых, обладает рядом побочных эффектов, во-вторых, высокой стоимостью, к тому же часто назначение нескольких препаратов вызывает недовольство родителей. В этой связи следует отметить раствор серебра (протаргол), в течение многих лет использующийся отечественными педиатрами и оториноларингологами в лечении заболеваний носоглотки. Он сочетает в себе вяжущее и противоотечное действие, что позволяет уменьшить объем ткани глоточной миндалины и секрецию слизи, вызванную ее воспалением. Антисептический эффект серебра угнетает рост основных возбудителей респираторных инфекций, позволяя сократить применение других антисептических и антибактериальных препаратов. Раствор серебра используется коротким курсом в течение 5-7 дней во время острого респираторного заболевания.
источник
Пока по горячим следам напишу свой отзыв, может быть кому-то пригодится. Скажу сразу, жалею что не сделала этого раньше. Аденоиды у дочки с 3 лет, и все это время до 8 лет мы их лечили, чем только можно было, и гомеопатией, и гормональными средствами, становилось легче на какое-то время, потом все вновь. Последние два года мы наблюдались у лора в НИИ Педиатрии на Талдомской, лор Зиборова Наталья Владимировна. Замечательный доктор, но она противница удаления, готова лечить до последнего. Только я уже не могла больше. Последней каплей стало то, что дочь практически не дышит ночью, постоянные задержки дыхания, деформация челюсти из за того, что рот открыт и язык не давит на десна( это нам так ортодонт сказала), верхняя челюсть стала конусообразной, коренные передние зубы вылезли ужасно криво. Лор в детской обычной поликлинике по месту жительства сказал однозначно удалять и только с наркозом, эндоскопически. Главное только не читайте про операцию ничего в интернете. Ага:)))Щаз. Конечно я начиталась, обревелась вся и прочее. Стали выбирать где делать операцию, так как знали что если бесплатно по полису ОМС то это ждать не менее 4 месяцев, а платно цены везде более менее одинаковые, мы решили делать в НИИ Педиатрии на Талдомской, это нам близко к дому. Записались на операцию в конце октября, позвонили нам и назначили дату на 16 ноября, Выдали список анализов для подготовки. Если вы платно и вам не нужен больничный, то маме ничего не нужно сдавать. Ребенку куча всего сдавать, и главное чтобы к дате операции ребенок был здоров.Стоимость операции 35600( это сама операция, наркоз, консультация анастезиолога, педиатра и палата суточного пребывания) Но мы в итоге заплатили немного больше, так как перед самой операцией оперирующая врач сказала что у нас плохие миндалины и их бы заодно тоже подрезать. Так что нам вышло все 42300. Итак в день операции приезжать утром( строго на тощак не есть и не пить) Поднялись сразу в лор отделение, там нас определили в палату, палата отдельная у нас была на две кровати, туалет общий на этаже, но чисто и вполне прилично, так же душ тоже на этаже и тоже чистый. Есть наверно палаты с туалетом и прочим, но нам не предложили, или они были заняты, да и для однодневного пребывания ничего этого не нужно. Оформили карту, потом осмотр анастезиолога, педиатра, и ожидание. В первую очередь берут малышей, потом нас взяли, это было в 11 часов. Поднимаешься с ребенком на 7 этаж, выходит медсестра и забирает. А ты спускаешься и ждешь в палате, скажу честно сидела и рыдала, чего себе только и не напридумывала. Потому что наркоз при котором ребенок не дышит сам, а за него дышит аппарат. Через 40 минут от того как забрали пришла врач, сказала что все нормально, операция закончена, ребенок в комнате( просыпания), что аденоиды были большие прорастающие в слуховые проходы, и что все не зря. Потом спустя 20 минут привезли дочку, в кресле. Она не спала, но рыдала ужасно, жаловалась на боль в горле( не удивительно наркоз-трубка плюс удаление гланд). Сказала что ее мутит и моментально заснула, поспала 30 минут и потом уже все было нормально, от боли в горле дали ей нурофен, кушать можно только мягкое и не горячее, у нас была еда с собой, но можно оплатить больничную еду 500р.сутки. Ребенку входит питание при оплате за палату. Но честно, больничную еду совсем не хочется. В комнате питания есть микроволновка и такая штука в которой горячая вода. Можно уйти уже вечером домой, но наша врач сказала что не любит этого, что лучше остаться на ночь. Мы остались, но честно зря, нурофен я могу дать и дома, спать толком в больнице мы не спали, в одно мучение, а дома и стены помогают. Надеюсь кому то поможет мой отзыв. Не бойтесь, страшно отдавать ребенка на операцию без сомнения, но все пройдет хорошо, главное это хороший доктор и ваш настрой. Да, забыла -оперировала нас Ханакаева Зарема Камильевна, кондидат медицинских наук, замечательный практикующий врач.
источник
- Правильная диагностика — только в комплексе: подробная беседа с родителями (анамнез), профессиональный визуальный осмотр, гибкая эндоскопия (или рентген/КЛКТ). Гибкая эндоскопия – комфортная диагностика: ребенок вдыхает обезболивающий препарат, врач вводит в нос тонкую 2-мм трубочку и видит на мониторе, насколько аденоиды блокируют носовое отверстие.
- Современное лечение по протоколам Американской академии отоларингологов (AAO-HNS). Индивидуальное назначение интраназальных спреев с содержанием стероидов («Флексоназе», «Назонекс»). Спреи создаются на основе собственных гормонов человека, не имеют побочных эффектов, безопасны для детей, активные вещества всасываются в слизистую всего лишь на 20%.
- Непрерывное ЛОР-наблюдение. Контроль результатов гибким эндоскопом. Также ЛОР-врач фиксирует каждый случай ОРВИ, повышения температуры, боли в горле и корректирует терапию.
Если курс лечения не дал результатов, в этом случае мы рекомендуем рассмотреть возможность оперативного удаления аденоидов и миндалин.
Диагностика и лечение всех детских лор-заболеваний.
Оперативное лечение аденоидов — безболезненно для ребенка, во сне.
Доктор диагностирует и лечит по принципам доказательной медицины. Использует только те методы, которые доказали свою эффективность.
- Какой-либо один метод диагностики. Только комплексный подход (сбор анамнеза, осмотр, гибкая эндоскопия или рентген) позволяет назначить верное лечение.
- Жесткую эндоскопию. Этот метод диагностики (когда врач вводит в нос ребенку жесткую трубочку) дает четкую картинку, но он некомфортен. Ребенок в процессе может дернуться, повернуть голову, и ему будет больно.
Ни один из этих методов не доказал свою эффективность и не получил одобрения в международных ЛОР-ассоциациях:
- Гомеопатия. Современная медицина не запрещает гомеопатию, но и не рекомендует – этот метод обладает сомнительной эффективностью.
- Иммуномодуляция. Она эффективна только в тех случаях, когда снижен иммунный статус. Это очень небольшой процент детей, диагноз им ставится еще в раннем детстве, и они постоянно наблюдаются у врача-иммунолога.
- «Протаргол». Лечение этим препаратом абсолютно не эффективно. Некоторые врачи назначают его в комбинации со спреями (которые как раз и работают). И у пациента складывается мнение об эффективности «Протаргола», хотя это не так. Ни в одной рекомендации по клинической практике нет упоминания этого препарата.
- Лазерная терапия. Как правило, лазер назначается в комбинации со стероидными спреями, что объясняет положительный эффект.
- Комбинированные препараты с антибиотиками. Многие врачи назначают лекарство «Полидекса». Последние исследования не доказали его эффективность.
- Сипап-терапия (аппарат для дыхания с маской). Метод лечения задержки дыхания во сне (апноэ) эффективен для взрослых, однако детям не рекомендован: он очень некомфортен и может вызвать нарушение роста лицевых костей.
Увеличенные аденоиды и небные миндалины — самая частая лор-проблема у детей! Вообще аденоиды и миндалины есть у каждого. Эта лимфоидная ткань защищает организм от инфекций. Она активно функционирует и увеличивается сама по себе к 3-5 годам, даже если ребенок вовсе не болеет. А с возрастом также сама и уменьшается. Однако, когда ребенок часто простужается, лимфоидная ткань разрастается, затрудняя носовое дыхание. Очень часто у детей вместе с аденоидами увеличиваются и миндалины, которые из защитного барьера превращаются в очаги постоянных инфекций.
Ребенок плохо дышит носом, храпит, у него бывают задержки дыхания во сне (апноэ), развивается кислородное голодание. Все это может сильно повлиять на рост и развитие ребенка, особенно первых лет жизни.
Он часто болеет ОРВИ, ангинами и отитами, у него возникают проблемы со слухом. Ребенок дышит ртом, что приводит к неправильному формированию верхней челюсти.
источник
Весна — время, когда родители, измученные простудами у ребенка, уставшие бороться с заложенностью носа, очень часто получат от ЛОР-врача направление на удаление аденоидов. Нужно ли удалять аденоиды, рассказывает отоларинголог Иван Лесков, который написал о лечении аденоидов целую книгу — «Аденоиды без операции». А для родителей создал простой тест, позволяющий оценить состояние аденоидов у ребенка.
Если попросить ребенка открыть рот и сказать «а» (что, кстати, не очень правильно с точки зрения техники осмотра), то аденоидов вы не увидите — их будет скрывать от вас мягкое небо. Точно так же нельзя увидеть аденоиды и через нос, если посветить туда фонариком. Даже ЛОР-врач, который использует рефлектор и носорасширитель, заглядывая в нос, аденоидов не видит. Для того чтобы их увидеть и оценить, необходимы специальные методы исследования — рентген, компьютерная томография, эндоскопия носоглотки, осмотр носоглотки зеркалом.
Так что если врач при осмотре ни одним из перечисленных методов не воспользовался, но сказал вам: «У ребенка аденоиды, надо удалять», — не торопитесь впадать в отчаяние. Врач не поставил диагноз, сделал предположение А предположение вовсе не является показанием к операции.
Аденоиды, несмотря на то, что величают их во множественном числе — это миндалина. Расположена она в носоглотке, тотчас позади носа. Надо сказать, что миндалина у нас такая не одна — есть еще небные миндалины (их иногда называют гландами и вот их-то как раз и легко увидеть, если ребенок откроет рот), есть тубарные миндалины — они прикрывают вход в устье евстахиевых труб, чтобы инфекция не проскакивала по этим самым трубам из носоглотки в ухо и не вызывала бы отитов.
Есть еще несколько миндалин, и все вместе их называют лимфоидным кольцом глотки. Это самое кольцо контролирует вход в организм на предмет попадания в него всяких там микробов, вирусов и прочей нечисти.
Лимфоидная ткань состоит из основы (соединительной ткани) и прибывших туда со всех уголков организма лимфоидных клеток — лейкоцитов.
Когда организм растет, большая часть непростой работы по борьбе с входящей инфекцией валится именно на аденоиды (из-за этого они и увеличиваются). А поскольку организм еще маленький и иммунная система у него незрелая, собравшиеся со всего организма лимфоциты только учатся распознавать чужеродные клетки — антигены.
Примерно к 6-7 годам аденоиды передают эстафету небным миндалинам (которые гланды) и начинают потихоньку уменьшаться. Именно на этом основано убеждение, что ребенок может аденоиды попросту перерасти.
Внешне аденоиды разделены на три дольки, они розовые, а в центре их расположена неглубокая лакуна — именно в этой лакуне и собираются слизь и гной, когда начинается воспаление.
Сами по себе аденоиды кровоснабжаются достаточно скудно — к ним идут только капиллярные сосуды. Как раз поэтому — из-за плохого кровоснабжения — врачи так легко предлагают аденоиды удалить и как раз поэтому лечение антибиотиками чаще всего не оказывает никакого влияния на воспаление собственно аденоидов.
А еще аденоиды не имеют четкой границы с окружающими тканями (как, например, небные миндалины, имеющие капсулу), поэтому удалить их полностью невозможно физически. Все равно остаются небольшие скопления лимфоидных клеток, из которых потом — при соответствующих условиях — аденоиды с удовольствием вырастают до прежних размеров.
Если врач поставил вам диагноз «аденоиды», очень важен вопрос, каким образом он это сделал.
Типичный осмотр выглядит так: доктор оценивает состояние ребенка (если врач отработал в поликлинике больше пяти лет, для этого достаточно одного взгляда), затем выслушивает жалобы, затем бегло щупает лимфоузлы и заглядывает ребенку в уши, горло и нос.
Мы с вами помним, что аденоиды, вот так просто заглянув в нос и горло, увидеть нельзя. И если врач после такого осмотра поставил вам диагноз «аденоиды второй степени», то он не видел их и не установил их размер. Выражаясь вульгарным языком, вас попросту развели.
Так что же на самом деле должен сделать врач, чтобы аденоиды увидеть?
- Самый древний способ — пальцевое исследование носоглотки. Врач вводит палец ребенку в рот и пытается, заведя палец в носоглотку, ощупать аденоиды. При прощупывании аденоидов степень их увеличения установить легко, но высока вероятность травмы — воспаленные аденоиды на малейшее прикосновение отвечают кровотечением.
- Исследование носоглотки при помощи зеркала (задняя риноскопия). Врач берет очень маленькое круглое зеркало на длинной ручке и пытается втиснуть его в горло ребенку как можно глубже. Такой осмотр позволяет не только оценить степень увеличения аденоидов, но и увидеть на них воспалительные изменения. Однако единственный способ задокументировать увиденное врачом — это запись в карте. Так что придется верить врачу на слово.
- Рентген носоглотки. Долгое время врачи, не утруждая себя осмотром носоглотки, молча отправляли детей с затруднением носового дыхания на рентген. Однако рентгеновские лучи одинаково «видят» как мягкие ткани (аденоиды), так и скопившееся на поверхности слизь или гной — в виде серой тени, закрывающей просвет носоглотки. А значит, рентген запросто может прибавить вашему ребенку степень-другую увеличения аденоидов. И даже если ребенок просто часто болеет, а в носоглотке у него скопились сопли, вас все равно направят на операцию с диагнозом «аденоиды третьей степени».
- В наше время врачи все чаще вместо рентгена или осмотра носоглотки зеркалом проводят эндоскопическое обследование носоглотки. Это самый современный, самый информативный и самый, если так можно выразиться, престижный метод диагностики. Врач осматривает нос ребенка специальной трубочкой — очень длинной и тонкой, с фонариком на конце.
Но! Эндоскоп дает увеличение аж в 50 раз. Носовые ходы у ребенка узкие, а время на исследование ограничено. И в какой-то момент врач, проводя эндоскоп через нос, просто упрется в аденоиды, которые при том самом 50-кратном увеличении покажутся доктору (да и вам тоже) невероятно огромными. Результат — все то же прибавление одной-двух степеней к не так чтобы уж и разросшимся аденоидам.
Это очень простой тест на то, нужно ли удалять аденоиды вашему ребенку, или проблему можно решить методами консервативного лечения (о них мы поговорим в следующий раз).
Тест состоит всего из семи вопросов, которые основаны на Европейских рекомендациях по лечению аденоидов. Для прохождения теста достаточно той информации, которую родители могут получить, просто наблюдая за ребенком.
1. Сколько лет ребенку?
До 3 лет — 0 баллов
От 3 до 5 лет — 1 балл
От 5 до 6 лет — 2 балла
2. Как часто ребенок болеет?
От 6 раз в полгода и более — 0 баллов
От 4 до 6 раз в полгода — 1 балл
Меньше трех раз — 2 балла
3. Когда у ребенка заложен нос?
Дышит и в дневное время, и во время сна — 0 баллов
Заложен только ночью — 1 балл
Дыхания через нос нет ни днем, ни ночью — 2 балла
4. Становится ли дыхание легче летом?
Да, после поездки на море ребенок дышит носом свободно — 0 баллов
Да, но болеет и летом, и тогда нос снова закладывает — 0 баллов
Нет, даже на море ребенок не дышит носом — 2 балла
5. Есть ли кашель по утрам?
Да — 0 баллов
Нет — 1 балл
6. Переспрашивает ли ребенок, когда вы к нему обращаетесь?
Ребенок не переспрашивает никогда — 0 баллов
Переспрашивает изредка или когда болеет — 1 балл
Переспрашивает всегда и часто не слышит, когда к нему обращаются — 2 балла
7. Увеличены ли у ребенка небные миндалины или шейные лимфоузлы?
Всегда; увеличенные лимфоузлы видны невооруженным глазом — 0 баллов
Увеличиваются только когда ребенок болеет — 1 балл
Не увеличены — 2 балла
10-13 баллов — к сожалению, вам не повезло. Это состояние называется гипертрофией аденоидов, и решить проблему можно только при помощи операции.
6-12 баллов — аденоиды, конечно, увеличены, но увеличены они за счет воспаления. Если верить европейским рекомендациям, то вам лучше провести консервативное лечение, направленное на уменьшение воспаления, а не ложиться под нож. И только когда воспаление будет подавлено, стоит подумать, так ли вам нужна операция. Если же последовать совету врача и взять направление на аденотомию, вас с большой долей вероятности ждет рецидив аденоидов в течение 6-12 месяцев.
0-5 баллов. Никаких аденоидов у вас на самом деле нет. Если что-то и беспокоит, это небольшой ринит, с которым довольно легко справиться. А обо всем, что вам наговорил врач, просто забудьте.
источник
*Импакт фактор за 2017 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Статья посвящена проблеме аденоидов, вопросам этиопатогенеза и лечения

В мировой литературе в последнее время появилось важное понятие – «единый дыхательный путь» (United Airways). То есть полости носа, рта, околоносовых пазух, слуховых труб, среднего уха, глотки, гортани, трахеи, бронхов и легких фактически являются продолжением друг друга и взаимосвязаны между собой. При этом выяснение первопричины воспалительного процесса в верхнем отделе этого пути становится нецелесообразным. Очевидно, что в воспалительный процесс вирусной, бактериальной или аллергической этиологии практически одновременно вовлекаются слизистая оболочка и лимфоидная ткань полостей носа, околоносовых пазух, среднего уха и носоглотки [1, 2]. На основании этого в оториноларингологии все реже используют диагноз «ринит», заменяя его термином «риносинусит». В связи с этим рассуждать о том, что воспалительный процесс в глоточной миндалине вызывает синусит, тубоотит или средний отит, не имеет смысла [3].
Лимфоэпителиальные органы глотки, расположенные на пересечении воздухоносных и пищепроводных путей, обеспечивают функцию «сторожа», первым реагирующего на очередное антигенное раздражение (инфекцию при каждом эпизоде острой респираторной вирусной инфекции (ОРВИ)) включением механизмов иммунной защиты [4]. Лимфоидная ткань, ассоциированная со слизистой оболочкой полости носа, околоносовых пазух, слуховых труб, глотки, трахеи и бронхов, имеет типичную фолликулярную структуру [5–7], продуцируя лимфоциты, обеспечивает продукцию IgA, IgM, IgD, которые входят в состав «первой линии защиты» верхних дыхательных путей.
Система местного иммунитета остается неразвитой на протяжении первых 3–4-х лет жизни ребенка. Концентрация секреторного IgА в слюне и назальном секрете значительно ниже, чем у взрослых, что дает основание говорить о физиологической недостаточности системы мукозального иммунитета у детей этого возраста. Окончательное становление местного иммунитета происходит лишь к 14 годам [8]. С этого же времени начинается инволюция глоточной миндалины, однако функционирование лимфоидных фолликулов продолжается в течение всей жизни человека.
Именно в глоточной миндалине, согласно теории хоуминга, у детей происходит продукция лимфоцитов для слизистой оболочки носоглотки, носа и околоносовых пазух, среднего уха, обеспечивающая нормальное функционирование факторов местного иммунитета [9, 10]. Поэтому так важно сохранять глоточную миндалину до окончания формирования местного иммунитета [5, 11]. При этом продукция слизистой оболочки S IgA и S IgM с целью подавления колонизации ее инфекционными агентами и противостояния притоку антигенов служит основанием для обозначения данного типа первой линии гуморальной защиты термином «иммунная эксклюзия», т. е. «иммунная охрана» [12].
Воспалительный процесс в риносинусотубарной области и в носоглотке развивается после перенесенного ОРВИ, гриппа, кори, дифтерии, скарлатины и др., обусловлен обычно респираторными патогенами: Str. pneumoniae, H. influenzae, M. catarrhalis, S. aureus, реже P. aeroginosa, K. рneumoniae.
Важное значение имеют природа воспалительного процесса (вирусная, бактериальная, аллергическая) и стадия его развития (острая, хроническая, репаративная), т. к. именно на этом будет основываться выработка адекватного комплекса терапевтических мероприятий.
В связи с тем что в детской оториноларингологии наиболее частые дискуссии происходят вокруг выбора тактики лечения при аденоидите, мы попробуем обосновать рациональное решение этого вопроса на современном этапе развития науки.
Согласно доказательствам И.В. Давыдовского, воспалительный процесс любой локализации протекает в несколько стадий и заканчивается к 30-му дню, включая стадию репарации (рис. 1).
При этом острое воспаление может протекать тремя путями. Во-первых, оно может завершиться уничтожением и/или удалением из организма патогенного агента, процессы пролиферации, репарации и регенерации восстановят структуры гистиона и функция органа вернется к норме. Это самый благоприятный исход воспалительного процесса. Во-вторых, местное воспаление может перерасти в генерализованное – это происходит в случаях, когда разрушаются барьеры, окружающие воспалительный очаг, и воспалительный процесс системно распространяется по организму. Наконец, в-третьих, воспаление может приобрести хронический характер [13, 14].
Устойчивость к инфицированию слизистой оболочки полости носа и околоносовых пазух обеспечивается мукоцилиарной транспортной системой [15], антимикробными факторами (такими как лизоцим, лактоферрин, интерферон), фагоцитарной системой и механизмами специфического иммунитета [16]. Кроме того, устойчивость слизистой оболочки к микробному заражению обеспечивает «колонизационный иммунитет» – уменьшение доступности рецепторов эпителия для патогенов за счет блокирования их микроорганизмами сапрофитирующей флоры [17].
Очевидно, что по этим же принципам протекает и аденоидит. При этом следует отметить, что у часто болеющих детей, когда в течение года ребенок переносит от 8 до 12 эпизодов воспаления, воспалительный процесс не успевает завершиться периодом репарации и переходит в хронический. Pillsburu H.C. et al. [18] cчитают, что в клинической практике термины «аденоидит» и «аденоидная гипертрофия» неправильно употребляют как синонимы, поскольку они обозначают два различных состояния. Под аденоидитом авторы понимают хроническое воспаление глоточной миндалины, а аденоидную гипертрофию считают гистологическим признаком, означающим увеличение количества лимфоидной ткани, которое бывает и физиологическим.
Примечательно, что острый аденоидит нередко не диагностируют в период течения очередного эпизода ОРВИ, т. к. симптоматика его не выходит за рамки, присущие течению вирусной инфекции [19]. Соответственно врачи не назначают терапию, воздействующую на воспалительный процесс в глоточной миндалине.
По данным ряда авторов, в 21% случаев хронический аденоидит обусловлен аллергическим воспалением [20]. Эти данные указывают на необходимость включения в комплекс консервативной терапии противоаллергических средств.
При хроническом аденоидите имеет место затруднение носового дыхания, преобладает ротовое или смешанное дыхание, появляется назальный оттенок голоса (закрытая ринолалия), возникает храп во сне, отделяемое из полости носа стекает по задней стенке глотки в гортаноглотку, дыхание может стать шумным.
Диагностика хронического аденоидита должна включать: сбор анамнеза; общий осмотр (осанка, положение головы, плеч и спины); оториноларингологический осмотр; эндоскопию носоглотки (состояние устьев слуховых труб, размеры глоточной миндалины и наличие или отсутствие воспалительного процесса); микробиологическое исследование флоры из полости носа и глотки с определением чувствительности ее к антибиотикам; консультацию и обследование аллерголога; консультацию ортодонта (оценка состояния окклюзии и орофарингеальной зоны); клинический анализ периферической крови с целью исключения воспалительного процесса в организме.
Участие глоточной миндалины в становлении иммунитета даже в состоянии хронического воспаления обусловило сужение показаний к хирургическому лечению, способствовало разработке и расширению поиска новых консервативных методов терапии [21, 22]. Разработка методов консервативного лечения аденоидита длилась в течение многих десятков лет, в результате в настоящее время имеется множество применяемых во врачебной практике методов. Однако до настоящего времени стандарты лечения не сформированы. У часто болеющих детей терапию следует начинать во время развития очередного эпизода ОРВИ, т. е. тогда, когда имеет место острый аденоидит.
Основными принципами терапии являются: очищение полости носа и носоглотки, воздействие на патогены и разрешение воспалительного процесса (снятие отечности, улучшение регионарного кровоснабжения, ускорение периодов реконвалесценции и репарации и т. п.).
С целью очищения полости носа и носоглотки используют ирригационно-элиминационную терапию (ИЭТ) солевыми растворами различной концентрации в зависимости от стадии воспалительного процесса [23]. В острой стадии целесообразно использовать гипертонические растворы в течение 3–5 дней, а затем перейти на изотонические. Преимущество при этом имеют препараты на основе морской воды по сравнению с солевыми растворами. Использование ИЭТ не только способствует очищению полости носа и носоглотки от патогенов, пылевых частиц и аллергенов, но и уменьшает отек слизистой оболочки.
Антибактериальную терапию следует назначать с учетом чувствительности выявленных у пациента патогенов, особенно при наличии хронического аденоидита. При этом эффективны топические официнальные препараты с антибактериальной активностью (фрамицетин; комбинированный препарат, содержащий дексаметазон+неомицин+полимиксин B+фенилэфрин; фузафунгин и т.п.), помимо них используют растворы антибактериальных средств для орошения носоглотки или для промывания по методу Проетца (мирамистин и др.). В ряде случаев при наличии у пациента нескольких патогенов или при чрезмерной обсемененности слизистой оболочки полости носа и глотки микроорганизмами, вызывающими воспалительный процесс, могут быть назначены системные антибиотики в возрастных дозировках курсом не менее 10 дней.
Современным подходом к купированию воспаления и профилактики развития хронизации и осложнений аденоидита является использование вакцин против пневмококка и гемофильной палочки при их обнаружении в посевах мазков из полости носа и глотки. Вакцинацию можно выполнять в стадии реконвалесценции и репарации при отсутствии противопоказаний. Так, использование вакцины против пневмококка предупреждает развитие синусита, среднего отита, пневмонии, менингита, эндокардита, плеврита, остеомиелита и артрита.
Пневмококковая вакцина только с 1 января 2014 г. внесена в «Национальный календарь профилактических прививок Российской Федерации», при этом используются препараты: производства США – с 3-х мес. с ревакцинацией в 1,5 года и производства Франции – с 2-х лет с ревакцинацией через 3 года.
В российский национальный календарь профилактических прививок прививка от гемофильной инфекции включена с 2011 г. Этот патоген вызывает менингит, пневмонию, синусит, отит, артрит, сепсис, воспаление надгортанника и подкожной клетчатки. Часто гемофильной инфекцией болеют дети от 6 мес. до 5 лет, наиболее часто – дети от 1 года до 2-х лет. Чем младше ребенок, тем тяжелее протекает болезнь и тем более вероятен летальный исход. Дети старше 5 лет и взрослые заболевают этой инфекцией значительно реже, благодаря в достаточной мере сформированной иммунной системе. Вакцинации подлежат дети от 3-х мес. до 5 лет, дети старше 5 лет в вакцинации не нуждаются, т. к. обладают достаточно стойким иммунитетом, чтобы противостоять гемофильной инфекции.
При неэффективности использования антибактериальных препаратов и при наличии аллергии у ребенка следует назначить топические глюкокортикостероиды (ГКС) курсом не менее 1 мес. Среди ингаляционных ГКС предпочтение следует отдать препарату мометазон, не оказывающему отрицательного влияния на пациентов детского возраста [24].
Назначение коротким курсом (7–10 дней) топических ГКС целесообразно еще и при длительном течении патологического процесса в носоглотке и в сочетанных областях с целью воздействия на стадии реконвалесценции и репарации воспалительного процесса, т. е. на 10–12-й день эпизода ОРВИ, что особенно важно для часто болеющих детей.
При выраженной отечности слизистой оболочки и выраженном затруднении носового дыхания необходимо назначать коротким курсом (3–5 дней) топические деконгестанты средней продолжительности действия (6–8 ч) в соответствии с возрастными показаниями. На 4–5-й день течения эпизода ОРВИ рационально использовать средства, обладающие дубящим эффектом (промывание отваром коры дуба, настоем чая и т. п.), и препараты на основе серебра (растворы колларгола, протаргола, коллоидного серебра).
Особо следует отметить современный протаргол, который выпускают в виде таблеток серебра протеината, к ним прилагаются ампулы с очищенной водой и флакон, в котором готовят раствор. Флакон в одних случаях снабжен пипеткой, в других – крышкой с распылителем. При растворении в соответствии с инструкцией получают 2,0% раствор протаргола. Кроме уменьшения отечности тканей за счет вяжущего воздействия, протаргол обладает гигиеническим и антисептическим действием, препятствует размножению бактерий. После применения раствора на области слизистых оболочек носа образуется пленка. Она прекрасно защищает ткани от внедрения патогенов и способствует заживлению поврежденной слизистой оболочки и ускорению процесса выздоровления. Помимо этого, раствору протаргола присущ некоторый сосудосуживающий эффект, что способствует облегчению дыхания.
Протаргол назначают после очищения полости носа по 1–3 капли в каждую половину носа в зависимости от возраста 3 раза в сутки курсом 5–7 дней. Не рекомендуют использовать протаргол одновременно с солями алкалоидов и органическими основаниями (адреналин и т. п.). Противопоказаниями к назначению препарата является беременность и аллергия на серебро.
С целью улучшения регионарного кровоснабжения, для ускорения стадии реконвалесценции и репарации используют различные виды физиотерапии.
При наличии у ребенка аллергии (аллергического ринита и/или бронхиальной астмы) целесообразно включать в комплекс лечебных мероприятий противоаллергические препараты, которые подбирают в зависимости от возраста, стадии и тяжести течения аллергического воспаления. При этом при физиологической гипертрофии глоточной миндалины можно по показаниям и при возможности использовать антиген-специфическую иммунотерапию (АСИТ). У пациентов с аллергией АСИТ целесообразно использовать на стадии реконвалесценции и репарации.
Для восстановления носового дыхания рекомендуют применение дыхательной гимнастики, которая формирует брюшной тип дыхания и способствует удлинению периода выдоха. Это весьма полезно для общего оздоровления ребенка, т. к. увеличивает объем легких.
Обычно в период реконвалесценции и репарации ребенок остается без лечебной помощи, в то время как выполнение реабилитационных мероприятий в эти периоды способно оказать противорецидивное действие.
Реабилитационные мероприятия могут включать следующие назначения: ИЭТ на основе морской воды; закапывание в нос обладающих бактерицидным действием соков растений (коланхоэ, свеклы, моркови, петрушки), вяжущих средств (отвара коры дуба, настоя чая, растворов колларгола, протаргола); дыхательную гимнастику, закаливающие мероприятия.
В качестве иммунотерапии при хроническом аденоидите, особенно в стадии реконвалесценции и репарации, целесообразно использовать бактериальные иммуномодуляторы – лизаты местного и системного применения. Они включают лиофилизированные экстракты основных респираторных патогенов [25, 26]. Эти лекарства предназначены усиливать специфический иммунный ответ и активизировать специфическую иммунную защиту [27, 28].
Включение в схему терапии аденоидита комплексных препаратов, купирующих воспалительный процесс непосредственно в лимфоидной ткани, также целесообразно.
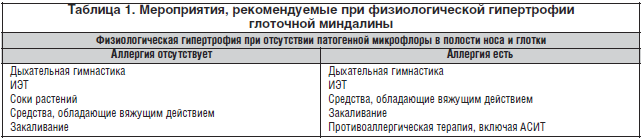
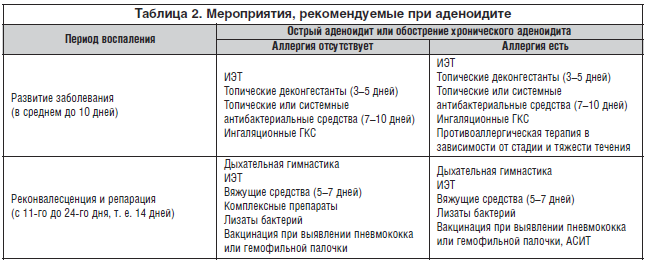
В связи с отсутствием стандартов терапии при патологии глоточной миндалины мы предлагаем схему мероприятий для использования при физиологической гипертрофии глоточной миндалины (табл. 1) и при хроническом аденоидите (табл. 2).
По данным Н.Л. Круговской и М.Р. Богомильского [20], рациональная консервативная терапия пациентов с аллергическим аденоидитом приводит к стойкой ремиссии у 90,8 % детей.
Лишь при неэффективности консервативной терапии, предпринимаемой в течение не менее 6 мес., при повторяющихся эпизодах апноэ, а также при обструкции носового дыхания показано хирургическое лечение. Однако развитие обструкции носового дыхания и апноэ, мы считаем, возможно лишь в запущенных случаях, когда длительно и часто болеющие дети не получали адекватной и своевременной терапии. Поэтому аденотомия в подобных ситуациях является экстренной мерой – как метод спасения жизни ребенка, не получившего своевременного адекватного лечения.
Одним из показаний к выполнению аденотомии принято считать дисфункцию слуховой трубы, которая ведет к развитию отита и тугоухости. Однако было установлено, что у 56,2% детей с этой проблемой аденоиды ввиду своей величины и места расположения не влияют на функцию слуховой трубы [29]. Кроме того, известно, что аденотомия, выполненная с целью устранения тугоухости, дает результаты лишь у 27–53% больных [30]. Поэтому следует относиться к данной операции чрезвычайно избирательно.
Известно, что аденотомия приводит к развитию рецидивов, число которых колеблется, по данным разных авторов, в широких пределах от 2 до 75%. Особенно часто рецидивирование имеет место у пациентов, страдающих аллергией [31, 32]. Поэтому наличие круглогодичного аллергического ринита, по данным литературы, является противопоказанием к аденотомии, которая может способствовать развитию и ухудшению течения бронхиальной астмы [33].
Мы не считаем, что аденотомия улучшает или купирует течение риносинусита, тубоотита, поскольку удаление лишь одной из всех вовлеченных в воспалительный процесс структур, без терапевтического воздействия не может привести к остановке хронического воспаления и инициировать процесс репарации.
Поэтому в настоящее время хирургический радикализм при патологии глоточной миндалины не может быть оправдан.
С целью профилактики аденоидита можно рекомендовать следующие мероприятия: употребление достаточного количества чистой воды ежесуточно; увлажнение и очищение воздуха в помещениях, где ребенок проводит большое количество времени (включая детский сад и школу); мытье рук после пребывания в людных местах, а также после кашля и чихания; выполнение ИЭТ 2 раза в сутки; рациональное лечение каждого эпизода ОРВИ; устранение ротового дыхания, обусловленного нарушениями прикуса; адекватная терапия аллергии, особенно аллергического ринита; правильное питание, включающее большое количество фруктов и овощей; дыхательная гимнастика и витаминотерапия. Рациональной является консультация ортодонта, который определит тип окклюзии и состояние орофарингеальной области у ребенка, а при выявлении патологии назначит адекватную терапию для устранения ротового дыхания.
источник